Прионовые заболевания поражающие нервную систему

Прионные заболевания – это особый вид тяжелых нейродегенеративных болезней человека и животных, которые вызываются особыми возбудителями: прионами. Основные сведения о прионных болезнях нервной системы, то есть: что собою представляют прионы, как они вызывают поражение нервной системы, какие заболевания вызывают и как с ними бороться, — вы сможете узнать из этой статьи.
Что такое прионы?

Прионы – это белковые структуры. Эти белковые молекулы могут быть нормальными, входящими в состав тканей человека и животных, то есть содержащимися в организме здоровых людей и других млекопитающих, а могут быть патологическими, вызывающими заболевания.
Прионы состоят только из белка, но при этом умеют размножаться. Попадая в организм, они вызывают превращение содержащегося в нем нормального приона в патологический, таким способом увеличивая свое количество. То есть все случаи столкновения с нормальными прионами организма заканчиваются образованием патологических прионов. На это требуется значительно большее количество времени, чем при размножении вирусов или бактерий, поэтому от момента попадания приона в организм до развития заболевания иногда проходят годы.
Прионы были открыты в 1982 году Стэнли Прузинером, за что в 1997 году он был удостоен Нобелевской премии.
Свойства прионов
Прионы – это очень устойчивые соединения. Большинство способов обезвреживания и обеззараживания оказываются неэффективными при борьбе с ними. Они не погибают при кипячении в течение 2-3 часов, выдерживают холод до -40°С несколько лет, не чувствительны к ультрафиолетовому излучению и радиации, не инактивируются при обработке формалином.
Особое строение прионов приводит к тому, что организм не умеет бороться с ними. Человеческий организм не вырабатывает антитела (гуморальный иммунитет) против них, не атакует прионы лимфоцитами (клеточный иммунитет), как бы не замечает их. То есть попадание прионов в организм неизбежно влечет за собой развитие заболевания. Даже при 10-миллионном разведении прион оказывается заразным для человека.
Как можно заразиться прионами?

На сегодняшний день известны три способа заражения:
- трансмиссивный: при передаче приона от одного вида млекопитающего к другому. Причем если ранее говорилось о существовании межвидовых барьеров, то есть передача от коровы или овцы к человеку отрицалась, то на сегодняшний день считается, что прионы могут передаваться от любого инфицированного животного или человека (теоретически), и доказана возможность заражения человека от коров и другого человека. Причиной попадания патологического приона может быть употребление в пищу мяса больного животного, использование биологических тканей животных и человека (препараты крови, пересадка роговицы или твердой мозговой оболочки и тому подобное). Считается, что различные биоматериалы обладают разной степенью патогенности. Так, наиболее заразными являются ткани мозга и мозговых оболочек ввиду наибольшего содержания в них прионов, затем – кровь и ее препараты. Попадание возбудителя под кожу и через рот (с пищей) относят к наименее заразным способам. Это означает определенную дозозависимость прионных заболеваний;
- наследственный: когда заболевание развивается в результате генной мутации, возникающей в определенной области 20-й хромосомы. Особый участок 20-й хромосомы человека отвечает за наличие в организме нормального прионного белка. Функции его до конца так и не изучены. При возникновении генных нарушений вместо нормального приона синтезируется патологический, вызывающий заболевание;
- спорадический: спонтанное возникновение аномального белка в организме человека.
Таким образом, становится понятно, что прионные заболевания могут быть как инфекционными, так и наследственными. Каким бы путем прион не возник в организме человека, он может стать причиной заражения другого человека. Это означает, что даже случайным образом возникшая прионная болезнь может передаться другому человеку трансмиссивно. Предполагается различная степень инфекционности прионов, возникших в результате мутации или спонтанно, а также полученных от другого вида млекопитающих.
Что вызывают в организме прионы?
Прионы способны вызывать так называемые губчатые (спонгиозные) энцефалопатии, то есть поражение центральной нервной системы. Морфологически это означает:
И все это возникает на фоне полного отсутствия каких-либо воспалительных реакций.
Какие болезни являются прионными у человека?
На сегодняшний день точно известно несколько заболеваний человека, виною которых являются прионы:
- болезнь Крейтцфельда-Якоба;
- болезнь Герстманна-Штреусслера-Шейнкера;
- болезнь куру;
- семейная фатальная инсомния (бессонница);
- хроническая прогрессирующая спонгиозная энцефалопатия детского возраста (болезнь Альпера).
Эта разновидность прионной инфекции довольно многообразна, потому что в настоящее время принято выделять несколько ее форм:
Семейная форма связана с генными мутациями в области 20-й хромосомы. Составляет около 5-6% всех случаев болезни Крейтцфельда-Якоба. Заболевание носит аутосомно-доминантный характер, что означает, что оно не связано с полом, а также то, что патологический ген проявляет себя всегда, независимо от того, нормален ли второй аналогичный ген (все гены человека – парные). Первые признаки заболевания возникают приблизительно на 5-10 лет раньше, чем при спорадической форме. В остальном течение заболевания сходно с предыдущей формой.
Ятрогенная форма возникает в результате заражения человека во время медицинских вмешательств. Статистика этой формы заболевания отсутствует, поскольку довольно сложно проследить и доказать именно такой путь заражения. Существуют подтвержденные документально случаи заражения при использовании твердой мозговой оболочки, роговицы, стереотаксических операциях на головном мозге (в основном, эти случаи относятся к Франции и Австралии). Инкубационный период (время от заражения прионами до появления первых признаков заболевания) колеблется от 7 месяцев до 12 лет. Длительность инкубационного периода зависит от нескольких факторов: места и способа проникновения прионов в организм, дозы возбудителя, исходного генотипа организма человека. Быстрее всего болезнь развивается при непосредственном попадании прионов в ткань мозга при проведении оперативных вмешательств, чуть более длительный инкубационный период при инфицировании в результате пересадки твердой мозговой оболочки и роговицы. Попадание прионов в организм при введении инфицированных препаратов (например, человеческого гонадотропина) сопровождается развитием заболевания через 5-10 лет. Для этой формы заболевания характерно преобладание неврологических симптомов над психическими. Также развиваются выраженная мозжечковая атаксия, нарушения речи, изменения мышечного тонуса, миоклонии. Неизменно развивается деменция. Больные погибают в течение одного — максимум 2-х лет.
Эта разновидность прионной инфекции изучена благодаря племени людоедов, живущих на высокогорьях Папуа-Новой Гвинеи. До 1956 года среди населения этой географической зоны были распространены традиции ритуального каннибализма: поедание мозга умерших родственников. Предполагается, что у одного из членов племени спорадически возникла прионная инфекция, которая потом распространилась из-за съедения его мозга соплеменниками. После отмены традиций каннибализма заболевание стало регистрироваться значительно реже, на сегодняшний день практически не встречается. Инфекционное начало болезни и заразность были доказаны Гайдушеком путем заражения шимпанзе вытяжкой из мозга больных людей.

Это прионное заболевание известно науке с 1986 года. Очень редко встречается. Относится к наследственным заболеваниям с аутосомно-доминантным типом передачи. К 2003 году было описано 26 семей с семейной фатальной инсомнией. Имеет довольно вариабельный возраст начала заболевания: от 25 лет до 71 года. Продолжительность жизни с момента появления первых признаков составляет от 6 до 48 месяцев.
Самым главным признаком заболевания становится бессонница. Человеческий организм утрачивает способность регулировать циклы бодрствования и отдыха, вообще не может спать. Помимо бессонницы возникают двигательные нарушения в виде миоклоний, дрожания, мышечной слабости. Характерны вегетативные расстройства, проявляющиеся повышением артериального давления, повышением температуры тела, потливостью, учащенным сердцебиением. Из психических нарушений возможны зрительные галлюцинации, панические страхи, эпизоды спутанности сознания. На фоне полного отсутствия сна наступает истощение и больной погибает.
Эта разновидность прионных заболеваний развивается у детей (до 18 лет). Характеризуется передачей по наследству по аутосомно-рецессивному типу (не связана с полом и проявляется только в случае совпадения двух патологических генов от отца и от матери). Поражение нервной системы заключается в нарушении зрения, развитии эпилептических припадков. Возможны периодические острые состояния, протекающие по типу инсультов. Кроме поражения нервной системы, это заболевание сопровождается и поражением печени. Довольно быстро развивается хронический гепатит, который переходит в цирроз. Больные погибают от интоксикации из-за выраженной печеночной недостаточности в течение 12 месяцев от начала заболевания.
Лечение прионовых заболеваний
К сожалению, в настоящее время все прионовые болезни не излечимы. Больные получают симптоматическую терапию (например, противосудорожные препараты при эпилептических приступах), которая может только облегчить страдания, но никаким образом не влияет на прогноз. А он весьма неутешителен: все известные в настоящее время прионные инфекции смертельны для человека.
Как уберечься от прионных инфекций?
От развития спонтанных и наследственных форм прионовых инфекций обезопасить себя нельзя. Теоретически некоторые наследственные формы можно исключить (имеется ввиду определить, имеется ли подобное генетическое нарушение у конкретного человека), пройдя генетическую диагностику. Однако осуществить это весьма затруднительно, поскольку лаборатории, осуществляющие подобные анализы, можно найти преимущественно за рубежом.
Таким образом, прионные заболевания – это недостаточно изученные формы инфекционных и наследственных нарушений, возникающих в организме человека в результате появления патологических прионов. В большинстве случаев прионные заболевания поражают нервную систему. Результат заболевания всегда один: смерть. Пока современная медицина не располагает эффективными средствами борьбы с этими заболеваниями.
С появлением Интернета и свободных СМИ, люди стали узнавать всё больше о смертельных заболеваниях — инфекционных, вирусных, онкологических и наследственных. Но мало кто слышал о фатальных прионных болезнях. Несмотря на клинические испытания, на данный момент не существует ни одного доказанного универсального лечения этой группы заболеваний. Невролог Ричард Джонсон из Университета Джона Хопкинса говорит, что если прионы пациента превратились в патологические, он умирает, и мы не можем этого избежать.
Прионные заболевания — они же называются трансмиссивными губчатыми энцефалопатиями — представляют собой семейство редких прогрессирующих нейродегенеративных заболеваний, которые поражают как людей, так и животных. Их отличают:
- длительный инкубационный период;
- характерные губчатые разрыхления мозговой ткани, связанные с потерей нейронов;
- неспособность иммунной системы отреагировать на заражение, инициируя воспалительный процесс.
Прионные болезни поражают как людей, так и животных, быстро прогрессируют и всегда приводят к летальному исходу.
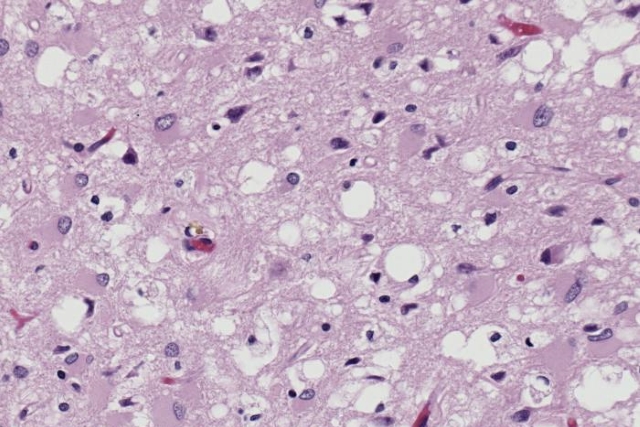
Возбудитель болезни — прионы — тип белков с аномальной третичной структурой, не содержащий нуклеиновых кислот. Сам термин относится к патологическим патогенным агентам, которые способны вызывать аномальное сворачивание специфических нормальных клеточных белков, которые называются как раз прионными белками, встречающихся чаще всего в мозге. Функции этих нормальных прионных белков до сих пор полностью не изучены.
Болезнь Крейтцфельдта – Якоба — БКЯ, псевдосклероз спастический, синдром кортико-стриоспинальной дегенерации, трансмиссивная спонгиоформная энцефалопатия, коровье бешенство.
Это прогрессирующее дистрофическое заболевание коры большого мозга, базальных ганглиев и спинного мозга. Считается основным проявлением губчатой энцефалопатии (прионной болезни). Излечение невозможно. БКЯ поражает людей всех национальностей и рас, мужчин и женщин, взрослых и детей.
Прионные белки — нормальные белки, которые присутствуют у каждого человека. Но есть определённые группы людей, у которых присутствует генетическая мутация, предрасполагающая их к синтезу патогенного прионного белка. Прионные болезни также могут передаваться путём прямого заражения, передача может произойти и в ходе хирургических манипуляций, использования человеческого гормона роста или употреблении заражённого мяса. Такой вид заражения называется ятрогенным и он остаётся в процентном меньшинстве относительно иных форм БКЯ.
Процентное соотношение ятрогенных случаев болезни Крейтцфельдта – Якоба в исследовании National CJD Research & Surveillance Unit у 177 пациентов.
- Гормон роста (соматотропин) — 53,1% (94 случая).
- Твердая мозговая оболочка (в том числе поедание) — 38,9% (69 случаев).
- Гонадотропный гормон — 2,25% (4 случая).
- Нейрохирургический инструментарий — 2,25% (4 случая).
- Пересадка роговицы — 1,69% (3 случая).
- Электроды для стереоэлектроэнцефалографии — 1,12% (2 случая).
- Пересадка печени — 0,56% (1 случай).
Есть случаи заражения, которые не классифицируются ни по одной из двух вышеупомянутых причин, в таком случае они считаются спорадическими, то есть возникшими спонтанно и самостийно, по независящим от генетики или внешних факторов обстоятельствам.
Доктор Ойбек Тургунхужаев, руководитель направления нейрореабилитации Междисциплинарного центра реабилитации (Москва), говорит, что окончательный диагноз человеку с подозрением на какое-либо прионное заболевание основывается на оценке клинических признаков и симптомов и ряде вспомогательных исследований. Долгое время единственным методом подтверждения диагноза была электроэнцефалография. Но поскольку общая чувствительность этого метода ограничена, полезность этого исследования была поставлена под сомнение.
Прионные заболевания неизлечимы, они неизбежно фатальны. Кроме этого, проблема заключается в том, что для постановки достоверного диагноза необходимо проводить вскрытие. Любое вскрытие — это риск для патологоанатома, так как были случаи ятрогенного заражения специалистов от умерших пациентов.
По приказу Роспотребнадзора, о том, что человек заболел прионной болезнью необходимо извещать в течение двух часов. При этом установление такого диагноза ведет за собой, по российским инструкциям, утилизацию всего оборудования, с которым пациент был в контакте. Именно поэтому, когда Медуза рассказывала случай одной из больных БКЯ, все клиники говорили о том, что у них нет оборудования для наблюдениях таких пациентов. На самом деле — это просто способ не потерять миллионы рублей, утилизируя даже аппарат МРТ. Если бы речь шла о сотнях поставленных диагнозов прионной болезни (например, в США регистрируется 300 случаев ежегодно, возможно, их больше), тогда речь шла бы о потери миллиардов рублей для российских больниц и бюджета. Именно поэтому официально диагноз не ставится, врачи не хотят об этом говорить, так как никакого официального распоряжения не существует, что диагноз ставить нельзя. В итоге выходит, что заболевание есть, смерти есть, а причины для родственников и умирающих людей — нет.
Им никто не скажет, что скорее всего родственники уже заразились. Никто не скажет, что нельзя пробовать сырой фарш или есть сырое мясо, тем более мозги. Также как из-за того, что диагноз не ставится, можно случайно пересадить орган больного прионной болезнью, тем самым заразив другого человека. Также это может произойти через хирургический инструмент (такие случае были, об этом ниже).
Когда мы просили хоть кого-то рассказать нам о прионных болезнях, практически никто не готов был говорить открыто. Так мы анонимно поговорили с врачом-неврологом одной из крупнейших московских больниц. «С прионами две проблемы. Во-первых, для постановки достоверного диагноза необходимо проводить вскрытие. Хотя формально (по российским руководствам, например) проводить вскрытие можно, хотя и в особенных условиях. Любое вскрытие — это, естественно, дополнительный риск для патологоанатомов, потому что были описаны случаи заражения патологоанатомов от умерших пациентов. никто не хочет переводить на них риск.
Во-вторых, так как прионные инфекции — это тяжело протекающие, неизлечимые заболевания (хотя и с довольно сложным путем передачи), в нашей стране чертовски сложные законы для регистрации и ведения таких пациентов; о случаях обязаны сообщать в случае выявления чуть ли не в течение двух часов, после постановки диагноза необходимо проводить уничтожение части в том числе дорогостоящего оборудования, которое, как может оказаться по факту, даже рядом не лежало с пациентом, нужно переоформлять документы и так далее.
Болезнь Крейтцфельда – Якоба (БКЯ) является одной из разновидностей прионных болезней. Это быстро прогрессирующее, фатальное нейродегенеративное заболевание, которое, как полагают, вызвано аномальной изоформой прионного белка. БКЯ встречается во всем мире, и согласно статистике, во всем мире заболевает 1 из миллиона человек.
Прионные болезни не идут по одному и тому же сценарию, у людей, страдающих одним и тем же прионным поражением могут разниться эпидемиология и патогенез. Болезнь Крейтцфельда-Якоба делят на несколько типов.
Спорадическая Болезнь Крейтцфельда-Якоба (сБКЯ) — наиболее распространенный вид трансмиссивных губчатых энцефалопатий человека, на долю которого приходится около 85% случаев зарегистрированных заболеваний прионной природы. СБКЯ имеет очень быстрое течение болезни — средняя продолжительность жизни после проявления признаков составляет всего шесть месяцев. Более 90% пациентов умирают в течение года после появления симптомов. Пик заболеваемости приходится на пожилых людей возрастом 60–70 лет, в других возрастных группах случается куда реже. Одной из гипотез происхождения сБКЯ является мнение, что это спонтанное нейродегенеративное заболевание, возникающее в результате соматической мутации гена PRNP или случайного структурного изменения в белке PrP, вызывающее образование PrPSc2. Эпидемиологические исследования не выявили связи спорадической формы БКЯ с экологическими факторами.
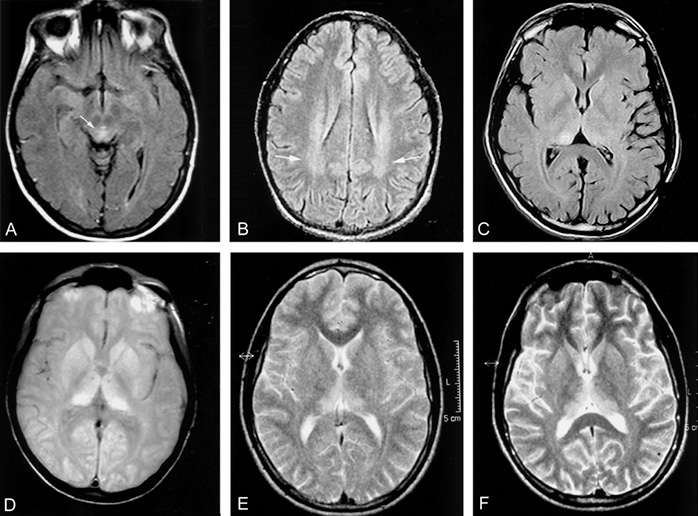
Первые симптомы сБКЯ обычно неспецифические: головная боль, недомогание, кашель, головокружение и изменение поведения, настроения или провалы в памяти. Для подтверждения диагноза должно пройти время, чтобы появились и иные основания полагать прионную природу. Классическими клиническими признаками с БКЯ являются:
- быстрое снижение когнитивных способностей;
- атаксия (нарушение согласованности движения различных мышц);
- миоклонус (быстрые внезапные сокращения отдельных мышц), оканчивающиеся акинетическим мутизмом (торможение всех двигательных функций, кроме фиксирующих движений глазных яблок).
Окончательный диагноз зависит от оценки клинических проявлений и результатов лабораторных тестов.
Акинетический мутизм — состояние при котором пациенты перестают двигаться и следить глазами за целью, за исключением реакции глаз на раздражители или длительной фиксации взгляда, их мышцы самостоятельно или под воздействием внешних факторов периодически быстро сокращаются. Пациенты страдают недержанием, не издают никаких звуков или только нечленораздельные шумы. Если глотание сохраняется, пациенты могут прожить в этом состоянии в течение нескольких недель, даже годы при иных благоприятных факторов, получая питание внутривенно или через трубку. При спорадической форме БКЯ, пациенты доходят до этого состояния в течение первых недель заболевания. Всамых стремительных сценариях, 10% пациентов доходят до этого состояния за год.
Долгое время самым информативным способом постановки диагноза было проведение диффузионно-тензорной МРТ. Этот способ является наиболее доступным, относительно неинвазивным и действенен при ранних изменениях в коре головного мозга. СБКЯ можно обнаружить через маркеры в назальных слизистых оболочках, спинномозговой жидкости, моче или крови, но эти тесты часто дают ложноположительные результаты — белок 14.3.3 не является специфичным без появления сопутствующей клинической картины. Протеинограмма является новым оптимальным методом диагностирования сБКЯ, так как она самая чувствительная из всех вышеназванных.
Белки 14-3-3 — семейство регуляторных молекул, встречающихся у всех эукариот. Они связываются со множеством других белков, регулируя их функции и тем самым влияя на множество процессов, в том числе регулировку клеточного цикла, контроль метаболизма, апоптоз, контроль транскрипции генов. Они были обнаружены более 40 лет назад при систематической классификации белков нервной ткани, где их содержание превышает 1% от всех белков. К настоящему времени описано более 300 различных белков-мишеней, способных взаимодействовать с 14-3-3.
Протеинограмма — исследование, изучающее количественное соотношение разновидностей белка в крови. В понятие общего белка входят все возможные белки, несмотря на их различия в строении и функциях.
Наследственная форма болезни Крейтцфельда – Якоба и также связанная с генетическими мутациями фатальная семейная бессонница составляют всего 10% от всех случаев прионных болезней. Множество исследований указывает на то, что общий путь в патогенезе заболевания может быть общим как для спорадических, так и для наследственных форм прионного заболевания, за исключением того, что в первом случае превращение белка происходит без участия каких-либо факторов, а не предопределено наличием мутации в генах.
Фенотип — совокупность характеристик, присущих на определённой стадии развития болезни. Фенотип формируется на основе генотипа.
Полиморфизм — способность некоторых организмов существовать в состояниях с различной внутренней структурой или в разных внешних формах.
При наследственном прионном заболевании, фенотип заболевания будет определяться комбинированным эффектом патогенных мутаций, полиморфизма кодонов 129 и типа PrPSc. Полиморфизм кодона 129 играет двойную роль в прогнозировании исхода заболевания. Главным в понимании патогенеза прионной болезни является детальное и точное знание процессов и условий in vivo для образования PrPSc, которые неизбежно приводят к развитию и выражению заболевания. Эти знания позволят разработать рациональную и эффективную стратегию терапевтического вмешательства.
Новый вариант болезни Крейтцфельда – Якоба (nvCJD) был впервые идентифицирован в 1996 году. Последующие исследования подтвердили гипотезу, что эта форма связана с бычьей губчатой энцефалопатией. Скорее всего, пациенты употребляли в пищу мясо, содержащее патологические прионы мозга коров.
В отличии от спорадической формы, болезнь не имеет четкого возраста заражения. У пациентов с нБКЯ часто выявляют и психиатрические симптомы, потому порой она ошибочно диагностируется как психическое, а не неврологическое расстройство. Истинная причина психиатрических симптомов кроется в когнитивных нарушениях, постоянных болях в конечностях, нарушениях адекватности ощущений (парестезия или дизестезия), расстройствах речи или зрения.
В течение 6–8 месяцев развиваются пороки управления мышечной системой, но в некоторых случаях развитие болезни может длиться и более 18 месяцев. Потому этот диагноз достаточно трудно поставить при появлении первых признаков заболевания. Если у пациента возникают неконтролируемые движения, возрастает вероятность грамотного диагностирования нБКЯ. В отличие от спорадической формы, где характерны внезапные мышечные спазмы при напряжении (миоклонус), в случае с новой формой возможны и дистония (синдром, при котором происходит постоянное спазматическое сокращение мышц), и хорея (синдром, характеризующийся беспорядочными, отрывистыми, нерегулярными движениями).
Летальная стадия новой формы похожа на летальную стадию спорадической формы болезни Крейтцфельда-Якоба, она проходит с прогрессирующей потерей контроля над мышцами, часто приводящей к состоянию акинетического мутизма.
В отличие от более распространенных слабоумных состояний, которые обычно развиваются годами, быстро прогрессирующие деменции могут развиваться в течение нескольких месяцев, недель или даже дней и приводить к смерти. На спорадическую форму БКЯ приходится 46,9 % всех зарегистрированных случаев быстро прогрессирующей деменции, на генетическую форму прионных заболеваний — 13,6%. 39% всех случаев составляют лобно-височная деменция (FTD), кортикобазальная дегенерация (CBD), болезнь Альцгеймера (AD), деменция с тельцами Леви (DLB) и прогрессивный паралич.
Как правило, спорадическая форма БКЯ представлена совокупностью деменции и нейродегенеративных или психиатрические симптомов. У таких больных распространены пирамидная, мозжечковая и фокальная кортикальная дисфункция. У трети пациентов деменции предшествуют жалобы на усталость, головную боль, нарушение сна, недомогание, потерю веса, боль, депрессию или изменения в поведении.
Неврологические симптомы, включая атаксию, дизестезию, слабоумие или мышечные расстройства (хорея, миоклонус или дистония) появляются позже. Большинство случаев быстро прогрессирующей деменции без других сопутствующих симптомов случается у пожилых людей из-за метаболических нарушений или острых инфекций (пневмонии или инфекции мочевыводящих путей). Потому перед прохождением лабораторных тестов врачи первостепенно указывают быстро прогрессирующую деменцию без явного диагноза. Окончательный вердикт будет зависеть от полученных результатов анализов и обследований, заболевания будут отличаться в зависимости от клинической картины. ЭЭГ может помочь исключить судорожную активность головного мозга и обратиться к диагностике других состояний, таких как БКЯ.
Быстро прогрессирующая деменция представляют собой одну из самых сложных неврологических проблем. Дифференциальная диагностика широко используется для подтверждения окончательных диагнозов, которые могут относиться к нейродегенеративным, аутоиммунным, инфекционным и опухолевым заболеваниям. Даже при таком тщательном подходе к обследованию пациентов, небольшой процент случаев диагностируются уже после смерти.
Фатальная семейная бессонница — это редкое прионное заболевание, которое в буквальном смысле лишает сна и приводит к снижению всех нейро-двигательных и психических функций. Можно выделить две формы этой болезни: генетическую и спорадическую.
Генетическая форма связана с мутацией, приводящей к превращению белка PrP в прионный белок. Спорадическая же появляется спонтанно, без каких-либо предпосылок. Это заболевание отличается от других прионных заболеваний областью поражения — превращение прионных белков в патологические преимущественно происходит в одном отделе головного мозга — таламусе, который, в том числе, отвечает и за сон.
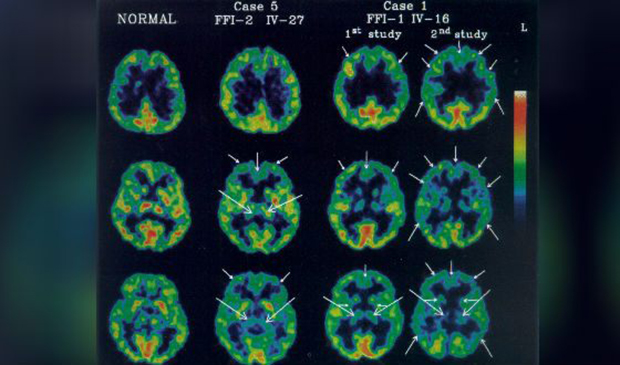
Диагноз фатальной семейной бессонницы в генетической форме подтверждается генетическим тестированием. В случае со спорадическими случаями, могут обнаружить нарушения в структуре сна и аномалии в таламусе полисомнография и позитронно-эмиссионная томография (ПЭТ). Средняя продолжительность жизни с начала первых симптомов заболевания — 3 года, лечения не существует.
Синдром Герстманна-Штраусслера-Шейнкера — это редкая генетическая форма трансмиссивной губчатой энцефалопатии, которая впервые была описана австрийскими неврологами в 1936 году. Синдром чаще всего проявляется в возрасте 40–50 лет, и вызван мутациями генов прионного белка PRNP на 20 хромосоме.
Клиническая картина синдром схожа со спорадической формой БКЯ, но он отличается продолжительностью и медленно прогрессирующей деменцией наряду с иными симптомами. Синдром Герстманна-Штраусслера-Шейнкера может длиться как нескольких месяцев так и несколько лет, средняя продолжительность жизни — 5 лет. Диагностировать заболевание можно даже на ранних стадиях посредством проведения магнитно-резонансной томографии. На МРТ будут наблюдаться губчатые изменения в коре и разрастание глиальных клеток.
Глиальные клетки или нейроглия — совокупность вспомогательных клеток нервной ткани. Составляет около 40 % объёма ЦНС. Количество глиальных клеток в мозге примерно равно количеству нейронов.
Глиальные клетки имеют общие функции и, частично, происхождение (исключение — микроглия). Они составляют специфическое микроокружение для нейронов, обеспечивая условия для генерации и передачи нервных импульсов, а также осуществляя часть метаболических процессов самого нейрона.
Обнаруживать прионную болезнь достаточно трудозатратно, учитывая то, что если диагноз подтвержден, пациенту уже ничем не помочь, а больницы теряют миллионы рублей. И самое жуткое, что все люди на Земле в группе риска. Прионы не пощадят никого. Поэтому не пробуйте фарш, после того, как его посолили. Не ешьте потроха и мозги коров и свиней, и посещайте врача вовремя. В конце концов, МРТ врать не будет.
Читайте также:


