Срединный нерв при беременности

Синдром запястного канала (карпальный туннельный синдром*, англ. CTS) часто встречается при беременности. Согласно данным из голландского исследования, опубликованного в 2015 г., эта проблема затрагивает 4% всех людей на планете и 31-62% женщин во время беременности 1 .
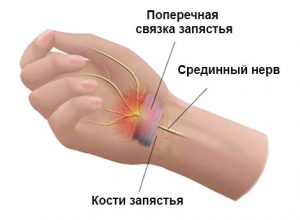
Эксперты не совсем уверены,почему этот синдром настолько распространенным во время беременности, но они считают, что причиной может быть отек (задержка жидкости) лодыжек и пальцев, вызываемый гормонами 2 . Этот отек создает давление на так называемый серединный нерв, проходящий между костями вниз по руке к пальцам, вызывая покалывание и онемение. Вы также можете обнаружить, что ваша сила хвата стала слабее, и пальцы труднее двигать. 3
Какие могут быть симптомы?
Общие симптомы синдрома запястного канала при беременности включают в себя:
- онемение и покалывание (почти как от иголки) в пальцах, запястьях и руках, которое могут ухудшаться ночью;
- пульсация в кистях, запястьях и пальцах;
- опухание пальцев;
- проблемы с захватом предметов и с мелкой моторикой, например, застегиванием пуговиц или молнии на одежде.
Симптомы могут проявляться на одной или обеих руках. Исследование, проведенное в 2012 году, показало, что почти у 50% беременных этот синдром ощущался на обеих руках 4 .
Проявляться синдром запястного канала начинает обычно во втором или третьем триместре 3 . Голландское исследование 2015 года показало, что 40% участников сообщили о появлении симптомов после 30 недель беременности 1 . То есть когда происходит наибольшее увеличение веса и удержание жидкости. Симптомы могут ухудшаться по мере развития беременности 4 .
Почему при беременности появляется туннельный синдром?
Независимо от наличия беременности, причиной синдрома запястного канала является сдавливание срединного нерва в месте прохождения через канал запястья – узкий проход, состоящий из маленьких костей и связок. Сам срединный нерв проходит от шеи, вниз по руке и к запястью. Он контролирует ощущение в пальцах.
Когда во время беременности канал запястья сужается из-за отека, нерв сдавливается. Это и приводит к боли в руке и онемению или жжению в пальцах. 2
Кто подвержен риску?
Некоторые беременные женщины более склонны к развитию синдрома запястного канала, чем другие. Вот некоторые факторы риска:
Точно неясно, является ли вес причиной туннельного синдрома. Но некоторые исследования показывают, что у беременных женщин с избыточным весом или ожирением чаще диагностируют эту проблему, чем среди тех, кто не имеет избыточного веса 5 .
Системные осложнения беременности, которые напрямую связаны также с лишним весом, такие как гестационная гипертензия и диабет, приводят к уменьшению притока крови к срединному нерву и повышенному риску туннельного синдрома. 5
Высокий уровень сахара в крови также может вызвать воспаление, в том числе запястного канала. Что может дополнительно повышать риск. 2
Релаксин может сильнее повышаться при последующих беременностях. Этот гормон расслабляет связки, чем помогает расширению таза и шейки матки во время беременности при подготовке к родам. Но также может вызвать воспаление в поперечной связке запястья, приводя к увеличению ее размера и сдавливанию срединного нерва. 5
Как выполняется диагностика?
Туннельный синдром запястья чаще всего диагностируется на основе вашего описания симптомов врачу, который также может провести медицинский осмотр.
Во время физического обследования ваш врач может применять электродиагностичексую аппаратуру для подтверждения диагноза, если это необходимо. При этом используются тонкие иглы или электроды (провода, прикрепленные к коже) для записи и анализа сигналов, которые посылают и получают ваши нервы. Повреждение срединного нерва может замедлить или заблокировать эти электрические сигналы.
Ваш врач также может использовать тест Тинеля или Фалена для выявления повреждения нерва. Эти тесты могут быть выполнены как часть физического обследования. Во время первого из них врач слегка постучит по области потенциально пораженного нерва. При выполнении второго попросит держать максимально согнутой кисть в течение минуты 6 . Если в процессе тестов вы чувствуете покалывание или боль, это может указывать на повреждения нерва. 2
Тесты Тинеля, Фалена и электродиагностика безопасны для проведения во время беременности. 2
Как лечить синдром запястного канала при беременности
Большинство врачей рекомендуют консервативное лечение этой проблемы во время беременности. Это потому, что у большинства женщин симптомы исчезнут сами по себе в течение недель или месяцев после родов. В одном исследовании, опубликованном в 2017 г., только у 1 на каждые 6 участниц, имевших синдром запястного канала во время беременности, все еще сохранались симптомы через 12 месяцев после родов 7 .
Вы с большей вероятностью будете продолжать испытывать этот синдром после родов, если симптомы начались до беременности или они тяжелые.
Следующие процедуры могут безопасно применяться во время беременности:
-
Фиксируйте запястье. Используйте шинирующий ортез, которая обычно применяется при травмах, чтобы держать ваше запястье в нейтральном (не согнутом) положении. Когда симптомы ухудшаются, его надевание на ночь может быть особенно полезным. Если это практично, вы можете носить ее и днем.
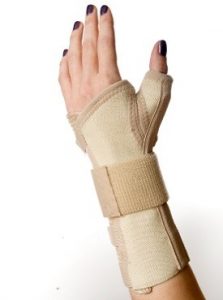
Пример шинирующешл ортеза на лучезапястный сустав
Туннельный синдром и кормление грудью
Грудное вскармливание может быть болезненным при этой патологии, потому что вам нужно использовать свое запястье, чтобы держать голову ребенка и грудь в правильном положении для кормления. Попробуйте поэкспериментировать с разными позициями. При необходимости используйте подушки и одеяла для поддержки, фиксаторы или шины для запястья.
Если у вас возникли проблемы с грудным вскармливанием или вы не нашли удобную для вас и вашего ребенка позицию, подумайте о том, чтобы поговорить с консультантом по грудному вскармливанию. Он может помочь вам освоить удобные позы и выявить любые проблемы, которые возникают у вас или вашего ребенка при кормлении грудью.
Каковы прогнозы?
Туннельный синдром запястья распространен во время беременности. Простые меры, такие как ношение фиксатора и прием парацетамола, являются стандартными методами лечения и обычно приносят облегчение.
У большинства женщин симптомы исчезнут в течение 12 месяцев после родов. Однако в некоторых случаях это может занять годы. Поговорите со своим врачом о способах безопасного управления вашими симптомами.

Симптомы.
Ниже приведены наиболее частые симптомы онемения при беременности:

- Вы можете испытывать онемение и покалывание при беременности, как ощущение укола иголкой, потерю чувствительности или жжение, или покалывание, которое сопровождается болью.
- Вы можете заметить всплеск этих симптомов при пробуждении, в середине ночи, или, когда вы выполняете определенные движения телом.
- Для большинства женщин симптомы онемения и покалывания при беременности начинают проявляться ближе к середине или концу беременности, по мере увеличения веса и удержания жидкости.
Причины.
Вы можете винить гормоны, а также изменения тела, которые с вами происходят, за ощущения онемения и покалывания при беременности. По мере течения беременности, ваше тело производит больше релаксина, который позволяет вашим связкам растягиваться во время беременности и родов. Однако дополнительное расслабление также вызывает смещение центра тяжести. В результате ваши нервы могут сжаться, вызывая стреляющую боль и покалывание вниз по ногам, бедрам, спине и ягодицам.
Точно так же, когда ваша матка становится тяжелее и полнее, она создает необычную нагрузку на ваши мышцы, связки и нервы, что также может вызвать онемение при беременности.
По мере того как вы подходите ко второму и третьему триместру, начинается отечность рук и ног из-за удержания воды в организме. Этот отек может провоцировать онемение в конечностях во время беременности, а также может оказывать давление на нервы в запястьях, спине, ногах, бедрах и ягодицах.
Нет ничего необычного в том, чтобы испытывать онемение и покалывание в руках и пальцах , особенно по мере прогрессирования беременности. Для некоторых женщин, избыточная жидкость оказывает давление на срединный нерв в запястье, вызывая синдром запястного канала.
Синдром запястного канала довольно часто встречается во время беременности, причем от 31% до 62% беременных женщин имеют этот диагноз. Причины синдрома запястного канала при беременности включают задержку жидкости, увеличение веса и гормональные колебания.
Большинство случаев синдрома запястного канала при беременности происходит в течение последних нескольких месяцев, но, если вы испытывали синдром запястного канала в предыдущих беременностях или испытывали его вне беременности, ваши симптомы могут появиться раньше. Вы можете испытывать симптомы в одной или обеих руках, но симптомы обычно сильнее в вашей доминирующей руке.
При синдроме запястного канала могут наблюдаться следующие симптомы:

- Онемение пальцев, особенно большого, указательного и среднего.
- “Булавки и иголки” в пальцах и руках.
- Трудность схватывания предметов.
- Ощущение жжения в руке, запястье и предплечье.
- Припухлость в руке и пальцах.
- Боль в руке, запястье и пальцах.
- Вы также можете испытывать боль в плечах, шее и руке.
Во время беременности часто появляется боль в пояснице, и иногда эта боль излучается вниз по ногам и ягодицам, особенно если на ваши нервы оказывается давление.
Онемение и покалывание в ногах, спине и ягодицах во время беременности обычно вызвано:

- Увеличением веса.
- Давлением от растущей матки и сдавленных органов.
- Гормонами, такими как релаксин, которые ослабляют ваши связки.
- Задержкой жидкости.
Давление, ослабление связок, избыточный вес и задержка жидкости могут доставлять значимый дискомфорт. Ваши мышцы могут стать слабыми или напряженными, и ваша поза может измениться. Если вы чаще наклоняетесь вперед или назад, то мышцы спины должны работать интенсивнее, что может привести к болезненности. Вы более подвержены травмам спины, связанным с физическими упражнениями, когда вы беременны.
Вероятно, наиболее распространенной причиной покалываний и онемения в спине, ногах и ягодицах при беременности является ишиас, который вызван защемлением седалищного нерва.
Это состояние обычно развивается в третьем триместре беременности и обычно проявляется слабо.
Симптомы могут включать в себя:

- Боль, жжение и ноющая боль.
- Ощущения покалывания, онемение и мышечная слабость.
- Ощущения на одной стороне тела, но иногда распространяется на обе стороны.
- Симптомы, которые проявляются в нижней части спины, бедрах, ягодицах и путешествуют вниз по ноге.
Радикулит является относительно распространенным состоянием, которое может вызвать онемение спины, ног и ягодиц при беременности. Но, во время беременности может развиваться состояние, называемое meralgia paresthetica. Болезнь Рота-Бернгардта является результатом давления на боковой бедренный кожный нерв.
Симптомы могут включать в себя:

- Ноющая боль и болезненность в бедре, которые могут излучаться к колену.
- Онемение и ощущения жжения.
- Ощущения, подобные “колющему” в области бедра.
- Симптомы, которые обычно ограничиваются одной ногой (иногда ощущается, что задействована и область ягодиц)
Лечение.
Онемение и покалывание в руках, пальцах, спине, ногах и ягодицах при беременности можно лечить с помощью мягкого массажа и обязательно меняя свои позиции для сна (использование подушки для тела во беременности хорошо помогает), успокаивающих ванн и растяжек.
Кроме того, ваш врач может рекомендовать лечение индивидуально для вас после постановки диагноза.

- Использование наручной скобы или шины, чтобы держать ваше запястье в нейтральном положении.
- Применение пакетов со льдом для уменьшения набухания.
- Благоприятное для беременности болеутоляющее средство.
- Поднятие рук и запястий.

- Грелка.
- Теплый душ или ванна.
- Массажная терапия.
- Физическая терапия.
- Благоприятное для беременности болеутоляющее средство.
- Спите на той стороне вашего тела, которая не затронута.
Когда нужно обратиться к врачу.
Большинство случаев онемения и покалывания при беременности являются нормальными и обычными. Тем не менее, любые новые симптомы должны быть обсуждены с вашим лечащим врачом. Если вы испытываете другие симптомы наряду с онемением и покалыванием при беременности, такие как вагинальное кровотечение, сильная боль в животе , схватки, сильные головные боли, размытое зрение или сильный отек, вы должны немедленно позвонить врачу.
В большинстве случаев онемение и покалывание во время беременности вызваны увеличением веса, задержкой жидкости и гормонами. В некоторых случаях может быть задействован ущемленный нерв — как в случае, вызванном синдромом запястного канала при беременности, ишиаса или meralgia paresthetica. В этих случаях лечение на дому, физиотерапия или одобренные врачом обезболивающие препараты – это все, что требуется, чтобы облегчить онемение при беременности.
Большинство случаев онемения и покалывания во время беременности являются нормальными, но есть более серьезные состояния, которые включают онемение и покалывание в качестве симптомов. Если вы подозреваете какое-либо из следующих состояний, вы должны незамедлительно обсудить их с вашим лечащим врачом, поскольку они могут привести к опасным осложнениям во время беременности.

Заключение.
Беременность полна сюрпризов. Большинство из нас, вероятно, не понимают, как много необычных симптомов может вызвать беременность, но теперь вы можете добавить онемение при беременности к постоянно растущему списку. Но, вы можете успокоиться, зная, что эти симптомы могут быть чрезвычайно неприятными время от времени, но они, как правило не опасны и начинают утихать, как только родится ваш ребенок.
- Следующая публикация Как легкие ребенка развиваются внутри и вне матки.
- Предыдущая публикация Как влияет на беременность плацента по передней стенке матки.



В процессе беременности женский организм испытывает большие нагрузки. В первую очередь это отражается на состоянии позвоночного столба, так как значительно возрастает вес, который женщина носит на себе круглосуточно. Поэтому на поздних сроках нередки такие осложнения, как защемления нервных окончаний и связанные с этим болевые ощущения.
Седалищный нерв подвергается ущемлению довольно часто, поскольку именно на тазовую область приходится наибольшая нагрузка. Специфика лечения во время вынашивания ребенка заключается в том, что уменьшить напряжение в седалищной области не представляется возможным, а многие методы не применимы ввиду вероятного вреда для развивающегося плода.
Защемление седалищного нерва при беременности
Возрастание риска сдавливания седалищного нерва, входящего в состав крестцового сплетения, обусловлено значительным увеличением размеров и массы матки, отчего находящиеся рядом органы вынуждены сдвигаться в стороны. Все это давит на сосудистую сеть таза и расположенные там нервные окончания. Сдавливание и нарушение кровоснабжения приводит к воспалению и расстройству иннервации, которое может проявляться в том числе и болевым синдромом.
Важно: кроме того, причиной ишиаса может стать межпозвонковая грыжа. Это довольно серьезное заболевание, требующее комплексного лечения. Поэтому в случае возникновения симптомов болезни необходимо безотлагательно обратиться к специалисту.
Симптомы
В случае воспаления седалищного нерва наблюдаются следующие симптомы:
- болезненность по ходу седалищного нерва, то есть она может ощущаться от поясницы до ступни;
- боль может быть как постоянной, так и периодически возникающей;
- характер болей – резкий стреляющий или жгучий;
- нарушение иннервации конечности на пораженной стороне, проявляющееся онемением, покалыванием и слабостью;
- расстройство двигательной активности на стороне поражения.
Важно: во время подготовки к родам следует еще более внимательно отнестись к своему состоянию, поэтому при возникновении болезненных симптомов важно провести своевременную диагностику и начать подходящие лечение.
Причины воспаления и лечение у женщины
Основной упор при лечении защемления седалищного нерва у беременных делают на немедикаментозные методы: массаж, гимнастику, рефлексотерапию и другие. Однако в некоторых случаях без лекарственных средств бывает не обойтись, например, при сильно выраженном болевом синдроме. Тогда важно подбирать терапию с учетом состояния женщины, чтобы не навредить ребенку.
Если будущей матери требуется именно традиционное воздействие, следует знать, какие препараты можно применять и в каких случаях. Системно действующие нестероидные противовоспалительные лекарства (НПВС) при беременности противопоказаны, поэтому в основном применяются местные обезболивающие.
В качестве местнодействующей терапии беременным прописывают различные мази, гели и свечи. Особенностью таких лекарств является то, что они действуют направленно и не распространяются по всему организму, а следовательно, не способны навредить плоду.
Мази и гели для избавления от боли при защемлении у беременных подразделяются на местнораздражающие и хондропротекторы:
- местнораздражающие препараты действуют за счет разогревания области, на которую они наносятся, вследствие чего улучшается кровоснабжение больного места (Финалгон, Капсикам и другие);
- хондропротекторные средства улучшают состояние хрящей и связок, за счет чего могут способствовать восстановлению поврежденных структур (Терафлекс, Хондроксид и прочие).
Кроме этого, применяются и обезболивающие препараты в форме свечей, которые применяют ректально. Таким образом при беременности прописывается, например, Диклофенак.
Блокады местноанестезирующими препаратами назначаются будущим мамам в исключительных случаях, при сильно выраженной болезненности. При этом достигается противовоспалительный эффект и снятие мышечного спазма.
Блокады может проводить только врач. Он вводит в место ущемления растворы местных обезболивающих: Новокаина, Лидокаина, Дипроспана и т. д. Иногда назначается сочетательная блокада, когда вводят сразу несколько лекарственных средств, например, Новокаин (или Лидокаин) в сочетании с Диклофенаком для обеспечения противовоспалительного эффекта.
Важно: ни в коем случае нельзя осуществлять такие действия самостоятельно. Только врач может назначить его, предварительно взвесив все риски и необходимость применения таких препаратов.
Массаж при ишиасе у беременных включает воздействие не только на место поражения, но и на всю область протяжения седалищного нерва: крестец, ягодичные мышцы, бедра, голени и ступни. Курс такого массажа продолжается около 10 – 15 сеансов.
Важно: массаж может спровоцировать повышение маточного тонуса, поэтому и назначение, и сам массаж должен проводить только врач.
Важно: при усилении болей при проведении терапии или появлении новых симптомов воздействие прекращают немедленно.
Гимнастика в принципе полезна для беременных, поскольку женщина во время вынашивания, особенно на поздних сроках, менее подвижна, а гиподинамия пагубно сказывается на состоянии всего организма. Примеры рекомендуемых упражнений:
- Из позы на четвереньках поднимать таз, выгибая поясницу кверху, задерживаться в таком положении по 1 минуте, повторять 10 раз;
- Из положения стоя с широко расставленными ногами выгибать поясницу назад, отставляя таз (упражнение аналогично предыдущему, только из другого исходного положения), удерживать такое положение в течение 1 минуты, повторять 10 раз;
- Растяжка задних мышц бедра: из положения стоя поместить одну ногу перед собой на небольшое возвышение и медленно наклоняться к ней, задержаться в таком положении на 1 минуту, повторить 10 наклонов на каждую ногу.
Справка: при правильном выполнении гимнастические упражнения – еще и самый безопасный способ лечения ишиаса при вынашивании ребенка.
Йога помогает расслабить все мышцы и связки, что, безусловно, благотворно отражается на состоянии будущей матери. Кроме того, подобная практика полезна для психологического здоровья, так как способствует общему расслаблению благодаря сочетанию с дыхательными практиками. При ишиасе у беременных рекомендуется выполнять такие позы из йоги:
Важно: огромный плюс йоги для беременных с ишиасом – это отсутствие резких движений. Наибольший эффект достигается путем выполнения асан совместно со специальными дыхательными техниками.
Причины
В большинстве случаев к защемлению и воспалению седалищного нерва приводят травмы поясничной области, дегенерация хрящевой ткани со смещениями дисков (межпозвоночные грыжи), самих позвонков. Спровоцировать заболевание могут также вирусные инфекции, поражающие нервную ткань, воспаления органов малого таза, переохлаждение, интоксикация. Негативное влияние оказывают хронические заболевания, особенно подагра, ожирение, сахарный диабет.
Все перечисленные факторы могут вызвать ишиас у беременных, однако чаще всего поводом для защемления нерва является особое состояние женщины. Ущемляется седалищный нерв при беременности обычно на поздних сроках по следующим причинам:
- Набор веса, особенно если он превышает максимально допустимый для каждого месяца вынашивания. Повышенная нагрузка на спину и таз приводит к изменению анатомической формы позвоночного столба, сдавливая на выходе межпозвоночные нервы.
- Смещение центра тяжести из-за увеличенного живота, даже если общая масса тела находится в норме. Нередко усугубляет ситуацию ношение небезопасной для беременной обуви на высокой платформе или каблуке.
- Особенности гормонального фона, за счет которых организм подготавливается к родам. Например, размягчение хрящевой ткани тазовых костей, которое делает все соединения более подвижными, соответственно, уязвимыми, и может привести к смещению.
Дополнительно негативно сказывается на здоровье опорно-двигательного аппарата беременных естественное ограничение подвижности в последнем триместре. Женщине с большим животом гораздо труднее поддерживать необходимый уровень физической активности. В результате мышечный корсет позвоночника слабеет, поэтому не может поддерживать позвоночный столб, защищая его от травм.
Лечение народными средствами
Среди народных методов от ишиаса при беременности чаще всего применяют следующие:
- Разогревающие компрессы. Их делают, например, из пчелиного воска, который разогревают до мягкости, а после фиксируют на поясничной области при помощи полиэтиленовой пленки и теплой ткани. Другой рецепт компресса таков: смешать по 20 г цветков ромашки и листьев бузины, залить 1 стаканом кипятка. Спустя 30 секунд процедить, траву обернуть хлопчатобумажной тканью и приложить к пояснице, зафиксировав теплым платком на 6 часов.
- Растирания. Для этой цели можно смешать жидкий мед и редечный сок. Полученное средство втирают в пораженную область до 4 раз в сутки.
- Ванны. От болей поможет ванна с отваром дудника лесного (50 г травы залить 500 мл горячей воды, настаивать 2 часа, после в течение получаса держать на медленном огне). Ванну с таким отваром при очень выраженных болях можно принимать до 2 раз в сутки.
Важно: есть мнение, что принимать ванны беременным нельзя. Однако это не совсем так. Ванны позволительны, но только при выполнении некоторых условий: вода должна быть не горячей, а прохладной (оптимальная температура 30-36 градусов), длительность процедуры должна составлять не больше 10-15 минут, а область сердца не следует погружать в воду.
Как лечится в домашних условиях?
ЛФК позволяет устранить защемление седалищного нерва. Разрабатывать комплекс упражнений должен специалист с учетом периода беременности и индивидуальных показателей. Перечень упражнений для купирования боли в пояснице:
- Выгнуть таз в стоячем положении. Ноги расставить, слегка согнуть, руки поднять перед собой для баланса. Прогнуться, спину выгнуть немного вперед, через 5 секунд принять исходное положение.
- Опереться ногой на стул, спину держать прямо. Сделать медленный наклон, должно возникнуть ощущение растягивания мышц сзади на ноге. Постоять в такой позе 5 секунд, затем принять первоначальную позицию. Сделать по 10 подходов на обе ноги.
- Принять горизонтальное положение, выпрямить конечности, расслабиться. Двигаться вперед движением лопаток до изнеможения.
Контрастный душ помогает снизить боль. На поясницу нужно наливать теплую и прохладную воду поочередно. Слишком холодное или горячее воздействие температуры на организм не рекомендуется при беременности.
Рекомендации и указания
Большая часть мероприятий по избавлению от ишиаса у будущей матери должна быть направлена как раз на корректировку режимных моментов. Основные рекомендации по режиму беременной при защемлении седалищного нерва:
- в острый период следует придерживаться постельного режима, причем лежать лучше на твердой поверхности;
- со второй половины беременности не следует ложиться на спину во избежание затруднения кровообращения в тазовой области;
- для лечения ишиаса важна и правильная осанка, – достичь ее помогут расслабляющие техники и гимнастика – и постоянный самоконтроль;
- обувь тоже должна быть правильной: в ней должно быть максимально удобно, не должна создаваться дополнительная нагрузка. Поэтому от высоких каблуков во время вынашивания ребенка нужно отказаться, рекомендуемая высота каблука не выше 3 см.
Важно: дополнительную нагрузку на позвоночник дает и лишний вес, поэтому за этим параметром нужно тщательно следить, причем не только во время беременности.
Как правильно лечить недуг
Несмотря на то, что любую терапию беременным врачи назначают неохотно, лечить защемление седалищного нерва просто необходимо. Если гинеколог не может помочь будущей матери, следует посетить невропатолога. Ни в коем случае нельзя заниматься самолечением, делать некоторые упражнения и массаж, особенно на поздних сроках. Такое легкомысленное отношение к невропатии может спровоцировать преждевременные роды.
Невролог порекомендует беременной:
- медикаментозную терапию;
- специальные упражнения;
- ношение бандажа;
- курс массажа и мануальной терапии у опытного специалиста;
- отказаться от ношения обуви на высоких каблуках;
- спать на ортопедическом матрасе.
Во время приступа рекомендуется встать в коленно-локтевую позицию (на четвереньки) – обычно через 15 минут боль отступает. Хороший результат дают занятия йогой, гимнастика для беременных и плавание. Нужно чаще менять положение тела, больше двигаться.
Важно следить за прибавкой веса – она не должна быть слишком большой. Обязательно соблюдать диету, убрать из рациона вредные углеводы. В меню следует включить молочные продукты, фрукты и овощи, крупы, нежирное мясо.
В период обострения болезни беременной нужно придерживаться постельного режима. Не нужно лишний раз вставать с постели и провоцировать приступ. После терапии признаки ишиаса постепенно пройдут, однако до самых родов следует выполнять правила профилактики.
В большинстве случаев терапия ишиаса проводится в домашних условиях. Но если женщина испытывает сильные боли и с трудом передвигается без посторонней помощи, врачи настаивают на госпитализации. Основной целью лечения является уменьшение выраженности болевого синдрома: это достигается с помощью медикаментозных препаратов, компрессов, массажа и курса физиотерапии.
Для улучшения общего состояния женщине рекомендуется как можно меньше подвергаться воздействию стрессов и соблюдать диету с незначительными ограничениями. Прогноз при защемлении седалищного нерва благоприятный: после лечения в течение двух недель наступает ремиссия. Реже встречаются случаи перехода заболевания в хроническую форму с периодическими обострениями.
Предлагаем ознакомиться Варикоз и спиртовые компрессы
Защемление седалищного нерва при родах
Как правило, при возникновении защемления седалищного нерва в период вынашивания, после родов все приходит в норму. Но нередки и случаи, когда состояние женщины после родов не только не улучшается, но и усугубляется – возникает сдавление нерва и непосредственно при родах. Чаще всего сразу после родов женщина испытывает целый спектр болевых ощущений, а потому и не замечает симптомов защемления. А вот спустя несколько дней она обратит внимание на болезненность и затруднение при ходьбе.
При родах ущемление нервов происходит в связи с расхождением костей таза, что необходимо для пропускания ребенка наружу. Сдавление может возникнуть и когда кости таза возвращаются обратно. Также причиной этому может стать и чрезмерное мышечное напряжение и смещение позвоночных дисков.
Клинические проявления
Симптомы защемления седалищного нерва у беременных:
- боль в крестцово-поясничном отделе позвоночника, отдающая в ягодицы и ногу;
- боль, усиливающаяся при движении, чихании или кашле;
- изменение походки;
- затруднение изменения положения тела;
- сложности с разгибанием и отведением конечностей в стороны;
- чувство онемения и покалывания в конечности;
- бессонница;
- повышенная утомляемость;
- повышение температуры;
- нарушение работы некоторых внутренних органов.
Неконтролируемое мочеиспускание или дефекация, резкая невыносимая боль в районе копчика является признаком тяжелого заболевания и требует немедленной госпитализации.
Читайте также:


