Удаление нерва гайморовой пазухи

- Что такое гайморотомия
- Гайморотомия — клинические показания к операции
- Подготовка и особенности проведения операции
- Классическая методика — гайморотомия по Колдуэллу Люку
- Щадящая Эндоскопическая гайморотомия
- Дополнительные техники гайморотомии
- Возможные осложнения
- Рекомендации после операции
- Заключение
Оперативное вмешательство во вскрытие гайморовой пазухи (Гайморотомия)
Что такое гайморотомия
В костях лицевого черепа существуют воздухоносные пути, связанные с полостью носа.
- лобные (фронтальные),
- гайморовые (верхнечелюстные),
- клиновидную пазуху
- и клетки решетчатой кости.
Гайморовые пазухи – парная структура, образованная:
- костями орбиты – сверху,
- верхней челюстью – снизу,
- височной костью – по внешним контурам,
- полостью носа – по внутреннему контуру.
За счет близкого контакта с полостью носа и корням зубов верхнечелюстные синусы достаточно часто подвержены воспалительным процессам – гайморитам.
На ранних этапах применяют лекарственную терапию. При ее неэффективности, частых рецидивах, присоединении пиогенного компонента с развитием гнойного гайморита решают вопрос об оперативном вмешательстве. То есть вскрытие гайморовой пазухи (гайморотомия).
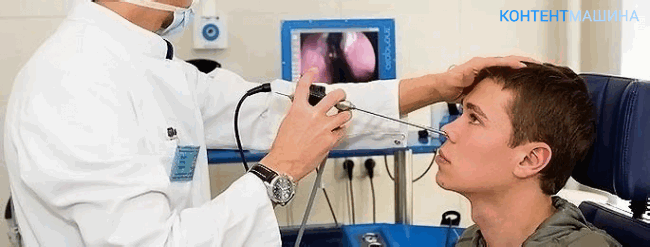
Гайморотомия — клинические показания к операции
Назначается оперативное вмешательство оториноларингологом после полного осмотра, опроса, получения результатов инструментальных методов диагностики:
- обнаружение кист, занимающих больше половины объема пазухи;
- переход полипозного гайморита в стадию хронического затяжного течения;
- присоединение бактериального компонента с развитием гнойного гайморита;
- подозрение на менингит, флегмону орбиты, как осложнение пиогенного гайморита;
- развитие гайморита после стоматологических манипуляций (одонтогенный генез);
- неэффективности консервативной терапии;
- наличие инородных тел в пазухе – чаще всего это пломбировочный материал, но могут быть металлические фрагменты после пулевого ранения;
- часто возникающие боли, локализующиеся в подглазничных областях;
- возникновение специфического запаха из носа, определяемого самим пациентом;
- боли ноющего или острого характера в проекции верхнего ряда зубов при отсутствии стоматологической патологии;
- наличие осложнений после синуслифтинга.
Подготовка и особенности проведения операции
Перед проведением гайморотомии врач направит на комплекс дополнительных исследований:
- анализ крови (общий и биохимический);
- анализ мочи;
- САСС-гемостазиограмма;
- рентгенологическое исследование или КТ придаточных пазух;
- для пациентов старшей возрастной группы – ЭКГ;
- при необходимости консультация терапевта, невролога.
На основании полученных лабораторных данных врач решит вопрос о возможности проведения манипуляции. Так как существует ряд противопоказаний:
- выраженные изменения в свертывающей системе крови,
- тяжелое соматическое состояние пациента.
Если результаты анализов удовлетворяют доктора, то назначается дата манипуляции. Операция проводится утром на голодный желудок, завтракать запрещается, можно только пить.
Выделяют три варианта хирургического доступа:
- через фронтальную (переднюю) стенку;
- сквозь средний носовой ход;
- через ороантральное соустье (свищевое сообщение между верхнечелюстной пазухой и полостью рта).
В зависимости от выбора методики, вида операционного доступа, распространенности и локализации патологических изменений, общего состояния пациента хирург выбирает местную анестезию или наркоз.
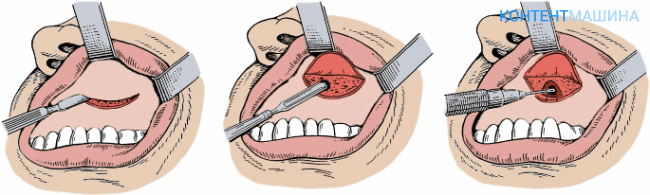
Радикальная гайморотомия проводится как под общим наркозом, так и под местной анестезией.
- Обработка области операции антисептическими веществами.
- Под верхней губой делают горизонтальный линейный разрез тканей десны шириной до 6 см.
- Тканевой лоскут отделяют, поднимают вверх, тем самым хирург получает подход к нижним отделам верхнечелюстной пазухи.
- С помощью специальных инструментов создают отверстие в кости.
- Выскабливают патологическое содержимое (гной, инородные тела), дренируют. Осторожно обрабатывают верхние отделы, так как стенка между гайморовой пазухой и орбитой очень тонкая.
- Создают искусственное соустье с носовой полостью, устанавливают тампон для выведения содержимого.
- Накладывают швы на раневую поверхность.
Радикальную гайморотомию выбирают при необходимости получения широкого доступа в полость пазухи при выраженных, распространенных патологических процессах.
Недостатком методики является длительный период восстановления, высокий риск постоперационных осложнений (кровотечение, повреждение тройничного нерва).
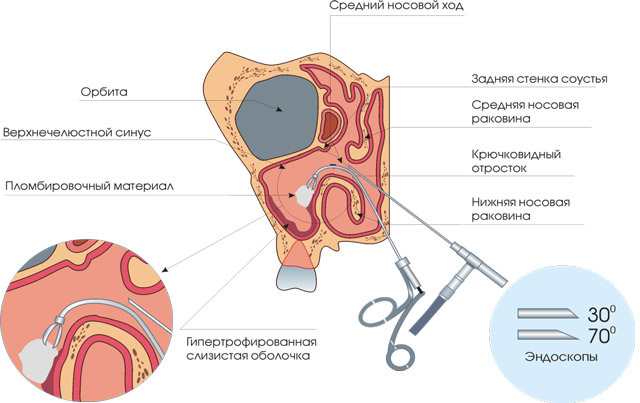
Эндоскопическая гайморотомия на сегодняшний день является популярной методикой, за счет менее выраженного травматического воздействия.
Доступ осуществляется через физиологическое отверстие – носовой ход.
Длительность всей операции не более 30 минут, нахождение в стационаре – до 3 дней. Но, возможно, и проведение в амбулаторных условиях. Проводится под местной анестезией.
Последовательность проведения манипуляции:
- Область оперативного вмешательства предварительно обрабатывают анестезирующим гелем.
- Проводят зонд через носовую полость на уровне средней носовой раковины.
- При необходимости расширяют проход путем растягивания или краевого иссечения.
- Помещают в гайморову полость эндоскоп, состоящий из камеры и манипулятора.
- После проведения необходимых манипуляций, выходят из пазухи.
Преимущества эндоскопической методики вскрытия гайморовых пазух (по сравнению с радикальной методикой) заключаются в следующем:
- исключаются рубцовые изменения на поверхности кожи за счет отсутствия разрезов;
- снижается риск постоперационных осложнений;
- сокращается время восстановления, быстрее сходит отек после манипуляции.
Возможное осложнение после операции – повреждение веточки тройничного нерва.
Дополнительные техники гайморотомии
Хирург, который проводит операцию гайморотомию, выбирает методику доступа, основываясь на:
- тяжести заболевания,
- общем состоянии пациента,
- физиологических особенностях строения лицевого черепа.
На сегодняшний день существуют альтернативы радикальной и эндоскопической операциям:
- Техника по Муру: проникновение в верхнечелюстную пазуху осуществляется через разрез мягких тканей параллельно оси носа.
- Методика по Зимонту: проводят обширную резекцию внутренней и передней стенок пазухи. Возможное последствие – повреждение второй веточки тройничного нерва, сопровождающееся чувством онемения зоны вокруг рта.
- Способ вскрытие пазухи по Заславскому Нейману: хирургический доступ проходит из полости рта через область на уровне удаленного зуба. Осложнение – формирование свищевого хода на месте операции.
Возможные осложнения
После проведения гайморотомии возникают осложнения, которые подразделяются на физиологические и патологические.
В первом случае:
- чувство онемения губ, обусловленное действием анестезирующего вещества, исчезает через несколько часов после манипуляции;
- отечность вокруг носа и рта за счет нарушения целостности мягких тканей и сосудистых структур, которая нивелируется при помощи компрессов со льдом;
- головная боль – распространенное последствие любой инвазивной манипуляции, купируется анальгетиками;
- временное повышение температуры, при отсутствии хирургической патологии, проходит без дополнительных лекарственных мероприятий в течение нескольких дней;
- болезненность в верхней челюсти на уровне зубов сопровождает постоперационный период, если доступ осуществлялся через ороантральное соустье;
- неприятные ощущения на уровне шва в период выхода из наркоза.
Причина второй группы осложнений – присоединение бактериальной инфекции, требует незамедлительного обращения к врачу:
- выраженный односторонний отек щеки на уровне гайморотомии;
- асимметрия контуров лица возникает при повреждении нервных структур во время операции;
- выделение слизистого компонента желтого цвета сигнализирует об инфицировании.
Рекомендации после операции
Гайморотомия требует постоперационного контроля у врача отоларинголога в течение месяца.
Дальнейшее посещение доктора определяется скоростью заживления и отсутствием рецидивов.
Для исключения присоединения бактериальной инфекции назначают курсовым приемом антибиотики и растворы для промывания полости носа.
Дополнительно – антигистаминные препараты, с целью уменьшения выраженности постоперационного отека.
При эндоназальном доступе отмечается отечность слизистой оболочки носа, которую купируют сосудосуживающими каплями или спреями.
После оперативного вмешательства рекомендуется покой. В течение 2 месяцев – ограждение от физических нагрузок.
Для предупреждения инфицирования необходимо временно отказаться от посещения бассейна. Баня, сауна, горячий душ, длительное пребывание на солнце противопоказаны в первый месяц после операции.
Важно скорректировать стиль питания – исключить острую, холодную, горячую пищу, так как они могут спровоцировать боль.
Любые вирусные инфекции (грипп, ОРВИ) могут дать выраженные осложнения после операции. Поэтому необходимо избегать переохлаждения. В период массовых заболеваний проводить меры профилактики – прием витаминных комплексов, ношение марлевой повязки, уменьшить контакт с больными людьми.
Посещение санатория, соляных пещер ускоряет процесс восстановления за счет повышения общих защитных функций организма.
Внимательно следить за своим состоянием, при резком повышении температуры, появлении боли, отечности в подглазничной области, нарушении дыхания немедленно обратиться к врачу.
Заключение
Требуют оперативного лечения – вскрытие гайморовой пазухи:
- Воспалительные процессы верхнечелюстной пазухи при присоединении гнойного компонента,
- наличие инородных тел,
- крупные кисты,
- выраженный полипоз .
Существуют различные варианты проведения операции, выбор осуществляется лечащим врачом.
Положительный прогноз будет зависеть не только от хирурга, проводящего операцию, но и от пациента. Насколько строго он будет придерживаться рекомендаций.
Одонтогенный гайморит – это одна из самых нетипичных форм верхнечелюстного синусита. Ее особенностью является то, что она не имеет отношения к респираторному и вообще простудному пути проникновения возбудителя. Инфекция проникает в пазуху не через соустье, а сквозь тонкую перемычку между придаточной камерой и ротовой полостью. Лечение одонтогенного гайморита производится совместно отоларингологом и стоматологом.
Содержание статьи
Причины развития заболевания и его виды

Одонтогенный синусит – это воспалительный процесс слизистых оболочек придаточных камер носа, развивающийся вследствие перехода инфекции от больного зуба верхней челюсти. Причин может быть несколько:
- Ошибка стоматолога при установке пломбы. Корни жевательных зубов верхней челюсти часто расположены близко от гайморовой пазухи, иногда даже выступая в нее. Иногда неопытный врач, чистя и пломбируя зубной канал, может через него занести в воздухоносный карман часть пломбировочного материала. Пломба, оказавшаяся вне зуба, идентифицируется организмом в качестве инородного тела, и запускается защитный механизм, который провоцирует воспалительный процесс.
- Неудачное удаление больного зуба. Во время удаления зуба часть корня может отколоться и проникнуть в придаточный карман. Если же корень выступает в пазуху, то после удаления образуется свищ, который становится воротами для распространения патогенов из ротовой полости. Тем же может закончиться и некачественная установка имплантата.
- Недостаточный уход за ротовой полостью. Большинство людей не уделяют уходу за зубами достаточно внимания, ограничиваясь лишь их ежедневной чисткой. Из-за этого развиваются болезни зубов, которые могут обостриться в любой момент. Желание при появлении неприятных симптомов оттянуть поход к стоматологу до последнего может закончиться синуситом, особенно если поражен нерв.
Болезнями зубов, которые могут стать причиной одонтогенного синусита:
- глубокий запущенный кариес или пульпит верхних премоляров и моляров;
- нагноение зубной кисты;
- периодонтит;
- пародонтоз;
- остеомиелит;
- опухоль, разрушающая стенку синуса.
Возбудителем в основном является смешанная микрофлора полости рта (стрептококки, энтерококки, стафилококки, диплококки, различные палочки). Недуг может носить острый, подострый и хронический характер. Также разделяют стоматологические синуситы с перфорацией стенки синуса или без нее.
Болезнь может развиваться не сразу после неудачного вмешательства стоматолога, процесс способен запуститься как через несколько дней, так и через полгода после удаления зуба или установки имплантата.
Стадии развития и основные симптомы болезни
Стоматологическим гайморитом болеют взрослые люди, поскольку зубные корни у детей невелики и не достают до нижней стенки синуса. Чаще всего этот вид синусита носит односторонний характер, поражается лишь полость, соприкасающаяся с больным зубом. Перед началом болезни человек часто ощущает боль или воспаление в районе альвеолярного отростка, что может свидетельствовать о распространении болезнетворных бактерий.
Эта разновидность верхнечелюстного синусита проходит через две стадии развития:
- серозную, при которой идет острое воспаление, расширение сосудов, отек тканей и наполнение жидкостью клеток;
- гнойную, когда слизь накапливается, появляется гной и интоксикация организма.
Недуг в острой форме отличается такими характерными симптомами:
- Заложенность (чаще односторонняя) и усложненное носовое дыхание.
- Выделения из носа сначала водянистые и прозрачные, позже – с примесью гноя, имеют неприятный запах.
- Боль может охватывать как всю голову, так и отдельные ее части (десну, глаз, зуб, щеку), носит ноющий тупой характер.
- Лихорадка, высокая температура (до 39 градусов), иногда светобоязнь, слезотечение.
- Общая слабость, нарушения сна, отсутствие аппетита.
- Болезненность зубов при пережевывании пищи.
- Воспаление десен, наличие на них небольших язвочек.
- Гнилостный запах из ротовой полости.
- Воспаленные лимфатические узлы.
- Нарушение обоняния.
- Припухлость щеки в районе пораженной камеры.

В случае, когда лечение было недостаточно квалифицированным, а источник инфекции (пораженный зуб, пломбировочный материал) не был удален, то развивается хроническая форма синусита. Она характеризуется частой болью в инфицированном зубе, повышенной утомляемостью, снижением работоспособности. Иногда проявляются головные боли, гнойные выделения из назальных ходов, ухудшение обоняния, чувство заложенности. Этот вид болезни может рецидивировать от переохлаждения, респираторных заболеваний, других патологий. Часто хроническая форма стоматологического гайморита протекает практически бессимптомно.
Диагностика стоматологического синусита
Выявить признаки синусита, являющегося следствием проблем в ротовой полости, может как отоларинголог, так и стоматолог, который обнаруживает признаки периодонтита, кисту корня зуба или наличие воспаленной ткани около имплантата.
После опроса пациента и сбора анамнеза ЛОР осуществляет ряд действий для установления точного диагноза. При этом он выбирает процедуры, исходя из показаний и наличия необходимого оборудования в больнице.
- Пальпация щеки в районе пораженной пазухи вызывает резкую боль.
- Риноскопия показывает опухлость нижней и средней части назальной полости со стороны пораженного придаточного кармана, иногда замечается гной вперемешку со слизью.
- Рентгенография (прицельная или панорамная) показывает затемнение в пораженной камере и больной зуб.
- Компьютерная томография позволяет разглядеть наличие в пазухе инородных предметов.
- Эндоскопия применяется в случаях, когда компьютерные способы не позволяют распознать истинную картину заболевания. Тонкий эндоскоп вводится через соустье или перфорированное дно синуса и дает детальную информацию о протекающем процессе.
- Пункция (лечебно-диагностическая или диагностическая) с последующим направлением содержимого камеры на бактериологический анализ.
- Анализ крови (общий) свидетельствует о повышенном СОЭ и нейтрофильном лейкоцитозе.
Санация ротовой полости как первый этап лечения
Лечение одонтогенного синусита состоит из двух основных обязательных этапов: устранение первичного источника инфекции и последующее лечение воспалительных явлений в воздухоносном кармане. При этом требуется постоянное сотрудничество специалистов отоларингологического и стоматологического отделений больницы. Если же такового сотрудничества нет, то может случиться, что не все необходимые мероприятия будут выполнены, и останется угроза повторного развития недуга.
Сначала производится санация ротовой полости, которая может включать в себя:
- Иссечение кисты или гранулемы с зубного корня.
- Извлечение имплантата.
- Удаление или лечение больного зуба. Чаще всего, несмотря на желание пациента сохранить зуб, он удаляется, поскольку даже самое современное лечение не может гарантировать полного уничтожения болезнетворных микроорганизмов в корневых каналах, нервах и окружающих тканях. Неудачное лечение будет вызывать новые вспышки инфекции и длительное перелечивание.
- Вскрытие абсцесса и обеспечение необходимого дренажа при остеомиелите или периостите.
В случае наличия перфорации после удаления зуба или имплантата, ее необходимо перекрыть во избежание перехода бактерий между пустотами. Как правило, такие свищи закрываются слизистыми покровами из ротовой полости.
Консервативная терапия стоматологического синусита
После завершения процесса санации полости рта дальнейшее лечение проводит отоларинголог. Если воспалительный процесс в придаточном кармане ограничивается отеком слизистых покровов, то при таком одонтогенном гайморите лечение проводится при помощи антибиотиков, впрыскивания лекарств и регулярных промываний.
- Антибиотикотерапия. Антибиотики подбираются лечащим врачом на основании данных бактериологического посева или же эмпирическим путем с учетом данных об основных возбудителях, отмеченных в регионе. Чаще всего выбор сводится к респираторным фторхинолонам или защищенным пенициллинам. Назначаются такие препараты общего действия, как Амоксициллин, Аугментин, Сумамед, Цефтриаксон. Местные антибиотики вводятся обычно при проведении пункции.
- Деконгестанты. При заложенности носа прописываются местные сосудосуживающие средства в виде
![]()
капель и спреев (Галазолин, Нафтизин, Риназолин, Тизин, Оксиметазолин). Они вводятся только в тот назальный ход, который заложен. - Антигистаминные препараты. Применяются при системной терапии для уменьшения отечности слизистой оболочки (Лоратадин, Супрастин, Диазолин).
- Антисептические и антибактериальные средства в виде капель и орошений носовых ходов (Мирамистин, Биопарокс, Изофра, Полидекса).
- Промывания назальной полости и воздухоносных карманов с применением метода перемежающегося давления (ЯМИК-катетирование) или перемещения жидкостей ("кукушка"). Эти процедуры проводятся в медицинских учреждениях под контролем специалистов. Исключение составляет лишь наличие в пазухе постороннего предмета. Обычные домашние полоскания не приносят должного эффекта.
- Физиотерапевтические процедуры способствуют ускоренному и более эффективному восстановлению эпителиальных тканей. Применяются УВЧ-терапия, электрофорез, солевая и фототерапия.
Хирургические способы лечения одонтогенного синусита
Часто консервативная терапия при зубном синусите не дает должного эффекта. Именно для этой формы гайморита свойственно оперативное вмешательство для очищения слизистых оболочек и удаления посторонних предметов.
Прокол гайморовой пазухи при стоматологическом синусите нужен в большинстве случаев. Пункция обеспечивает отвод накопившегося гнойного экссудата и доставку необходимого лечебного раствора из антибиотика, антисептика и ферментов непосредственно по адресу. Несмотря на дурную славу, прокол с использованием иглы Куликовского под местной анестезией практически безболезнен. Пациент чувствует лишь кратковременное неприятное ощущение распирания изнутри камеры во время нагнетания в нее жидкости. Жидкость со слизистыми накоплениями удаляется через рот.
В большинстве случаев нескольких пункций в сочетании с медикаментозной терапией достаточно для того, чтобы победить болезнь. Однако прокол имеет и свои слабые стороны, поэтому ряд специалистов относится скептически к его возможностям. При нем невозможно удалить из синуса измененные ткани (кисты, полипы), грибковые массы или инородные тела (отколовшиеся части корня, пломбировочный материал). Пункция с последующим промыванием помогает, только если механизмы естественного очищения пазухи сохранены, в противном случае приходится делать более серьезную операцию.
Радикальное хирургическое вмешательство. Удаление патологических тканей и посторонних предметов производится при помощи операции со стороны ротовой полости. Такой метод в различных вариациях используется уже больше века, однако он очень травматичен и имеет много осложнений. Пациент при этом надолго выпадает из обычного ритма жизни.
Под верхней губой делается разрез от второго моляра до латерального резца. После раскрытия слизистых оболочек удаляется часть стенки синуса. Через образовавшееся отверстие производится изъятие инородного тела, и специальными хирургическими инструментами выскабливается патологически измененная слизистая оболочка. Через нос в передней стенке камеры пробивается отверстие для отвода содержимого, в него вставляется марлевая турунда, смоченная в антисептике. После завершения всех манипуляций доктор накладывает швы.
Эндоскопическая операция имеет ряд преимуществ перед радикальным методом. Она осуществляется через естественный соединительный канал (соустье) или через отверстие, образовавшееся при удалении пораженного зуба. Может использоваться как местная анестезия, так и общий наркоз. Тонкие эндоскопы и специальные инструменты дают возможность очистить пазуху, практически не повреждая здоровые ткани, через крохотные доступы. Благодаря этому они безопаснее открытых операций и гораздо легче переносятся пациентами. Госпитализация при эндоскопической операции длится один день, после чего больной только регулярно наблюдается у врача.
Отказ от оперативного вмешательства при одонтогенном гайморите может грозить тяжелыми осложнениями, такими как:
- воспаление лобной и клиновидной пазухи;
- абсцесс десны;
- появление в мягких тканях гнойников;
- флегмона орбиты глаза;
- разрастание тканей (полипов и кист) в придаточном кармане с возможным перерождением их в злокачественные новообразования;
- менингит;
- гнойное поражение мозга.

Перфорация дна верхнечелюстной (гайморовой) пазухи — одно из осложнений, которое может случиться с пациентом в кресле стоматолога. И хотя главная классификация болезней МКБ 10 не выделяет отдельно такое заболевание, оно все равно возникает достаточно часто. Мы расскажем вам о том, что это такое — перфорация верхнечелюстной пазухи, почему возникает такая проблема, как происходит ее лечение, чем чревато такое осложнение и что делать, чтобы избежать его.
Содержание:
Особенности верхнечелюстной пазухи носа
Верхнечелюстная пазуха (ее другое название — гайморова пазуха) располагается в толще костной ткани верхней челюсти. От ротовой полости ее отделяет альвеолярный отросток верхней челюсти, который и образует ее дно. Объем такой пазухи достаточно велик, и у взрослых людей он может достигать 10 сантиметров кубических.

На фото: корни зубов у дна верхнечелюстной пазухи
Такая пазуха, или синус, не является герметичной. Она имеет сообщение с полостью носа посредством узкой щели.
Обычно перфорация верхнечелюстной пазухи происходит в области ее дна. Этому способствуют некоторые ее особенности:
- Близкое расположение корней моляров и премоляров. В некоторых случаях толщина костного слоя между зубными корнями и дном гайморовой пазухи может быть сравнительно большой — до 1 см, но у некоторых людей костная граница между этими образованиями совсем тонкая — не более 1 мм.
- Иногда корни первого и второго моляров располагаются в самой полости пазухи, отделяясь от нее всего лишь слоем слизистой оболочки.
- Быстрое истончение слоя кости при наличии острых или хронических воспалительных заболеваний: периодонтитах, пародонтитах, кистах .
- Относительно тонкие костные трабекулы в ткани верхней челюсти.
Все это предрасполагает к возникновению перфорации при проведении стоматологических манипуляций, даже если техника лечения не была нарушена, а врач не прилагал значительной травмирующей силы.
Причины перфораций дна гайморовой пазухи
Этиология перфораций пазухи верхней челюсти всегда связана с проведением каких-либо стоматологических манипуляций. Перфорация может произойти:
- при удалении зубов;
- при эндодонтическом лечении;
- при имплантации зубов;
- при резекции корня.
При удалении зубов повреждение дна гайморовой пазухи может быть следствием как грубых действий стоматолога или несоблюдения им лечебной тактики, так и результатом анатомических особенностей самого пациента (например, когда зубные корни располагаются непосредственно в полости пазухи).

На фото: зубной корень находится в близости от дна гайморовой пазухи, что увеличивает вероятность перфорации при удалении
При проведении эндодонтического лечения одним из осложнений является перфорация зубного корня, которая нередко сочетается с повреждением и прободением дна гайморовой пазухи. Это случается при чрезмерном расширении корневых каналов, в случае применения грубой силы при введении штифтовых элементов или уплотнении пломбирующего цемента. При таком варианте перфорации верхнечелюстной пазухи практически всегда происходит проникновение пломбировочного материала или обломков корня в ее полость.
Если же перфорация происходит в момент введения зубного импланта (это может быть имплант любой марки, например, Mis, Nobel, Xive и т.д.) или же при проведении пломбировки корневых каналов, введении штифтов в зубной корень, то она всегда является ошибкой терапевтической тактики врача.
Повреждения дна пазухи верхней челюсти является серьезным осложнением при имплантации искусственных корней в костную ткань при проведении протезирования. Это объясняется тем, что после удаления зуба костная ткань очень быстро подвергается процессам дистрофии. И в результате происходит уменьшение высоты альвеолярного отростка челюсти. Если врач не учитывает этот момент и неправильно проводит подготовку перед имплантированием, а также неверно подбирает размер импланта, то риск перфорации пазухи очень высок.
Резекция зубного корня является способом лечения при наличии кист в области его верхушки. При недообследовании пациента, когда врач не знает точного размера костной пластинки, отделяющей дно пазухи от стенки кисты, а также если требуется удаление большого объема челюстной кости – то перфорация гайморовой пазухи явление не редкое.
Симптомы перфорации
Если перфорация носовой пазухи произошла в момент удаления зуба, то ее симптомы будут достаточно специфическими:
Иногда пациент начинает предъявлять жалобы на прохождение воздуха через лунку после удаления зуба, а также чувство тяжести или давления в проекции пазухи верхней челюсти.

На фото видна перфорация дна гайморовой пазухи после удаления зуба
Если перфорация верхнечелюстной пазухи происходит при проведении имплантации или же при эндодонтическом лечении, то заподозрить ее врач может по:
- характерному провалу инструмента или имплантируемого элемента после приложения некоторого усилия для его продвижения;
- изменению положения инструмента в ране;
- появлению в крови мелких пузырьков воздуха.
Если перфорация гайморовой пазухи по какой-либо причине не была диагностирована и пролечена сразу, то происходит инфицирование ее полости с развитием клиники острого синусита или гайморита, для которого характерны такие симптомы как:
- сильнейшие острые боли в области верхнечелюстной пазухи;
- отек слизистой носовой полости на соответствующей стороне с нарушением дыхания через нос;
- появление гнойных выделений из носа.
Также характерно появление общих симптомов интоксикации: головных болей, озноба, высокой температуры, слабости.
Диагностика
Диагностика перфорации дна верхнечелюстной пазухи при удалении зуба основывается на типичной клинической картине. В сомнительных случаях, а также при подозрении на такое осложнение при проведении имплантации либо эндодонтических манипуляциях необходимо использование инструментальных методов диагностики:
- Зондирование лунки удаленного зуба либо перфоративного канала тонким зондом. Это позволяет определить, что в ране отсутствует костное дно. При этом инструмент свободно проходит через мягкие ткани и не встречает на своем пути препятствий.
- Рентгенография области пазух. На снимках в таком случае можно обнаружить как затемнение полости вследствие скопления в ней крови, так и обломки зубных корней, импланты либо пломбировочный материал. Иногда целесообразно проведение рентгенографии с конрастированием, когда контрастное вещество вводится в полость через перфорационный свищ.
- Компьютерная томография, которая позволяет определить перфорации и наличие инородных тел в пазухе с максимальной точностью.
- При подозрении на застарелые перфорации проводятся общеклинические анализы крови, результат которых может свидетельствовать о наличии в организме активного очага инфекции.
Лечение
Лечение перфораций дна пазухи верхней челюсти зависит от того, какие изменения имеются в самой полости пазухи.
Лечение без операции возможно лишь в тех случаях, когда перфорация произошла при удалении зуба и была выявлена сразу же, а по данным рентгенографии нет признаков инфицирования полости пазухи или наличия в ней даже незначительных инородных тел. При таком варианте тактика врача заключается в максимально бережном сохранении сформированного в лунке кровяного сгустка, а также в профилактике его инфицирования. Для этого в нижнюю часть лунки вводится маленький марлевый тампон, пропитанный йодным раствором. Обычно он самостоятельно плотно фиксируется в раневой полости, но иногда требуется наложение швов на десну. Такое лечение йодом продолжается не менее 6-7 дней — до момента формирования полноценных грануляций и закрытия дефекта. При этом тампон не извлекается из лунки, чтобы не повредить кровяной сгусток.
Также возможно временное закрытие дефекта небольшой пластмассовой пластинкой, которую фиксируют на соседних зубах кламмерами. Она разобщает полости рта и пазухи, что способствует заживлению перфорации.
Одновременно назначается курс профилактических мероприятий, направленный на предупреждение развития воспалительных осложнений. Он включает прием антибиотиков, противовоспалительных препаратов, капель с сосудосуживающим эффектом. Проводится такой курс амбулаторно или в домашних условиях.
Если при перфорации произошло проникновение инородных тел в пазуху (импланта, пломбировочного материала, обломка зубного корня), то лечение проводится только в условиях стационара. В таком случае показана операция со вскрытием полости гайморовой пазухи, удалением инородного тела и нежизнеспособных тканей с последующим пластическим закрытием перфоративного дефекта.
Застарелые перфорации
Если перфорация пазухи верхней челюсти не была своевременно выявлена и устранена, то через 2-4 недели стадия острых проявлений пойдет на убыль, а в области дефекта сформируется свищ, соединяющий полость пазухи с поверхностью десны.
Такой процесс одновременно сопровождается симптомами хронического гайморита:
- постоянные тупые боли в области пазухи с иррадиацией в глазницу, висок;
- заложенность носа со стороны поражения;
- гнойные выделения из носовой полости, а также из свищевого отверстия;
- иногда у пациентов опухает щека на стороне поврежденной пазухи.
Большинство пациентов также предъявляют жалобы на ощущение движения воздуха через свищ при разговоре или чихании, трудности в произношении некоторых звуков, а также попадание жидкой пищи изо рта полость носа.
Лечение таких застарелых перфораций со свищами представляет некоторые трудности, поскольку наличие хронического очага воспаления в гайморовой пазухе значительно снижает эффективность терапии и достаточно часто приводит к рецидиву и повторному формированию свищевого канала.
Таким больным показано оперативное вмешательство, которое включает вскрытие верхнечелюстной пазухи с удалением всех нежизнеспособных тканей и инородных тел из ее полости, иссечение свища и пластическое закрытие дефекта. Антибиотики после удаления свища назначаются на курс продолжительностью 10-14 дней с одновременным приемом противовоспалительных и антигистаминных препаратов, применением физиотерапевтических методов лечения.
Последствия перфорации
Перфорация пазухи верхней челюсти является достаточно серьезной патологией, которую часто приходится лечить в стационаре. Попытки самостоятельного ее лечения народными средствами дома без врачебного участия могут приводить к развитию серьезных и опасных последствий:
- Развитие выраженной воспалительной реакции в полости пазухи с переходом инфекции на окружающие костные ткани и формированием очагов остеомиелита верхней челюсти.
- Распространение воспаления на другие пазухи черепа (лобные, клиновидные и решетчатые).
- Потеря здоровых зубов, расположенных в области непролеченной перфорации.
- Формирование гнойных очагов (абсцессов, флегмон).
Из-за близкого расположения верхнечелюстной пазухи и головного мозга, после перфорации возможно распространение инфекции на мозговые оболочки с развитием менингитов или менингоэнцефалитов, угрожающих жизни пациента.
Профилактические мероприятия
Профилактика перфораций дна верхнечелюстной пазухи заключается:
- в полноценном обследовании пациента перед проведением сложных стоматологических процедур;
- в правильной оценке анатомо-топографических особенностей каждого человека;
- в точном соблюдении технологии лечебных манипуляций.
Своевременное выявление признаков перфорации и ее адекватное лечение является залогом благоприятного исхода для пациента. Неправильная терапевтическая тактика или самолечение могут усугубить течение такого осложнения и стать причиной развития тяжелейших негативных последствий.
Читайте также:



