Вертеброгенно-сосудистая миелопатия с нижним парапарезом
Общие сведения
Миелопатия спинного мозга — это тяжелый соматический синдром, обобщающий различные по этиологическому признаку поражения спинного мозга, сопутствующий многочисленным патологическим процессам и проявляющийся нейродегенеративными изменениями в отдельных спинномозговых сегментах имеющий, как правило, хроническое течение.
Миелопатия всегда возникает вследствие различных патологических нарушений в организме (осложнение дегенеративно-дистрофических заболеваний позвоночника, травм и опухолей позвоночного столба, патологий сосудистой системы, токсического воздействия, соматических заболеваний и инфекционных поражений).
В зависимости от этиологического фактора, т.е. от заболевания, ставшего предпосылкой развития миелопатии, при постановке диагноза указывается эта болезнь/патологический процесс, например, сосудистая, диабетическая, компрессионная, алкогольная, вертеброгенная, ВИЧ-ассоциированная миелопатия и др., то есть таким образом указывается на происхождение синдрома (природу поражения спинного мозга). Очевидно, что при разных формах миелопатии спинного мозга лечение будет существенно отличаться, поскольку необходимо воздействие на основную причину, которая вызвала соответствующие изменения. По МКБ-10 миелопатия кодируется G95.9 (Болезнь спинного мозга неуточненная).
Достоверно точной информации о частоте встречаемости в целом миелопатии нет. Существует лишь информация о некоторых наиболее распространенных причинах ее формирования. Так в США ежегодно происходит от 12 до 15 тысяч травм спинного мозга, а у 5%-10% пациентов со злокачественными опухолями существует высокая вероятность метастазов в эпидуральное пространство позвоночника, что является причиной более 25 тысяч случаев миелопатии в год.
Некоторые виды миелопатии являются относительно редкими (сосудистая миелопатия), другие (цервикальная спондилогенная миелопатия) встречается у почти 50% лиц мужского пола и 33% у женщин в возрасте после 60 лет, что обусловлено выраженностью дегенеративных изменений в структурах позвоночного столба и нарастание проблем со стороны сосудистой системы, характерных для людей пожилого возраста. Наиболее часто поражается шейный и поясничные отделы позвоночника и значительно реже встречается миелопатия грудного отдела позвоночника.
Патогенез
Патогенез развития миелопатии существенно различается в зависимости от заболевания, вызвавшего тот или иной вид миелопатии. Во множестве случаев патологические процессы, лежащие в основе развития заболевания, локализуются вне спинного мозга и рассмотреть их в пределах одной статьи не представляется возможным.
Классификация
В основу классификации положен этиологический признак, в соответствии с которым выделяются:
- Вертеброгенная (дискогенная, компрессионная, спондилогенная) — может быть обусловлена, как травмами позвоночника (посттравматическая), так дегенеративными изменениями в позвоночном столбе (смещение позвонков, остеохондроз, спондилез с выраженным разрастанием остеофитов, стеноз спинномозгового канала, грыжа межпозвоночного диска и др.).
- Дисциркуляторная (ишемическая) — сосудистая, атеросклеротическая, дисциркуляторная, развивается вследствие медленно прогрессирующей хронической недостаточности (ишемии) спинномозгового кровообращения.
- Инфекционная — развивается под воздействием патогенной микрофлоры (энтеровирусы, вирус герпеса, бледная трепонема) и часто является следствием септицемии, пиодермии, остеомиелита позвоночника, СПИДа, болезни Лайма и др.
- Миелопатии, вызванные различного рода интоксикациями и физическими воздействиями (токсические миелопатии; лучевая миелопатия).
- Метаболическая — обусловлена метаболическими расстройствами и осложнением эндокринных заболеваний.
- Демиелинизирующая. В ее основе лежат патологические процессы, вызывающие разрушение (демиелинизацию) миелиновой оболочки нейронов, что приводит к нарушению процессов передачи импульсов между нервными клетками спинного и головного мозга (рассеянный склероз, болезнь Бало, болезнь Канавана и др.).
По локализации патологического процесса выделяется:
- Миелопатии шейного отдела позвоночника (син. цервикальная миелопатия).
- Миелопатии грудного отдела позвоночника.
- Миелопатии поясничного отдела.
Причины
К основным причинам развития миелопатий относятся:
- Компрессия (сдавливание), возникающая в результате травм позвоночника со смещением позвоночных сегментов, спондилолистеза, спондилеза, первичной/метастатической опухоли спинного мозга, эпидурального абсцесса и гематомы, субдуральной эмпиемы, грыжи межпозвонкового диска, туберкулезного спондилита, подвывиха в атлантоаксиальном сочленении, вторичного спаечного процесса и др.
- Нарушение кровообращения в спинном мозге, обусловленное вышеперечисленными причинами, так и различного рода сосудистой патологией, которая формирует медленно прогрессирующую хроническую недостаточность кровоснабжения: атеросклероз, эмболии, тромбозы, аневризма, венозный застой, развивающимся вследствие сердечно-легочной/сердечной недостаточности, сдавление венозных сосудов на различных уровнях позвоночника.
- Воспалительные процессы с локализацией в спинном мозге, обусловленные патогенной микрофлорой, травмой или в силу других обстоятельств (спинальный арахноидит, туберкулез, болезнь Бехтерева, миелит и др.).
- Нарушение процессов метаболизма в организме (гипергликемия при сахарном диабете).
Несмотря на многообразие причин, основной предпосылкой формирования миелопатии принято считать прогрессирующий длительно протекающий остеохондроз (вертеброгенная, дискогенная, компрессионная, дегенеративная миелопатия).
Симптомы
Симптомы миелопатии варьируют в широком диапазоне в зависимости от причин заболевания, уровня поражения, тяжести состояния, характера патологического процесса (острый/хронический). К общим симптомам относятся:
- Постоянный/возникающий при движении интенсивный болевой синдром в спине ноющего/тупого характера.
- Онеменение верхних/нижних конечностях, слабость, нарушения мелкой моторики (при застегивании одежды, письме и др.).
- Снижение в различной степени температурной и болевой чувствительности, появление дисфункции тазовых органов (мочеиспускания).
- Развитие сочетанных спастических парезов и параличей, вызывающих нарушения походки.
Из всего многообразия видов миелопатий рассмотрим лишь несколько, наиболее часто встречающихся в тех или иных отделах позвоночника.
Шейная спондилогенная миелопатия относится к одной из частых причин дисфункции спинного мозга нетравматического характера у людей старшего возраста с развитием спастического тетра- и парапареза. Ведущим патофизиологическим механизмом этого заболевания является ишемия спинного мозга, обусловленная его компрессией с нарастающими дегенеративными процессами структур шейного отдела позвоночного столба (фото ниже).
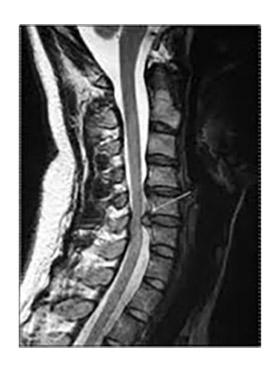
Симптомы отражают нарушения функции верхнего мотонейрона, поражение задних столбов спинного мозга и пирамидных трактов. Градация выраженности нарушения во многом определяется конкретным механизмом развития миелопатии. Так, при компрессионном характере поражении шейного отдела отмечается сочетанность нижнего спастического парапареза и спастико-атрофического пареза рук.
При этом, характерно их изолированное проявление или преобладание расстройств двигательных над чувствительными. Основными жалобами являются: боль в руках с латеральной/медиальной стороны, затруднения при выполнении тонких движений, парестезии в руках, слабость и неловкость в ногах, нарушение походки, развитие нейрогенного мочевого пузыря.
Пирамидный синдром характеризуется несимметричным спастическим тетрапарезом в руках, что обусловлено поражением глубоких пирамидных проводников, отвечающих за верхние конечности. Атрофический синдром проявляется слабостью в мышцах верхних конечностей, атрофиями и фибриллярными подергиваниями, низкими сухожильными рефлексами верхних конечностей.
Цервикальная миелопатия при сосудистом варианте развития миелопатии (сосудистая миелопатия шейного отдела) характеризуется более выраженными и распространенными по длиннику двигательными спинальными сегментарными расстройствами, сочетающихся с ишемией структур входящих в бассейн кровоснабжения передней спинальной артерии (фасцикуляция мышц, отсутствие/снижение рефлексов на руках, амиотрофии).
Наиболее часто встречается дискогенная миелопатия поясничного отдела напрямую обусловленная повреждением межпозвоночного диска, являющейся одним из осложнений остеохондроза позвоночника у пациентов в возрасте после 45 лет и характеризуется хроническим течением. Реже причиной дискогенной миелопатии являются травмы позвоночника и для такой патологии характерно крайне острое течение.
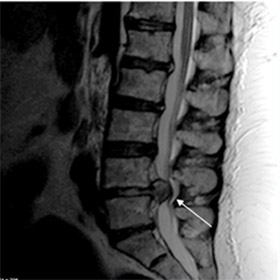
Развитие заболевания обусловлено дегенеративными изменениями в межпозвоночном диске, которые приводят к растяжению/разрыву фиброзного кольца диска и к отрыву его периферических волокон от тел позвонков. Как следствие происходит смещение диска в заднелатеральном направлении, что и приводит к компрессии спинного мозга и прилегающих кровеносных сосудов (фото ниже).
В симптоматике дискогенной поясничной миелопатии наиболее часто встречаются интенсивная радикулярная боль, парезы дистальных отделов ног, снижение мышечной силы ног, нарушение функции органов таза и снижение чувствительности в сакральных сегментах.
Дискогенная миелопатия может осложняется спинальным инсультом (острым расстройством кровообращения) с развитием синдрома трансверзального поражения спинного мозга, для которого характерны сочетание спинальных параличей нижних конечностей с тазовыми нарушениями и глубокой циркулярной гипестезией.
Анализы и диагностика
В основе диагностики миелопатий мануальный осмотр, проверка чувствительности/рефлексов в определенных точках и инструментальные методы исследования, включающие:
- Обзорную/прицельную рентгенографию позвоночного столба в нескольких проекциях.
- Электронейрограмму.
- Компьютерную томографию.
- Магнитно-резонансную томографию.
- Контрастные методы исследования (дискография, пневмомиелография, миелография, веноспондилография, эпидурография).
При необходимости (подозрение на отравление тяжелыми металлами, дефицит витамина В12) назначаются лабораторные исследования. При подозрении на инфицирование проводится спинномозговая пункция.
Лечение
Поскольку миелопатия является обобщенным термином универсальное (стандартизованое для всех случаев) лечение отсутствует, и лечебная тактика определяется в каждом конкретном случае в зависимости от причин, лежащих в основе развития миелопатии. Из общих при принципах лечения можно отметить:
- Для купирования болевого синдрома, уменьшения отека и снижения воспалительного процесса назначаются нестероидные противовоспалительные препараты (Индометацин, Ибупрофен, Ортофен, Диклофенак, Мелоксикам и др.). При сильно выраженной боли, обусловленной сдавлением нервных корешков, назначаются стероидные гормоны (Преднизолон, Дексаметазон и др.).
- Для снятия спазма мышц и уменьшения ощущений назначаются миорелаксанты (Мидокалм, Сирдалуд, Баклосан, Толперизон).
- С целью защиты тканей от гипоксии и нормализации метаболизма используются Актовегин, Церебролизин, Пирацетам и др.
- При наличии инфекции назначаются антибактериальные препараты с учетом чувствительности возбудителя заболевания.
- При необходимости — препараты, восстанавливающие хрящевую ткань (Глюкозамин с хондроитином, Алфлутоп, Артифлекс Хондро, Румалон и др.).
- При ишемической миелопатии назначаются сосудорасширяющие препараты (Папаверин, Кавинтон, Но-Шпа, и нейропротекторы (Глицин, Луцетам, Гамма-аминомасляная кислота, Ноотропил, Гаммалон и др. Для нормализации кровообращения в мелких сосудах и реологических свойств крови — Трентал, Танакан, Пентоксифиллин.
- Для укрепления иммунитета назначаются витаминно-минеральные комплексы или витамины В1 и В6.
Дата публикации: 09.03.2018
Дата проверки статьи: 22.10.2018
Вертеброгенная миелопатия – заболевание позвоночника, возникающее вследствие нарушения его функции. Оно может быть врожденным или приобретенным. Провоцирующими факторами патологии считаются межпозвоночные грыжи и остеохондроз. В основном болезнь затрагивает область груди и шеи. Она бывает острого и хронического течения.
- Симптомы вертеброгенной миелопатии
- Причины
- Диагностика
- К какому врачу обратиться
- Лечение вертеброгенной миелопатии
- Осложнения
- Профилактика вертеброгенной миелопатии
Симптомы вертеброгенной миелопатии
Заболевание характеризуется следующими симптомами:
- усиление рефлексов;
- мышечная слабость в конечностях;
- нарушение координации;
- боль, не проходящая после приема обезболивающих средств;
- нарушение моторики рук;
- изменение подвижности в пораженном отделе позвоночника;
- повышенная температура тела;
- общее недомогание;
- нарушение кровообращения;
- озноб.
Многие пациенты жалуются на проблемы с пищеварением и задержку мочеиспускания.
Причины
Вертеброгенная шейная миелопатия возникает на фоне таких причин:
- ущемление спинного мозга — сопровождается онемением туловища и конечностей, слабостью мышц и бессилием, болью в шее и ограничением подвижности;
- смещение позвонков — вызывает боль, насморк, боль в шее и ушах, бессонницу и хроническую усталость;
- межпозвоночная грыжа — характеризуется болью в спине, усиливающейся при ходьбе или поднятии тяжестей, частыми приступами головокружения, высоким артериальным давлением и онемением рук;
- инфекции;
- опухоли;
- остеохондроз;
- аномалии развития позвоночника;
- врожденные дефекты сосудов;
- воспаление спинного мозга;
- травмы;
- радиоактивное облучение.
В редких случаях вертеброгенная миелопатия появляется после хирургической операции на области позвоночника. Острая стадия заболевания возникает после механического повреждения при падении с высоты или дорожно-транспортном происшествии.
Диагностика
В первую очередь врач проводит пальпацию болезненных участков и тестирует чувствительность кожного покрова, мышечной силы и сухожильных рефлексов. Для выявления вертеброгенной миелопатии обязательно следует выполнить компьютерную томографию и МРТ.
При подозрении на наличие новообразований или чтобы понять, имеется ли сужение позвоночного канала, потребуется проведение миелографии. Чтобы проверить прохождение электрического возбуждения по периферическим нервам и спинному мозгу, назначают электромиографию. Обнаружить наличие инфекции или аутоиммунных патологий спинного мозга можно с помощью анализа крови. Лечением вертеброгенной миелопатии занимается врач-травматолог. В некоторых случаях могут потребоваться консультации ортопеда, невролога и хирурга.
Для диагностики вертеброгенной миелопатии в сети клиник ЦМРТ используют такие методы:







К какому врачу обратиться
Если симптомы миелопатии появились после травмы, запишитесь на прием к травматологу. При долго текущем остеохондрозе или спондилезе обратитесь к ортопеду. При необходимости врач может привлечь невролога или проводить к хирургу, который проведет операцию. В реабилитации часто участвуют мануальный терапевт, физиотерапевт, специалист по ЛФК и лечебному массажу.

Ортопед • Стромально-васкулярная фракция
Стаж 12 лет

Ортопед • Стромально-васкулярная фракция
Стаж 24 года
Физиотерапевт
Стаж 34 года

Ортопед • Стромально-васкулярная фракция
Стаж 7 лет

Ортопед • Стромально-васкулярная фракция
Стаж 6 лет

Ортопед
Стаж 12 лет

Невролог • Мануальный терапевт
Стаж 10 лет

Невролог
Стаж 12 лет
Невролог
Стаж 21 год
Невролог • Иглорефлексотерапевт
Стаж 14 лет
Массажист
Стаж 7 лет
Массажист • Мануальный терапевт
Стаж 7 лет

Ортопед
Стаж 25 лет

Невролог • УЗД • Мануальный терапевт
Стаж 19 лет
Невролог
Стаж 13 лет
Массажист
Стаж 32 года
Массажист
Стаж 4 года

Невролог
Стаж 39 лет
Ортопед
Стаж 5 лет

Невролог • Мануальный терапевт
Стаж 10 лет
Невролог
Стаж 18 лет

Невролог
Стаж 8 лет

Мануальный терапевт • Реабилитолог
Стаж 8 лет

Массажист
Стаж 8 лет

Невролог
Стаж 6 лет

Массажист • Реабилитолог
Стаж 30 лет

Ортопед • Невролог
Стаж 24 года

Физиотерапевт
Стаж 32 года

Невролог
Стаж 32 года

Мануальный терапевт • Массажист
Стаж 6 лет
Ортопед
Стаж 25 лет
Невролог
Стаж 34 года
Невролог
Стаж 29 лет

Мануальный терапевт
Стаж 15 лет

Ортопед
Стаж 3 года
Лечение вертеброгенной миелопатии
Пациенту при вертеброгенной миелопатии в течение курса лечения врач назначает носить ортопедический воротник Шанца. Его действие направлено на то, чтобы временно разгрузить шейный отдел позвоночника. С помощью воротника можно устранить боль и обеспечить удобство. Носить его необходимо по несколько часов в день. Также полезными окажутся физиотерапевтические процедуры для укрепления мышц шеи. Пациент должен выполнять лечебную гимнастику, но только не в период обострения.
Медикаментозная терапия включает прием нестероидных противовоспалительных препаратов. В первые дни лечения лекарства используют в виде раствора для инъекций, далее его разрешается принимать в форме таблеток. Также эффективно применять миорелаксанты. Они снимают напряжение мышечной ткани, вызывающей болевые ощущения. Такие лекарства используются только в условиях стационара, поскольку они имеют множество противопоказаний и побочных действий.
Если консервативное лечение не помогло, то потребуется хирургическое вмешательство. В ходе операции хирург может удалить пораженные диски или установить искусственные.
Лечить вертеброгенную миелопатию можно с помощью физиотерапевтических процедур. К самым эффективным относятся грязелечение, радоновые и солевые ванны, электрофорез и парафинотерапия. Мануальная терапия направлена на вправление позвонков.
Для лечения вертеброгенной миелопатии в сети клиник ЦМРТ применяют разные методы:
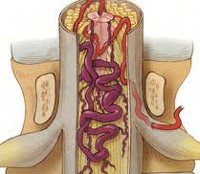
Сосудистая миелопатия — хроническое или остро развивающееся размягчение тканей спинного мозга, возникающее в результате нарушения его кровообращения. Проявляется соответствующими уровню спинального поражения двигательными и сенсорными расстройствами, характер которых обуславливает топография зоны размягчения. Сосудистая миелопатия устанавливается по данным анамнеза, неврологического статуса, МРТ позвоночника, спинальной ангиографии и ЭФИ нервно-мышечной системы. Лечение включает сосудистую, противоотечную, антиоксидантную и нейропротекторную терапию. По показаниям возможно проведение оперативных вмешательств на сосудах или структурах позвоночного столба.
- Причины сосудистой миелопатии
- Симптомы сосудистой миелопатии
- Острая сосудистая миелопатия
- Хроническая сосудистая миелопатия
- Диагностика сосудистой миелопатии
- Лечение сосудистой миелопатии
- Прогноз и профилактика сосудистой миелопатии
- Цены на лечение
Общие сведения
Сосудистая миелопатия — резко возникающее или постепенно развивающееся поражение спинного мозга, обусловленное расстройством его кровоснабжения. Следует отметить, что подобная патология может являться следствием не только местного патологического изменения спинальных сосудов, но и быть результатом гемодинамических сдвигов, обусловленных поражением сосудов отдаленной локализации. Публикация исследований сосудистых спинальных заболеваний началась в конце XIX века. На сегодняшний день согласно МКБ-10 в понятие сосудистая миелопатия включены: инфаркт спинного мозга, гематомиелия, тромбоз спинальных артерий, спинальный флебит и тромбофлебит, подострая некротическая миелопатия, отек спинного мозга. Миелопатия сосудистого генеза возможна в любом возрасте, но чаще встречается у лиц средней возрастной категории и у пожилых. Вопросы диагностики и лечения спинальной сосудистой патологии являются актуальной проблемой современной неврологии, нейрохирургии и сосудистой хирургии.

Причины сосудистой миелопатии
Все возможные причины возникновения сосудистой миелопатии могут быть объединены в три группы. К первой относятся факторы внешней компрессии кровоснабжающих спинной мозг сосудов: позвоночно-спинномозговые травмы, переломы позвоночника, опухоли позвоночного столба, межпозвоночные грыжи, смещения позвонков при нестабильности, костные разрастания при остеохондрозе и спондилоартрозе позвоночника, аневризма грудной аорты.
Вторую группу составляют патологические изменения, происходящие в самих сосудах: аневризма и гипоплазия спинномозговых сосудов, атеросклероз, системные васкулиты, тромбоз, эмболия, узелковый периартериит, сифилитический артериит и др. Возникновению сосудистых расстройств способствуют врожденные пороки сердечно-сосудистой системы (например, коарктация аорты) и особенности гемодинамики (артериальная гипотония).
Третья группа факторов — это манипуляции и оперативные вмешательства, осложнением которых может выступать сосудистая миелопатия. В их числе — эпидуральная блокада, спинальная анестезия, вмешательства на аорте (клипирование, резекция аневризмы, пластика), операции в брюшной и грудной полостях.
В результате воздействия одного из выше перечисленных факторов на участке спинного мозга возникает ишемия — недостаточное кровоснабжение. Следствием нарушения спинномозгового кровообращения является кислородное голодание и недостаточность метаболизма нервной ткани. Первоначально это приводит к функциональным расстройствам, имеющим обратимый характер. Затем, если ишемия не устранена, то возникают необратимые некротические изменения — размягчение вещества спинного мозга, что приводит к стойкому выпадению его функции. При этом важное значение играет состояние гемодинамики и развитие коллатерального кровообращения. Чем дальше от спинного мозга локализовано поражение сосудов и чем более медленный характер имеет развитие патологического процесса, тем больше условий и времени для формирования альтернативного коллатерального кровоснабжения ишемизированного участка.
Симптомы сосудистой миелопатии
Острые формы миелопатии сосудистого генеза носят внезапный характер. Манифестируют вялой (периферической) параплегией или тетраплегией с чувствительными расстройствами по типу сирингомиелии и сфинктерными нарушениями. Могут сопровождаться острым болевым синдромом. Боли локализуются в позвоночнике, иногда иррадиируют вдоль корешков. В отдельных случаях острая сосудистая миелопатия начинается с проявлений транзиторной спинальной ишемии: парестезий, преходящих двигательных и тазовых расстройств.
Спинальный инсульт имеет острое начало, чаще вслед за физическим усилием или в ночное время. Дебютирует ишемический спинальный инсульт острой болью на уровне спинальной ишемии с последующим стремительным возникновением двигательных нарушений до полной плегии. В случае локализации инсульта в нижнегрудных или поясничных сегментах боли могут иррадиировать, симулируя картину острого живота или почечной колики. При тотальном поражении поперечника спинного мозга мышечная сила 0 баллов, сухожильные рефлексы не определяются, нарушены все виды чувствительности ниже уровня сосудистой катастрофы. Иногда выше зоны тотальной анестезии возникает зона диссоциированных сенсорных нарушений, что свидетельствует о вовлеченности в область ишемии выше расположенных спинномозговых сегментов.
Спинальная перемежающаяся хромота может выступать предвестником спинального инсульта и наблюдаться за несколько недель или месяцев до него. Характерны тяжесть и внезапно появляющаяся временная слабость в ногах. В отличие от перемежающейся хромоты при окклюзии артерий нижних конечностей, сосудистая миелопатия не сопровождается болями в ногах. Отмечаются онемения и парестезии нижних конечностей, возникающие преимущественно во время ходьбы.
Синдром Преображенского наблюдается при поражении в бассейне передней спинномозговой артерии. На уровне катастрофы имеет место вялый паралич, а ниже ее — центральная плегия. Значительно снижается или выпадает полностью поверхностная чувствительность (температурная, болевая). Глубокие виды сенсорного восприятия (чувство вибрации и давления, мышечно-суставное чувство) сохранены, поскольку они проходят в задних столбах спинного мозга.
Поражение центральной спинномозговой артерии вызывает ишемию передних рогов и преимущественно двигательные расстройства, сопровождающиеся амиотрофиями. Если оно носит односторонний характер, то возникает в различной степени выраженный синдром Броун-Секара.
Поражение задней спинномозговой артерии, или синдром заднего размягчения спинного мозга, наблюдается крайне редко. При поражении задних столбов выпадает лишь глубокая чувствительность, при вовлечении задних рогов — все виды сенсорного восприятия. Двигательная функция сохранна.
Хроническая недостаточность спинномозгового кровообращения отличается медленно прогрессирующим характером. В первую очередь проявляются двигательные расстройства, поскольку моторные нейроны более чувствительны к ишемии, нежели сенсорные. Мышечная слабость постепенно усугубляется и длительное время может быть преходящей (по типу перемежающейся хромоты). Сухожильные рефлексы со временем все более снижаются вплоть до полного выпадения. Мышечные гипо- и атрофии чаще начинаются с проксимальных мышечных групп, а затем распространяются на дистальные отделы конечностей. Сенсорные расстройства затрагивают в основном область поверхностной чувствительности и выражены слабо или умерено. Тазовые нарушения формируются на поздних стадиях миелопатии.
Диагностика сосудистой миелопатии
Сосудистая миелопатия диагностируется неврологом на основании анамнеза, выявленных нарушений неврологического статуса и данных инструментальных обследований. Лучшая визуализация спинного мозга достигается на МРТ позвоночника, при ее отсутствии проводится КТ позвоночника или контрастная миелография. Для выявления сосудистых нарушений (окклюзии, компрессии, аневризмы, аномалий строения) назначается спинальная ангиография, по показаниям — аортография. Люмбальная пункция с исследованием цереброспинальной жидкости может выявить признаки гематомиелии и позволяет исключить инфекционно-воспалительный характер миелопатии.
Лечение сосудистой миелопатии
Как правило, сосудистая миелопатия лечится в стационарных условиях. Острая сосудистая миелопатия нуждается в ургентном лечении; при этом, чем ранее удается восстановить адекватное спинальное кровообращение и остановить некротические изменения спинальных тканей, тем менее выражены в будущем остаточные явления сосудистой катастрофы. Первоочередной задачей лечения сосудистой миелопатии компрессионного генеза является устранение источника компрессии. С этой целью возможно удаление опухолей спинного мозга, пластика аорты при ее аневризме, устранение подвывиха позвонков с последующей фиксацией позвоночника, удаление грыжи диска (дискэктомия) и т. п. Оперативные вмешательства в зависимости от их вида проводят нейрохирурги, онкологи, ортопеды или сосудистые хирурги.
Медикаментозная терапия сводится к комплексному назначению вазоактивных препаратов. С целью улучшения коллатерального кровотока назначают эуфиллин, бендазол, никотиновую кислоту, папаверин; для поддержания спинального кровообращения — винпоцетин; для стимуляции венозного оттока — экстракт каштана конского, троксерутин; для улучшения микроциркуляции — пентоксифиллин, дипиридамол; с противоотечной целью — фуросемид; для уменьшения гипоксии нейроцитов — мельдоний, гопантеновая кислота. Гематомиелия является показанием к назначению антикоагулянтов (надропарина кальция, фениндиона, гепарина).
При острой миелопатии спустя несколько дней интенсивность сосудистой терапии снижают, в комплексное лечение добавляют ноотропы и нейропротекторы: гемодиализат из крови телят, витамины гр. В, галантамин, ипидакрин и др. Хроническая сосудистая миелопатия является показанием для назначения нейропротекторов с первого дня терапии. В качестве реабилитационного лечения эффективны ЛФК, массаж и физиотерапия (электромиостимуляция, магнитотерапия, электрофорез, грязелечение).
Сосудистая миелопатия может привести к формированию стойких парезов и параличей, сенсорных нарушений ниже уровня спинального поражения, тазовой дисфункции. Кроме того, возможны осложнения в виде пролежней, застойной пневмонии, цистита, пиелонефрита, сепсиса. При острой миелопатии небольшой очаг поражения и своевременно проведенные лечебные мероприятия могут увенчаться 100% восстановлением утраченных функций. Наиболее активно редукция неврологического дефицита происходит в первые 6 месяцев, окончательное восстановление может занять несколько лет.
Профилактические мероприятия включают своевременное лечение сосудистых заболеваний и аномалий, предупреждение травм позвоночника и дегенеративных процессов в структурах позвоночного столба. К мерам профилактики также относится аккуратное и технически правильное выполнение спинальной анестезии и хирургических манипуляций.
Читайте также:


