Как менингит может повлиять на беременность
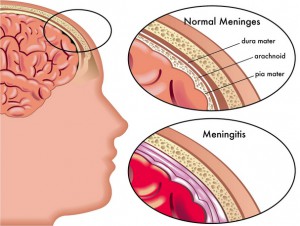
Менингит – это воспаление оболочек головного мозга. Во время беременности менингит встречается достаточно редко, однако представляет серьезную угрозу жизни женщины и плода. Почему возникает менингит и можно ли избежать его развития?
Причины
Выделяют несколько разновидностей менингита:
- вирусный (герпес-вирусы, энтеровирусы, эпидемический паротит, краснуха и др.);
- бактериальный (стрептококки, стафиллококки, энтеробактерии и др.);
- грибковый (грибы рода Candida и др.);
- протозойный (токсоплазмы, амебы);
- смешанный (при обследовании выявляется несколько разных возбудителей болезни).
По характеру течения менингит может быть первичный и вторичный (как осложнение основного заболевания). Предрасполагающими факторами в развитии менингита являются:
- поздняя диагностика заболевания;
- неадекватное лечение;
- лекарственная устойчивость к используемым препаратам;
- иммунодефицит.
Возникновение менингита возможно на любом сроке беременности. Вероятность развития тяжелых осложнений повышается при наличии сопутствующей патологии внутренних органов и при позднем обращении к врачу. Не исключено развитие менингита в послеродовом периоде.
Симптомы
Течение менингита во время беременности не имеет специфических отличий. Симптомы могут различаться в зависимости от возбудителя болезни и индивидуальных особенностей организма будущей мамы.
Общие признаки менингита:
- высокая температура тела;
- озноб;
- головная боль распирающего характера;
- усиление боли при наклоне вперед и повороте головы;
- тошнота и рвота;
- светобоязнь;
- непереносимость резких звуков.
При тяжелом течении менингита развиваются судороги. Возможна потеря сознания. При малейшем подозрении на менингит необходимо срочно обратиться к врачу.
Менингит, вызванный Neisseria meningitidis, заслуживает особого внимания. Заболевание передается от человека к человеку воздушно-капельным путем. Часто болеют дети, посещающие детские сады и школы. Беременная женщина имеет все шансы подцепить опасную болезнь при тесном контакте с больными родственниками и друзьями.
Симптомы менингококкового менингита:
- лихорадка;
- быстро нарастающая головная боль;
- тошнота;
- многократная рвота;
- гиперемия кожи;
- спутанность сознания;
- повышенная чувствительность к свету и звуку;
- кожная сыпь.
Геморрагическая сыпь при менингококковой инфекции имеет вид мелких звездочек или пятен неправильной формы. Элементы сыпи выступают над поверхностью кожи. Пятна могут увеличиваться до 5-15 см, сливаться между собой. Преимущественная локализация сыпи – нижние конечности и ягодичная область.
Диагностика
Для оценки состояния больного проводится неврологический осмотр. Врач обязательно оценивает уровень сознания и реакцию на внешние раздражители. При выявлении симптомов раздражения мозговых оболочек показана немедленная госпитализация в стационар.
Дальнейшее обследование включает в себя:
- анализы крови и мочи (для оценки общего состояния женщины);
- люмбальная пункция;
- УЗИ плода;
- КТГ (после 32 недель) – кардиотокография для оценки сердечной деятельности плода.
Люмбальная пункция проводится для получения ликвора (спинномозговой жидкости) на анализ. С помощью специальной иглы доктор делает прокол на уровне поясничных позвонков и берет 1-2 мл ликвора. По результатам пункции можно выявить возбудителя болезни и разработать эффективную схему лечения.
Течение беременности и последствия для плода
Менингит – тяжелое заболевание, угрожающее жизни женщины. Для лечения менингита используются антибактериальные или противовирусные препараты. Специалисты стараются подобрать наиболее безопасные для плода средства, однако это не всегда возможно. Препараты, применяющиеся для лечения менингита, могут негативно сказаться
на развитии плода и привести к достаточно печальным последствиям.
Менингит любого происхождения опасен выраженной интоксикацией организма. На этом фоне возможно повышение тонуса матки и прерывание беременности. После перенесенного менингита не исключено развития плацентарной недостаточности и сопутствующей гипоксии плода. В дальнейшем такое состояние неизбежно скажется на внутриутробном развитии малыша и его здоровье после рождения.
Бактериальные и вирусные менингиты опасны для плода на любом этапе его развития. Многие микроорганизмы способны проникать через плаценту и инфицировать малыша. Дальнейшее течение болезни предсказать довольно сложно. На ранних сроках инфицирование плода может стать причиной выкидыша. Во второй половине беременности возможны преждевременные роды и появление на свет ребенка с признаками внутриутробной инфекции.
Методы лечения
Лечение менингита проводится только в стационаре. Самолечение не допустимо. Чем раньше женщине будет оказана помощь, тем больше шансов на благоприятный исход болезни и рождение здорового ребенка в срок.
Выбор схемы терапии будет зависеть от причины менингита. Традиционно назначаются следующие препараты:
- антибактериальные, противовирусные или противогрибковые средства (с учетом выявленного возбудителя болезни и срока беременности);
- дезинтоксикационные препараты;
- жаропонижающие средства;
- средства, улучшающие маточно-плацентарный кровоток.
В ходе лечения проводится постоянный мониторинг состояния плода. При выявлении осложнений назначается соответствующая терапия. Во второй половине беременности при значительном ухудшении состояния женщины и плода показано экстренное кесарево сечение.
Профилактика
Как предупредить развитие менингита во время беременности?
- Избегайте контакта с людьми, страдающими любыми респираторными заболеваниями. Под маской обычной простуды может скрываться опасная менингококковая инфекция.
- Соблюдайте правила личной гигиены.
- Укрепляйте иммунитет.
- Своевременно лечите все острые и хронические заболевания полости рта, носа, уха и других органов — это позволит избежать осложнений в виде вторичного менингита.
Менингит представляет собой тяжёлый воспалительный процесс в оболочках головного и спинного мозга. Возникает менингит как самостоятельное заболевание, а также в качестве осложнения после другого недуга. Различают несколько разновидностей менингита в зависимости от его характера, способа заражения, периодичности. Он может быть бактериальным, вирусным, гнойным, острым, хроническим, первичным и вторичным. Заболевание очень опасно для новорождённых детей и малышей в возрасте до одного года.
Причины
В период беременности организм может быть подвержен развитию менингита. Хотя на практике зарегистрированы нечастые случаи заболевания у будущих мам. Объясняется это тем, что иммунитет беременной снижается, чтобы обеспечить безопасность будущему малышу. Иммунные клетки перестают действовать в полную силу, чтобы не произошло отторжение плода как чужеродного объекта. Из-за уменьшения эффективности работы иммунной системы, организм беременной склонен к заражению вирусами и инфекциями. Менингит может возникнуть не только как самостоятельное заболевание, но и как осложнение после вирусного недуга. Существует множество заболеваний, которые могут вызвать осложнения в виде менингита у будущей мамы. К ним относятся энтеровирусные инфекции, гнойные воспаления, простудные заболевания и многие другие недуги.
Симптомы
Определить развитие опасного заболевания можно по первым признакам, которые часто путаются с симптомами гриппа.
- Повышается температура тела;
- Происходит воспаление горла;
- Появляется тошнота;
- Возникает озноб и лихорадка;
- Появляются головные боли, которые ощущаются не в одной точке;
- Становятся напряжёнными мышцы шеи;
- Слабость в организме, повышенная сонливость;
- Боли в костях и суставах;
- Могут возникать судороги;
- В некоторых случаях образовываются высыпания на кожном покрове;
- Увеличивается восприимчивость к внешним раздражителям, таким как яркий свет или громкий звук.
Признаки проявления менингита у беременных могут возникать не одновременно, а по отдельности. Независимо от типа заболевания, первые признаки воспаления оболочек мозга обычно проявляются одинаково. Возможно появление других симптомов развития недуга, которые также не должны остаться незамеченными.
Диагностировать тип менингита необходимо в короткие сроки. От этого будет зависеть дальнейший исход беременности и лечение. Для постановки диагноза, помимо составления анамнеза, врач направляет пациентку на процедуру спинномозговой пункции. С помощью этого метода происходит забор спинномозговой жидкости, которую в дальнейшем исследуют в лаборатории. После назначенного лечения будет назначено повторное проведение пункции спинномозговой жидкости. Это нужно для подтверждения эффективности лечения. Также забор спинномозговой жидкости способствует улучшению состояния беременной: уменьшается давление ликвора. Для изучения общего состояния беременной пациентки, назначаются лабораторные исследования. Также происходит наблюдение плода с помощью УЗИ при наличии инфекции в организме будущей мамы.
Осложнения
- Определённые виды менингита опасны для беременной и её будущего малыша.
- В некоторых случаях происходит негативное влияние на плод, которое может замедлить его развитие.
- Иногда менингит может привести к развитию инфекционно-токсического шока. В этом случае возможен летальный исход при несвоевременной госпитализации.
- Тяжёлые формы заболевания отрицательно сказываются на умственной деятельности будущей мамы после родов.
- Возможно ухудшение или потеря зрения и слуха.
Лечение
- При подозрении менингита в период беременности нельзя заниматься самолечением. Это может не только вызвать осложнения, но и навредить будущему малышу.
- При появлении первых симптомов заболевания следует немедленно обратиться к врачу. Доктор проведёт необходимое обследование и назначит лечение.
- Чем раньше будущая мама обратится за консультацией к специалисту, тем выше вероятность скорейшего выздоровления.
В зависимости от разновидности менингита у беременной, врач сможет назначить лечение. Если заболевание вызвано менингококковой инфекцией, недуг протекает тяжело. Менингококковые возбудители провоцируют повышение проницаемости кровеносных сосудов. Поэтому возможно инфицирование плода через плаценту. Очень часто врачи рекомендуют прервать беременность по этой причине. Вирусный менингит необходимо устранять с помощью противовирусных и антибактериальных препаратов. Но из-за того, что эти лекарства могут нанести вред ребёнку, применяется более безопасное лечение. Например, гомеопатические препараты, которые безопасны для применения на ранних и поздних сроках беременности. Если лечить лёгкие формы менингита при беременности, в скором времени наступает выздоровление без тяжёлых последствий.
Профилактика
Чтобы предотвратить развитие воспаления оболочек мозга в период беременности, необходимо придерживаться определённых профилактических мер.
- Будущая мама не должна контактировать с людьми, которые болеют вирусными заболеваниями;
- Соблюдать правила личной гигиены;
- Питаться полезными продуктами и не употреблять алкоголь и курить;
- Мыть овощи и фрукты перед употреблением;
- При возникновении любых заболеваний, необходимо устранять причину их развития в короткие сроки;
- Желательно планировать беременность при наличии хронических заболеваний и постараться вылечить их до зачатия;
- Повышать эффективность работы иммунной системы с помощью овощей, фруктов или приёма витаминных комплексов после консультации врача;
- Гулять на свежем воздухе и заниматься лёгкими физическими упражнениями.
- Симптомы
- Инкубационный период
- Формы
- Причины
- Диагностика
- Лечение
- Осложнения и последствия
- Профилактика
Симптомы менингококковой инфекции у беременной
Симптомы зависят от формы менингококковой инфекции.
При носительстве менингококка симптомы отсутствуют.
При назофарингите (воспалении слизистой оболочки носа и глотки):
- заложенность носа;
- боль в горле;
- повышение температуры тела до 37,5-38° С;
- самочувствие страдает незначительно;
- назофарингит может быть предшественником менингита (воспаления твердой мозговой оболочки).
- Начало острейшее (часто можно указать конкретное время (час), когда человек заболел).
- Повышение температуры тела до 39-40° С.
- Озноб.
- Частая рвота.
- Гиперестезия (повышенная чувствительность органов чувств ко всем раздражителям):
- гиперакузия (повышенная чувствительность к звукам — любой звук кажется чрезвычайно громким, раздражающим);
- светобоязнь (свет кажется слишком ярким, болезненным, больной прячет глаза от света, зажмуривает их);
- кожная гиперестезия (повышенная кожная чувствительность).
- Общее беспокойство, возбуждение либо вялость и апатия.
- Сильная головная боль.
- Судороги.
- Возможно нарушение сознания, обмороки, вплоть до комы (кома – это состояние, характеризующееся прогрессирующим угнетением функций центральной нервной системы с утратой сознания, нарушением реакции на внешние раздражители, нарастающими расстройствами дыхания, кровообращения и других функций жизнеобеспечения организма).
- ригидность затылочных мышц (затылочные мышцы напряжены, “ сведены”; больной не может прижать подбородок к груди, а в тяжелых случаях вообще наклонить голову вперед (оторвать от подушки));
- симптом Кернига, симптом Брудзинского – проявляются в затруднении разгибания ног, определяются врачом;
- поза “ легавой собаки” – больной лежит с запрокинутой назад головой и подтянутыми к животу ногами.
- начало — с резкого подъема температуры тела до 39-40° С;
- вялость, адинамия (пассивность, отсутствие движений);
- общее беспокойство;
- тошнота, рвота;
- характерная сыпь на коже: в форме звездочек, сине-фиолетового цвета, возвышается над поверхностью кожи. Чаще всего появляется на груди, животе, бедрах, ягодицах, щеках. Возможно появление “ звездочек” на склерах (белке глаз);
- возможна припухлость вокруг суставов и боли при движении в них;
- в тяжелых случаях заболевание развивается стремительно — начинается с подъема температуры тела до 41° С, появления обильной сыпи, которая сливается, образуя огромные пятна; появляются кровотечения (носовые, желудочные и др.), артериальное (кровяное) давление резко снижается, вплоть до нуля, сердцебиение учащено, отсутствует мочеиспускание. В большинстве случаев больные погибают (часто в первые 24 часа после появления первых симптомов).
Инкубационный период менингококковой инфекции у беременной
Формы менингококковой инфекции у беременной
Причины менингококковой инфекции у беременной
- Источник инфекции — человек: больной и бактерионоситель (менингококк содержится в организме человека, выделяется во внешнюю среду, но не вызывает у носителя симптомов заболевания).
- Основной путь передачи — воздушно-капельный (вирус выделяется из организма больного человека при кашле и чихании и распространяется в воздухе). Заражение происходит только при тесном непосредственном контакте с источником инфекции (носителем или больным) на расстоянии не менее 0,5 м и длительности общения не менее 2-х часов.
- Выявлена генетическая предрасположенность к менингококковой инфекции (в организме иммунной системе некоторых людей имеются особенности, делающие их более уязвимыми перед инфекцией).
- Пик заболеваемости отмечается в осенне-зимний период (из-за снижения иммунитета у людей в связи с частыми переохлаждениями и нехваткой витаминов).
Врач терапевт поможет при лечении заболевания
Диагностика менингококковой инфекции у беременной
- Анализ жалоб заболевания и общий осмотр - симптомы зависят от формы заболевания:
- насморк, затруднение носового дыхания, боль в горле — при назофарингите (воспалении слизистой оболочки носа и глотки);
- повышение температуры тела, резкая головная боль, рвота, гиперестезия (повышенная чувствительность к любым внешним раздражителям) — при менингите (воспалении твердой мозговой оболочки);
- сыпь — при менингококцемии (циркуляции и размножении менингококков в крови с поражением всех органов).
- В анамнезе могут быть указания на контакт с больным менингитом, вспышки инфекции в коллективе.
- Выявление характерной “ звездчатой” сыпи при менингококцемии.
- Определение “ менингеальных” симптомов (симптомов поражения твердой мозговой оболочки):
- ригидность затылочных мышц (затылочные мышцы напряжены, “ сведены” — больной не может прижать подбородок к груди, а в тяжелых случаях вообще наклонить голову вперед (оторвать от подушки));
- симптом Кернига, симптом Брудзинского – проявляются в затруднении разгибания ног;
- поза “ легавой собаки” – больной лежит с запрокинутой назад головой и подтянутыми к животу ногами.
- Лабораторное обследование.
- Клинический анализ крови: повышенное количество лейкоцитов (белые клетки крови, отвечающие за иммунитет) с преобладанием их незрелых форм (нейтрофилов, миелоцитов), снижение уровня лимфоцитов, повышения СОЭ (скорости оседания эритроцитов).
- Мазок толстой капли крови (в мазке обнаруживают менингококков).
- Спинномозговая пункция (забор спинно-мозговой жидкости (ликвора)) специальной иглой посредством прокола (пункции) спинномозгового канала (прокол производится между позвонками в поясничной области) для исследования.
- Анализ спинно-мозговой жидкости (ликвора): отмечаются признаки гнойного воспаления (увеличение количества белка, нейтрофилов, обнаружение менингококков).
- Посев крови для выявления возбудителя и определение его чувствительности к антибиотикам (какие антибиотики действуют на данного возбудителя в конкретном случае).
- Исследование мазка из носа для обнаружения менингококка (особенно значимо при бессимптомном носительстве и назофарингите).
- ПЦР (полимеразная цепная реакция) ликвора и крови — для обнаружения ДНК (генетическая информация) возбудителя.
- Возможна также консультация инфекциониста, невролога.
- Необходима консультация акушера-гинеколога.
Лечение менингококковой инфекции у беременной
Перед назначением лечения необходима консультация акушера-гинеколога.
При развитии менингита состояние жизнеугрожающее, поэтому диагностика и лечение проводится по жизненным показаниям беременной женщины.
- Антибиотикотерапия назначается с учетом ранее выявленной чувствительности возбудителя — при всех формах менингококковой инфекции, включая носительство менингококка и менингококковый назофарингит.
- При назофарингите также назначают: промывание носа антисептическими растворами (это лекарственные препараты, которые при нанесении уничтожают болезнетворные бактерии), витаминотерапию.
- При менингите (воспалении твердой мозговой оболочки), менингококцемии необходима экстренная госпитализация в стационар.
- Терапия:
- жаропонижающие (внутримышечно);
- гормональная терапия;
- антибиотикотерапия (действует на возбудителя болезни);
- витаминотерапия;
- внутривенное введение растворов (глюкоза с витаминами, солевые растворы);
- при менингите дополнительно назначают мочегонные средства (для уменьшения отека головного мозга);
- при менингококцемии (циркуляция и размножение менингококков в крови с поражением всех органов) дополнительно назначают обильное питье, антигистаминные (противоаллергические) препараты.
Осложнения и последствия менингококковой инфекции у беременной
- Менингококковая инфекция может осложнять течение беременности, приводя к преждевременному прерыванию беременности (выкидышу), преждевременным родам, преждевременной отслойке плаценты и т.д.
- Поскольку менингококк способен проникать через трансплацентарный барьер от матери к плоду, возможно развитие внутриутробной менингококковой инфекции у плода, что значительно повышает риск гибели плода, внутриутробной задержки развития плода, аномалий развития центральной нервной системы (гидроцефалия, энцефалопатия и пр.).
- Менингококковый менингит (воспаление твердой мозговой оболочки) и менингококцемия (циркуляция и размножение менингококков в крови с поражением всех органов) могут осложниться тяжелым состоянием — инфекционно-токсическим шоком (резкое падение артериального (кровяного) давления, учащение сердцебиения, нарушение функций всех органов). Его причиной является выделение бактериями огромного количества токсинов (отравляющих веществ), оказывающих губительное воздействие на организм человека. Данное состояние при отсутствии своевременной реанимационной помощи приводит к смерти.
- При своевременном и грамотном лечении прогноз благоприятный: заболевание проходит без последствий.
Возможные последствия:
- астенический синдром (общая слабость, периодически возникающие головные боли, вялость);
- гипертензионный синдром (повышение внутричерепного давления);
- гемипарез (снижение мышечной силы в половине туловища);
- снижение остроты слуха;
- развитие эпилепсии (заболевание, причиной которого является формирование в коре головного мозга очага патологического возбуждения, проявляющееся эпилептическими приступами, в большинстве случаев судорогами).
Профилактика менингококковой инфекции у беременной
- Применение противоменингококковой вакцины (прививка от менингококковой инфекции). При высоком риске заражения прививают даже беременных.
- Больные менингококковой инфекцией подлежат обязательной изоляции от окружающих и лечению в стационаре.
- При контакте с больным менингококковой инфекцией проводится профилактика антибиотиками и противоменингококковыми иммуноглобулинами (готовые антитела (специальные защитные белки) к менингококку).
- Отказ от посещения мест скопления людей (театры, магазины и т.п.) в период эпидемии инфекции.
- Закаливание организма в период полного здоровья
- В осенне-зимний период — прием поливитаминных препаратов или витамина С.
- Исключение переохлаждений.
- Регулярное посещение акушера-гинеколога (1 раз в месяц в 1-м триместре, 1 раз в 2-3 недели во 2-м триместре и 1 раз в 7-10 дней в 3-м триместре).
- Своевременная постановка на учет беременной в женской консультации (до 12 недели беременности).
ИНФОРМАЦИЯ ДЛЯ ОЗНАКОМЛЕНИЯ
Необходима консультация с врачом
- Выбрать подходящего врача терапевт
- Сдать анализы
- Получить от врача схему лечения
- Выполнить все рекомендации

Менингит у беременной женщины — достаточно редкое явление, но, к сожалению, вполне возможное. Какие последствия несет данное заболевание для неокрепшего плода на разных стадиях развития, и каковы его ранние признаки и проявления, подробно рассмотрим в данном материале.
Что за болезнь и как влияет на будущего ребенка
Менингит — это серьезное и тяжело протекающее вирусное или бактериальное заболевание оболочек головного мозга, которое может поражать организм будущей мамы при беременности как самостоятельная инфекция, а также выступать осложнением после другой болезни. В любом своем проявлении менингококковое или серозное инфицирование имеет серьезные последствия, и в некоторых случаях представляет смертельную угрозу для жизни и матери и ребенка.
Знаете ли вы? В мире менингит занимает 10-е место в списке смертности от заразных болезней. В некоторых северных европейских странах, в основном Исландии или Ирландии, показатель смертности от заболевания варьируется между 10 и 20 процентами. В странах Африки менингитному инфицированию подвержены каждые 300 обитателей из 100 тысяч.
Чаще всего будущие мамы подвержены менингиту двух разновидностей:
- серозный менингит. Как правило, имеет вирусное происхождение и возникает вследствие поражения организма энтеровирусами Коксаки- и ЕСНО, протекает без образования гноя. Реже возникает от бактерий и делится на подвиды: туберкулезный, лептоспирозный или сифилитический. У беременной женщины серозный вид менингита может вызвать самопроизвольный аборт, а также, вследствие сильнейшей интоксикации организма, задержку развития плода, его инфицирование во время родов и даже внутриутробную гибель;
- менингит, вызванный менингококковой инфекцией. Имеет исключительно вирусное происхождение и передается воздушно-капельным путем от людей, которые являются носителями менингококка, или больных, перенесших данное заболевание в виде назофарингита. Основным осложнением при поражении данной инфекцией является высокий риск самопроизвольного прерывания беременности и задержка внутриутробного развития плода.

Важно! По происхождению выделяются 2 формы менингита: первичная — заболевание возникает самостоятельно, без предварительного очага инфекции, вторичная — развивается на фоне присутствующей в организме человека инфекции, как ее дополнительное осложнение.
Причины возникновения
К сожалению, возникновение менингита возможно на любом сроке вынашивания ребенка. Чаще всего причинами развития заболевания являются различные возбудители:
- при бактериальном поражении мозга возбудителями, как правило, выступают кишечная палочка, стрептококки, стафилококки, клебсиеллы и менингококки;
- при вирусном — вирус паротита, ЕСНО, герпесный вирус;
- при грибковом — Candida и криптококки;
- при поражении простейшими — токсоплазмы;
- при смешанной разновидности инфицирование происходит несколькими возбудителями.

Сниженный и ослабленный радикальной гормональной перестройкой, организм беременной женщины особо сильно подвержен заражению менингитом воздушно-капельным путем (через слизистые носоглотки), фекально-оральным (через воду, пищу, загрязненные предметы, личные вещи), гематогенным (через кровь) и лимфогенным. Инфицирование может возникнуть у будущей мамы на фоне плохого несбалансированного питания, язвенной болезни желудка, сахарного диабета, при частом переохлаждении, хронической сердечной недостаточности, а также ВИЧ-инфекции.
Первые признаки и симптомы
Менингит при беременности развивается достаточно быстро, женщина начинает чувствовать первые признаки сразу после завершения инкубационного периода (от 2-х до 10-ти дней). Первыми проявляются ощутимые острые симптомы:
- высокая температура тела (до 40 градусов);
- озноб;
- геморрагическая сыпь;
- сильная и нарастающая боль в голове;
- головокружение;
- боль в суставах и костях;
- болезненность в области глазных яблок;
- тошнота и рвота;
- полное отсутствие аппетита;
- судорожное состояние и подергивание;
- заторможенность, нервозность;
- ригидность мышц затылка.

Важно! Характерным признаком менингита являются симптомы Кернига и Брудзинского, которые выражаются в невозможности человека согнуть шею и разогнуть ноги в коленях. Самая частая поза при остром состоянии: лежа на боку с запрокинутой назад головой, при этом нижние конечности плотно поджаты к животу.
Диагностика
Диагностировать заболевание необходимо как можно быстрее, так как от этого полностью зависит дальнейшее протекание беременности и необходимые лекарственные назначения. После обращения к врачу, который тщательно проводит неврологический осмотр, будущую маму направляют на обязательную процедуру спинномозговой пункции, происходящую путем сбора спинномозговой жидкости для исследования в лаборатории. Врач, при помощи специальной иглы, осуществляет прокол в области поясничных позвонков и берет примерно 1-2 мл жидкости, по которой успешно определяет возбудителя у больной. 
После данной манипуляции пациентке, как правило, становится значительно легче (происходит уменьшение давления ликвора). Помимо пункции женщина проходит назначенные специалистом лабораторные исследования (ПЦР крови, МРТ, КТ), которые позволяют определить ее общее состояние. Для диагностики состояния плода используется УЗИ-мониторинг, в последнем триместре — кардиотокография для оценки сердечной деятельности у ребенка.
Основы эффективного лечения
Если разновидность менингита при беременности удалось быстро и правильно диагностировать, наступает продолжительный период лечения. Следует отметить, что осуществляться оно должно только в строгих стационарных условиях. В зависимости от возбудителя, поразившего оболочки мозга, пациентке индивидуально назначаются щадящие противовирусные, антибактериальные или гормональные препараты, а в некоторых случаях даже гомеопатические, которые являются безопасным вариантом в случае раннего или, наоборот, позднего протекания беременности.Часто беременные страдают и от таких заболеваний как: гастрит, цитомегаловирус, ветрянка, уреаплазмоз, геморрой, гайморит, хламидиоз, тромбофилия, преэклампсия, молочница, цистит, пиелонефрит и симфизит.Также в лечебную схему всегда включают жаропонижающие, дезинтоксикационные средства, витамины группы В и С, не обходясь и без способствующих улучшению маточно-плацентарного кровотока медикаментов. При правильно подобранных лекарственных препаратах и выполнении всех рекомендаций специалистов, женщина вполне может вылечиться без каких-либо последующих тяжелых последствий.

Чего категорически нельзя делать
При выявлении каких-либо симптомов, указывающих на менингит, будущей маме категорически нельзя делать следующее:
- не обращать внимания на признаки и не обращаться к врачу;
- пытаться самостоятельно лечиться в домашних условиях;
- отказываться от госпитализации и приема назначенных специалистом лекарственных средств.
Профилактические мероприятия
Предупредить развитие менингита во время вынашивания малыша вполне возможно, главное, вовремя обезопасить свой организм от различных инфекций с помощью некоторых профилактических мероприятий:
- стараться не бывать в местах массового скопления людей и избегать контактов с заболевшими (даже родственниками) любыми респираторными инфекциями;
- строго соблюдать правила личной гигиены, придерживаться максимальной чистоты потребляемых продуктов питания;
- закалять организм и укреплять иммунитет натуральными витаминами из свежих продуктов. Не употреблять вредную пищу, которая способствует образованию шлаков;
- в весенне-осенний период времени принимать назначенные гинекологом поддерживающие комплексы витаминов и минералов для беременных;
- на этапе планирования беременности сдать необходимые анализы для выявления хронических или застаревших заболеваний, особенно касающихся полости рта, носа и уха, а также стоматологических проблем. С помощью врача пролечить выявленные патологии.

Знаете ли вы? Менингит является древнейшим заболеванием, которое описывал еще Авиценна в своих исследованиях. В XVIII веке первый случай туберкулезной разновидности описал в своих научных трудах Роберт Витт, а первая небольшая вспышка серозной формы произошла в XIX веке, в Женеве. Далее эпидемические вспышки возникали в Африке и Европе, однако все применяемые при них лекарства, на то время, были практически бесполезны. Менингит во всех своих проявлениях остается серьезным, угрожающим жизни заболеванием для каждого человека с пониженным иммунитетом, в том числе и для женщин, ожидающих ребенка. Во избежание инфицирования при беременности и дальнейших тяжелых последствий следует тщательно заботиться о своем здоровье еще в период планирования малыша. Также важно помнить о своевременном обращении к врачу, который в случае проявления недуга сможет оказать вам необходимую срочную помощь и всеми силами сохранить беременность.
Читайте также:


