Менингиты энцефалиты абсцесс мозга
Медицинский справочник болезней
Абсцесс мозга. Причины, виды, симптомы, стадии развития и дифференциальнвя диагностика абсцессов мозга.
Абсцесс мозга — ограниченное скопление гноя в веществе мозга.
Этиология.
- В этиологии заболевания большое значение имеют гнойные процессы среднего и внутреннего уха (отогенные абсцессы).
- Абсцессы мозга, обусловленные поражением придаточных пазух носа, встречаются значительно реже.
- Большую роль играет травма черепа, особенно огнестрельная.
- Однако основное значение имеют метастатические абсцессы, обусловленные чаше всего гнойными процессами в легких (бронхоэктазы, эмпиемы, абсцессы);
- Реже гнойные метастазы являются следствием поражения других органов.
Абсцессы мозга чаще встречаются в молодом возрасте, преимущественно у мужчин.
Патогенез.
Патоморфологические изменения в нервной системе в начальной фазе заболевания проявляются в виде очагового гнойного менингоэнцефалита.
Следующая стадия — некроз ткани и образование полости абсцесса: к некротическим изменениям присоединяются экссудативные и инфильтративные процессы.
В дальнейшем вокруг полости абсцесса формируется капсула. Инкапсулированная полость может существовать длительное время без клинических проявлений. После опорожнения абсцесса образуются линейные рубцы. В некоторых случаях остаются кисты, наполненные серозным содержимым.
Клиника.
Клиническая картина характеризуется общемозговыми и очаговыми симптомами, а в острой стадии — общеинфекционными.
Начало болезни обычно сопровождается головной болью, рвотой, высокой температурой, брадикардией, оглушенностью.
Больные вялы, апатичны. Иногда наблюдаются диспепсические явления, нарушения сна. Нередко возникают изменения на глазном дне в виде разной степени застоя, иногда развивается неврит зрительных нервов. Характерно наличие менингеальных симптомов, причем может наблюдаться их диссоциация, т. е. отсутствие симптома Кернига при наличии ригидности мышц затылка.
Наиболее часто абсцессы локализуются в височной доле мозга, мозжечке и лобной доле.
Абсцессы височной доли мозга,
Абсцессы височной доли мозга, как правило, отогенной природы. При левосторонней локализации они характеризуются амнестической и реже сенсорной афазией. Типичны гемианопсия, эпилептические припадки, расстройства слуха, реже нарушения вкуса и обоняния, а также координаторные расстройства. Наряду с очаговыми симптомами выявляются дислокационные признаки, обусловленные сдавлением либо смещением среднего мозга, в основном в виде синдрома Вебера: частичное поражение глазодвигательного нерва на стороне очага и симптомы пирамидной недостаточности различной интенсивности на противоположной стороне. Иногда наблюдаются двусторонние симптомы поражения глазодвигательных нервов и пирамидных путей.
Абсцессы мозжечка.
Основными симптомами являются статические и динамические расстройства координации: гомолатеральная гемиатаксия и снижение мышечного тонуса, дисдиадохокинез, падение больных в сторону очага поражения или назад, горизонтальный крупноразмашистый нистагм в сторону очага, дизартрия. Может быть вынужденное положение головы, поворот подбородка в противоположную абсцессу сторону или наклон головы вперед и вниз, реже парез взора и девиация глазных яблок обычно в здоровую сторону, геми- и монопарезы, тонические судороги, поражение VII, IX, X, XII черепных нервов.
Абсцессы лобных долей по частоте занимают третье место после абсцессов височной доли и мозжечка. Их диагностика трудна в связи с бедностью симптоматики. Могут наблюдаться джексоновские припадки, моно- или гемипарезы, моторная афазия, изменения психики, дизартрия, апраксия конечностей, хватательный рефлекс, атаксия, каталепсия, нистагм.
Абсцессы теменной и затылочной долей встречаются значительно реже. Для них характерна очаговая симптоматика.
Очень редко встречаются Абсцессы спинного мозга, сопровождающиеся болью в спине, интенсивность которой зависит от локализации процесса, с последующим присоединением корешковых болей. В зависимости от течения абсцедирования (острого, подострого, хронического) развиваются симптомы нарастающего сдавления спинного мозга вплоть до пара- или тетрапареза (-плегии).
Стадии развития абсцессов.
В течении абсцесса мозга выделяют отдельные стадии.
- В начальной стадии отмечают повышение температуры, общемозговые и менингеальные симптомы.
- Скрытая стадия характеризуется улучшением состояния больного и сопровождается недомоганием, умеренной головной болью, небольшой температурой.
- Явная стадия заболевания сопровождается очаговыми симптомами мозгового абсцесса. Возможны как ремиссии, так и осложнения абсцесса мозга — гнойный менингит либо прорыв гноя в желудочки мозга.
В крови — умеренный лейкоцитоз со сдвигом формулы влево и увеличение СОЭ. Давление цереброспинальной жидкости, как правило, повышено, количество клеток колеблется от нормального уровня до высокого (тысячи клеток); максимальный цитоз отмечается в начальной стадии болезни, когда регистрируются лимфоциты и полинуклеары, при этом количество белка не превышает 1 г/л. Содержание сахара в цереброспинальной жидкости может быть снижено. Падение его уровня указывает на осложнение абсцесса менингитом.
При спинальном абсцессе наблюдается блок подпаутинного пространства. На рентгенограммах черепа могут выявляться признаки внутричерепной гипертензии.
Диагностика.
Для диагностики абсцесса мозга используют:
- эхоэнцефалографию,
- электроэнцефалографию,
- люмбальную пункцию,
- ангиографию и
- компьютерную томографию.
Диагноз абсцесса основывается на данных анамнеза (острое инфекционное начало, наличие очагов гнойной инфекции), клинической картине и результатах дополнительных методов исследования.
Дифференциальный диагноз.
Дифференциальный диагноз проводят с опухолями, энцефалитом, синустромбозом, гнойным менингитом. Опухоли головного мозга отличаются от абсцесса более медленным течением, отсутствием оболочечных симптомов и воспалительных изменений в крови и цереброспинальной жидкости; при синустромОрзе отмечаются выраженные менингеальные симптомы, повышение внутричерепного давления, очаговые симптомы, поражение черепных нервов.
ЛЕЧЕНИЕ.
Лечение хирургическое.
До и после операции назначают массивные дозы антибиотиков с учетом чувствительности к ним микроорганизмов, дегидратирующие средства.
Примерно половина больных, успешно оперированных по поводу абсцессов головного мозга, сохраняют трудоспособность; при спинальных абсцессах прогноз хуже.
Профилактика абсцессов головного мозга заключается в своевременном и правильном лечении первичных гнойных процессов, а при черепно-мозговых ранениях — в полноценной первичной обработке раны.
Абсцесс головного мозга – это очаговое скопление в веществе головного мозга гноя. В этиологии воспалений мозга, ведущих к образованию абсцесса, необходимо указать главным образом на три момента. Всем им присуща та особенность, что возбудители, вызывающие нагноение, проникают в мозговую ткань извне.
Причины
Наиболее часто причиной абсцесса головного мозга являются раны черепа. Если существует повреждение костей одновременно с раной мягких покровов, то, при недостаточно раннем применении необходимого лечения, легко может наступить загрязнение раны возбудителями, вызывающими воспаление и нагноение; то же происходит в том случае, если посторонние тела непосредственно проникают в полость черепа и мозговую ткань. Но и при одном повреждении мягких частей черепа, без нарушения целости костей, воспалительные процессы, ведущие к нагноению, могут распространиться на ткань мозга через неповреждённую костную капсулу, как это наблюдается и при воспалениях соседних мягких частей (без травмы), например, при флегмонозных воспалениях шеи, лица и т. п. Большей частью в таких случаях, наряду с абсцессом в мозгу, находят гнойный менингит, который в свою очередь может присоединиться к предварительно существовавшему абсцессу.
Кроме наружных повреждений черепа, к образованию абсцесса головного мозга могут также привести воспаления черепных костей, развившиеся вследствие других причин. В этом отношении следует прежде всего указать на гнойное воспаление среднего уха и на костоеду скалистой части височной кости. Если процесс переходит на тонкую верхнюю костную стенку барабанной полости или кариозный процесс более распространился в области передних ячеек сосцевидного отростка, то абсцесс расположен преимущественно в височной доле мозга. При костоеде задней стенки барабанной полости или задней стенки наружного слухового прохода, а также задних отделов сосцевидного отростка или затылочных костей (всё равно, от какой бы причины ни развился в подобных случаях кариозный процесс), абсцесс помещается большей частью в мозжечке. Но даже независимо от кариозного поражения костей, гнойные воспаления среднего уха могут подать повод к образованию абсцесса в мозжечке вследствие распространения их на лабиринт, а затем на влагалища нервов, например, лицевого нерва.
Абсцесс головного мозга может развиться таким образом, что после нагноения и прободения костей воспаление переходит на твёрдую и мягкую оболочки и последовательно на ткань мозга, либо, после прободения твёрдой оболочки гнойное воспаление посредством лимфатических путей вызывает одновременно гнойный менингит и энцефалит; наконец, абсцесс головного мозга может развиться вследствие того, что воспаление твёрдой мозговой оболочки вызывает в синусах образование тромба, который последовательно подвергается гнойному распадению. Понятно, что во многих случаях могут одновременно наблюдаться тромбоз синусов, менингит и энцефалит, причём иногда чрезвычайно трудно или даже невозможно решить, который из этих процессов должен считаться первичным. Воспаление среднего уха и костоеда его развиваются, как известно, часто после или в течение острых инфекционных болезней (скарлатина, корь, оспа, тиф); с другой стороны, они встречаются в хронической форме преимущественно у туберкулёзных, диабетических субъектов. Ввиду этого подобные заболевания (к ним можно ещё прибавить рожу и паротит, ведущие к флегмонозным, воспалениям покровов головы и лица) могут считаться хотя и отдалёнными, но во всяком случае крайне важными этиологическими моментами абсцесса головного мозга. При этом следует заметить, что острое воспаление среднего уха значительно реже (приблизительно в 5 раз) ведёт к образованию абсцесса в мозгу, чем хроническое.
Реже, чем гнойные воспаления среднего уха, к воспалению черепных костей и последовательному распространению воспалительного процесса на мозг могут привести нагноения в полости глазницы, носа, в лобных пазухах и гайморовой полости (флегмона клетчатки глазницы, костоеда решетчатой кости и пр.). В подобных случаях абсцесс помещается большей частью в лобных долях.
Наряду с указанными причинами (травмой и гнойным нетравматическим воспалением покровов и костей черепа) третьим важным этиологическим моментом являются гнойные воспаления различных органов, которые дают повод к воспалению и тромбозу вен и к метастатическому (эмболическому) заносу в мозг заражающих частичек тромба. Таким образом, всякое нагноение, ведущее к пиемической инфекции, может вызвать образование метастатических, по большей части множественных абсцессов головного мозга; особенно важное значение имеют в этом отношении язвенный эндокардит и язвенные процессы в лёгких. Что касается последних, то в особенности следует указать на бронхоэктазии, гангрену лёгких, гнилостный бронхит, эмпиему и отчасти также на гангренозные туберкулёзные очаги и абсцессы лёгких, которые могут подать повод к образованию абсцесса в мозгу вследствие тромбоза лёгочных вен и попадания частичек тромбов в левое сердце, а оттуда в большой круг артериального кровообращения.
Симптомы
Острые абсцессы, развивающиеся обыкновенно вследствие тяжёлых повреждений черепа и мягких покровов его, большей частью протекают с очень сильной головной болью, помрачением сознания, лихорадкой, апатией и общей слабостью. Наряду с бредом, приступами обморока могут наблюдаться как общие, так и (в зависимости от места повреждения) местные (ограниченные) судороги, так что картина болезни чрезвычайно напоминает острый менингит. При таких явлениях болезнь в течение 2-3 недель может окончиться смертью.
Если больной поправляется, то абсцесс принимает так называемое хроническое течение. Но болезнь может и с самого начала протекать хронически, потому что острый период мог остаться незамеченным или его совершенно не было. Так, например, давно существовавший гнойный процесс в ухе может подать повод к образованию абсцесса, симптомы которого, ввиду их медленного развития и одновременно существующего болезненного процесса в ухе, приписываются последнему и не обращают на себя достаточно внимания. Или, например, больной непосредственно после повреждения черепа мог чувствовать себя нездоровым и даже представлять тяжёлые явления сотрясения мозга, но затем по прошествии нескольких дней он поправился и в течение некоторого времени чувствовал себя хорошо. Только по прошествии определённого времени начинают появляться некоторые серьёзные симптомы, которые снова обращают на себя внимание как больного, так и врача. Больной становится вялым, слабым, жалуется на головную боль, головокружение, частую рвоту, кроме того у него определяется повышение температуры, нередко после предшествовавшего озноба, и замедление пульса; ввиду слабости больного, отсутствия аппетита и появляющейся временами рвоты явления эти иногда приписываются острому или хроническому расстройству пищеварения, пока, наконец, более серьёзные явления, вроде описанных выше, не укажут на мозговое заболевание.
Подобного рода ухудшения наблюдаются неоднократно, чередуясь с относительно свободными промежутками, пока, наконец, не наступит смерть вследствие развившегося скоротечного менингита или вследствие прорыва абсцесса. Болезнь может тянуться таким образом в продолжение нескольких месяцев.
Как видно из сказанного, явления, вызываемые абсцессом головного мозга, заключаются главным образом в так называемых общих мозговых симптомах, к которым относятся: головная боль, головокружение, угнетённое состояние, психическая и физическая вялость, рвота, приступы обморока и судорог; подобные явления наблюдаются вообще при различных процессах, оказывающих давление на мозг (например, при опухолях и пр.).
Так как абсцессы головного мозга помещаются преимущественно в лобных, височных или затылочных долях мозговых полушарий, то становится понятно, что очаговые симптомы, поскольку они касаются движений конечностей и лица, наблюдаются сравнительно редко. Если абсцесс помещается в тех частях мозговых полушарий, в которых находятся двигательные проводящие пути, то следует ожидать параличей, а при одновременном поражении корковых двигательных областей – также ограниченных и односторонних судорог. Медленное и постепенное развитие паралитических явлений является даже характерным для абсцесса головного мозга, так как явления эти находятся в соответствии с медленным увеличением первоначально незначительного абсцесса и постепенным разрушением мозговой ткани.
В противоположность другим процессам, вызывающим повышение внутричерепного давления, при абсцессах отсутствуют обыкновенно явления, указывающие на поражение нервов, расположенных на основании мозга. Необходимо, однако, заметить, что в особенности при абсцессах в височной доле, вследствие давления на отдельные нервы основания мозга, могут развиться паралитические явления в области определённых нервов.
Наконец следует ещё упомянуть о возможном вскрытии абсцесса в желудочки мозга. Осложнение это протекает с общими судорогами, потерей сознания, изменениями пульса и дыхания и в сравнительно короткое время ведёт к смерти. Так как абсцесс головного мозга может долгое время протекать без всяких мозговых симптомов, то важно обращать внимание на общее состояние больного; так, у некоторых больных с абсцессом мозга замечается только длительное болезненное состояние, отсутствие аппетита, исхудание, бледный вид и прогрессирующий упадок сил; в конце концов, больной погибает от истощения, и только вскрытие обнаруживает абсцесс мозга.
Патологическая анатомия
Абсцесс головного мозга может быть одиночным или множественным. Одиночные абсцессы бывают обыкновенно величиной от грецкого ореха до яблока, но встречаются также очень мелкие абсцессы, величиной с горошину, и с другой стороны, такие, которые занимают большую часть мозгового полушария. Зачастую содержимое абсцесса состоит из зеленовато-жёлтого гноя, который иногда имеет слегка красноватый оттенок вследствие большей или меньшей примеси крови. Кроме гнойных телец, в нём находят остатки распавшейся нервной ткани и красные кровяные тельца; стенки абсцесса образуются нередко неровной, как бы изъеденной, отёчной нервной тканью, которая пронизана гнойными тельцами и постепенно переходит в нормальную ткань. Гной либо не имеет запаха, либо (после гнойных воспалений среднего уха или в метастатических абсцессах, вызванных заносом зараженных эмболов) оказывается зловонным. Если абсцесс помещается близко от поверхности, то пальцем можно нередко ясно ощущать флюктуацию; мозговые извилины представляются более бледными и уплощёнными, так как абсцессы, по мере увеличения их, оказывают значительное давление на заключенный в черепной капсуле мозг.
Абсцесс может достигнуть поверхности мозга или прорваться и вызвать гнойное воспаление мозговых оболочек; с другой стороны, он может вскрыться в желудочки, причём содержимое его попадает в один, в несколько или даже во все желудочки. Само собой разумеется, что при абсцессах мозга, развившихся вследствие повреждений черепа, часто существует прямое сообщение их с наружными частями; но и при кариозных процессах (ухо, нос) абсцесс головного мозга нередко находится в сообщении с наружной средой.
Чаще всего абсцессы встречаются в долях мозговых полушарий и в мозжечке. Хотя при хронических гнойных воспалениях уха абсцессы помещаются большей частью в височных долях и в полушариях мозжечка, но всё же абсцессы встречаются также довольно часто и в лобных долях, реже в теменных и ещё реже в затылочных долях. Очень редко, сравнительно с указанными местами, наблюдаются абсцессы в мозговом стволе.
Диагностика
Значение для правильного диагноза имеет прежде всего этиологический момент. Если мозговое заболевание развилось после травмы, хронического гнойного воспаления среднего уха, у субъекта, страдающего язвенным эндокардитом, или если существовали другие этиологические моменты, преимущественно язвенные лёгочные процессы, то с большой вероятностью можно предположить абсцесс головного мозга. При заболевании уха предположение, что имеется дело с абсцессом мозга, становится более достоверным, если после устранения задержки гноя (например, после прокола барабанной перепонки) тяжёлые явления не исчезают. Понятно, что при хроническом течении абсцесса или при давно бывшей травме (о которой больной почти не помнит) отличие от других хронических процессов, ведущих к повышению внутричерепного давления, может представлять весьма значительные затруднения. В особенности трудно бывает отличить мозговой абсцесс от опухоли мозга. В этом отношении точками опоры могут служить следующие моменты: во-первых, при абсцессе мозга в большинстве случаев не бывает застойного соска, между тем как при опухолях мозга он представляет обычное явление; во-вторых, при абсцессе сравнительно часто наблюдается лихорадка, которая при опухолях мозга бывает, напротив, редко; далее явления, указывающие на поражение мозгового ствола или нервов, расположенных на основании мозга, наблюдаются редко при абсцессе и, наоборот, весьма часто при опухолях мозга.
В отношении дифференциального диагноза приходится еще принимать в соображение патологические процессы, которые очень часто бывают связаны с присутствием абсцесса, именно гнойный наружный пахименингит, тромбоз синусов, распространённый гнойный и серозный менингит. Последний нередко встречается вместе с заболеваниями среднего уха и характеризуется более резкими расстройствами зрения, но крайне умеренной лихорадкой. Далее важно, что серозный менингит может иногда сам собой пройти. Наконец, следует ещё указать на то, что после травм головы может развиться картина так называемого травматического невроза, которую можно отличить от абсцесса головного мозга только при тщательном исследовании и принимая во внимание резко выраженные изменения психики (неврастения, истерия) и отсутствие симптомов, характерных для абсцесса в мозгу (лихорадка, рвота, замедление пульса, ясно выраженные очаговые симптомы).
Диагноз абсцесса головного мозга подтверждается данными КТ и МРТ.
Лечение, прогноз, профилактика
Для лечения абсцесса головного мозга используются различные антибиотики, витамины и ноотропные средства, а также, по показаниям, проводится хирургическое вмешательство, которое заключается в удалении абсцесса.
Прогноз при абсцессе мозга всегда оказывается серьёзным, однако при своевременной диагностике и лечении смертность не превышает 10%.
Очень важное значение для предупреждения развития мозгового абсцесса имеет надлежащая профилактика, именно тщательное и своевременное лечение гнойных заболеваний уха, даже очень лёгких, а также повреждений головы, связанных с нарушением целостности мягких покровов, костей и т. п.
Абсцесс головного мозга – это локальное образование инфекционной природы, представляющее собой скопление гноя, изолированного от здоровых тканей мозга твердой соединительно-тканной капсулой. Составляет не более 1-2% от всех внутричерепных образований. Может встречаться в любом возрасте, но наиболее часто возникает у людей за 40. Болеют чаще мужчины.
Особенности заболевания
- Очаг имеет строго инфекционную природу, в зависимости от конкретного возбудителя зависит вариант этиотропной терапии.
- Абсцесс представлено полостью, заполненной гнойным содержимым, которая может иметь локализацию в различных отделах черепа (лобная, теменная, затылочная, височная), что объяснят вариабельность клинической картины.
- По снимкам КТ/МРТ зачастую сложно отличить гнойную полость от доброкачественных и злокачественных новообразований, поэтому ее относят к категории потенциально угрожающих жизни состояний.
- Редко встречаются множественные гнойные кисты (эхинококковые, например), чаще это единичное образование с четкими ровными контурами.
- К группе риска по развитию абсцессов головного мозга относятся люди с нарушением иммунного ответа (ВИЧ-инфицированные).
- Прогноз зависит от длительности и степени повреждения головного мозга.
Стадии развития
Ранний церебрит (1–3 сутки)
Период связан с неинкапсулированным очагом инфекции, т. е. воспалительный очаг еще не ограничивается четко ограничения от здорового вещества мозга. При гистологическом исследовании на этом этапе можно обнаружить возбудителя, окруженного зоной периваскулярной инфильтрации (скопление различных клеток по типу нейтрофилов и моноцитов).
Поздний церебрит (4–9 сутки)
Постепенное распространение воспаления на соседние участки и появление некроза в центре инфекционного очага (начало формирования небольшой гнойной полости в центре). По краям воспаления начинается скопление фибробластов и макрофагов. Участок поражения утрачивает сосудистую сеть в связи с выраженным отеком.
Стадия раннего формирования капсулы (10–13 сутки)
Уменьшение воспалительного процесса и значительное увеличение количества фибробластов на границе. Четкое отсутствие васкуляризации в зоне поражения. Созревание коллагена и формирование зачатка фиброзной капсулы.
Стадия позднего формирования капсулы (14 сутки и более)
Окончательное формирование капсулы и постепенный регресс признаков воспаления. К этому моменту абсцесс имеет полностью сформированный вид (слои представлены изнутри наружу): некротический центр, периферическая зона воспалительных клеток и фибробластов, коллагеновая капсула, новая сосудистая сеть, область реактивного глиоза с отеком.
Выраженность проявлений болезни имеет четкую зависимость не только от типа возбудителя, но и от состояния иммунной системы человека.
Причины
Абсцесс головного мозга является инфекционным заболеванием, к основным причинам его возникновения относятся:
- Гнойные процессы в полости носа (синусит, гайморит). В данном случае возникает непосредственный контакт гнойного очага и полости черепа. Такие абсцессы называют риногенными.
- Воспалительные заболевания зубного происхождения (кисты зуба, осложнения кариеса). Также имеется непосредственный контакт полости черепа и гнойного очага, это одонтогенные образования.
- Инфекционные процессы в наружном, среднем или внутреннем ухе (отит, лабиринтит). Гнойник зачастую прорывается непосредственно в полость черепа (отогенные абсцессы).
- Гнойные процессы, которые находятся на значительном удалении от головного мозга. В этом случае гематогенным или лимфогенным путем возбудитель проходит через гематоэнцефалический барьер и попадает в мозг. Очаги инфекции могут располагаться в различных областях (внутрибрюшная инфекция или инфекция малого таза, пневмония, фурункулы, остеомиелит). В этом случае имеется ряд уникальных особенностей у возникшего в мозге образования: локализация на границе серого и белого вещества мозга или в бассейне средней мозговой артерии; слабовыраженная капсула; множественные очаги. Такие абсцессы носят название метастатических.
- Посттравматические абсцессы, которые возникают как осложнение черепно-мозговой травмы. По времени возникновения могут делиться на ранние (до 3 месяцев после ЧМТ) и поздние (после 3 месяцев). Чаще такие абсцессы бывают многокамерными.
Предрасполагающими факторами являются:
- иммунодефицитные состояния;
- длительно персистирующие непролеченные инфекции.
Во всех случаях рассматриваемая патология выступает как осложнение инфекционных процессов в организме, т. е. вторична. В случае появления абсцесса как самостоятельного заболевания (идиопатическая форма) показан курс диагностических мероприятий для исключения онкологических процессов.
Далеко не все патогенные организмы способны проходить через гематоэнцефалический барьер и попадать в полость мозга. Основные возбудители, способные проникнуть через гематоэнцефалический барьер и вызвать образование очага в головном мозге, представлены в таблице.
Стрептококки аэробные и анаэробные, золотистый стафилококк, протей, клебсиелла, энтеробактерии, листерия.
Абсцесс головного мозга — это ограниченное скопление гноя в полости черепа. Различают три вида абсцессов: внутримозговые, субдуральные и эпидуральные. Симптомы абсцесса головного мозга зависят от его месторасположения и размеров. Они не являются специфичными и могут составлять клинику любого объемного образования. Диагностируется абсцесс головного мозга по данным КТ или МРТ головного мозга. При абсцессах небольшого размера подлежат консервативному лечению. Абсцессы, расположенные вблизи желудочков головного мозга, а также вызывающие резкий подъем внутричерепного давления, требуют хирургического вмешательства, при невозможности его проведения - стереотаксической пункции абсцесса.
МКБ-10
- Причины
- Патогенез
- Симптомы абсцесса головного мозга
- Диагностика
- Лечение абсцесса головного мозга
- Медикаментозное лечение
- Хирургическое лечение
- Прогноз при абсцессе головного мозга
- Цены на лечение
Общие сведения
Абсцесс головного мозга — это ограниченное скопление гноя в полости черепа. Различают три вида абсцессов: внутримозговые (скопление гноя в веществе мозга); субдуральные (расположенные под твердой мозговой оболочкой); эпидуральные (локализованные над твердой мозговой оболочкой). Основными путями проникновения инфекции в полость черепа являются: гематогенный; открытая проникающая черепно-мозговая травма; гнойно-воспалительные процессы в придаточных пазухах носа, среднем и внутреннем ухе; инфицирование раны после нейрохирургических вмешательств.

Причины
Среди выделенных возбудителей гематогенных абсцессов головного мозга преобладают стрептококки, часто в ассоциации с бактериотидами (Bacteroides spp.). Для гематогенных и отогенных абсцессов характерны Enterobacteriaceae (в том числе Proteus vulgaris). При открытой проникающей черепно-мозговой травме в патогенезе абсцесса мозга преобладают стафилококки (St. aureus), реже Enterobacteriaceae.
При различных иммунодефицитных состояниях (иммунодепрессивная терапия после трансплантации органов и тканей, ВИЧ-инфекция) из посева содержимого абсцесса головного мозга выделяют Aspergillus fumigatus. Однако идентифицировать возбудителя инфекции в содержимом абсцесса мозга довольно часто не представляется возможным, так как в 25-30 % случаев посевы содержимого абсцесса оказываются стерильными. Болезнь провоцируется следующими патологическими состояниями:
- Воспалительные процессы в легких. Чаще всего причиной образования гематогенных абсцессов головного мозга являются бронхоэктатическая болезнь, эмпиема плевры, хроническая пневмония, абсцесс легкого). Бактериальным эмболом становится фрагмент инфицированного тромба, который попадет в большой круг кровообращения и потоком крови разносится в сосуды мозга, где фиксируется в мелких сосудах (прекапилляре, капилляре или артериоле). Незначительную роль в патогенезе абсцессов могут играть хронический (или острый) бактериальный эндокардит, инфекции ЖКТ и сепсис.
- Черепно-мозговая травма. В случае открытой проникающей ЧМТ абсцесс мозга развивается вследствие прямого попадания инфекции в полость черепа. В мирное время доля таких абсцессов составляет 15-20%. В условиях боевых действий она возрастает в разы (минно-взрывные ранения, огнестрельные ранения).
- ЛОР-патологии. При гнойно-воспалительных процессах в придаточных пазухах носа (синуситы), среднем и внутреннем ухе возможны два пути распространения инфекции: ретроградный — по синусам твердой мозговой оболочки и мозговым венам; и непосредственное проникновение инфекции через твердую оболочку мозга. Во втором случае отграниченный очаг воспаления первоначально формируется в мозговых оболочках, а затем — в прилежащем отделе мозга.
- Послеоперационные осложнения. Абсцессы мозга, формирующиеся на фоне интракраниальных инфекционных осложнений после нейрохирургических вмешательств (вентрикулиты, менингиты), возникают, как правило, у тяжелых, ослабленных больных.
- Другие заболевания. Незначительную роль в патогенезе гематогенных абсцессов могут играть хронический (или острый) бактериальный эндокардит, инфекции ЖКТ и сепсис.
Патогенез
Формирование абсцесса мозга проходит в несколько этапов.
- 1-3 сутки. Развивается ограниченное воспаление мозговой ткани — энцефалит (ранний церебрит). На данном этапе воспалительный процесс обратим. Возможно как спонтанное его разрешение, так и под влиянием антибактериальной терапии.
- 4-9 сутки. В результате недостаточных защитных механизмов или в случае неверного лечения воспалительный процесс прогрессирует, в его центре полость, заполненная гноем, способная к увеличению.
- 10-13 сутки. На этой стадии вокруг гнойного очага формируется защитная капсула из соединительной ткани, которая препятствует распространению гнойного процесса.
- Третья неделя. Капсула окончательно уплотняется, вокруг нее формируется зона глиоза. В дальнейшем развитие ситуации зависит от вирулентности флоры, реактивности организма и адекватности лечебно-диагностических мероприятий. Возможно обратное развитие абсцесса мозга, но чаще увеличение его внутреннего объема или образование новых очагов воспаления по периферии капсулы.
Симптомы абсцесса головного мозга
На сегодняшний день патогномоничная симптоматика не выявлена. Клиническая картина при абсцессах головного мозга схожа с клинической картиной объемного образования, когда клинические симптомы могут варьироваться от головной боли до тяжелейших общемозговых симптомов, сопряженных с угнетением сознания и выраженными очаговыми симптомами поражения головного мозга.
В некоторых случаях первым проявлением болезни становится эпилептиформный припадок. Могут наблюдаться менингеальные симптомы (при субдуральных процессах, эмпиеме). Эпидуральные абсцессы головного мозга зачастую ассоциируются с остеомиелитом костей черепа. Наблюдается прогредиентное нарастание симптоматики.
Диагностика
Для диагностирования абсцесса головного мозга огромное значение имеет тщательный сбор анамнеза (наличие очагов гнойной инфекции, острое инфекционное начало). Наличие воспалительного процесса, сопряженного с появлением и усугублением неврологических симптомов — основание для дополнительного нейровизуализационного обследования.
Точность диагностирования с помощью КТ головного мозга зависит от стадии формирования абсцесса. На ранних стадиях заболевания диагностика затруднена. На этапе раннего энцефалита (1-3 сутки) КТ определяет зону сниженной плотности неправильной формы. Введенное контрастное вещество накапливается неравномерно, преимущественно периферических отделах очага, реже в центре.
На более поздних этапах энцефалита контуры очага приобретают ровные округлые очертания. Контрастное вещество распределяется равномерно, по всей периферии очага; плотность центральной зоны очага при этом не меняется. Однако на повторной КТ (через 30-40 минут) определяется диффузия контраста в центр капсулы, а также наличие его и в периферической зоне, что не характерно для злокачественных новообразований.
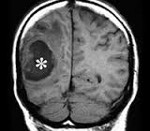
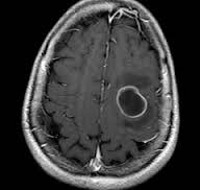
Инкапсулированный абсцесс мозга на КТ имеет вид округлого объемного образования с четкими ровными контурами повышенной плотности (фиброзная капсула). В центре капсулы зона пониженной плотности (гной), по периферии видна зона отека. Введенное контрастное вещество накапливается в виде кольца (по контуру фиброзной капсулы) с небольшой прилежащей зоной глиоза.
На повторной КТ (через 30-40 минут) контрастное вещество не определяется. При исследовании результатов компьютерной томографии следует учесть, что противовоспалительные препараты (глюкокортикостероиды, салицилаты) в значительной степени влияют на скопление контраста в энцефалитическом очаге.
МРТ головного мозга — более точный метод диагностирования. При проведении МРТ на первых стадиях формирования абсцесса мозга (1-9 сутки) энцефалитический очаг выглядит: на Т1-взвешенных изображениях — гипоинтенсивным, на Т2-взвешенных изображениях — гиперинтенсивным. МРТ на поздней (капсулированной) стадии абсцесса головного мозга: на Т1-взвешенных изображениях абсцесс выглядит, как зона пониженного сигнала в центре и на периферии (в зоне отека), а по контуру капсулы сигнал гиперинтенсивный. На Т2-взвешенных изображениях центр абсцесса изо- или гипоинтенсивный, в периферической зоне (зоне отека) гиперинтенсивный. Контур капсулы четко очерчен.
Дифференциальная диагностика абсцесса головного мозга должна проводиться с первичными глиальными и метастатическими опухолями полушарий мозга. При сомнениях в диагнозе следует проводить МЗ-спектроскопия. В таком случае дифференциация будет основываться на различном содержании аминокислот и лактата в опухолях и абсцессах головного мозга.
Иные способы диагностики и дифференциальной диагностики абсцесса головного мозга малоинформативны. Увеличение СОЭ, повышенное содержание С-реактивного белка в крови, лейкоцитоз, лихорадка — симптомокомплекс практически любых воспалительных процессов, включая внутричерепные. Бакпосевы крови при абсцессах головного мозга в 80-90% стерильны.
Лечение абсцесса головного мозга
На энцефалитической стадии абсцесса (анамнез – до 2 недель), а также в случае небольшого абсцесса головного мозга (до 3 см в диаметре) рекомендовано консервативное лечение, основой которого должна стать эмпирическая антибактериальная терапия. В некоторых случаях возможно проведение стереотаксической биопсии в целях окончательной верификации диагноза и выделения возбудителя.
Абсцессы, вызывающие дислокацию мозга и повышение внутричерепного давления, а также локализованные в зоне желудочковой системы (попадание гноя в желудочковую систему зачастую приводит к летальным исходам) — абсолютные показания к хирургическому вмешательству. Травматические абсцессы головного мозга, расположенные в зоне инородного тела также подлежат хирургическому лечению, так как данный воспалительный процесс не поддается консервативному лечению. Несмотря на неблагоприятный прогноз, грибковые абсцессы также являются абсолютным показанием к хирургическому вмешательству.
Противопоказанием к хирургическому лечению являются абсцессы мозга, расположенные в жизненно важных и глубинных структурах (зрительный бугор, ствол мозга, подкорковые ядра). В таких случаях возможно проведение стереотаксического метода лечения: пункция абсцесса мозга и его опорожнение с последующим промыванием полости и введением антибактериальных препаратов. Возможно как однократное, так и многократное (через установленный на несколько суток катетер) промывание полости.
Тяжелые соматические заболевания не являются абсолютным противопоказанием к проведению хирургического лечения, так как стереотаксическая операция может проводиться и под местной анестезией. Абсолютным противопоказанием к проведению операции может быть только крайне тяжелое состояние пациента (терминальная кома), так как в таких случаях любое оперативное вмешательство противопоказано.
Целью эмпирической (в отсутствии посева или при невозможности выделения возбудителя) антибактериальной терапии является покрытие максимально возможного спектра возбудителей. Рекомендуемые программы лечения:
- При абсцессе головного мозга без ЧМТ или нейрохирургического вмешательства в анамнезе показан следующий алгоритм лечения: ванкомицин; цефалоспорины III поколения (цефотаксим, цефтриаксон, цефиксим); метронидазол. В случае посттравматического абсцесса головного мозга метронидазол заменяют на рифампицин.
- Возбудителем абсцесса головного мозга у пациентов с иммунодефицитными состояниями (кроме ВИЧ) чаще всего является Cryptococcus neoformans, реже Сandida spp или Aspergillius spp. Поэтому в данных случаях назначают амфоретицин В или липосомальный амфоретицин В. После исчезновения абсцесса (по данным нейровиуализационных исследований) применяют флуконазол в течение 10 недель, впоследствии дозу уменьшают вдвое и оставляют в качестве поддерживающей.
- У пациентов с ВИЧ возбудителем абсцесса головного мозга чаще всего является Toxoplasma gondii, поэтому эмпирическое лечение больных должно включать в себя сульфадиазин с пириметамином.
После выделения возбудителя из посева лечение необходимо изменить, учитывая антибиотикограмму. В случае стерильного посева следует продолжить эмпирическую антибактериальную терапию. Продолжительность интенсивной антибактериальной терапии — не менее 6 недель, после этого рекомендуется сменить антибиотики на пероральные и продолжить лечение еще 6 недель.
Назначение глюкокортикоидов оправдано только в случае адекватной антибактериальной терапии, так как только при положительном прогнозе глюкокортикоиды могут вызвать уменьшение выраженности и обратное развитие капсулы абсцесса головного мозга. В иных случаях их применение может вызвать распространение воспалительного процесса за пределы первичного очага.
Основными методами хирургического лечения внутримозговых абсцессов являются простое или приточно-отточное дренирование. Их суть заключается в установке в полость абсцесса катетера, через который осуществляется эвакуация гноя с последующим введением антибактериальных препаратов. Возможна установка второго катетера меньшего диаметра (на несколько суток), через который проводится инфузия раствора для промывания (чаще всего, 0,9 % раствора хлорида натрия). Дренирование абсцесса необходимо сопровождать антибактериальной терапией (сначала эмпирической, далее — с учетом чувствительности к антибиотикам выделенного патогена).
Стереотаксическая аспирация содержимого абсцесса без установки дренажа — альтернативный метод хирургического лечения абсцесса головного мозга. Главные его преимущества — снисходительные требования к квалификации медперсонала (для контроля над функционированием приточно-отточной системы необходимы пристальное внимание и специальные знания) и меньший риск вторичного инфицирования. Однако в 70% использования данного метода возникает необходимость повторных аспираций.
В случае множественных абсцессов головного мозга необходимо в первую очередь дренировать очаг, наиболее опасный в отношении осложнений (прорыв гноя в желудочковую систему, дислокация мозга), а также наиболее значимый в клинической картине. В случае эмпиемы или субдурального абсцесса головного мозга применяют дренирование, не используя приточно-отточную систему.
Прогноз при абсцессе головного мозга
В прогнозировании абсцессов головного мозга большое значение имеет возможность выделить возбудителя из посева и определить его чувствительность к антибиотикам, только в этом случае возможно проведение адекватной патогенетической терапии. Кроме этого, исход заболевания зависит от количества абсцессов, реактивности организма, адекватности и своевременности лечебных мероприятий. Процент летальных исходов при абсцессах головного мозга — 10%, инвалидизации — 50%. Почти у трети выживших пациентов последствием заболевания становится эпилептический синдром.
При субдуральных эмпиемах прогнозы менее благоприятны из-за отсутствия границ гнойного очага, так это свидетельствует высокой вирулентности возбудителя, либо о минимальной сопротивляемости пациента. Летальность в таких случаях — до 50%. Грибковые эмпиемы в сочетании с иммунодефицитными состояниями в большинстве случаев (до 95%) приводят к летальному исходу.
Эпидуральные эмпиемы и абсцессы головного мозга обычно имеют благоприятный прогноз. Проникновение инфекции через неповрежденную твердую мозговую оболочку практически исключено. Санация остеомиелитического очага позволяет устранить эпидуральную эмпиему. Своевременное и адекватное лечение первичных гнойных процессов, а также полноценная первичная обработка ран при ЧМТ позволяют в значительной степени снизить возможность развития абсцесса головного мозга.
Читайте также:


