Цервикогенная головная боль что это такое
Цервикогенная головная боль – это головная боль, связанная с поражением структур подзатылочной области. Речь идет главным образом о суставах верхнешейного отдела позвоночника, окружающих мышцах и нервах.
Эпидемиология
По данным Международного общества головной боли, цервикогенная головная боль составляет 15-20% от всех случаев хронических головных болей. Вместе с тем, наличие у пациента мигрени, головной боли напряжения или любой другой головной боли не исключает существования цервикогенной головной боли.
Патофизиология
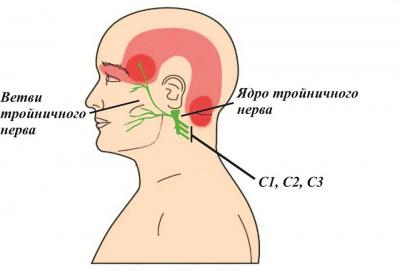
Нейрофизиологической основой формирования цервикогенной головной боли служит наличие анатомической связи между афферентами тройничного нерва (основной чувствительный нерв лица) и тремя верхними спинномозговыми нервами (так называемая тригемино-цервикальная система). Проще говоря, С1-С3 нервы, выходящие на уровне верхне-шейного отдела позвоночника, имеют одно ядро с тройничным нервом. Таким образом, патологические изменения в любой структуре, иннервируемой этими нервами, могут быть источниками цервикогенной головной боли. Чаще всего, имеют в виду такие дегенеративно-дистрофические явления, как артроз межпозвонковых суставов.
Клиника
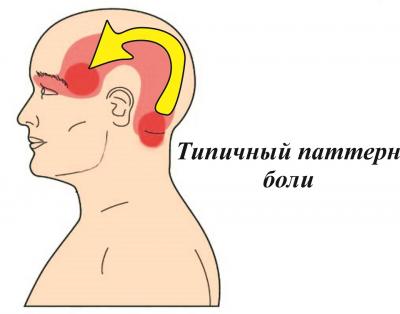
Клиническими проявлениями цервикогенной головной боли являются:
— не пульсирующая односторонняя головная боль малой или средней интенсивности, без смены сторон, обычно начинающаяся в районе шеи и нередко распространяющаяся на затылочно-теменно-височно-лобно-глазничную область;
— цервикогенная головная боль может сочетаться с болью в шее или ограничением амплитуды движений в шейном отделе, и нарушением осанки;
— часто возникает по утрам.
Также симптоматика может возникать во время таких видов повседневной активности, как вождение автомобиля или работа за компьютером, не редко возникает и в утреннее время (обычно у людей, которые любят спать на животе). Это происходит вследствие чрезмерного раздражения структур верхнешейного отдела позвоночника. Таким образом, основными факторами, способствующими развитию головной боли, являются:
— не продуманная эргономика рабочего места;
— гиподинамия;
— поза во время сна;
— постуральные нарушения;
— травмы шейного отдела в анамнезе.
Дифференциальная диагностика
Диагностика
Нужно отметить, что МРТ, КТ или рентгенография шейного отдела позвоночника не особо информативны, поскольку визуализируют неспецифические изменения. Поэтому, диагностика данного состояния основана на жалобах, анамнестических данных и результатах осмотра.
Читайте также: Красные флаги (Красные флаги)

Человеку с цервикогенной головной болью свойственны такие постуральные нарушения, как протракция головы, кифоз грудного отдела позвоночника и изменение положения лопаток. Также при осмотре мы можем выявить ограничение амплитуды активных и пассивных движений в шейном отделе, слабость глубоких сгибателей шеи, чрезмерную активацию поверхностных сгибателей шеи и подзатылочных мышц. Наиболее важным для постановки диагноза критерием является болезненность при пальпации атланто-затылочного и атланто-осевого суставов с воспроизведением характерной симптоматики.
На видео рассматриваются возможные алгоритмы поиска постуральных нарушений, влияющих на движение верхнего шейного отдела позвоночника.
Лечение
Здесь все просто: мануальная коррекция, подбор упражнений и рекомендации по модификации образа жизни. Подробнее об этом мы будем говорить на семинаре, посвященном диагностике и лечению проблем шейного отдела, который состоится в Москве 8 и 9 апреля.
Цервикогенная головная боль (ЦГБ) — это синдром, возникающий у людей, имеющих патологию анатомических структур в области шеи. Это вторичное состояние, которое развивается на фоне первичных заболеваний. Постановка диагноза требует комплексного обследования пациента с применением компьютерной или магнитно-резонансной томографии, ангиографии и других методов. Лечение основывается на использовании лекарственных средств, лечебной гимнастики и других подходов.
Общая информация

Патологическое состояние впервые описано в 1983 г. Однако с тех пор не выявлены однозначные критерии для постановки диагноза. Под этим клиническим термином понимают болевой синдром, возникающий на фоне структурных и функциональных изменений в шейном отделе позвоночника.
Установить распространенность цервикогенной головной боли затруднительно. В зависимости от используемых критериев, заболеваемость меняется от 1 до 14% всех случаев болевых ощущений в области головы и шеи. Чаще болеют женщины.
Причины развития
Причины возникновения цервикогенной головной боли тесно связаны с состоянием шейного отдела позвоночного столба. У больных выявляются функциональные изменения или патологические процессы, влияющие на тригемино-цервикальную систему. Последняя представляет собой совокупность волокон и ядер тройничного нерва, а также верхних шейных спинальных нервов.
В медицине известно, что ЦГБ (код по МКБ-10 — М53.0) — это болевые ощущения, первично возникающие в любых структурах первых трех шейных сегментов. К ним относят мышцы (субокципитальная, задняя нижняя косая, грудино-ключично-сосцевидная, ременная и трапециевидная), связки, сосуды, суставные сочленения, нервные волокна, межпозвоночный диск и костные образования.
Патогенез заболевания имеет характерные особенности:
- всегда присутствуют провоцирующие факторы: длительное сохранение неудобной позы, резкие движения головой, напряжение мышц шеи;
- у больных выявляются признаки поражения позвоночного столба, суставных сочленений или мышц;
- боль связана с вовлечением в процесс большого затылочного нерва;
- усиление болевых ощущений возникает из-за перевозбуждения рецепторов в спазмированной мускулатуре.
Описанный патогенез может приводить к тому, что любые стимулы начинают восприниматься организмом как болезненные. Это усиливает неприятные симптомы заболевания.
Классификация и симптомы
Выделяют ряд особенностей симптоматики заболевания:
- Развитие симптомов связано с поражением позвоночника, суставных сочленений или мышечноскелетных образований. Важно отметить, что большое значение имеет не изменение структуры, а нарушение биомеханики. Например, нарушения походки и осанки, деформации позвоночного столба с перенапряжением отдельных мышечных групп и др.
- Наличие провоцирующих факторов в виде переохлаждения, неудобной позы, резких движений головой, длительного изометрического напряжения мышц или стресса.
- Ощущения имеют односторонний характер и часто сопровождаются головокружениями различной степени выраженности. Возможны нарушения слуха или зрения.
В зависимости от механизмов развития ЦГБ, можно выделить три ее типа: сосудистая, невралгическая и мышечная. Каждый из них имеет свои клинические особенности.
- Невралгическая
Возникает при вовлечении в патологический процесс большого затылочного нерва. Это происходит при его сдавлении в результате нарушения тонуса мышц или при иррадиации нервных импульсов из других нервных структур.
Нарушение тонуса мышц в области задней поверхности шеи приводит к появлению болевых ощущений, которые переходят на голову.
Диагностические мероприятия
- болевые ощущения исходят из источника в области шеи и ощущаются в зонах лица или головы;
- лабораторные, клинические и инструментальные подтверждения органических или функциональных нарушений шейного отдела позвоночного столба или мягких тканей шеи;
- блокада нервных структур шеи приводит к прекращению болевых ощущений, что подтверждает связь боли с патологией шейной области;
- лечение основной патологии приводит к исчезновению болевого синдрома в течение 3 месяцев.
В процессе обследования врач выявляет ограничение подвижности шейного отдела позвоночника. При проведении функциональных проб с активными движениями в шеи (сгибания и разгибания) приводит к усилению головной боли. Аналогичную реакцию выявляют при пальпации мест выхода большого затылочного нерва и триггерных точек на мышцах затылка.
Всем больным с симптомами цервикогенной головной боли проводят исследования для визуализации структур шейного отдела. К ним относят рентгенографию, компьютерную или магнитно-резонансную томографию. Указанные методы обладают низкой диагностической ценностью, однако позволяют исключить органические повреждения центральной нервной системы и опухолевые поражения. Важно помнить, что выявление остеохондроза или спондилеза не подтверждает диагноз ЦГБ, так как эти изменения выявляются у 45% здоровых людей.
Важный диагностический признак — исчезновение головной боли после проведения блокады структур шеи растворами анестетика при ультразвуковом или рентгенологическом контроле. Диагностическую блокаду проводят в область различных анатомических структур, в зависимости от особенностей болевого синдрома.
Лечащий врач в процессе диагностики обращает внимание на ряд симптомов, связанных с тяжелым органическим поражением структур в области шеи. К ним относят:
- сильная головная боль появилась внезапно;
- болевые ощущения постоянно прогрессируют в отсутствии какого-либо внешнего воздействия;
- при внешнем осмотре выявляется очаговая неврологическая симптоматика;
- головная боль возникла после черепно-мозговой травмы;
- головокружения и ухудшения зрения различной интенсивности;
- в анамнезе выявляются опухолевые заболевания, системные патологии, а также ВИЧ-инфекция;
- болевой синдром усиливается при кашле или натуживании.
При выявлении указанных симптомов назначаются дополнительные лабораторные и инструментальные методы для подтверждения основного заболевания.
Важно провести дифференциальный диагноз с мигренью, головной болью напряжения и тригеминальными вегетативными цефалгиями. В зависимости от результатов диагностики лечение отличается.
Головная боль напряжения — распространенное состояние, которое характеризуется двусторонними болевыми ощущениями. В отличие от этого, ЦГБ имеет одностороннюю локализацию. При тяжелом течении возможно приобретение двустороннего характера боли. ЦГБ имеет большую интенсивность и усиливается при движениях в шеи или надавливании на триггерные точки. В случае головной боли напряжения диагностические блокады с анестетиком не приводят к уменьшению выраженности симптомов патологии.
Мигрень от цервикогенной головной боли отличается следующими признаками:
- первые приступы возникают в детском или подростковом возрасте;
- болевой синдром носит пульсирующий или распирающий характер;
- во время сбора анамнеза у больного выявляются провоцирующие факторы в виде недостатка или избытка сна, голода, приема алкогольных напитков и др.;
- сон уменьшается интенсивность болевых ощущений;
- использование препаратов из группы триптанов облегчает состояние;
- в период беременности приступы головной боли отсутствуют;
- семейный анамнез по мигрени.
Тригеминальные вегетативные цефалгии характеризуются сопутствующим нарушением работы симпатической или парасимпатической нервной системы. На фоне болевых ощущений возникает одностороннее слезотечение, заложенность носа, повышенная потливость лица и др. При этом боль кратковременна и редко сохраняется дольше 3 часов.
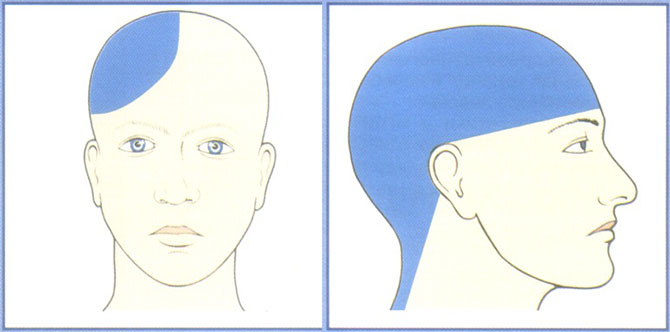
Участки локализации цервикогенной головной боли
Лечение
Терапия цервикогенной головной боли комплексная. Используют лекарственные препараты, местные блокады с применением анестетиков, лечебный массаж и гимнастику, физиотерапевтические воздействия, инвазивные методы, психотерапию и т. д.
В медикаментозной терапии применяют лекарственные препараты различных фармакологических групп — простые анальгетики, нестероидные противовоспалительные средства (НПВС), миорелаксанты, антиконвульсанты и антидепрессанты. Они показывают эффективность при различных болевых синдромах, в том числе хронического характера.
Предпочтение отдают НПВС и простым анальгетикам. В клинических рекомендациях указывают на высокую эффективность нестероидных препаратов: Кеторола, Нимесулида, Диклофенака и др. Они могут использоваться при острых и хронических болевых ощущениях.
Препаратом выбора является Кеторолак, который показал хорошую эффективность в клинических исследованиях у больных с цервикогенной головной болью. Схема лечения — 90 мг внутримышечно или 20-40 мг внутрь на протяжении 5 суток. При необходимости продолжения терапии переходят на Нимесулид, используя его по 200 мг в сутки на протяжении 7-10 дней. Кеторолак отличается хорошей переносимостью и редко приводит к побочным реакциям со стороны желудочно-кишечного тракта и других внутренних органов. Применение наркотических анальгетиков не показано. Их широкое использование при ЦГБ может стать причиной возникновения головной боли на фоне отмены препаратов, а также привести к другим нежелательным побочным эффектам.
Триптаны и эрготамины, относящиеся к антимигренозным средствам, обладают низкой эффективностью. Исключение — сочетание мигренозных приступов с цервикогенной головной болью.
Также пациентам назначают центральные мышечные релаксанты (Баклофен, Тизанидин). Лекарственные средства нормализуют тонус мышц затылка и головы, уменьшая выраженность болевого синдрома. С аналогичной целью проводят введение ботулотоксина типа А в шейные и перикраниальные мышечные группы. Если терапия не приводит к значимому эффекту в первые две недели, назначают дополнительное обследование с целью подтверждения диагноза и уточнения причин развития ЦГБ.
При хроническом цервикогенном болевом синдроме к терапии добавляют антиконвульсанты и антидепрессанты. Среди последних предпочтение отдают ингибиторам обратного захвата серотонина и адреналина (Дулоксетин) и трициклическим антидепрессантам (Амитриптилин). Их длительное использование уменьшает выраженность дискомфорта и позволяет повысить уровень качества жизни. Селективные ингибиторы обратного захвата серотонина по типу Флуоксетина обладают низкой эффективностью.
Помимо лекарственных средств, пациентам показаны немедикаментозные методы лечения, в первую очередь лечебная гимнастика и мануальная терапия. Недавно проведенные клинические исследования показали, что в долгосрочной перспективе оба подхода обеспечивают значимое снижение болевых ощущений.
Многие больные с ЦГБ отказываются от физических упражнений, так как считают, что физическая нагрузка способна усилить симптоматику. Однако неврологи и врачи других специальностей считают, что гимнастика при цервикогенной головной боли является одним из первых методов терапии. Своевременное и правильное выполнение простых упражнений, направленных на мышцы шеи и спины, позволяет уменьшить интенсивность болевого синдрома. При этом упражнения выполняют под контролем специалиста, который обучает пациента правильной технике и подбирает комплекс лечебной гимнастики.
При хронической форме больному назначают индивидуальную психотерапию. Наибольшей эффективностью обладает когнитивно-поведенческое направление. Психотерапевт обучает пациента расслаблению мышц, а также позволяет улучшить качество жизни в долгосрочной перспективе.
Инвазивные подходы к лечению отличаются высокой эффективностью. К ним относят различные методы: блокады с анестетиками, радиочастотную денервацию, электростимуляцию и хирургические вмешательства.
Анестезирующие блокады — важная диагностическая и лечебная процедура. Положительный эффект от введения анестетиков позволяет полностью устранить болевой синдром и подтвердить диагноз цервикогенной головной боли. Введение лекарственных средств проводят в точки, соответствующие проекции нервных стволов, связанных с болевыми ощущениями. Внутрисуставные блокады облегчают состояние у 95% больных. Ряд специалистов использует введение глюкокортикостероидных гормонов, но эффективность данного подхода не доказана.
Радиочастотная денервация достоверно уменьшает интенсивность болевых ощущений у 70-80% пациентов в долгосрочной перспективе. Метод позволяет разрушить нервные волокна, стимуляция которых приводит к неприятным ощущениям. Целью для радиочастотной денервации являются фасеточные суставы в шейном отделе позвоночного столба, а также задние корешки 2 и 3 спинномозговых нервов. Следует отметить, что метод ограничен в использовании в связи с недоступностью специального оборудования во многих лечебных учреждениях.
Методы электростимуляции активно исследуются в клинической практике. Для использования у пациентов с ЦГБ показана чрескожная стимуляция большого затылочного нерва, эпидуральных оболочек и других нервных образований в области шейного отдела позвоночника. В качестве стимулирующего агента используют постоянный или переменный электрический ток, а также магнитное поле.
Хирургические операции проводят у отдельных пациентов, когда заболевание провоцирует сильные иррадиирующие боли в руке или сегментарные неврологические расстройства. Чаще всего это наблюдается у больных с травматическими повреждениями шейного отдела позвоночника. Оперативные вмешательства направлены на устранение сдавления нервов путем фораменэктомии, дискэктомии и др. При поражении суставов проводится спондилез, направленный на нормализацию положения суставных поверхностей относительно друг друга.
Выбор конкретного метода терапии зависит от причины возникновения цервикогенной головной боли, наличия сопутствующих заболеваний, а также особенностей клинической картины. Самолечение недопустимо, так как может стать причиной прогрессирования болезни или развития осложнений.
Прогноз и профилактика
Прогноз при своевременном обращении за медицинской помощью и начале лечения благоприятный. Комплексная терапия, направленная на устранение болевого синдрома и основного заболевания, позволяет предупредить прогрессирование ЦГБ и избавить пациента от хронической боли. Средняя продолжительность лечебных мероприятий при неосложненном течение болезни — 6-8 месяцев.
Если больной длительное время занимался самолечением или получал неправильную терапию, симптоматика усиливается, приводя к снижению уровня качества жизни.
Специфические профилактические мероприятия не разработаны. Для предупреждения развития цервикогенной головной боли врачи советуют придерживаться следующих рекомендаций:
- Нормализовать режим сна и бодрствования. Взрослому человеку рекомендуется спать не менее 8 часов.
- Обеспечить регулярные занятия спортом, адекватные по уровню физической подготовки. Предпочтение отдается низкоинтенсивной аэробной нагрузке (бег, езда на велосипеде, плавание) и гимнастике.
- Нормализовать рацион питания и исключить вредные привычки, в том числе курение и употребление спиртных напитков.
- Предупреждать получение травм позвоночника.
- Своевременно лечить имеющиеся заболевания опорно-двигательного аппарата и внутренних органов. При наличии сколиоза и других нарушений заниматься лечебным массажем, гимнастикой и соблюдать назначения лечащего врача.
Возникновение острой или хронической головной боли — показание для обращения за медицинской помощью.
Цервикогенная головная боль – цервикокраниальный синдром (код МКБ-10 M 53.0) – включает в себя группа головных проблем, исходящих из шейного позвоночника. Тупая болезненность нередко проявляется односторонне в шейной или теменной части головы, может иррадиировать в лобную или глазную область. Она часто появляется при движении шеи, неправильном положении или длительном удержании одного положения головы, нажатии на некоторые точки на шее. Головная боль цервикогенной этиологии (цервикогенная краниалгия), аналогично мигрени, является относительно распространенной причиной болезненности головы. Болезнь затрагивает исключительно взрослое население, причем женщин чаще, чем мужчин.

Причины цервикогенной цефалгии
Причины проблемы кроются в функциональном расстройстве динамики атлантическо-затылочного перехода или шейного позвоночника. Это нарушение преимущественно обусловлено морфологическими изменениями и непропорциональной нагрузкой на опорно-двигательную систему.
Важно! Из причин можно сделать вывод, что болезнь – это бич современных людей, проводящих большую часть времени за компьютером, телевизором.
Проявления цервикогенной цефалгии
Болевые ощущения при этом заболевании располагаются преимущественно на шее, иногда сверху головы, часто болезненность асимметричная и полностью односторонняя. Цефалгия цервикогенного происхождения иррадиирует в лобовую область, где проявляется наиболее сильными головными болями.
Иногда пациенты с цервикокраниальным синдромом сообщают о боли в шейном позвоночнике. Обычная характеристика болезненности:
- средняя интенсивность;
- эпизодические проявления;
- длительность от нескольких часов до недели;
- хронический прерывистый характер.
При болевой атаке чередование сторон отсутствует, но во время приступа они могут изменяться в диффузные. Болезненность бывает спровоцирована нагрузкой на шейный позвоночник, недостаточным движением шеи, триггерными точками в области большого затылочного нерва, радикулярной зоны С2 или С3.
Определенным вариантом является антефлексическая цефалгия, проявляющаяся после длительного удерживания одного положения головы.
Женщины страдают от болезни чаще, чем мужчины, в ее провокации играют важную роль психогенные и гормональные факторы.
У некоторых пациентов иногда присутствуют вегетативные признаки, тошнота, рвота встречается редко. Редко возникают дополнительные симптомы: пациенты испытывают помутнение зрения, особенно на стороне самой интенсивной боли, иногда – трудности с глотанием. Легкая диффузная боль может также присутствовать в верхних конечностях.

Другим распространенным симптомом, возникающим при цервикокраниальной головной боли, является головокружение, также называемое цервикальным или позиционным вертиго. Но речь идет не об истинном вертиго (никогда не возникает вращательное головокружение с нистагмом), а скорее о нарушении равновесия, чувстве нестабильности с вегетативными симптомами.
Диагностика
Для правильной постановки диагноза цервикогенной головной боли необходимо:
- составление комплексного анамнеза;
- обследование опорно-двигательного аппарата;
- полное неврологическое обследование;
- физикальное обследование;
- тесты с использованием методов визуализации.
Использование методов визуализации (рентген, КТ, МРТ) не может подтвердить диагноз цервикогенной головной боли, но способно внести значимый вклад в точность диагноза этой болезни.
- головная боль со временем ухудшается;
- внезапное начало сильной головной боли;
- болезненность ассоциируется с высокой температурой, жесткостью шеи, сыпью;
- внезапное начало болевого синдрома после травмы;
- проблемы со зрением;
- серьезное головокружение.
Диагностические критерии для цервикогенных цефалгий Международного общества головной боли:
- Боль, исходящая из области шеи, чувствуемая в одной или нескольких сторонах головы и/или соответствует критериям C + D.
- Присутствуют, подозреваются, подтверждены клинически, лабораторно и/или визуализационно проявления расстройства или поражения в области шейного позвоночника или мягких шейных тканей.
- Боль отступает на протяжении 3-х месяцев после эффективной терапии расстройства или поражения, являющегося причиной болезненности.
- Есть доказательства ассоциации боли с расстройством в области шеи, основанные на 1+ из следующих фактов:
- симптоматика, являющаяся последствием болезненного источника в области шеи;
- головная боль отступает после диагностического блока шейной структуры или соответствующего питающего нерва при применении плацебо или других подходящих средств контроля.

Диагностические критерии Международной исследовательской группы по цервикогенной цефалгии:
- Односторонняя цефалгия без чередования сторон.
- Клиническая картина шейного поражения:
- боль опосредуется движением шеи, продолжительным неестественным положением, внешним нажатием на ипсилатеральную верхнюю, заднюю часть шеи, затылочную область;
- боль в ипсилатеральных участках шеи, плеч, рук, преимущественно невыразительная, не стволового характера;
- уменьшение радиуса движения шеи.
- Болевые эпизоды варьирующейся продолжительности или непрерывная пульсирующая боль.
- Умеренная интенсивность болезненности, обычно не пульсирующей природы.
- Боль начинается в шейной области, иррадиирует в окуло-фронтотемпоральную область, где часто становится максимально интенсивной.
- Следующие критерии:
- анестетические блокировки большого затылочного нерва и/или корня C2, другие соответствующие блокировки на симптоматической стороне временно прерывают боль;
- наличие травмы шейного позвоночника (хлыстовая травма) у пациента за относительно короткое время перед болью.
- Различные другие симптомы во время приступа: вегетативные признаки, тошнота, ипсилатеральный отек, эритема в основном в периокулярных областях, головокружение, фото- и фонофобия, расстройства зрения.
Важно! Выполнение критериев 1–5 свидетельствует о потенциальной цервикогенной головной боли. Соблюдение других критериев – подтверждение цервикокраниального синдрома.
Как и в любой медицинской области, фундаментальным камнем для определения правильного диагноза является подробная и специально сфокусированная история болезни как личная, семейная, социальная, так и фармакологическая. Чаще всего используется метод вопросников.
Пальпация шейного позвоночника – это наиболее важная часть обследования, используемого для определения источника постоянной цервикокраниалгии.
Диагностические методы визуализации, МРТ или КТ, не могут подтвердить диагноз цервикогенной головной боли, но применяются в качестве вспомогательного способа.

Лечение
Комплексное лечение при диагнозе цервикокраниального синдрома основывается на миоскелетарных техниках, фармакотерапии, физической терапии, психотерапии, хирургических вмешательствах. Терапевтический подход должен быть строго индивидуальным. Основным предварительным условием успеха является мотивация пациента и его активное отношение к терапии. Без готовности к изменениям в образе жизни и корректировки повседневной деятельности, предотвратить рецидивы болезни не получится.
В то время как у большинства головных болей фармакотерапия является основой терапевтического подхода, цервикалгия – это такое состояние, при котором медикаментозное лечение имеет второстепенное значение потому, что оно не устраняет основной причины, и в большинстве случаев не приносит существенного облегчения. Более того, полипрагматическая медикаментозная терапия представляет относительно высокий риск привыкания и зависимости. Более половины случаев хронической суточной боли относятся к проблемам, вызванным чрезмерным или долговременным приемом медикаментов. Специалисты сообщают, что переход от эпизодической цервикогенной боли к хронической в основном связан с некритическим использованием безрецептурных анальгетиков.
Для временного эффекта в отношении облегчения трудностей при более серьезном эпизоде болезненности можно использовать различные доступные типы анальгетиков. Чаще всего рекомендуется Парацетамол или НПВП. Но клинический опыт показывает, что у большинства пациентов применение этих препаратов приводит лишь к временному облегчению боли. Аналогично опиоидные анальгетики оказывают незначительный эффект, и обычно не рекомендуются для лечения цервикокраниального синдрома. Однако разумное использование анальгетиков может обеспечить достаточную помощь.
Важно! Препараты, содержащие эрготамин, которые часто используются при мигрени, согласно клиническим доказательствам, совершенно неэффективны при лечении головной боли цервикогенного происхождения.
Для устранения триггерных точек можно делать местные анестезирующие инъекции, обычно с небольшой дозой кортикостероидов. Облегчение после инъекции у одного и того же пациента всегда индивидуальное, редко постоянное, на эффективность влияют многие факторы (ежедневные физические упражнения, массаж, мануальная деятельность, осанка, перегрузка отдельных мышц, погодные эффекты и т. д.).
Ботулинический токсин А, в дополнение к эффекту миорелаксации, потенциально способен оказывать обезболивающее действие. При его использовании возможно локальное ингибирование высвобождения глутамата и вещества Р из ноцицепторов. Его будущее однозначное включение в комплексное лечение цервикокраниального синдрома будет зависеть от результатов более крупных исследований.
Использование миорелаксантов (например, Баклофена) при болезненности цервикогенной этиологии не рекомендуется, хотя часто назначается. Эти препараты действуют в основном на нормотонных мышцах, воздействие на мышечный спазм минимально.

Экспериментально для решения хронических форм цервикогенной цефалгии были использованы многие хирургические процедуры. Например, высвобождение большого затылочного нерва из сжатой соединительной ткани или трапециевидной мышцы ассоциировалось со значительным облегчением головной боли у некоторых пациентов (хотя и временным). Аналогично, только временное облегчение боли было зарегистрировано после хирургического пресечения большого затылочного нерва. В целом, хирургические процедуры, такие как нейрэктомия, дорзальная ризотомия, микрососудистая декомпрессия спинальных корней или периферических нервов, не рекомендуются при лечении цервикогенной цефалгии. Показания к хирургическому вмешательству включают:
- полностью убедительное радиологическое доказательство патологического состояния, требуемого решения хирургическим путем;
- сохранение неконтролируемой боли в течение всей истории консервативного лечения.
При цервикогенной цефалгии на переднем плане стоят функциональные нарушения опорно-двигательной системы, поэтому основная задача заключается в восстановлении нормального функционирования этих структур. Правильный терапевтический подход основан на детальном исследовании шейного отдела позвоночника (и других потенциально связанных областей), всегда фокусируясь на основной причине проблемы. Лечебные процедуры включают:
- глубокий массаж;
- взаимное торможение спинальных рефлексов;
- метод spray and stretch.
Техники воздействия на мягкие ткани влияют на изменения в коже и подкожной клетчатке, включая фасцию и активные шрамы. Нормализуется их эластичность и мобильность в отношении друг друга и других структур. В этих целях используется расслабляющий эффект растяжения ткани. Эти методы могут быть легко использованы в самолечении. Рефлексивные изменения также зависят от рефлекторного массажа, но его показания следует рассматривать очень строго, их использование особенно полезно в качестве подготовки к миоскелетной хирургии.
Для устранения блокировки суставного или двигательного сегмента шейного позвоночника используются методы манипуляции или мобилизации, особенно с применением техник мышечной фацилитации и ингибирования. Можно использовать ручную тягу, мобилизацию шейного позвонка при латерофлексии и вращении, мобилизацию в атлантико-затылочном суставе (с использованием движений, подобных пальпации при обследовании).
У пациентов в цервикогенной головной болью можно использовать физиотерапевтические процедуры, особенно некоторые формы электротерапии. При острых приступах цефалгии применяются диадинамические токи. Потоки CP следует применять к спазматическим мышцам, потому что они обладают сосудорасширяющим, гипериммунным и эутонизирующим эффектом. Они часто используются в сочетании с потоками LP для обеспечения обезболивающего эффекта. При хронических мышечных изменениях рекомендуются амплитудно-модулированные токи средней частоты из-за их эффекта миорелаксации.
Согласно специализированной литературе, при лечении цервикокраниального синдрома в различных анализах также тестируются:
- эффекты ультразвука;
- терапия TENS;
- импульсное электромагнитное поле;
- лазер с низкой интенсивностью.
Профилактика
Избегание чрезмерного мышечного напряжения, достаток движения, своевременное расслабление, отдых – это основные превентивные меры, способные предотвратить развитие цервикогенной цефалгии.
Читайте также:


