Мигрень у детей симптомы лечение комаровский




- Глазная боль
- Ушная боль
- Гипертония
- Мигрень
В статье обсуждаем мигрень у детей. Рассказываем о ее формах, причинах появления и симптомах. Вы узнаете, чем опасна детская мигрень, как ее диагностировать и вылечить.
Формы мигрени у детей
Виды мигрени зависят от возраста и особенностей организма ребенка. Болезнь может быть:
- C аурой – встречается примерно у 25% больных. Аурой называют нарушения зрительной, слуховой и неврологической ориентации, которые возникают за 10-60 минут до приступа.
- Без ауры – длительный приступ, который не имеет предварительных симптомов. Продолжительность такой мигрени в отдельных случаях достигает трех суток, в течение которых боль продолжает усиливаться.

По своей симптоматике мигрень можно разделить на три вида:
- Со зрительными нарушениями, которые выражаются в раздвоении видимой картинки, опускающемся веке, расширяющихся зрачках, галлюцинациях.
- С нарушением координации движений, обширными болями в конечностях при движении, замедлением и нарушением речи, общей слабости.
- Со слуховыми расстройствами, гулом в ушах.
Практически во всех случаях возникают приступы тошноты и рвоты. Иногда возникает кратковременная потеря сознания.
Выявить мигрень довольно сложно. Часто ребенок не может четко определить и правильно описать свое состояние.
Причины мигрени у детей
Основные изменения в организме, способные спровоцировать возникновение мигрени:
- Блокировка выработки серотонина.
- Снижение тонуса и неравномерное расширение сосудов головного мозга.
- Затрудненный приток крови к мозговой ткани в результате суженных артерий.
- Расстройства центральной нервной системы.
В современном мире существует множество факторов, вызывающих эти нарушения, например:
- Сильный эмоциональный стресс. От ребенка зачастую требуют высоких результатов в учебе и внешкольной деятельности, а нередко стресс вызван семейными конфликтами.
- Недостаток сна и еды. Детям присуща потеря аппетита от различных внутренних нарушений и нехватки в организме витаминов, а недостаток сна часто вызван банальным отсутствием родительского контроля.
- Резкие и насыщенные запахи. Спровоцировать мигрень могут приятные для ребенка ароматы духов, шампуня и прочей бытовой химии в высокой концентрации. Например, девочки часто крутятся вокруг мам, пока те собираются на работу, пользуясь антистатиком, дезодорантом, туалетной водой и пр. Ребенку достаточно нескольких вдохов для появления головной боли.
- Интенсивные физические нагрузки. К ним относят различные активные движения головой, способные нарушить кровообращение в головном мозге. У детей мигрень часто вызывают игры во дворе, на турниках со свисающей головой и упражнения на уроках физкультуры.
- Громкие звуки. Детский слух более чувствительный, нежели взрослый, и громкая музыка, крики, различные бытовые и производственные шумы могут вызвать у ребенка сильные головные боли. Это же касается и “количества” звуков – ребенок из глубинки, попадая в большой город, обращает внимание на множество непривычных, пусть даже не слишком громких звуков, которые быстро утомляют мозг и способствуют мигрени.
- Напряжение зрения. Сюда относят яркие и мерцающие огни, вспышки, резкую смена яркости и пр. Головные боли часто вызваны долгим времяпровождением за компьютером и перед телевизором.
Клинические исследования доказывают генетическую природу мигрени. В 80% случаев склонность к заболеванию передается по женской линии.
Симптомы мигрени у детей
Мигрень без ауры проявляется сильной пульсирующей болью, переходящей от висков ко лбу. Боль усиливается при таких раздражающих факторах, как громкие звуки, яркий свет и насыщенные запахи. Наряду с мигренью возникает заложенность носа, шум в ушах, головокружение, боли в животе.
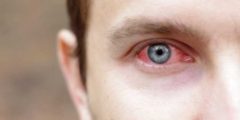
Усиление головной боли приводит к покраснению глаз, тошноте и рвоте. Рвотные позывы истощают организм, и ребенок становится сонливым. Длительность такого вида головной боли – от нескольких минут до нескольких часов.
Мигрень с аурой имеет такие же симптомы, но перед приступом дети видят перед глазами расплывающиеся цветные пятна, различные геометрические образы.
В момент мигрени или непосредственно перед ее началом в мозг поступает меньше кислорода, а зрительный нерв может быть сужен. Из-за этого уменьшается четкость зрения, но увеличивается чувствительность восприятия. При мигрени обычное освещение кажется слишком ярким, а звуки слишком громкими. В результате ребенок становится раздражительным.
Возникает повышение тактильной чувствительности. Трение одежды о кожу становится неприятным, а расчесывать волосы бывает невыносимо больно.

При систематических приступах мигрени у ребенка появляются синяки под глазами, снижается аппетит, раздражительность становится нормой поведения. При этом невропатолог может не выявить никаких отклонений.
Чем опасна детская мигрень
Многие родители воспринимают головную боль как должное, и не показывают ребенка специалисту. Обезболивающие препараты снимают симптомы, однако сама причина боли не исчезает, в результате приступы мигрени случаются все чаще и протекают болезненнее.
В итоге обычная мигрень перерастает в мигренозный статус – наиболее сильные и длительные головные боли. Абдоминальная мигрень вызывает обезвоживание и слабость организма.
При мигрени кровеносные сосуды головного мозга сужаются, и расширяются по ее окончании. Это приводит к отекам и повышению внутричерепного давления, что вызывает кислородное голодание тканей мозга.
Мигрень может спровоцировать ишемический инсульт. При отсутствии кислорода уже через 5-6 минут начинается отмирание клеток мозга, что в конечном итоге приводит к нарушениям речи, координации движений и пр.
На восстановление поврежденного участка мозга уходит несколько месяцев. При наличии осложнений вероятно образование кисты.
При регулярных приступах мигрени родители вынуждены ограничивать своего ребенка в физической активности, посещении различных кружков самодеятельности, играх со сверстниками. Такая изоляция может принести существенный вред социальному развитию ребенка – он станет более замкнутым и отчужденным.
Диагностика мигрени у детей
Когда ребенок начинает жаловаться на головные боли, необходимо задать ему несколько наводящих вопросов:
- болела ли голова за последние несколько дней;
- были ли перед началом приступа зрительные или слуховые искажения;
- чем занимался ребенок в течение часа до появления мигрени;
- предшествовали ли головной боли стрессы и эмоциональные нагрузки.
Также следует учесть, сколько времени ребенок проводит на улице, и сколько сидит за компьютером. Несмотря на то, что выявить мигрень на начальном этапе удается только в 10% случаев, родители должны показать ребенка врачу, рассказать об обстоятельствах, при которых возникают головные боли и начинать лечение только по врачебной рекомендации.
От детей дошкольного возраста довольно сложно получить внятные ответы на вышеуказанные вопросы. Поэтому важно следить буквально за каждым шагом малыша, и анализировать факторы, влияющие на его состояние.

Нужно постараться выяснить какой характер имеет боль – она может быть жгучей, острой, тупой, пульсирующей, волнообразной и т.д. Спросите, в какой области появляется боль, куда переходит и где прекращается.
По прекращению болей важно некоторое время понаблюдать за состоянием и поведением ребенка, чтобы выяснить скорость восстановления его самочувствия после приступа.
Диагностика мигрени состоит из ряда психологических и неврологических тестов, а также МРТ. У детей раннего возраста проводят электроэнцефалографию и ультразвуковое сканирование сосудов головного мозга, шеи. Назначают рентгенографию и компьютерную томографию.
Данные клинические обследования помогают не только определить истинную причину мигрени, но и выявить на раннем этапе неврологические отклонения у ребенка.
Лечение заболевания
Главная задача в лечении мигрени – избежать не головной боли, а осложнения заболевания. Подавляя боль таблетками в самостоятельном порядке, вы только усугубляете ситуацию.
Курс лечения определяет врач в индивидуальном порядке. На выбор способа лечения влияет возраст и пол ребенка, выносливость организма и его чувствительность к окружающим раздражителям и пр.

Выявив причину мигрени, врач рекомендует соблюдение определенного режима. Это может быть, как отстранение от физкультуры, так и ограничение в зрительных нагрузках.
При необходимости специалист назначает курс медицинских препаратов, действие которых направлено на конкретную причину мигрени, например из группы успокоительных или понижающих давление таблеток.
При лечении детской мигрени внимание уделяют психологическому состоянию ребенка. Если причина головных болей состоит в эмоциональных переутомлениях, то ему могут быть назначены сеансы терапии с психологом, направленные на уменьшение восприимчивости ребенка к тем или иным жизненным факторам.
В отдельных случаях с учащенными и очень болезненными приступами мигрени больному назначают стационарное лечение. В условиях стационара легче следить за состоянием ребенка и определять развитие болезни.
В подавляющем большинстве лечение проводят в домашних условиях. В таком случае врач учит родителей, как снимать и облегчать приступы мигрени и знакомит с инструкцией по употреблению выписанного лекарства.

На мигрень могут жаловаться не только взрослые люди, но и дети. Чтобы своевременно помочь маленькому больному, необходимо уметь распознавать симптоматику этого недуга. В статье мы поговорим о том, как протекает детская мигрень, о ее видах, лечении и методах профилактики.
- Виды болезни
- Проявление болезни в разном возрасте
- Общие причины
- Симптомы
- Диагностика
- Основные методы лечения
- Как облегчить или предотвратить приступ
- Выводы
Виды болезни

Медики выделяют несколько видов мигрени:
- обычная. Ее характеризуют внезапные боли в голове и полное отсутствие ауры (предвестников приступа). Ребенок мгновенно становится слабым, он хочет спать, у него появляются рвотные позывы, слезоточивость, фиксируется частая заложенность носа. Дети, которые еще не умеют говорить, обхватывают голову руками, давая знать, что их что-то беспокоит;
- классическая. Этот недуг диагностируется у пятой части обратившихся к специалистам детей. В частности, перед глазами время от времени начинают мерцать слепые пятна. Часто малыш жалуется маме на колющие ощущения в области висков. Болезненное состояние может продолжаться до 60 минут;
- осложненная.
Среди последнего типа мигрени присутствуют такие подвиды:
- офтальмологическая. Когда фиксируется чрезмерное перенапряжение мышц глаза, приводящее по мере роста болевого ощущения к нарушению общей работы обоих зрачков. Сложные формы недуга чреваты развитием в будущем косоглазия;
- базилярная. По словам медиков, нарушается вдобавок ко всему еще и слух, а также нормальная координация, начинают появляться провалы в памяти. Спустя время сюда добавляется обильная рвота, отек конечностей;
- абдоминальная. Этот недуг диагностируется у детей возрастом до 10 лет. Особенностью данного типа считается резкое появление сильных болей в области живота на фоне мигренозного дискомфорта в голове. Дети нередко жалуются на неоднократные позывы на рвоту;
- гемиплегическая мигрень. Ее можно выявить по острым и внезапным болям в мышцах, нарушению системы координации, слабости в конечностях. Зачастую голова у ребенка болит исключительно с одной стороны;
- семейная. Она наблюдается одновременно у нескольких родственников, если присутствует наследственный фактор.
Внимание! Каждый вид мигрени необходимо уметь своевременно распознать и начать лечить, чтобы избежать негативных последствий во взрослом возрасте.
Проявление болезни в разном возрасте
Головные боли фиксируются в большей степени у девочек. Медики связывают это с передачей мигрени от мамы, поскольку наследуется не сам недуг, а отрицательная реакция на определенные типы раздражителей.
Справка! Статистика свидетельствует о том, что мигрень переносят около 40% детей. Данному заболеванию подвержены пациенты от 7 до 10 лет. Очень редко недуг дает о себе знать в более младшем возрасте, однако при плохой наследственности такие случаи все-таки возможны.
Приступы учащаются в переходном возрасте, в 14-15 лет, когда у подростков идет процесс полового созревания. После завершения в 17-18 лет мальчики перестают страдать от этого недуга, а девочки, напротив, могут начать чаще жаловаться на мигрень на фоне менструальных изменений.
Общие причины
У детей развитие заболевания осуществляется исходя от общего состояния организма, который находится на стадии формирования и укрепления. К причинам принято относить:
- наследственность;
- нарушение нормальной работы сердца;
- аномальные патологии;
- дисбаланс гормонов.
В медицине выделяют факторы, которые получили название триггеры (провоцирующие). К ним принято относить следующие:
- ослепительный свет;
- громкий шум;
- ежедневный просмотр тв;
- длительные игры за ПК;
- употребление продуктов с большим содержанием тирамина;
- переутомление после школьных занятий;
- сложный адаптационный период в школах или детских садах;
- плохая стрессоустойчивость;
- нестабильная психологическая ситуация в семье;
- утомительные поездки.
Симптомы
Главным симптомом здесь считается сильная и покалывающая головная боль. Она может развиваться как с одной стороны, так и с обоих. Также больной испытывает некий дискомфорт в глазницах, затылочной и теменной частях.
Длительность приступов обычно не превышает 10-15 минут. Каждый из них принимает довольно затяжной характер. Мигрень может не отпускать ребенка несколько дней.
Важно! Некоторые симптомы зависят от вида заболевания и причин, которые его спровоцировали.
Общие признаки здесь следующие:
- боль, которая не уходит после приема медикаментов;
- раздражительность;
- плаксивость;
- рвота;
- болезненность глаз;
- шум в ушах;
- нарушение координации.
Внимание! Аура появляется незадолго до самого приступа. Таким образом, она выступает предупреждением для взрослых.
Диагностика

Если периодически дает о себе знать одинаковая симптоматика, то необходимо посетить кабинет невролога.
В ходе опроса и первоначального осмотра, скорее всего, понадобится информация о том, что ребенок употреблял в пищу, чем занимался перед тем как у него ухудшилось здоровье, переживал ли он стрессы.
Для этого рекомендуется завести специальный дневник и записывать туда наблюдения.
В большинстве случаев врач после беседы с родителями и осмотра ребенка ставит диагноз. Также медики могут предложить пройти дополнительные обследования:
- УЗИ;
- МРТ мозга.
Однако такие специфические процедуры не рекомендуется проходить детям до 14 лет. Но уже в подростковом возрасте чаще всего направят на эти обследования.
Основные методы лечения
С лечением мигрени у детей необходимо не затягивать. Порой этот процесс затрудняется еще тем, что в силу небольшого возраста пациентам нельзя принимать те или иные препараты.
Разрешенные же лекарства имеют сильные побочные эффекты, негативно отражающие на слабом организме. В связи с этим рекомендуется акцентировать внимание на уменьшении численности приступов.

Ребенку обычно назначают:
- Цитрамон;
- Нурофен;
- Парацетомол;
- Индометацин.
Все эти средства выписываются при умеренных болевых ощущениях. Дозировка подбирается индивидуально под каждый клинический случай.
Если присутствует рвота и постоянная тошнота, то используется Преднизолон. Мигренозный приступ помогают предотвратить Супрастин. Кровоснабжение в мозге увеличивает сермион.
Детям до шести лет обычно принято назначать Амитриптилин. Этот медицинский препарат принимается системно.
Лечение у подростков происходит уже более основательно.
Как облегчить или предотвратить приступ
Существуют случаи, когда мигрень невозможно полностью вылечить, но приступы можно облегчить. Для этого необходимо в корне пересмотреть рацион питания ребенка, повседневный образ жизни:
- установить время отдыха;
- спать по восемь часов в сутки;
- создать все условия для благоприятного сна;
- заменить основную подушку на маленькую и твердую;
- обеспечить приток в комнату свежего воздуха;
- ограничить времяпровождение ребенка у ТВ или ПК;
- подобрать средства личной гигиены без специфического запаха;
- постараться ограничить перелеты.
Предлагаем Вам посмотреть полезное видео по теме:
Выводы
Детская мигрень – распространенное заболевание, которое может давать о себе знать в разном возрасте. К его лечению необходимо приступать незамедлительно, чтобы избежать негативных последствий для организма. После диагностики первых симптомов важно срочно обратиться к профильному специалисту. Чаще всего мигрень проявляется у детей в 7,8,9 и 10 лет.
Молодые мамы часто жалуются на приступы головной боли, даже и не догадываясь, что это мигрень. Доктор Комаровский рассказал, в чем разница этих двух неприятных состояний и как с ними справиться.

Почему возникает мигрень? Как помочь себе при мигрени?
Евгений Комаровский Детский врач, телеведущий, автор книг о здоровье детей и здравом смысле.
♣ Еще одна частая проблема, на которую жалуются многие молодые мамы, — это мигрень. Ничего удивительного! Стресс, бессонные ночи с младенцем, нерегулярное питание, хроническая усталость — все это может спровоцировать очередной приступ.
♣ Большинство мам даже не знают, что мигрень — это не просто сильная головная боль, а совсем другое состояние, при котором не помогают простые анальгетики! Мигрень длится дольше — от 4 до 72 часов, чаще всего сопровождается свето- и звукобоязнью, тошнотой.
♣ В состоянии приступа ухаживать за ребенком совершенно невозможно. Отсюда развивается чувство вины, портятся отношения с близкими, появляется раздражение и жалость к себе.
♣ Не стоит поддаваться отчаянию. Несмотря на то, что мигрень нельзя вылечить, приступ можно легко купировать с помощью триптанов. Главное — выпить таблетку в первые полчаса.
♣ Помните, мигрень и головная боль – это разные состояния, для которых нужно разное лечение!
Почему возникает мигрень?
Возникновению приступа мигрени способствуют следующие факторы:
- стресс, нервное и физическое истощение;
- избыточное употребление шоколада, сыра, орехов, рыбы, алкоголя;
- прием гормональных контрацептивов;
- недостаток или избыток сна;
- погодные факторы.

Самомассаж при мигрени
- Слегка запрокиньте голову, нащупайте края затылочных костей справа и слева и массируйте эти места подушечками пальцев, постепенно поднимаясь к макушке. Движения должны быть сильными и ритмичными.
- Затем пальцами массируйте лоб, надбровные дуги —это снимет спазмы сосудов.
- Далее, сжав кулаки, круговыми движениями несильно надавливайте на область висков. Легко разминайте кожу головы пальцами обеих рук по направлению от лба к затылку.
- После чего, начиная с затылка, запустите пальцы в волосы, сожмите и аккуратно тяните за них.
- Нащупайте ямочку на затылке и, нажав, считайте до пяти и отпускайте (5-6 раз).

Народные средства при мигрени
Вот несколько рецептов, которые также помогут справиться с головной болью.
- Разведите в стакане молока 0,5 г мумие. Добавьте 1 ч. л. меда. Принимайте утром натощак и вечером перед сном в течение 25 дней.
- При нервном перенапряжении поможет следующий настой. Смешайте в равных пропорциях ромашку, мяту, фенхель, корень валерианы. 2 ст. л. смеси залейте 1/2 стакана кипятка, оставьте настаиваться в термосе 12 часов. Принимайте настой по утрам.
- При мигрени помогают эфирные масла эвкалипта, лаванды и мяты. Растирайте лоб и виски этими маслами, смешав их с базисным. Перед употреблением проведите тест на индивидуальную непереносимость.
![]()
Головная боль у детей достаточно распространённый симптом, по глубокому удивлению родителей, но не детских неврологов. До 7 лет жизни половина детей иногда отмечают цефалгические феномены. Из них часто случается мигрень, распространенность которой достигает 3,2% в возрасте 7 лет и 11% — в возрасте 15 лет. Несмотря на это, маленьких пациентов часто приводят к лору с предполагаемым диагнозом синусита или офтальмолога по поводу миопии.
В препубертатном возрасте мальчики страдают чаще, чем девочки, после 11 лет частота головных болей становится традиционно выше у лиц женского пола. Эти состояния являются серьезной причиной низкой успеваемости в учебе и эмоциональных проблем. Точное установление диагноза и назначения адекватного лечения часто есть ключевыми.
Симптомы мигрени у детей и взрослых подобные, хотя здесь и есть определенные нюансы. Критерии Международного общества по изучению головной боли с 1988 году не совсем специфические для педиатрического больного. Несколько потенциальных рекомендаций сформулировано экспертами в контексте изменений диагностических критериев, в частности:
-
укорочение продолжительности болевого пароксизма менее чем один час, устранение необходимости односторонней локализации, возможность существования фоно- или фотофобии, но не их обоих, в анамнезе находят эпизоды бледности лица или вегетативных симптомов на фоне цефалгии, частое укачивание и непонятные приступы рвоты.
Важно отличать головную боль мышечно-тонического или мигренозного происхождения от потенциально опасного для жизни неврологического состояния, например менингита или опухоли головного мозга. Это иногда бывает трудно, особенно в дошкольном возрасте.
У всех детей с жалобами на цефалгию следует собрать тщательный анамнез и рассмотреть возможность нейровизуализации при быстром нарастании симптоматики или, когда боль вызывает бессонницу. Существование очагового неврологического дефицита, судом, симптомов повышенного внутричерепного давления является основанием для немедленной магнитно-резонансной томографии (МРТ). Большинство неврологов пытается ее провести при осложненных формах мигрени (гемиплегической, с изменениями сознания) для исключения структурных поражений.
Особенно нейровизуализация необходима при наличии таких факторов риска, как:
-
вентрикулоперитонеальный шунт, черепно-мозговая травма, системные новообразования, ВИЧ-инфекция.
Однако, если жалобы и анамнез соизмеримы с мигренью, а результаты формального физикального и неврологического обследования нормальные, томография обычно не требуется, независимо от возраста. Это же касается электроэнцефалографии, люмбальной пункции и рутинных лабораторных исследований.
Всем врачам важно быть откровенными и реалистичными относительно детей с мигренью и их родственников в начале терапии. Диагноз мигрени преимущественно пожизненный, тяжесть этого состояния с возрастом колеблется. Необоснованные обещания излечения позже часто сопровождаются разочарованиями и фрустрацией. Установление оптимальных целей, например уменьшение частоты и тяжести болевых приступов на 50-75% в сочетании с советами по терпеливости, приводят к лучшему терапевтическому успеху. Для адекватного лечения необходимо применять как неотложные (абортивные), так и профилактические (превентивные) подходы.
Роль нефармакологических подходов при ургентном лечении детской мигрени ограничена, однако их обязательно следует предлагать. Дети иногда продолжают играть в компьютерные игры или смотреть телевизор после начала болевого пароксизма — их необходимо отучивать от этого и обязывать отдыхать в тихой, темной комнате. Ко лбу или затылочной области следует прикладывать пакеты со льдом.
Препаратами первого ряда в описанной клинической ситуации являются нестероидные противовоспалительные агенты, в частности ибупрофен (10 мг / кг) и напроксен натрия (200 мг). Сопутствующим осложнениям при их использовании могут быть симптомы раздражения желудка, хотя это нетипично при редком употреблении таких лекарств. При отсутствии эффекта особенно ценными в лечении остаются триптаны, хотя последние и не одобрены для применения лицами в возрасте до 18 лет. Несколько исследований ризатриптана и суматриптана у подростков показали их эффективность без серьезных побочных эффектов. Названных препаратов обычно избегают при осложненной мигрени. Все представители этого класса демонстрируют одинаковую эффективность, хотя некоторые пациенты могут реагировать по-разному. Золмитриптан (в дозе 2,5 мг и 5 мг) и ризатриптан (5 и 10 мг) существуют в форме диспергируемых таблеток, что удобно для детей, а также назальных спреев.
Другие подходы неотложной терапии включают прометазин, метоклопрамид в суппозиториях и внутривенно, особенно если существенным элементом детской мигрени является рвота. Потенциальным выбором является дигидроэрготамин. Комбинированные агенты (мидрин, фиорисет) или кофеиносодержащие средники назначают осторожно и в небольших дозах, чтобы избежать зависимости.
Большинство родителей стремится реализации немедикаментозных подходов, если им реалистично объяснить суть расстройства, успокоить ребенка, дать адекватные советы по изменению образа жизни и обеспечить четкий график консультаций и постоянный контакт (например по телефону) с клиникой.
Рекомендации по образу жизни включают:
-
соответствующую продолжительность сна (8-10 часов в сутки, включая выходные дни), аэробные физические упражнения (2-3 раза в неделю в течение 30 минут), избежание действия провоцирующих триггеров (сыров и кофеиносодержащих продуктов в диете, яркого солнечного света), поощрения использования релаксирующих методик после школы.
Если у ребенка в течение 2-3 месяцев имеют место мигренозные пароксизмы с частотой 1 раз в 1-2 недели, то следует обсудить применение превентивной фармакотерапии. Большинство из этих агентов принимают в небольших дозах и на ночь, чтобы избежать дневной седации. Избранные медикаменты необходимо принимать в течение 6-8 недель, прежде чем говорить об их неэффективности. Риски полипрагмазии обычно преобладают перед преимуществами, поэтому целесообразно сосредоточиться только на одном лекарстве. При достижении контроля над болью подобранный средник принимают примерно в течение 1 года, а затем постепенно его снимают (желательно во время каникул).
Группы лекарств, которые можно использовать для профилактики детской мигрени:
-
антигистаминные, гипотензивные, противоэпилептические, антидепрессанты.
Выбор конкретного препарата основывается на наличии коморбидных состояний, профили побочных эффектов и базовых характеристиках препарата. Если последний неэффективен, то логично испытать представителя другого фармакологического класса, чем средник с подобным механизмом действия.
| Медикаменты | Дозы (в педиатрии) | Особые показания | Побочные эффекты |
|---|---|---|---|
| Ципрогептадин | 2-4 мг на ночь (доступен в жидкой форме) | Аллергия, анорексия | Седация, стимуляция аппетита |
| Пропранолол | 10-40 мг на ночь или 2 раза в день | Артериальная гипертензия | Избегают при астме, диабете, депрессии |
| Верапамил | 40-120 мг на ночь | Гемиплегическая мигрень | Гипотензия, запоры |
| Амитриптилин | 10-50 мг на ночь | Депрессия, бессонница | Седация, сухость во рту, нарушение сердечной проводимости |
| Нортриптилин | 10-50 мг на ночь | Депрессия, бессонница | Седация, сухость во рту, нарушение сердечной проводимости |
| Флуоксетин | 10-20 мг утром (доступен в жидкой форме) | Депрессия | Повышенная реактивность |
| Вальпроєва кислота | 125-500 мг на ночь (доступна в жидкой форме и шипучих капсулах) | Биполярное расстройство, анорексия | Увеличение массы тела, алопеция, гепатотоксичность |
| Топирамат | 15-50 мг на ночь (доступен в шипучих капсулах) | Ожирение | Уменьшение массы тела, почечные камни, расстройства речи |
| Габапентин | 100-600 мг на ночь (доступен в жидкой форме) | Биполярное расстройство | Небольшое увеличение массы тела |
| Зонисамид | 25-100 мг на ночь | Ожирение | Уменьшение массы тела, почечные камни |
Используют чаще всего у детей до 5 лет, этот препарат имеет антигистаминные и антисеротониновые воздействия. Его эффективность не доказана в контролируемых исследованиях, несмотря на длительное применение в педиатрической практике. Дозировка — 0,5 мг / кг, медикамент доступен и в виде жидкости. Аллергические симптомы при употреблении обычно незначительны, чего нельзя сказать о стимуляции аппетита и седацию.
Пропранолол и другие бета-адреноблокаторы являются признанными препарат для лечения мигрени, но противопоказаны при сопутствующих астме, депрессии и диабете. Можно использовать верапамил, однако он иногда приводит к седации, увеличение массы тела и запоров. Этот агент может быть особенно полезным при семейной гемиплегической мигрени, в патофизиологии которой привлечены генетически дефективные кальциевые каналы. Упомянутые препараты доступны только в виде таблеток.
Вполне эффективны, особенно при коморбидных депрессии и бессоннице. Амитриптилин и нортриптилин в профилактическом смысле лучшие от новых ингибиторов обратного захвата серотонина (флуоксетин, циталопрам). Их побочные эффекты включают седацию, запоры, сухость во рту и нарушение сердечной проводимости (при длительном применении названных средников необходим ЭКГ-мониторинг). Начинают прием с небольших доз и в случае необходимости их титруют.
Антиконвульсанты сейчас считают, возможно, за самый перспективный класс противомигренозных агентов у детей, хотя только некоторые из них изучались в контролируемых исследованиях и одобрены по специальным показаниям. Большинство этих препаратов также влияют на настроение. Поскольку все они имеют тератогенное влияние, то девочкам подросткового возраста вместе с ними назначают 400 мкг фолиевой кислоты.
Остается наиболее изученным стимулятором, она доступна в шипучих капсулах, жидкости и таблетках контролируемого высвобождения. Ее можно вводить для неотложного прерывания приступа или перорально на амбулаторном этапе. К побочным эффектам относятся увеличение массы тела, алопеция и гепатотоксичность.
Зонисамид подобный топирамата по механизму действия, но, вероятно, ассоциируется с более низким риском когнитивных расстройств. Габапентин доступен в виде жидкости, имеет мало побочных эффектов, поэтому остается привлекательным выбором у детей с коморбидными состояниями, которые требуют полипрагмазии (злокачественные опухоли). Существует значительный клинический опыт по его использованию при различных болевых синдромах, в частности постгерпетической невралгии, а в последнее время — при хронической боли головы. Потенциально эффективными при детской мигрени могут быть и другие антиконвульсанты — ламотриджин и леветирацетам.
У некоторых детей определенная роль в лечении мигрени может быть отведена биологическом обратной связи, массажу, релаксационным методикам, йоге, когнитивном тренировке, ботулотоксину и акупунктуре, особенно на ранних этапах терапии. Они являются дополнением к фармакотерапии, поскольку изолированное применение последней может ассоциироваться с рикошетной болью. Мануальная терапия иногда является причиной расслоения сонной артерии при манипуляциях на шее, ее следует избегать любой ценой.
Врачам обязательно следует помнить об этой клинической единице, которую еще называют как трансформированная мигрень или абузусная цефалгия. Названное состояние достаточно распространено, оно связанно с широким назначением таких лекарств, как экседрин, ибупрофен, напроксен и другие безрецептурные анальгетики. Частое их применение (2-3 раза в неделю в течение нескольких недель) или злоупотребления подходами абортивного лечения неизбежно приведет к росту частоты головной боли и даже её хронизации. Хотя рикошетная боль преимущественно связана со злоупотреблением кофеина и опиоидов, к её развитию часто приводит даже обычный ибупрофен. В такой ситуации не существует реалистичных сценариев превентивного или неотложного лечения.
Значительная часть врачей и пациентов не знают о существовании этого состояния. Прекращение приема провоцирующего агента остается единственным выходом, с постепенным восстановлением его употребления через несколько недель в режиме дозирования с низкой частотой. В течение переходного периода иногда полезные амитриптилин и стероиды. ![]()
Быстрый и точный диагноз мигрени и ее отличия от других серьезных причин головной боли важные в практике любого педиатра. Хотя эта болезнь довольно распространена, ее часто пропускают. При подозрении такого диагноза обычно не нужны дополнительные исследования, например МРТ. Реалистичные подходы к лечению включают как абортивную, так и профилактическую терапию, адекватное применение которых с учетом потенциальных рисков дает очень хорошие результаты.
Читайте также: