Внезапная сердечная смерть головная боль
Внезапная сердечная смерть — естественная смерть (остановка) сердца, которая происходит из-за проблем с сердцем. Это не очень распространенная патология, однако внезапная сердечная смерть имеет общественное значение, особенно когда она затрагивает молодых людей, например, спортсменов.
- Что такое внезапная сердечная смерть?
- Причины и факторы риска
- Симптомы
- Диагностика
- Лечение
- Профилактика
- Заключение
Что такое внезапная сердечная смерть?
Внезапная сердечная смерть (внезапная остановка сердца) — это, по определению, неожиданная и естественная смерть, вызванная сердечными (кардиальными) причинами у людей с известным или неизвестным сердечным заболеванием, которая начинается с внезапной потери сознания и происходит в течение 24 часов после появления симптомов.
Внезапная остановка сердца является следствием сердечной аритмии, то есть расстройства сердечной проводимости возбуждения. Сердце больше не получает регулярные электрические импульсы, которые обычно вызывают сокращение сердечной мышцы. В результате, сердце отказывается от нормального ритма. Количество ударов сильно возрастает в большинстве случаев до более чем 500 ударов в минуту. У здорового человека бывает от 60 до 80 ударов в минуту. Это увеличение частоты сердечных сокращений приводит к фибрилляции желудочков, несогласованным сокращениям мышечных волокон сердца. Возникает сердечная недостаточность, при котором равномерное сокращение сердечной мышцы больше невозможно, в результате сердце не может перекачивать кровь в кровеносную систему.
Если не лечить состояние немедленно, фибрилляция желудочков приводит к нарушению кровообращения в течение нескольких секунд (остановка кровообращения). Через 1-2 минуты пациенты теряют сознание, через 3-5 минут наступает необратимое повреждения, в среднем через 10 минут наступает смерть мозга.
Причины и факторы риска
Внезапная сердечная смерть может быть вызвана различными причинами, которые в результате опасного нарушения сердечного ритма (аритмии сердца) вызывают остановку кровообращения.
Основной причиной сердечной аритмии, а значит, внезапной смерти или мгновенной смерти, является ишемическая болезнь сердца. В редких случаях внезапная смерть сердца вызвана другими заболеваниями сердца, такими как миокардит или порок сердца. Факторы риска вызывающие внезапную сердечную смерть включают следующее:
- инфаркт миокарда.
- сердечная недостаточность;
- кардиореспираторная остановка;
- неблагоприятная генетическая предрасположенность (внезапная сердечная смерть у родственников).
- старость.
Классические факторы, которые вредны для сердца:
- сахарный диабет;
- гипертония (артериальная гипертензия);
- высокий уровень холестерина (гиперлипидоз, гиперлипидемия);
- курение;
- высокое потребление алкоголя;
- недостаток физической активности.
Хотя регулярная физическая активность укрепляет здоровье сердца, однако в случае наличия у человека факторов риска она может привести к внезапной сердечной смерти в результате очень больших физических усилий (например, у спортсменов). Более чем в 80% всех случаев внезапная смерть происходит во время или сразу после экстремальных физических нагрузок.
Симптомы

Внезапная сердечная смерть характеризуется следующими симптомами:
- Пострадавшие падают в обморок и не реагируют на речь или болевые раздражители. Эта внезапная потеря сознания может появиться с или без предыдущих сердечных симптомов.
- На сонной артерии не прощупывается пульс.
- Не более чем через минуту человек перестают дышать: дыхательное движение грудной клетки прерывается, и изо рта и носа не выходит воздух.
- Зрачки расширяются.
- Меняет цвет кожи, в первую очередь бледно серым становятся ногтевая пластина и слизистые оболочки.
- Без лечения наступает мгновенная смерть.
Внезапная сердечная смерть часто протекает без явных симптомов: в половине случаев она затрагивает людей без очевидных проблем с сердцем. Даже при отсутствии признаков заболевания сердца, коронарные сосуды многих людей уже претерпевают значительные изменения из-за атеросклероза (ишемической болезни сердца). Когда эти изменения вызывают дискомфорт в первый раз, они могут привести к опасной сердечной аритмии, а затем к внезапной сердечной смерти.
По этой причине важно распознать первые признаки возможного заболевания сердца, которое может привести к внезапной сердечной смерти:
- Одним из этих симптомов является чувство стеснения или боли в груди, которое распространяется на левую руку или нижнюю челюсть. Дискомфорт обычно появляется после усилий и в основном утром.
- Другими частыми признаками являются одышка и общее чувство слабости. Эти симптомы также могут возникать отдельно и должны быть диагностированы.
- Также частые повторяющиеся головокружения и обмороки, при которых на секунды или минуты теряется чувство, они не обязательны, однако могут быть первыми предупреждающими признаками неизбежной внезапной сердечной смерти.
- У людей, которые уже перенесли инфаркт миокарда или имеют сердечную недостаточность, необходимо контролировать заметную преходящую тахикардию.
Диагностика
Внезапная сердечная смерть связана с остановкой дыхания, которая диагностируется типичными симптомами, такими как внезапная потеря сознания и отсутствие пульса. Внезапная остановка сердца — чрезвычайно опасная неотложная ситуация. При появлении симптомов необходима немедленная реанимация.
Когда внезапная смерть сердца неизбежна, электрокардиограмма редко позволяет диагностировать сердечную аритмию, лежащую в основе этого заболевания.
Важная информация.
Вы должны быть готовы обратиться к истории болезни в случае симптомов, связанных с возможным остановкой сердца и дыхания. Самое главное, что следует помнить, это следующие моменты:
- Как долго симптомы появляются.
- Примерное количество раз, когда вы страдали от симптомов в последние месяцы.
- Время проходящие между симптомами.
- Длительность признаков при их появлении.
- Описание признаков кем-то, кто их видел.
- Что он делал, когда появились симптомы.
- Расскажите своему врачу о других специалистах, которых посещали из-за ваших признаков.
Диагноз и медицинская консультация всегда необходимы для точного определения степени патологии, рисков и профилактических мер, которым необходимо следовать. Важно обратиться к врачу-кардиологу, чтобы получить точный диагноз и ответы на все вопросы, касающиеся заболевания.
Лечение
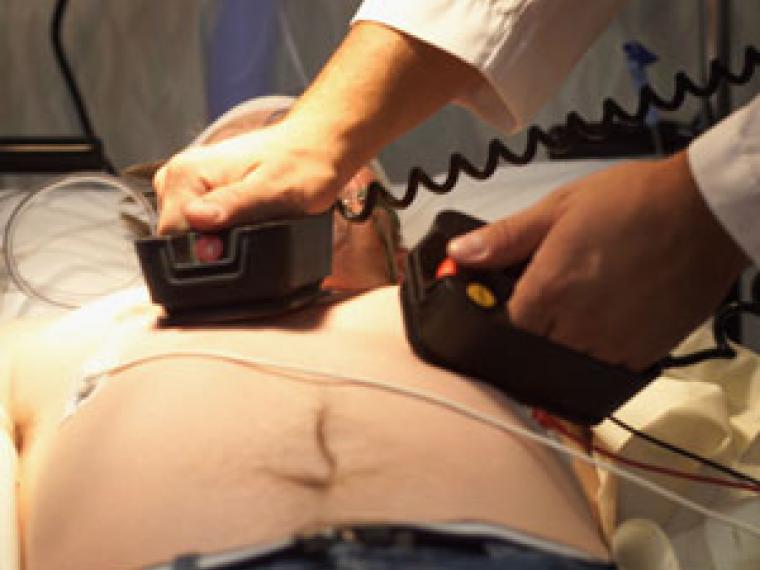
Если внезапная смерть сердца неизбежна, необходимо срочное лечение. Быстрая смерть (мгновенная смерть) может быть предотвращена только при условии принятия соответствующих срочных мер.
В случае фибрилляции желудочков, избежать внезапную смерть сердца и спасти жизнь можно только с помощью немедленной дефибрилляции и (при необходимости) одновременной сердечно-легочной реанимации:
- В случае сердечно-легочной реанимации выполняется массаж сердца, при котором на грудную клетку находящегося без сознания человека оказывается сильное давление, так что грудная клетка опускается не менее чем на пять сантиметров. Это делается 30 раз (в быстром темпе: более трех раз за две секунды). После прерывания массажа сердца бессознательному человеку дважды (т.е. два вдоха) делается искусственного дыхания. После искусственного дыхания следует повторный массаж сердца 30 раз (в быстром темпе: более трех раз за две секунды), далее следует искусственное дыхание и так далее.
- При дефибрилляции пациент с внезапной сердечной смертью получает сильный электрический импульсдефибриллятором в грудную клетку. Это должно снова отрегулировать электрическую активность сердца и позволить сердцу снова нормально биться. Все машины скорой помощи имеют необходимые дефибрилляторы для этих экстренных случаев.
Если с помощью этих неотложных мер получиться предотвратить внезапную остановку сердца, то применяемое лечение будет зависеть от каждого конкретного случая: если есть заболевание, при котором существует высокий риск внезапной сердечной смерти, то необходимо лечить это заболевание. Таким образом, в дополнение к медикаментозному лечению могут быть применены стенты, дилатация или шунтирование пораженных сердечных артерий.
Профилактика
К сожалению, любой может перенести внезапную остановку сердца или внезапную сердечную смерть (ВСС). Данное состояние непредсказуемо и может случиться с кем угодно, в любом возрасте и в любом месте, даже подростками. Хотя предыдущая болезнь сердца является частой причиной остановки сердца, у многих пострадавших никогда не было проблем с сердцем. Риск увеличивается с возрастом.
Без немедленного лечения только 5%-10% людей переживают ВСС. Тем не менее, выживаемость более 50% была достигнута в странах, где были успешно реализованы программы публичного доступа ранней дефибрилляции путем установки автоматических внешних дефибрилляторов (AED). Показатели выживаемости могут еще больше возрасти, если человек получит лечение в течение трех минут после остановки сердца.
В большинстве случаев внезапная остановка сердца возникает без предшествующих симптомов. Тем не менее, если у пациента имеются факторы риска (описанные выше), которые могут спровоцировать внезапную сердечную смерть, важно, чтобы человек проконсультировался с врачом.
Специалист по заболевания сердца — это кардиолог, он диагностирует и лечит аритмии (слишком медленные, слишком быстрые или нерегулярные сердцебиения), которые и могут спровоцировать внезапную остановку сердца.
Заключение
Болезни сердечно-сосудистой системы занимают одну из ведущих мест в структуре заболеваемости населения России и определяют уровень его смертности, временной и стойкой утраты трудоспособности. При этом на долю внезапной сердечной смерти приходится около половины всех летальных исходов.
В 50 % случаев смертельные исходы при таком распространенном заболевании, как ишемическая болезнь сердца (ИБС), носят внезапный, прежде всего аритмогенный характер.
Сердечный приступ — это тяжелое состояние, возникающее в результате острого несоответствия между потребностями сердечной мышцы в кислороде и его доставкой по коронарным сосудам. В ситуации поражения артерий сердца атеросклерозом говорят о ишемической болезни сердца и наиболее тяжелой формы — инфаркте миокарда.
Внезапная коронарная смерть (внезапная сердечная смерть, ВСС) — это случаи засвидетельствованной смерти, которая наступила в течении 1 часа после появления признаков сердечного приступа.
Что может спровоцировать сердечный приступ?
Сердечный приступ может развиться под действием как внешних, так и внутренних факторов.К инфаркту могут привести совершенно неожиданные, на первый взгляд, причины.
- большая физическая нагрузка;
- малоподвижный образ жизни;
- эмоциональный стресс;
- прием некоторых лекарственных препаратов (НПВП, средства для лечения сахарного диабета, антиаритмические, анестезиологические, гипотензивные, противогрибковые, гематологические, противоопухолевые, ревматологические и др. препараты);
- сахарный диабет;
- ожирение и нарушение метаболизма;
- высокое артериальное давление;
- повышенный уровень холестерина;
- бактерии, вызывающие кариес и пародонтит, способствуют образованию тромбов;
- курение;
- алкоголь;
- питание с большим содержанием жирной, копченой пищи, мясных продуктов, соли.
Как распознать сердечный приступ?
Сердечный приступ сопровождается рядом характерных симптомов, которые позволяют распознать его среди других заболеваний.
- приступообразные и внезапно возникающие боли за грудиной, которые длятся больше 5 минут и носят давящий, жгучий, сжимающий характер;
- боль отдает в левую часть тела — в плечо и предплечье, лопатку, шею, нижнюю челюсть, нижнюю часть грудины, захватывая верхние отделы живота;
- одышка и резкая нехватка воздуха;
- холодный пот;
- резкая слабость;
- тошнота.
Если перечисленные признаки сохраняются до 5 минут — срочно вызывайте скорую помощь. Если нет возможности вызвать скорую, попросите отвезти вас в больницу и ни в коем случае не садитесь за руль сами!
С сердечным приступом часто путают пульсирующие, колющие, режущие, постоянно ноющие на протяжении многих часов боли в области сердца или в конкретно очерченной области грудной клетки. Как правило, такие боли длятся на протяжении нескольких часов.
- острая боль в груди при дыхании и кашле;
- боль локализуется только в центре или внизу живота;
- сильные болезненные ощущения можно вызвать прикосновением, незначительным нажатием на грудь;
- боль распространяется на ноги и др.
- посадить или уложить больного с приподнятым изголовьем;
- принять 160-325 мг аспирина и 0,5 мг нитроглицерина (под язык, если нитроглицерин в капсуле, раскусить и не глотать);
- освободить от давящей одежды и дать доступ свежего воздуха;
- если через 5-7 минут после принятия нитроглицерина боли не прошли — принять еще одну таблетку;
- если после приема нитроглицерина появились потливость, резкая слабость, необходимо лечь и приподнять ноги, выпить воды;
- измерьте артериальное давление, при показателях свыше 140/90 нужно принять препараты понижающие давление (гипотензивные средства).
Аспирин нельзя принимать при язвенной болезни желудка и 12-перстной кишки.
Нитроглицерин нельзя принимать при резкой слабости, потливости, головной боли, остром нарушении зрения, головокружении, нарушении речи и координации движений.
При сердечном приступе категорически запрещено: курить, ходить, есть.
Не оставляйте больного с сердечным приступом одного. Присутствие рядом другого человека помогает успокоиться, поверить, что “все будет хорошо”. Говорите спокойным голосом, не суетитесь, потому что через свое поведение вы можете передать страх и беспокойство больному.
Если квалифицированная медицинская помощь была оказана в течении одного часа после начала сердечного приступа, то в большинстве случаев негативных последствий удается избежать, а развитие инфаркта миокарда — приостановить.
Основные признаки развития внезапной коронарной смерти:
- потеря сознания;
- агональные движения — человек внезапно падает, возможны судорожные движения, непроизвольные акты мочеиспускания и дефекации;
- лежащий человек судорожно предпринимает попытки подняться;
- внезапная остановка дыхания;
- через 5-10 сек — агональное псевдодыхание (булькающие или хрипящие звуки).
Смерть при ВСС наступает в результате: атеросклероза сердечных артерий; кардиомиопатии (группы заболеваний сердечной мышцы).
Диагноз “внезапная сердечная смерть” ставится всем лицам, которые в течение последнего месяца не находились на лечении по поводу сердечных патологий (даже если есть данные на наличие в прошлом заболеваний сердца).
- сердечные аритмии;
- ишемия миокарда;
- недостаточность насосной функции сердца;
- электрическая нестабильность сердечной мышцы.
С возрастом риск внезапной сердечной смерти значительно возрастает. Риск развития ВСС увеличивается у лиц, перенесших инфаркт миокарда, длительное время страдающих стенокардией, имеющих проявления острого коронарного синдрома.
- при потере человеком сознания, в первую очередь организуйте вызов скорой помощь, после чего постарайтесь вернуть больного из обморока;
- если обычные похлопывания по щекам и громкие окрики не помогают, нужно делать непрямой массаж сердца (уложить больного на ровную жесткую поверхность, крест-накрест положить руки на грудь и проводить энергичное сдавливание грудной клетки на глубину до 5 см. с частотой 100 надавливаний в минуту);
- при появлении признаков жизни массаж сердца нужно прекратить (если признаки жизнедеятельности прекращаются, массаж сердца возобновляется);
- массаж сердца нужно продолжать до прибытия медиков;
- если больной пришел в себя, его нужно согреть и обеспечить полный покой.
Помните! Чем быстрее купирован сердечный приступ, тем менее опасны его последствия.
Избежать сердечного приступа помогут регулярные профилактические осмотры у врача, здоровый образ жизни и рациональное питание!
С разрешения издательства печатаем отрывок из книги.
Когда нельзя терпеть головную боль
Обычная головная боль, хоть и вызывает различные ощущения от простого дискомфорта до невероятных мучений, не опасна и не угрожает жизни. Но в некоторых ситуациях боль в голове возникает не сама по себе, а является симптомом опасных состояний и заболеваний. Такие головные боли называют вторичными.
* Возникновение новой головной боли, отличающейся от привычной.
* Значительное усиление привычных головных болей.
* Головная боль с аурой (зрительными нарушениями, реже — чувствительными расстройствами в виде покалывания или онемения в губах, языке, одной половине лица), которая продолжается более 1 часа или сопровождается симптомами слабости в конечностях.
* Появление ауры без головной боли в случае, если ранее не возникала мигрень.
* Аура, впервые возникшая на фоне приема гормональных контрацептивов.
* Впервые возникшая головная боль у человека старше 50 лет.
* Усиление головной боли при перемене положения головы или при нагрузках, связанных с повышением внутричерепного давления (кашель, чихание, сморкание, физическое напряжение, сексуальная активность).
* Впервые возникшая головная боль у человека, страдающего от ракового процесса, ВИЧ -инфекции или иммунодефицитного состояния.
* Головной боли сопутствуют оглушенность, спутанность сознания и потеря памяти.
* Головной боли сопутствуют симптомы интоксикации: боли в мышцах, суставах, повышение температуры тела, озноб и т. п.
* Головная боль, не прекращаясь, продолжается несколько недель и прогрессирует по интенсивности болевых ощущений.

Обложка книги Сергея Агапкина.
Когда срочно обращаться к врачу
Также нужно проявить бдительность и незамедлительно обратиться к врачу, если головная боль сопровождается:
* рвотой, не приносящей облегчения;
* повышением температуры тела;
* нарушениями координации движений;
* неразборчивостью или спутанностью речи;
* постоянным звоном в ушах;
* появлением асимметрии лица;
* появлением асимметрии зрачков;
* напряжением мышц затылка, при котором человек не может наклонить голову вперед;
* невозможностью удерживать голову в вертикальном положении;
* появлением красной сыпи на коже;
* повышением артериального давления;
* отсутствием реакции на обезболивающие препараты.
Вообще вторичные головные боли могут возникать по множеству причин: из-за воспалений сосудов лица, воспаления зуба, повышенного внутричерепного давления, побочного действия некоторых лекарственных препаратов, заболеваний эндокринной системы, болезней уха, горла и носа.
ВАЖНО
8 самых опасных причин головных болей
1. Ишемический инсульт
Потеря чувствительности, ощущение ползанья мурашек или онемения, чаще всего в одной половине тела; сильная слабость; двоение в глазах, затуманивание зрения или полная его потеря; нарушения речи; шум в ушах; нарушения глотания; головокружение, тошнота и рвота; нарушение координации движений; нарушения глотания; бред, нарушение сознания, в некоторых случаях — потеря сознания.
2. Транзиторная ишемическая атака
Схожи с проявлениями инсульта, но длятся не более 24 часов.
3. Аневризма сосудов головного мозга
При неразорвавшейся аневризме — ухудшение зрения, боль в глазах, расширение зрачков, онемение или слабость в одной половине лица, нарушения чувствительности в конечностях, эпилептические припадки. При разорвавшейся аневризме — тошнота, рвота, двоение в глазах, светобоязнь, напряжение мышц шеи и затылка, опущение века, судороги, часто — потеря сознания.
4. Опухоли головного мозга
Рвота по утрам, натощак, без предшествующей тошноты; головокружения; ухудшение зрения; нарушения памяти, концентрации внимания, мышления; нарушения слуха; нарушения речи; нарушения координации движений; внезапные обмороки; резкие перепады настроения; эпилептические припадки; галлюцинации.
5. Отравление токсическими веществами
Зависят от воздействия конкретного токсического вещества.
6. Инфекционный менингит
Лихорадка; появление геморрагической сыпи; светобоязнь; непереносимость звуков; тошнота и фонтанирующая рвота, не приносящая облегчения; напряжение мышц шеи, не позволяющее наклонить голову вперед; бред, галлюцинации, судороги, спутанность сознания, кома.
7. Гипертонический криз
Внезапное резкое повышение артериального давления на 20—50 мм. рт. ст . по сравнению с привычными показателями; тошнота и рвота; пульсация в висках; тахикардия; одышка; чувство жжения и боли в груди; нарушения речи, координации движений; нарушения чувствительности; нарушения мочеиспускания; появление сильного страха смерти.
8. Острый приступ глаукомы
Боль в области глаза; появление радужных кругов вокруг источников света, затуманивание зрения, сильное снижение остроты зрения; тошнота и рвота; головокружения; неприятные ощущения в области сердца, нарушения сердечного ритма, боль в сердце; иногда — боль в животе; общая слабость; озноб.
Конечно, не каждая сильная головная боль свидетельствует об угрожающем жизни состоянии. Симптомы нужно оценивать в комплексе. Ведь, например, тошнота и рвота при первичных головных болях — тоже довольно частое явление. При мигрени могут возникать светобоязнь, зрительные или слуховые феномены, которые человек может принять за галлюцинации. К тому же вторичные головные боли составляют всего 2-5% от общего числа случаев боли в голове.
. или: Внезапная кардиальная смерть
- Мужчины
- Женщины
- Дети
- Беременные
- Акции
- Симптомы
- Формы
- Причины
- Диагностика
- Лечение
- Осложнения и последствия
- Профилактика
Симптомы внезапной сердечной смерти
- Молниеносная смерть без каких-либо предшествующих симптомов – возникает у каждого четвертого погибшего внезапной сердечной смертью.
- Симптомы внезапной сердечной смерти:
- потеря сознания;
- судороги;
- расширение зрачков;
- дыхание сначала шумное и частое, затем оно урежается (становится редким), через 1-2 минуты развивается остановка дыхания.
- Необратимые изменения в клетках центральной нервной системы (головного и спинного мозга) — развиваются через 3 минуты после наступления внезапной сердечной смерти.
- Предвестники внезапной сердечной смерти:
- выраженная давящая или сжимающая боль за грудиной или в области сердца;
- тахикардия (частое сердцебиение) или брадикардия (редкое сердцебиение);
- расстройства гемодинамики (снижение артериального давления, слабый пульс, цианоз (синюшность) тела, появление застоя жидкости в легких);
- нарушения дыхания — чаще всего это остановки дыхания во время сна.
Формы
В зависимости от продолжительности интервала между началом сердечного приступа и моментом наступления смерти выделяют:
- мгновенную сердечную смерть (больной погибает в течение нескольких секунд);
- быструю сердечную смерть (больной погибает в течение часа).
Причины
Механизм развития внезапной сердечной смерти в подавляющем большинстве случаев связан с очень частыми неритмичными сокращениями желудочков сердца, в остальных случаях — с брадиаритмией (редким сердечным ритмом) и асистолией (остановкой сердца).
Заболевания, чаще всего являющиеся причинами внезапной сердечной смерти.
Основные факторы риска внезапной сердечной смерти:
- ранее перенесенная остановка сердца или гемодинамически значимая (то есть сопровождающаяся нарушениями гемодинамики – нормального движения крови по сосудам) желудочковая тахикардия (частый сердечный ритм, источник которого находится в желудочках);
- ранее перенесенный инфаркт миокарда (гибель участка сердечной мышцы вследствие прекращения поступления к нему крови);
- эпизоды потери сознания;
- снижение фракции выброса левого желудочка сердца (параметр, определяемый при эхокардиографии, характеризующий силу сердечной мышцы) ниже 40%;
- желудочковая экстрасистолия (единичные сокращения сердца, стимулированные импульсом из желудочков, а не из синусового узла, как положено в норме) и/или эпизоды неустойчивой желудочковой тахикардии (более пяти подряд сокращений сердца, стимулированных импульсом из желудочков).
- гипертрофия миокарда (утолщение мышцы) левого желудочка;
- артериальная гипертензия (повышение артериального давления);
- гиперлипидемия (повышение уровня в крови липидов – жироподобных веществ);
- сахарный диабет (заболевание, при котором нарушается поступление глюкозы – простейшего углевода – в клетки);
- курение;
- избыточный вес;
- увеличение частоты сердечных сокращений более 90 в минуту;
- гиперсимпатикотония (повышение тонуса симпатического отдела (регулирующего функции внутренних органов) нервной системы, которое проявляется сухостью кожи, повышением артериального давления, расширением зрачков).
Группы пациентов с высоким риском внезапной сердечной смерти:
- больные, реанимированные после фибрилляции желудочков (частые неритмичные сокращения желудочков сердца) или внезапной сердечной смерти;
- больные с сердечной недостаточностью (снижением сократительной функции сердца);
- больные с ишемией миокарда (ухудшение притока крови к определенному участку мышцы сердца);
- больные с электрической нестабильностью (формирование более одного сокращения в ответ на один электрический импульс) мышцы левого желудочка;
- больные с выраженной гипертрофией (утолщением) левого желудочка сердца.
Врач кардиолог поможет при лечении заболевания
Диагностика
- Диагноз всегда устанавливается посмертно.
- При вскрытии никогда не выявляются тяжелые поражения внутренних органов, которые могли бы вызвать смерть.
- Нетравматический характер, неожиданность и мгновенность смерти позволяют отличить внезапную сердечную смерть от других видов смерти еще до проведения вскрытия.
- Пациентам с заболеваниями, которые могут явиться причиной внезапной сердечной смерти, необходимо проводить обследования для выявления факторов риска ее развития для возможного воздействия на них.
- Анализ анамнеза заболевания и жалоб, если они есть (когда (как давно) появились боли в груди, перебои в работе сердца, слабость, одышка, эпизоды потери сознания, с чем пациент связывает появление этих симптомов).
- Анализ анамнеза жизни:
- есть ли у пациента какие-либо хронические заболевания;
- есть ли у кого-то из близких родственников заболевания сердца, какие;
- были ли в семье случаи внезапной смерти;
- были ли травмы грудной клетки;
- отмечаются ли наследственные заболевания (например, болезни накопления – заболевания, при которых в органах накапливаются вещества, отсутствующие в норме, например, амилоидоз — нарушение белкового обмена, при котором в органах откладывается амилоид – специфический комплекс из белка и углевода);
- имеет ли пациент вредные привычки;
- принимал ли он длительно какие-нибудь препараты;
- выявлялись ли у него опухоли;
- контактировал ли он с токсичными (отравляющими) веществами.
- Физикальный осмотр. Определяется цвет кожных покровов, наличие отеков, явлений застоя в легких, пульс, измеряется артериальное давление. При аускультации (выслушивании) сердца определяются шумы.
- Анализ крови и мочи. Проводится для выявления заболеваний систем кроветворения (образования крови) и мочевыделения, а также для определения наличия в организме воспалительных и опухолевых заболеваний.
- Биохимический анализ крови. Определяется уровень холестерина (жироподобное вещество), сахара крови, креатинина и мочевины (продукты распада белка), мочевой кислоты (продукт распада веществ из ядра клетки) для выявления сопутствующего поражения органов, электролитов (калий, натрий, кальций).
- Развернутая коагулограмма (определение показателей свертывающей системы крови) — позволяет определить повышенную свертываемость крови, значительный расход факторов свертывания (веществ, используемые для построения тромбов – сгустков крови), выявить появление в крови продуктов распада тромбов (в норме тромбов и продуктов их распада быть не должно).
- Токсикологическое исследование: определение концентрации в крови ряда лекарственных препаратов (хинидина, прокаинамида, трициклических антидепрессантов, дигоксина), так как при их передозировке возможно появление нарушений ритма.
- Электрокардиография (ЭКГ).
- У многих больных изменения на ЭКГ неспецифичны.
- При возникновении приступа аритмии (неправильного сердцебиения) электрокардиограмма позволяет определить ее вид и расположение ее источника.
- У ряда больных (например, при синдроме WPW – врожденном заболевании, при котором в сердце существует дополнительный проводящий путь для электрического импульса) на электрокардиограмме могут выявляться характерные изменения даже в состоянии покоя без каких-либо жалоб.
- Суточное мониторирование ЭКГ (электрокардиограммы) — позволяет:
- оценить сердечный ритм и его нарушения в период сна и бодрствования;
- выявить ишемические изменения (нарушения питания при уменьшении притока крови к мышце сердца);
- оценить переносимость физических нагрузок;
- сравнить изменения электрокардиограммы с ощущениями пациента;
- определить показатели, отражающие вероятность возникновения жизнеугрожающей аритмии.
- Электрокардиография (ЭКГ) высокого разрешения – это электрокардиограмма с компьютерным усилением, усреднением и фильтрацией различных участков электрокардиограммы с их последующей математической обработкой. С помощью этого исследования можно регистрировать сигналы из участков мышцы сердца с нарушенным питанием или содержащих рубцы.
- Нагрузочные ЭКГ-тесты — проводятся пациентам для уточнения реакции сердечно-сосудистой системы на физическую нагрузку.
- Выполняется велоэргометрия (нагрузкой является вращение педалей велосипеда с различным сопротивлением) и тредмил-тест (в роли нагрузки выступает ходьба по беговой дорожке с различной скоростью).
- До, во время выполнения и после нагрузки больному выполняется непрерывная запись электрокардиограммы, периодически измеряется артериальное давление.
- Электрофизиологическое исследование. При этом тонкий зонд через бедренную вену проводится прямо в сердце. Является наиболее информативным методом диагностики нарушения ритма (любой ритм, отличный от нормального, — ритма здорового человека).
- Эхокардиография (ЭхоКГ) – это ультразвуковое исследование сердца.
- Обычно проводится совместно с допплеровским исследованием (изучением движения крови по сосудам и полостям сердца).
- При эхокардиографическом исследовании возможно определить размеры сердца и толщину его стенок, увидеть особенности строения сердца, определить изменения тока крови при нарушении функции клапанов сердца, оценить силу сердечных сокращений.
- Полисомнография – метод длительной регистрации различных функций человеческого тела в период ночного сна. Позволяет выявить нарушения дыхания и ритма сердца, возникающие во сне.
- Консультация эндокринолога и диетолога — необходима пациентам с ожирением для получения индивидуальных рекомендаций по нормализации массы тела и нарушенного обмена веществ.
- Генетическое исследование (определение наличия у пациента генов, связанных с высоким риском определенных заболеваний) — может быть проведено у молодых родственников, больных дилатационной кардиомиопатией (заболеванием, при котором происходит увеличение полостей сердца, уменьшение толщины его стенок и снижение силы сердечных сокращений) и гипертрофической кардиомиопатией (заболевание, при котором происходит утолщение участков стенки сердца с уменьшением его полостей) для принятия решения о возможности серьезных занятий спортом. В настоящее время известны далеко не все гены, отвечающие за появление данных заболеваний, поэтому генетическое исследование малоинформативно.
Лечение внезапной сердечной смерти
Осложнения и последствия
- По данным Всемирной организации здравоохранения, каждую неделю от внезапной сердечной смерти умирает 30 человек на 1 миллион населения.
- Каждый десятый умерший в мире погибает именно от внезапной сердечной смерти.
- При вскрытии у умерших от внезапной сердечной смерти отсутствуют грубые изменения внутренних органов, несовместимые с жизнью. Поэтому в случае успешных реанимационных мероприятий и выполнения профилактических мер пациент может прожить еще длительный срок.
Профилактика внезапной сердечной смерти
- Профилактика внезапной сердечной смерти – это медицинские и социальные мероприятия, проводимые у людей, успешно реанимированных после внезапной сердечной смерти (вторичная профилактика) или имеющих высокий риск ее развития (первичная профилактика).
- Современные методы профилактики внезапной сердечной смерти.
- Имплантация кардиовертера-дефибриллятора — вживление под кожу в области грудной клетки специального прибора, соединенного электродами (проводами) с сердцем и постоянно снимающего внутрисердечную электрокардиограмму.
- При возникновении опасного для жизни нарушения ритма сердца кардиовертер-дефибриллятор через электрод наносит электрический удар сердцу, вызывая восстановление сердечного ритма.
- Заряда батарей хватает на 3-6 лет.
- Проведение постоянной медикаментозной антиаритмической терапии (прием противоаритмических препаратов – лекарств, обеспечивающих восстановление и поддержание нормального сердечного ритма). Используются противоаритмические препараты из различных групп:
- бета-блокаторов (обеспечивают профилактику всех тахиаритмий – нарушений ритма сердца с частотой более 130 ударов в минуту);
- средств, увеличивающих продолжительность потенциала действия (профилактика желудочковых тахиаритмий – приступов частого сердцебиения, очаг которых находится в желудочках). Наиболее эффективно совместное использование препаратов из этих двух групп;
- блокаторов кальциевых каналов (профилактика наджелудочковых тахиаритмий – приступов частого сердцебиения, очаг которых находится в предсердиях или в предсердно-желудочковом узле);
- омега 3 (полиненасыщенные жирные кислоты) — это препараты, получаемые из морепродуктов и обладающие массой эффектов: способствуют заживлению ран, нормальному развитию мозга и зрения, полноценной работе почек. У больных после инфаркта миокарда (гибели участка сердечной мышцы вследствие прекращения поступления к нему крови) препараты омега-3 полиненасыщенных жирных кислот обеспечивают профилактику внезапной сердечной смерти, вероятнее всего, за счет предупреждения нарушений ритма сердца.
- Выполнение радиочастотной абляции желудочковых нарушений ритма – разрушение с помощью радиочастотных импульсов участка сердечной мышцы, производящего электрические импульсы, провоцирующие нарушения ритма.
- Осуществление реваскуляризации (восстановления кровотока) коронарных артерий при наличии в них атеросклеротических (холестериновых) бляшек.
- Хирургическое лечение желудочковых аритмий (нарушений ритма сердца) зависит от расположения зоны, вызывающей аритмии. Существуют следующие операции:
- циркулярная эндокардиальная резекция (хирургическое удаление участка эндокарда (внутренней оболочки сердца) и миокарда (мышцы сердца) в той части сердца, которая является источником нарушений ритма сердца);
- расширенная эндокардиальная резекция (предыдущая операция дополняется удалением аневризмы – выпячивания стенки левого желудочка в зоне рубца после инфаркта миокарда – гибели участка сердечной мышцы после прекращения поступления к ней крови);
- расширенная эндокардиальная резекция в сочетании с криодеструкцией (операция дополняется разрушением холодом тканей, подлежащих удалению).
- Радиочастотная абляция (нанесение точечных радиочастотных импульсов в определенную зону) дополнительных проводящих путей (врожденная аномалия – наличие волокон, по которым электрический импульс в сердце может двигаться в обход нормального пути, что приводит к преждевременным сокращениям сердца) приводит к значительному снижению риска возникновения нарушений ритма.
- Имплантация кардиовертера-дефибриллятора — вживление под кожу в области грудной клетки специального прибора, соединенного электродами (проводами) с сердцем и постоянно снимающего внутрисердечную электрокардиограмму.
ИНФОРМАЦИЯ ДЛЯ ОЗНАКОМЛЕНИЯ
Необходима консультация с врачом
- Национальные клинические рекомендации Всероссийского научного общества кардиологов. Москва, 2010. 592 с.
- Неотложная скорая медицинская помощь: Руководство для врача. Под общей ред. проф. В.В.Никонова. Электронная версия: Харьков, 2007. Подготовлена кафедрой медицины неотложных состояний, медицины катастроф и военной медицины ХМАПО.
- Выбрать подходящего врача кардиолог
- Сдать анализы
- Получить от врача схему лечения
- Выполнить все рекомендации
Читайте также:


