Клиническая картина при невралгии
Невралгия – это поражение периферических нервов, сопровождающееся интенсивной болью в области иннервации определенного нерва. При появлении симптомов следует сразу обратиться за медицинской помощью. Прогноз при раннем начале лечения благоприятный.
Причины развития заболевания
Невралгия развивается как у взрослых, так и у детей, в результате различных причинных факторов. Они разнятся при разных локализациях поражения. Основные причины следующие: доброкачественные и злокачественные новообразования, возникающие в области шейного отдела позвоночника; остеохондроз и дегенеративные изменения межпозвоночных дисков; подагра и травмы шейных позвонков.
Поражения нервов часто носят инфекционный характер. Возбудителями могут выступать как вирусы, так и бактерии. Например, в большинстве случаев межреберное поражение представлено герпетической невралгией.
Предрасполагающие факторы к развитию заболевания:
- гиподинамия, приводящая к нарушениям мышечного тонуса;
- ожирение и избыточная масса тела;
- хронические инфекционные очаги в организме: гайморит, кариес, пульпит и др.;
- сахарный диабет и другие нарушения обмена веществ;
- хронический алкоголизм;
- у женщин – беременность;
- хронический стресс или острые стрессовые ситуации (психосоматика невралгии еще изучается специалистами).
У конкретного пациента могут одновременно присутствовать несколько факторов риска возникновения заболевания. В этом случае, лечение должно быть направлено на устранение каждого из них.
Классификация патологии
В зависимости от типа возникновения, болезнь подразделяется на идиопатическую и вторичную. Идиопатическая выставляется пациентам в том случае, если установить конкретную причину развития симптоматики не удается. Вторичные нарушения возникают на фоне какого-либо заболевания: герпетической инфекции, злокачественной опухоли и др.
В неврологии используют разделение патологии по типу течения:
- острая – протекает с выраженным болевым синдромом постоянного или приступообразного характера;
- хроническая – проявляется периодическими рецидивами симптомов.
У большинства пациентов острая невралгия переходит в хроническую форму из-за несвоевременного обращения к врачу.
Симптоматика
Заболевание полисимптоматическое. Основная жалоба – боли. Их локализация зависит от того, какой нерв поражен. Кроме боли отмечаются чувствительные, двигательные и вегетативные нарушения. В симптоматике заболевания выделяют позитивные и негативные признаки.
Позитивные симптомы включают в себя:
Основным негативным симптомом является гипалгезия – снижение болевой, тактильной и температурной чувствительности. Помимо болевых ощущений, в области иннервации пораженного нерва возникают двигательные нарушения. Они чаще имеют характер парезов, сопровождаясь снижением мышечной силы, реже – параличей.
Тригеминальная невралгия встречается чаще всего. Тройничный нерв иннервирует кожу лица, обеспечивая тактильную, температурную и другие виды чувствительности. Основные клинические проявления приступа невралгии следующие:
- резкая, интенсивная, острая боль — локализуется со стороны пораженного тройничного нерва;
- вегетативные нарушения в виде слезотечения, слюно- и потоотделения.
Болевые ощущения при тригеминальном поражении могут возникать при разговоре, бритье или движении челюстями. При изменениях в нижнечелюстной ветви нерва, нарушения развиваются в жевательной мускулатуре – спастические сокращения или подергивания.
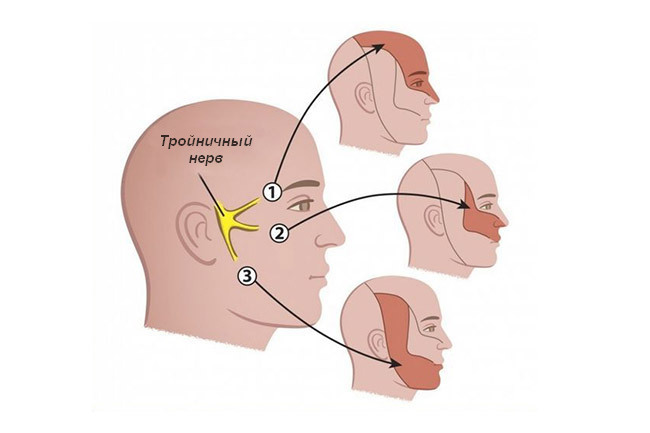
Тройничный нерв и зоны его иннервации
Невралгия тройничного нерва протекает длительно. У больного отмечаются периоды ремиссии и рецидивов. Обострения возникают на фоне провоцирующих факторов: переохлаждения, повышенной физической нагрузке, стресса и др. При комплексной терапии удается добиться стойкой ремиссии без клинических проявлений.
Нерв иннервирует барабанную полость, язык, мышцы глотки, околоушную слюнную железу и миндалины. Часто развивается на фоне инфекционных болезней – острого или хронического тонзиллита, гриппа и др.
Основная жалоба – боль в области уха, языка или мягкого неба. Она носит острый характер и возникает без связи с какими-либо факторами, продолжается несколько минут. При сильной боли дополнительно отмечаются вегетативные реакции: потеря вкусовой чувствительности или ее извращение, нарушения глотания и др.
Симптомы поражения языкоглоточного нерва развиваются не только спонтанно, но могут быть связаны с разговором, зеванием или глотанием. К провоцирующим факторам относят прием горячей или холодной пищи, раздражающей нервные окончания.
Основная причина развития – воспалительные болезни ЛОР-органов. Проявляется острой болью в области глазницы, корня языка и зубов верхней челюсти, которая может переходить на область виска и шеи, затрудняя диагностику.
Симптомы чаще возникают в ночное время, продолжаясь несколько минут. У некоторых больных боль сохраняется несколько часов. Патология часто протекает в хронической форме и характеризуется частыми обострениями, развивающимися на фоне инфекционных болезней, переутомления и пр.
Основное проявление – боль по ходу пораженного межреберного нерва. Она усиливается при движениях туловищем, вдохе, кашле и т. п. Характер боли интенсивный, вплоть до невозможности разговаривать или двигаться.
Признаки межреберной невралгии возникают на фоне:
- интенсивных физических нагрузок;
- затяжного кашля;
- длительного сохранения неудобной позы;
- воспалительных болезней органов дыхания;
- остеохондроза и других патологий грудного отдела позвоночника.
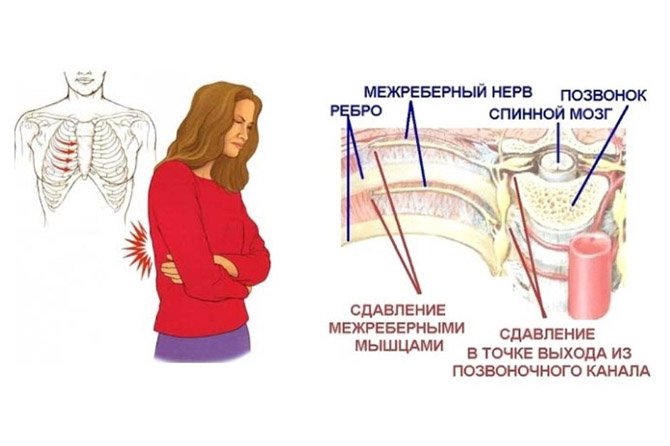
Межреберная невралгия
При возникновении боли в области грудной клетки следует проводить дифференциальную диагностику. Врачи исключают пневмонию, плевриты и пневмоторокс, характеризующиеся схожими клиническими проявлениями, усиливающимися при движениях и кашле.
Как понять, болит сердце или это невралгия?
Как правило при стенокардии и инфаркте миокарда интенсивность болевых ощущений не зависит от движений и сопровождается характерными изменениями на электрокардиограмме.
Герпетическая инфекция у новорожденных, детей и взрослых – частая причина развития невралгии. Заболевание развивается на фоне заражения организма вирусом герпеса 3 типа (Varicella zoster). Возникающее поражение нервной системы связано с обострением инфекционного процесса на фоне иммунодефицитного состояния.
Особенность течения патологии при герпесе – локализация болей я в области возникновения кожных высыпаний и их сохранение на протяжении нескольких недель или месяцев. Характер боли различный: тупой, колющий, режущий, стреляющий и др.
При герпетическом поражении у больного выражена аллодиния. Характерный признак болезни – наличие на кожном покрове герпетической сыпи, которая имеет вид небольших пузырьков, заполненных прозрачной жидкостью.
Диагностические мероприятия
Определяет невралгию только врач. Для подбора терапии требуется установить причину развития заболевания. Диагностические мероприятия проводятся по следующему алгоритму:
- Сбор жалоб и анамнеза заболевания.
- Клиническое обследование с использованием опросников для определения характера боли.
- Лабораторные и инструментальные методы исследований.
Во время сбора анамнеза, невролог узнает особенности возникновения болевых ощущений, их характер, а также факторы, провоцирующие появление боли. Важно выявить ее локализацию, распространенность и длительность. При опросе выявляют имеющиеся нарушения: мышечную слабость, появление парестезий и др., а также сопутствующие заболевания.
При клиническом обследовании врач определяет характер боли. В случае поражения нервных структур она невропатическая, т. е. локализуется в анатомической области иннервации конкретного нерва. Это позволяет отличить ее от психогенной или мышечной невралгии. При неврологическом осмотре определяются нарушения чувствительности, снижение мышечной силы и рефлексов. Для определения интенсивности боли используют специальные шкалы и диагностический опросник невропатической боли.

Изменения в лабораторных анализах типичны для невралгий, возникающих на фоне инфекции. При клиническом исследовании крови определяют увеличение количества лимфоцитов и ускорение скорости оседания эритроцитов. В биохимическом анализе увеличивается уровень С-реактивного белка и фибриногена. Выявленные отклонения указывают на воспалительный процесс в организме.
Инструментальные методы обследования используют для выявления причины поражения нервов. При подозрениях на остеохондроз, доброкачественные или злокачественные опухоли, а также травматические изменения проводят компьютерную или магнитно-резонансную томографию. Для оценки структурной целостности нервов используют электродиагностические исследований с вызванными потенциалами.
Подходы к терапии
Пациенты с интенсивным болевым синдромом интересуются, что принимать при невралгии для облегчения состояния. Врачи не рекомендуют заниматься самолечением, так как оно чревато прогрессированием основной болезни и развитием ее осложнений. Терапия комплексная, направлена на:
- устранение основного заболевание;
- устранение болевого синдрома с помощью лекарственных средств и немедикаментозных методов;
- проведение хирургических и малоинвазивных вмешательств при неэффективности консервативных подходов.
Основу терапии составляют лекарства из различных фармакологических групп, которые назначаются врачом с учетом имеющихся у больного показаний и противопоказаний.
Стандартные обезболивающие таблетки из группы нестероидных противовоспалительных средств при невралгиях не эффективны. Для терапии используют несколько групп препаратов:
- Противосудорожные – Габапентин, Финлепсин, Тебантин и т. д. Используются в качестве первой линии терапии при поражении любых нервов. Дозировка подбирается индивидуально. При использовании Габапентина увеличение дозы прекращают на уровне 3600 мг в сутки, так как ее дальнейшее повышение не влияет на эффективность.
- При низкой эффективности противосудорожных препаратов используют трициклические антидепрессанты, например, Амитриптилин. Они снижают выраженность хронического болевого синдрома и предупреждают психические расстройства.
- Миорелаксанты (Мидокалм, Баклофен) используют при мышечном компоненте болевого синдрома, когда наблюдаются нарушения тонуса отдельных групп мышц.
- Местные обезболивающие мази и гели (Фастум-гель, Дип рилиф и др.) имеют ограниченную эффективность.
- Для улучшения состояния нервных структур назначают препараты с витаминами группы В – Нейрорубин, Мильгамма и пр.
- При необходимости могут использоваться опиоиды или Трамадол. Наркотические анальгетики используют при интенсивной боли, приводящей к полной трудовой и социальной дезадаптации человека. Использование Трамадола и опиоидов начинают с минимальных терапевтических дозировок.
Что можно сделать в домашних условиях и какие препараты лучше принимать?
Врачи не советуют заниматься самолечением, так как основное заболевание, приводящее к невралгии, может быстро прогрессировать, и осложнятся.
Физиолечение подбирают в зависимости от локализации поражения. При изменениях в тройничном нерве в период ремиссии используют массаж воротниковой зоны, парафиновые аппликации, рефлексотерапию и иглоукалывание. В острую стадию болезни физиотерапевтические методики ограничены – возможен лекарственный электрофорез с анестетиками и витаминами, а также ультразвуковое воздействие на область поражения с глюкокортикостероидами.
При поражении межреберного нерва используют одностороннее УФ-воздействие, а также электрофорез с Лидокаином. Обезболивающий эффект наблюдается при проведении аппликаций грязью, сероводородных или радоновых ванн, а также массажа.
Физиотерапевтическое воздействие дополняют лечебной физкультурой и плаванием. Это позволяет избежать атрофии иннервируемых мышц. Упражнения подбираются в соответствии с уровнем физической подготовки больного и степени тяжести заболевания.
Использовать методы народной медицины и гомеопатию запрещено. Указанные способы терапии не имеют доказанной эффективности и безопасности, в связи с чем не должны применяться при любом типе невралгии.
Для облегчения болевых ощущений используют методы электростимуляции: хроническую электростимуляцию периферических нервов и спинного мозга. Для их проведения проводят имплантацию нейростимулятора, обеспечивающего постоянное воздействие на структуры нервной системы.
Чем опасна невралгия
Длительно сохраняющийся болевой синдром приводит к тому, что человек становится раздражительным, у него отмечается лабильность настроения и тревожное расстройство. Отрицательные эмоции могут провоцировать соматическую патологию – стенокардию, артериальную гипертензию и др. Это обуславливает снижение работоспособности и социальную дезадаптацию.
Патология без лечения приводит к стойкой депрессии. Больной может долгое время не обращаться за медицинской помощью, пытаясь самостоятельно справиться с болевыми ощущениями с помощью нестероидных анальгетиков. Депрессивное расстройство имеет тенденцию к прогрессированию, влияя на личную и профессиональную жизнь.
Прогноз и профилактика

Прогноз при невралгии вторичного характера благоприятный. Выявление причин ее развития и подбор терапии для устранения основной болезни позволяет обеспечить выздоровление пациента и избежать развития осложнений.
Сколько длится заболевание?
Врачи отмечают срок в 2-4 недели, в зависимости от характера патологии. Попытки самостоятельной терапии или несоблюдение назначений врача ухудшает прогноз, так как болезнь может быстро прогрессировать.
При первичном поражении нервной системы подобрать эффективное лечение трудно. Возможно добиться стойкой ремиссии, при которой симптомы заболевания будут отсутствовать.
Рекомендации, позволяющие уменьшить риск повреждения нервов, следующие:
- Исключить вредные привычки – табакокурение, употребление спиртных напитков и наркоманию.
- Регулярно заниматься физической активностью, адекватной по уровню спортивной подготовки человека.
- Обеспечить рациональное питание, богатое белком, витаминами и микроэлементами.
- При наличии заболеваний внутренних органов и нервной системы своевременно лечить их, соблюдая назначения врача.
- Нормализовать режим сна и бодрствования (продолжительность ночного сна не должна быть менее 8 часов).
- При беременности встать на учет в женской консультации и регулярно посещать гинеколога.
- Не заниматься самолечением с использованием медикаментов или методов народной медицины.
Основная причина развития патологии – инфекционные заболевания и травматические повреждения. Их предупреждение, а также раннее выявление и назначение комплексной терапии позволяет добиться полного выздоровления и избежать негативных последствий.

Невралгия – это поражение периферических нервов, сопровождающееся выраженным болевым синдромом. Патологический процесс может быть локализован в любой части тела. Манифестирует болезнь внезапно с острой приступообразной боли. Ее часто путают с невритом, но при невралгии отсутствуют двигательные нарушения, а сам нерв не подвергается структурным изменениям.
Появление болевого феномена обусловлено раздражением рецепторов нервных волокон. Его провоцируют травматические влияния на нервный ствол или его ответвления, их компрессия, переохлаждение, инфицирование, интоксикация организма. Впервые приступ невралгии случается в зрелом возрасте, когда влияние перечисленных причин усиливается естественным старением организма. У детей случаи болезни практически не диагностируются. В МКБ 10 заболеванию присвоен код М79.2.
При невралгии чаще всего страдают волокна, которые проходят по узким каналам. В связи с этим различают:
- Невралгию тройничного, языкоглоточного и лицевого нерва.
- Межреберную патологию.
- Невралгию затылочного и седалищного нерва.
В зависимости от того, какой именно участок подвергся патологическим изменениям, будут отличаться симптомы заболевания.
Клиническая картина
Невралгию сопровождают различные симптомы, но общим признаком является болевой синдром. Его основные характеристики:
- Боль жгучая, стреляющая, колющая.
- Она возникает во время приступа и исчезает после его завершения.
- При некоторых видах невралгии дискомфорт присутствует постоянно, усиливаясь во время обострения.
Ночная боль называется никталгия, а боль, возникающая во время сна — гипналгия.
При межреберной невралгии возникает острая кинжальная боль в грудной клетке. Она будто опоясывает тело. Пациенты сравнивают ее с разрядом тока. Боль распространяется по межреберным промежуткам, от позвоночника к грудной клетке, иррадиирует в лопатку, сердце, эпигастральную область.
Кожа в зоне поражения бледная, может быть горячей на ощупь. В месте повреждения нервных волокон усиливается потливость. Во время приступа человек задерживает дыхание на вдохе, так как движения грудной клетки доставляют ему боль. Он старается меньше поворачиваться, не кашлять, не совершать глубоких вздохов. Пароксизм длится около 2 минут, после чего идет на спад. Если болезнь была спровоцирована герпетической инфекцией, то по ходу воспаленного нерва появляется кожная сыпь, по ночам беспокоит зуд.
При поражении тройничного нерва возникает сильная лицевая боль, которая простреливает от его боковой поверхности к центральной части. Во время обострения человек перестает говорить, не двигается, не кричит. Заболевание имеет тенденцию к рецидивам. Время от времени будет неметь та часть лица, со стороны которой ранее случалось воспаление.

При невралгии языкоглоточного нерва беспокоит односторонняя боль, которая возникает в корневой части языка, распространяется на небо, гланды, ухо. При интенсивном воспалении прострелы достигают шеи и глаз. Боль усиливается во время кашля, совершения глотательных движений, при работе челюстями.
При поражении седалищного нерва боль сосредотачивается в области ягодиц, распространяется на нижнюю поверхность бедра, на голень и стопу. Иногда она доходит до кончиков пальцев ног. Во время приступа человек утрачивает способность к нормальному передвижению. При длительном течении болезни возможны нарушения трофики тканей. Страдают такие структуры конечности, как стопа, пятка, тыльная поверхность пальцев. Правая или левая подошва сильно потеет, кожа подвергается гиперкератозу. Вазомоторные изменения приводят к тому, что стопа все время остается холодной, приобретает цианотичный окрас. Больные жалуются на онемение кожи.
При воспалении или ущемлении затылочного нерва боль берет начало с задней поверхности шеи или за ухом. Чаще всего диагностируется одностороннее поражение, но иногда страдает и левая, и правая часть головы.
Поражение нервных волокон сопровождается вегетативными нарушениями. Поэтому во время обострения болезни могут возникать такие симптомы: приливы жара, усиление потливости, головокружение, отек кожи.
Причины
Невралгия не развивается спонтанно, выделяют следующие причины ее возникновения:
- Воспаление. Оно может быть спровоцировано переохлаждением или инфекционным процессом.
- Заражение вирусом герпеса.
- Поражение шейного или грудного отдела позвоночника остеохондрозом, формирование грыжи, искривление спины. Эти факторы приводят к развитию межреберной невралгии.
- Полученные травмы. Спровоцировать компрессию и воспаление нервов могут переломы, сильные ушибы, открытые ранения.
- Избыточная физическая нагрузка на мышцы, по которым проходят нервные волокна. Распространенной причиной является работа в неудобной позе.
- Новообразования. Растущие опухоли оказывают давление на нервные окончания и вызывают их сдавление.
- Патологии сосудов. Измененные сосудистые разветвления давят на нерв, провоцируя боль.
Если правильно определить причину, то признаки внезапно возникшей невралгии удастся быстро купировать.
Диагностика и лечение
Диагностика невралгии не представляет трудностей для специалиста. Она основывается на жалобах пациента и на данных, полученных во время осмотра. Пальпация пораженного участка приводит к болезненным ощущениям. Для подтверждения диагноза могут потребоваться такие инструментальные методы обследования, как:
- МРТ или КТ.
- Рентгенография.
- УЗИ внутренних органов.
Обязательно сдается кровь и моча на общий и биохимический анализ. Когда невралгия будет подтверждена, врач назначает лечение. Терапия должна основываться на причинах болезни. При ее герпетической природе используют противовирусные препараты, например, Ацикловир. Повышенный мышечный тонус снимают миорелаксантами.

Пациентам назначают препараты из группы НПВС: Нимесулид, Диклофенак, Ибупрофен. Они снимают боль и уменьшают интенсивность воспаления. При тяжелом течении патологии их вводят внутримышечно. Укол ставят в пораженную область. Лечение дополняют новокаиновыми блокадами, иногда используют глюкокортикостероиды. Для нормализации ночного сна и снятия напряжения с нервной системы применяют седативные лекарственные средства.
Во время лечения строго запрещен алкоголь, так как он негативным образом влияет на течение болезни. Для улучшения работы нервной системы назначают комплекс витаминов группы В.
Особенно опасна острая и затяжная невралгия во время беременности. Ее нельзя игнорировать. Отсутствие лечения приводит к тяжелым последствиям. Женщина даже может потерять младенца. Обострение патологии на поздних сроках значительно осложняет роды. Поэтому при появлении первых признаков болезни нужно обращаться к доктору.
Так как большинство препаратов во время беременности запрещены, лечить патологию рекомендуется с помощью мануальных техник. Нужно регулярно делать массаж пораженного участка. На помощь приходят методы народной медицины, но прибегают к ним только после консультации со специалистом.
Профилактика
Профилактика поражения нервных волокон сводится к соблюдению следующих рекомендаций:
- Своевременное лечение болезней позвоночника. Искривление его отделов, а также наличие спинных грыж – это идеальная почва для развития невралгии.
- Предупреждение травматических ситуаций.
- Ведение здорового образа жизни.
- Отказ от спиртных напитков. Доказано, что алкоголизм – это один из факторов риска воспаления нервных тканей.
- Повышение иммунитета, закаливание.
- Борьба с гиподинамией. Людям, склонным к невралгии, показаны регулярные, но умеренные физические нагрузки.
Зная, как проявляется острая невралгия, удастся подобрать патогенетическое лечение и предупредить переход болезни в хроническую форму. Прогноз при правильно подобранной терапии благоприятный. У большинства пациентов наступает полное выздоровление.

Невралгии - это поражения отдельных периферических нервов. Невралгия возникает при раздражении чувствительных волокон нерва, анатомические изменения при этом слабо выражены или отсутствуют, а преобладают явления раздражения нерва, что клинически характеризуется приступами сильных болей, которые могут сочетаться с нарушением чувствительности и вегетативными расстройствами.
Причинами невралгии могут быть:
- инфекции (вирусы, бактерии, токсины);
- интоксикации (растворители, соли тяжелых металлов, промышленные яды, лекарственные препараты);
- переохлаждение;
- нарушения обмена веществ (сахарный диабет, дефицит витаминов B1 и В6, болезни крови);
- травма (в результате механического, компрессионного, электрического или радиационного воздействия);
- опухоли;
- грыжа межпозвонкового диска, которая сдавливает корешок нерва.
Клиническая картина невралгии
Невралгия - это заболевание, проявляющееся кратковременными приступами сильных болей в зоне иннервации нерва в результате его раздражения. Боли носят стреляющий, колющий, жгучий характер, возникают спонтанно и сопровождаются вегетативными реакциями (нарушение чувствительности). В зависимости от темпа развития симптомов невралгии разделяют на острые, подострые и хронические .
Проявления невралгии
- Чаще всего встречается невралгия тройничного нерва : кратковременные (1-2 мин) приступы интенсивных болей в области лица с одной стороны, которые могут провоцироваться приемом пищи, разговором, прикосновением к высокочувствительной ("курковой") зоне.
- Довольно часто поражается языкоглоточный нерв: приступообразные боли в области миндалин, корня языка, глотки, пониженная чувствительность и расстройство вкуса на задней трети языка, нарушение слюноотделения и глотания.
- Также часто поражаются межреберные нервы: боли в межреберье. Отмечается болезненность околопозвонковых, подмышечных и грудинных точек выхода веточек нервов.
Механизм развития невралгий обусловлен, главным образом, токсическими, обменными и сосудистыми нарушениями в нерве, сдавлением нерва или образующих его корешков.
Лечение невралгии
Терапия строится с учетом причины заболевания, механизма развития и клинических особенностей невралгии. Назначаются лекарственные препараты (стероидные, антибиотики, противовирусные, витамины). Медикаментозное лечение должно обязательно сочетаться с физиотерапией, а также массажем и лечебной гимнастикой.
Прогноз определяется формой, происхождением и тяжестью невралгии своевременностью и объемом проведенных лечебных мероприятий. Если лечение начато вовремя, то довольно часто отмечается полное или почти полное восстановление функции пострадавшего нерва.
Случаи рецидивирующего течения, частичного или плохого восстановления функций наблюдаются при невралгии тройничного нерва, невритах лицевого нерва, травматических и авитаминозно-дистрофических невритах срединного, локтевого, малоберцового и некоторых других нервов. Это может приводить к длительной нетрудоспособности, а в отдельных случаях и к инвалидности.
Лечение тяжелых случаев невралгии
Хорошо зарекомендовала себя в лечении тяжелых случаев невралгии компьютерная рефлексотерапия, при которой восстановление пораженного нерва наблюдается даже в запущенной стадии и при рецидивирующих болях, когда лекарственные препараты уже не помогают. В отличии от медикаментозной терапии компьютерная рефлексотерапия имеет возможность восстановить структуру поврежденного нервного волокна, в следствии чего восстанавливается его функция и исчезают симптомы.
Оставьте контакт и консультирующий врач свяжется с Вами
Важно не упустить время, когда ещё возможно восстановить пораженные нервы и не допустить развитие невралгии до инвалидности . Чтобы избежать необратимых изменений в организме - не откладывайте лечение, отправьте в регистратуру
Межреберная невралгия — поражение межреберных нервов, сопровождающееся острым болевым синдромом. Характеризуется приступообразной стреляющей или жгучей болью в одном или нескольких межреберьях, идущей от позвоночного столба к грудине. Диагностика базируется на жалобах и объективном осмотре пациента, для исключения/выявления патологии позвоночника и внутренних органов проводится дополнительное обследование с применением рентгенографии, КТ, эндоскопии органов ЖКТ. Основными направлениями терапии являются этиотропное, противовоспалительное, нейропротекторное и физиотерапевтическое лечение.
- Причины
- Симптомы межреберной невралгии
- Диагностика межреберной невралгии
- Лечение межреберной невралгии
- Прогноз и профилактика межреберной невралгии
- Цены на лечение
Общие сведения
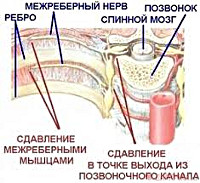
Межреберные нервы являются смешанными, содержат в своем составе двигательные, сенсорные (чувствительные) и симпатические волокна. Они берут свое начало из передних ветвей спинномозговых корешков грудных сегментов спинного мозга. Всего насчитывается 12 пар межреберных нервов. Каждый из нервов проходит в межреберном промежутке ниже края соответствующего ему ребра. Нервы последней пары (Th12) проходят под 12-ми ребрами и носят название подреберные. На участке от выхода из позвоночного канала до реберных углов межреберные нервы покрывает париетальная плевра.
Межреберные нервы иннервируют мышцы и кожу грудной клетки, передней стенки живота, молочную железу, реберно-диафрагмальную часть плевры, брюшину, выстилающую передне-боковую поверхность брюшной полости. Чувствительные ветви соседних межреберных нервов ветвятся и соединяются между собой, обеспечивая перекрестную иннервацию, при которой участок кожи иннервируется одним основным межреберным нервом и частично выше и ниже лежащим нервом.

Причины
Поражение межреберных нервов может иметь воспалительный характер и быть связано с предшествующим переохлаждением или инфекционным заболеванием. Наиболее распространенной невралгией инфекционной этиологии является межреберная невралгия при герпетической инфекции, т. н. опоясывающий герпес. В ряде случаев поражение нервов связано с их травмированием при ушибах и переломах ребер, других повреждениях грудной клетки, травмах позвоночника. Невралгия может возникнуть вследствие сдавления нервов межреберными мышцами или мышцами спины при развитии мышечно-тонических синдромов, связанных с чрезмерной физической нагрузкой, работой с неудобной позе, рефлекторной импульсацией при наличии плеврита, хронического вертеброгенного болевого синдрома.
Различные заболевания позвоночника (грудной спондилез, остеохондроз, межпозвоночная грыжа) зачастую обуславливают раздражение или компрессию межреберных нервов в месте их выхода из позвоночного канала. Кроме этого, патология межреберных нервов бывает связана с дисфункцией реберно-позвоночных суставов при артрозе или посттравматических изменениях последних. Факторами, предрасполагающими к развитию невралгии межреберных нервов, выступают деформации грудной клетки и искривление позвоночника.
В отдельных случаях межреберная невралгия возникает в результате компрессии нервов растущей доброкачественной опухолью плевры, новообразованием грудной стенки (хондромой, остеомой, рабдомиомой, липомой, хондросаркомой), аневризмой нисходящего отдела грудной аорты. Как и прочие нервные стволы, межреберные нервы могут поражаться при воздействии на организм токсических веществ, гиповитаминозе с недостаточностью витамином группы В.
Симптомы межреберной невралгии
Характерны повторяющиеся болевые пароксизмы, длительностью от нескольких секунд до 2-3 минут. Во время приступа пациент замирает и задерживает дыхание на вдохе, поскольку любые движения, в том числе и дыхательная экскурсия грудной клетки, вызывают усиление болевых ощущений. Опасаясь спровоцировать новый болевой пароксизм, в межприступный период пациенты стараются избегать резких поворотов туловища, глубоких вздохов, смеха, кашля и т. п. В период между болевыми пароксизмами по ходу межреберья могут отмечаться парестезии — субъективные чувствительные ощущения в виде щекотания, ползания мурашек.
При герпетической инфекции межреберная невралгия сопровождается кожными высыпаниями, появляющимися на 2-4-й день торакалгии. Сыпь локализуется на коже межреберья. Она представляет собой небольшие розовые пятна, которые затем трансформируются в везикулы, подсыхающие с образованием корочек. Типичен зуд, возникающий еще до появления первых элементов сыпи. После разрешения заболевания на месте сыпи остается временная гиперпигментация.
Диагностика межреберной невралгии
Установить наличие невралгии межреберных нервов невролог может, основываясь на характерных жалобах и данных осмотра. Обращает на себя внимание анталгическая поза пациента: стремясь уменьшить давление на пораженный межреберный нерв, он наклоняет туловище в здоровую сторону. Пальпация в пораженном межреберьи провоцирует появление типичного болевого пароксизма, у нижнего края соответствующего ребра выявляются триггерные точки. При поражении нескольких межреберных нервов в ходе неврологического осмотра может определяться зона понижения или выпадения чувствительности соответствующего участка кожи туловища.
Важное значение имеет клиническая дифференцировка болевого синдрома. Так, при локализации болей в сердечной области, необходимо дифференцировать их от болевого синдрома при сердечно-сосудистых заболеваниях, в первую очередь от стенокардии. В отличие от последней межреберная невралгия не купируется приемом нитроглицерина, провоцируется движениями в грудной клетке и пальпацией межреберных промежутков. При стенокардии болевой приступ носит сжимающий характер, провоцируется физической нагрузкой и не связан с поворотами туловища, чиханием и т. п. С целью однозначного исключения ишемической болезни сердца пациенту проводится ЭКГ, при необходимости показана консультация кардиолога.
При поражении нижних межреберных нервов болевой синдром может имитировать заболевания желудка (гастрит, язвенную болезнь желудка) и поджелудочной железы (острый панкреатит). Для патологии желудка характерен более продолжительный и менее интенсивный болевой пароксизм, обычно связанный с приемом пищи. При панкреатите также наблюдаются опоясывающие боли, но они обычно носят двусторонний характер, связаны с пищей. С целью исключения патологии органов ЖКТ могут назначаться дополнительные обследования: определение панкреатических ферментов в крови, гастроскопия и пр. Если межреберная невралгия возникает как симптом грудного радикулита, то болевые пароксизмы протекают на фоне постоянных тупых болей в спине, уменьшающихся при разгрузке позвоночника в горизонтальном положении. Для анализа состояния позвоночника проводится рентгенография грудного отдела, при подозрении на межпозвоночную грыжу — МРТ позвоночника.
Межреберная невралгия может наблюдаться при некоторых заболеваниях легких (атипичной пневмонии, плеврите, раке легкого). Для исключения/выявления подобной патологии проводится рентгенография органов грудной клетки, а при наличии показаний — компьютерная томография.
Лечение межреберной невралгии
Осуществляется комплексная терапия, направленная на устранение причинной патологии, купирование торакалгии, восстановление пораженного нерва. Одной из основных составляющих является противовоспалительная терапия (пироксикам, ибупрофен, диклофенак, нимесулид). При выраженном болевом синдроме препараты вводятся внутримышечно, терапия дополняется проведением лечебных межреберных блокад с введением местных анестетиков и глюкокортикостероидов. Вспомогательным средством в купировании болевого синдрома выступает назначение седативных препаратов, позволяющих снизить болевые ощущения за счет повышения порога возбудимости нервной системы.
Этиотропная терапия зависит от генеза невралгии. Так, при опоясывающем герпесе показаны противовирусные средства (фамцикловир, ацикловир и др.), антигистаминные фармпрепараты и местное применение противогерпетических мазей. При наличии мышечно-тонического синдрома рекомендованы миорелаксанты (тизанидин, толперизона гидрохлорид). При компрессии межреберного нерва на выходе из позвоночного канала вследствие остеохондроза и смещения позвонков может быть проведена мягкая мануальная терапия или вытяжение позвоночника, направленные на снятие компрессии. Если сдавление нерва вызвано опухолью, рассматривается вопрос о хирургическом лечении.
Параллельно с этиотропной и противовоспалительной терапией проводится нейротропное лечение. Для улучшения функционирования пораженного нерва назначается внутримышечное введение витаминов группы В и аскорбиновой кислоты. Медикаментозная терапия успешно дополняется физиотерапевтическими процедурами: ультрафонофорезом, магнитотерапией, УВЧ, рефлексотерапией. При опоясывающем герпесе эффективно локальное УФО на область высыпаний.
В целом, при адекватном лечении невралгия межреберных нервов имеет благоприятный прогноз. У большинства пациентов отмечается полное выздоровление. В случае герпетической этиологии невралгии возможны ее рецидивы. Если межреберная невралгия носит стойкий характер и не поддается терапии, следует тщательно пересмотреть представление о ее этиологии и обследовать пациента на предмет наличия грыжи межпозвонкового диска или опухолевого процесса.
Мерами профилактики служит своевременное лечение заболеваний позвоночника, предупреждение его искривлений, адекватная терапия травм грудной клетки. Лучшей защитой от герпетической инфекции является высокий уровень иммунитета, который достигается здоровым образом жизни, закаливанием, умеренными физическими нагрузками, активным отдыхом на природе.
Читайте также:


