Что такое чазн при рассеянном склерозе

Сегодня я познакомлю Вас с автором многих постов опубликованных на этом блоге, Анастасией Бондаренко, вот несколько слов, которые Настя рассказала о себе
Меня зовут Анастасия Бондаренко, я копирайтер-фрилансер, получаю образование на факультете филологии специальность перевод. Занимаюсь написанием текстов на разные темы, но медицинская тематика всегда была для меня близка.
Все началось с детства. Я была болезненным ребенком постоянные походы к врачу, лекарства, народная медицина – меня лечили всем. А уже в зрелом возрасте еще и добавились походы к дерматологу. В поиске лечения я советовалась со специалистами и перечитала множество информации в интернете. Все анализы были в норме, а, как оказалось, причина скрывалась в перенесенном стрессе. Я долго восстанавливалась, не зря говорят ‘‘все болезни от нервов’’.
Изучая неврологические заболевания для написания статей, я пользуюсь своим опытом и собираю информацию из проверенных источников. Некоторых рекомендаций я и сама придерживаюсь в повседневной жизни.
Моя цель — написание статей о сложных болезнях простым языком, чтобы посетитель блога, без знания медицинских терминов, мог найти ответы на свои вопросы.
Процесс демиелинизации разрушает миелиновую оболочку нерва, которая обеспечивает передачу сигналов от мозга к органам. На фоне рассеянного склероза может развиться воспаление зрительного нерва. Неврит склонен к рецидивам, поэтому после излечения необходимо заниматься профилактикой. Наблюдаются сезонные обострения в осенне-зимнее время года.
Диагностика неврита
Метод обнаружения вызванных потенциалов головного мозга показывает нарушения во всех областях зрительных путей. Благодаря современным технологиям возможно выявить наименьшие изменения в электрической активности мозга. Процедура проводится абсолютно безболезненно.

1. Шахматный паттерн
2. Вспышки света
Если у пациента плохое зрение, то допускаются корректирующие средства (очки, линзы).
У пациентов с заболеванием РС наблюдаются:
- Боли во время движений глазом
- Нетипичное поведение зрачков при быстрой смене яркости света
- Нарушения распознавания цветов
- Непереносимость яркого света (ощущение ослеплённости)
Частым диагнозом среди больных РС становиться ретробульбарный неврит зрительного нерва. Также воспаление может появиться как симптом до дебюта рассеянного склероза.
Склероз зрительного нерва протекает неравномерно. Долгие периоды с полным исчезновением симптомов чередуются с рецидивами. С каждым разом симптомы прогрессируют и проявляются с новой силой.
Вследствие неврита при рассеянном склерозе развивается атрофия зрительного нерва с высокой вероятностью нарушения зрения или его полной потери.
Лечение воспаления зрительного нерва при РС
Лечение неврита состоит из нескольких задач:
- Убрать воспаление и отечность
- Лечение причины возникновения заболевания
- Поддержка и профилактика
Лечением воспаления глазного нерва занимается врач офтальмолог. По назначению используется противовирусные препараты, практикуются “Преднизолон”, “Гидрокортизон”. Пациентам с данным заболеванием рекомендуется употреблять продукты с высоким содержанием витамина B: орехи, миндальное молоко, бананы, авокадо, овес.
После следует поддерживать результат эффективной терапии, соблюдая здоровый образ жизни, что необходимо для больных рассеянным склерозом.
Зрение — является важнейшей функцией в жизни человека. 70% информации из окружающего мира мы получаем с помощью зрения. Зрительный нерв является одним из важнейших элементов органа зрения. Именно через зрительный нерв происходит передача импульсов из глаза к зрительным центрам головного мозга.
Зрительный нерв берет начало от ганглиозных клеток сетчатки, эта часть зрительного нерва имеет диаметр 2 мм и называется диском или соском, и хорошо просматривается при осмотре глазного дна.
При частичной атрофии зрительного нерва (ЧАЗН) – волокна зрительного нерва частично разрушаются, *отмирают*. Такое состояние зрительного нерва сопровождается снижением зрительных функций.
Различают врожденную и приобретенную ЧАЗН:
- Врожденная ЧАЗН может возникнуть на фоне различных наследственных заболеваний, при врожденных изменениях черепа, микро и макроцефалии.
- Приобретенная ЧАЗН обычно является следствием какого-либо недуга, а не самостоятельным заболеванием.
Заболевания, которые приводят к дегенеративному процессу в зрительном нерве:
- Глазные болезни, такие как глаукома, пигментный ретинит, высокая близорукость, дистрофии сетчатки, увеиты, невриты зрительного нерва и сосудистые оптикопатии, непроходимость (окклюзии) сосудов сетчатки, а также новообразования орбиты и зрительного нерва.
- Заболевания центральной нервной системы -демиелинезирующие заболевания (рассеянный склероз), менингиты, энцефалиты, опухоли головного мозга, инсульты и др., нередко сопровождаются развитием ЧАЗН.
- Инфекции- вирусные, вызванные вирусом, такие как грипп, корь, СПИД. Паразитарные инфекции, туберкулез, сифилис, боррелиоз.
- Интоксикации- алкоголь, никотин, суррогаты (метиловый спирт), лекарственные препараты.
- ЧАЗН может возникнуть при атеросклерозе, гипертонической болезни, сахарном диабете, заболеваниях крови, при системных заболеваниях (красная волчанка, болезнь Бехчета, Такаясу, Хортона).
- Вызвать дегенеративный процесс в зрительном нерве может массивная кровопотеря, голодание и травмы, даже незначительные.
В 20% этиология ЧАЗН остается не выясненной.
Основным признаком заболевания является пониженное зрение, которое не поддается коррекции. Понижение зрения может происходить постепенно и безболезненно в течении месяцев и даже лет, но иногда бывает стремительное ухудшение зрения. Все зависит от причины, в результате которой развивается атрофия. Атрофия нерва может развиваться на одном или на обоих глазах. Частый признак ЧАЗН — это изменение в полях зрения. По нарушению в полях зрения можно предположить в каких участках зрительного нерва или сетчатки находится повреждение. Нередко пациенты с атрофией сталкиваются с расстройством цветоощущения. Зеленые и красные оттенки нарушаются чаще, чем сине-зеленые.
Диагностика ЧАЗН
Основные методы диагностики это - рефрактометрия, визометрия с коррекцией, определение полей зрения, цветоощущения, внутриглазного давления, офтальмоскопия с широким зрачком. При ЧАЗН отмечается побледнение зрительного нерва, сужение артерий и расширение вен.
Иногда этих методов бывает недостаточно. Тогда для уточнения диагноза ЧАЗН, назначают оптическую когерентную томографию (ОКТ), флуоресцентную ангиографию глазного дна, зрительно вызванные потенциалы (ЗВП). МРТ-орбиты и головного мозга. Назначаются исследования крови на хронические инфекции. Проводятся консультации узких специалистов и обязательно консультация невролога.
Как лечить ЧАЗН?
Зрительный нерв очень трудно поддается лечению. Полностью восстановить зрительные волокна невозможно. Лечение необходимо, чтобы сохранить те волокна, которые еще функционируют.
Лечение ЧАЗН включает консервативную (медикаментозную) терапию, аппаратные физиотерапевтические методы и хирургическое лечение.
Медикаментозная терапия должна быть направлена на улучшение кровоснабжения зрительного нерва, на стимуляцию обмена веществ, на угнетение активности свертываемости крови, оказывать противовоспалительное и противоотечное действие (при вторичной атрофии, которая развилась в результате отека при неврите зрительного нерва). А также оказывать метаболическое и антиоксидантное действие. Необходимы и витаминные препараты.
Из сосудорасширяющих препаратов часто применяют сермион, трентал, эуфиллин, платифиллин. Для поддержания работы ЦНС назначают ноотропы (эндоназально семакс), танакан, церебролизин. Из антиоксидантов - милдронат, мексидол, эмоксипин, который относится также и к ретинопротекторам. Широко применяются гормональные препараты (дексометазон, дипроспан). Их чаще для местного парабульбарного введения. Из метаболических и антигипоксических препаратов применяют цитофлавин и реамберин. Из витаминных препаратов - витамины группы В (мильгамма). В последние годы хорошо зарекомендовали себя биорегуляторы (ретиналамин и кортексин). Эти препараты являются комплексом пептидов, выделенных из головного мозга крупного рогатого скота. В их состав входят аминокислоты, витамины, микроэлементы. Механизм действия этих препаратов связан с антиоксидантной активностью и способностью восстанавливать биоэлектрическую активность мозга и глаза.
Лечение ЧАЗН проводится курсами 2-3 раза в год. Медикаментозную терапию необходимо сочетать с физиотерапией и аппаратными методами. Лечение пациентов с ЧАЗН следует проводить с учетом этиологии заболевания.
Клиника Первая Неврология, являясь многопрофильным лечебно - диагностическим учреждением, располагает современным оборудованием для обследования и лечения заболеваний ЦНС.
В обследование пациентов включаются такие методики как УЗИ сосудов с ультразвуковой доплерографией (УЗДГ), электроэнцефалография ( ЭЭГ), электронейромиография (ЭМГ), исследование сыворотки крови, консультации любых узких специалистов, при необходимости выполнение спинномозговой пункции, обязательное обследование у нейроофтальмолога. Эти исследования необходимы для выявления этиологии ЧАЗН.
В нашей клинике пациенты получают комплексное медикаментозное лечение в сочетании с физиотерапией. Лекарственные препараты назначаются парентерально (внутривенно, под кожу, внутримышечно). Врач офтальмолог при необходимости делает инъекции препаратов парабульбарно и под кожу виска.
Многие физиопроцедуры, назначаемые пациентам в Первой Неврологии для лечения заболеваний ЦНС, успешно применяются в комплексном лечении ЧАЗН.
Методы лечения
Одним из главных направлений терапии, является насыщение волокон зрительного нерва кислородом. С этой целью назначаются следующие методики:
- Озонотерапия, особенно внутривенное введение озона с кислородом, дает наибольший терапевтический эффект путем улучшения кровообращения мозга и глаза за счет ускорения транспорта кислорода, и запускает процессы восстановления в тканях.
- ВЛОК (внутривенное лазерное облучение крови) —насыщения тканей кислородом. Клетки крови поглощают энергию квантов, что приводит к повышению эластичности сосудов и восстановлению кровообращения головного мозга, сердца, глаза. ВЛОК запускает механизмы самовосстановления организма.
- Электростимуляция зрительного нерва – процедура, которая входит в обязательный стандарт лечения ЧАЗН. Чрезкожная лечебная стимуляция глаз импульсным электрическим током, показана при поражении нервных элементов зрительного анализатора. Прохождение импульсов электрического тока идентично ходу возбуждения в зрительном анализаторе. Параметры стимулирующего тока подбираются индивидуально. Методика внедрена в крупные офтальмологические стационары и поликлиники 150 городов России. В зависимости от степени поражения зрительных функций, положительный результат наблюдается в 50-92% случаев. Повторные курсы повышают эффект.
Хирургические методы лечения необходимы:
- при наличии новообразований орбиты, головного мозга или околоносовых пазух (удаление новообразований), которые оказывают давление на зрительные пути и вызывают атрофию нервных волокон,
- при атрофии, вызванной окклюзией внутренней сонной артерии атеросклеротическими бляшками, и как результат нарушение кровообращения в зрительном нерве и сетчатке, проводятся операции на сонной артерии ( стентирование, протезирование) и удаление атеросклеротических бляшек.
К хирургическим методам на глазном яблоке относится реваскуляризация зрительного нерва. Операция заключается в имплантации в супрахориоидальное пространство глаза биогенного материалы (напр. Аллопланта). В дальнейшем трансплантат прорастает сосудами и создает дополнительный источник кровоснабжения сосудистой оболочки, что способствует улучшению кровообращения в атрофированном зрительном нерве. Эти методики были разработаны в г. Уфа, группой ученых во главе с профессором Э.Р.Мулдашевым.
Атрофия зрительного нерва является серьезным заболеванием, которое в ряде случаев может закончится стойкой утратой зрительных функций.
При первых признаках снижения зрения необходимо как можно быстрее обратиться на консультацию к офтальмологу, чтобы не пропустить такое заболевание как ЧАЗН и как можно раньше начать лечение.
Наши специалисты

Врач - офтальмолог высшей категории.
Стаж: 43 года.
Рассеянный склероз (множественный склероз, болезнь Шарко- Вюльпиана) - хроническое прогрессирующее заболевание, относящееся к фуппе демиелинизируюших процессов в нервной системе, протекающее обычно с ремиссиями и обострениями (экзацербациями). Рассеянный склероз - мультифакторное заболевание. Этиология его недостаточно выяснена. Возникновению заболевания способствуют вирусная инфекция, генетическая предрасположенность. У большинства больных рассеянный склероз развивается в возрасте от 16 до 40 лет, однако возможно и более раннее начало заболевания (10 лет).
В патогенезе болезни имеют значение иммунопатологические реакции, что, вероятно, приводит к демиелинизации нервных волокон. Это ведет к нарушению проведения нервного импульса вплоть до его блока. Увеличивается латентный период, снижается скорость проведения импульса, возрастает рефрактерный период, что вызывает нарушение проведения повторных раздражений.
В основе патоморфологических изменений лежат поражение белого вещества, гибель миелиновой оболочки нервных волокон. При этом осевые цилиндры остаются почти всегда интактными.
На месте погибших нервных волокон развивается глиофиброз. Образуются так называемые бляшки, которые оказываются рассеянными по всей зоне головного и спинного мозга. Бляшки локализуются как в сером, так и в белом веществе, но в основном они поражают белое вещество головного и спинного мозга.
Классификация рассеянного склероза строится по топическому признаку и основывается на клинических данных. Выделяют три основные формы рассеянного склероза: церебральный, спинальный и цереброспинальный. Как правило, болезнь начинается среди полного здоровья, но нередко после гриппа, ангины и других лихорадочных заболеваний, которые провоцируют и ускоряют выявление этого заболевания. В клинической картине наиболее характерна многоочаговость процесса с поражением чувствительных, двигательных и мозжечковых систем. Из черепных нервов чаще всего страдают II пара (зрительный нерв), IV пара (отводящий нерв) и VII пара (лицевой нерв).
Нередко первыми признаками рассеянного склероза бывают нарушение зрения в виде его резкого снижения, появление скотом в поле зрения с быстрым последующим улучшением зрительных функций (иногда через сутки).
В клинической картине рассеянного склероза особого внимания заслуживает симптоматика, напоминающая ретробульбарный неврит, что длительное время может быть единственным проявлением заболевания.
Ретробульбарный неврит наблюдается в начале рассеянного склероза у 10-15 % больных и проявляется в течение болезни у 50 % пациентов.
Учитывая особенности появления и течения ретробульбарного неврита в начальной стадии возникновения рассеянного склероза, некоторые специалисты считают в практическом плане целесообразным выделять глазной вариант церебральной формы рассеянного склероза.
Выявление патологий зрительного нерва в субклинической и ранней клинической стадии, когда диск зрительного нерва остается нормальным, чрезвычайно важно. Особенность картины глазного дна при рассеянном склерозе заключается в том, что патологический процесс развивается в основном в зрительном нерве. Остальные структуры глазного дна остаются нормальными.
Для своевременной диагностики рассеянного склероза и при атипичном его течении имеют большое значение функциональные методы исследования: статическая периметрия, хронопериметрия, цветовая кампиметрия, визоконтрастометрия, запись зрительных вызванных потенциалов, исследование электрической чувствительности и лабильности зрительного нерва.
В дальнейшем, при обследовании больных с подозрением на рассеянный склероз, выполняют рентгенографию черепа (обзорный снимок), рентгенографию костного канала зрительного нерва по Ризе - Вайнштейну, компьютерную томографию черепа и исследование с помощью магнитно-резонансной томографии, которая обеспечивает достаточно контрастное изображение мягких тканей орбиты, зрительного нерва и зрительного пути.
При ретробульбарном неврите зрительного нерва сроки появления побледнения височной половины диска зрительного нерва зависят от уровня его поражения. Чем дальше от диска находится поражение, тем медленнее определяется его побледнение и наоборот.
При рассеянном склерозе нередко наблюдается выраженное побледнение диска зрительного нерва в сочетании с хорошими зрительными функциями.
Гибелью миелиновых влагалищ можно объяснить интенсивное побледнение диска, а сохранностью осевых цилиндров - хорошее зрение. При расположении бляшек в различных участках зрительного пути отмечаются разнообразные варианты появления скотом в поле зрения и понижение остроты зрения. При расположении бляшек ниже коленчатого тела с течением времени всегда проявляется атрофия зрительного нерва, при расположении бляшек выше коленчатого тела зрительный нерв всегда остается нормальным.
При выраженной клинической картине рассеянного склероза наиболее частые симптомы - парезы, и параличи. Для мозжечковых расстройств характерны атаксия (что легко выявляется при пальценосовой и пяточно-коленной пробах), шаткая, с широко расставленными ногами походка. Сухожильные и периостальные рефлексы повышены. Триада Шарко (нистагм, скандированная речь, интенционное дрожание) и пентада Марбурга (к триаде прибавляется отсутствие брюшных рефлексов и побледнение височных половин зрительных нервов) встречаются не всегда, но все же достаточно часто.
Больные отмечают чувство онемения, жжения, опоясывания и другие парестезии. Нередко нарушаются функции тазовых органов. Кровь у больных остается нормальной. Различной степени изменения цереброспинальной жидкости выявляются почти у 90 % больных рассеянным склерозом.
B.И. Mopoзoв, A.A Якoвлев
Диагностика, лечение и реабилитация в лучших клиниках Германии , для пациентов из России и стран СНГ по самым современным медицинским технологиям, без посредников.
--> Глазная клиника профессора Трубилина квалифицированное лечение заболеваний глаз, современная коррекция зрения.
Изобретение относится к офтальмологии и может быть использовано для определения показаний к лечению частичной атрофии зрительного нерва при рассеянном склерозе.
Рассеянный склероз (PC) как одно из демиелинизирующих заболеваний нервной системы представляет серьезную комплексную медико-социальную проблему не только в России, но и в мире. PC поражает лиц молодого трудоспособного возраста. Пик заболеваемости приходится на 20-45 лет. Это хроническое демиелинизирующее заболевание может привести к тяжелой инвалидизации в течение нескольких лет.
Поражение зрительного анализатора при PC с развитием нисходящей атрофии зрительного нерва наблюдается в 100% случаев (Коваленко А.В. Диагностические возможности оптической когерентной томографии у больных рассеянным склерозом / А.В. Коваленко, Э.В. Бойко, М.М. Одннак, Г.Н. Бисага, Е.Е. Краснощекова, А.В. Иванова // Вестн. Рос. Воен. - мед. акад. - 2009. - №4(28). - С. 16-21). При этом острота зрения может снижаться настолько медленно, что только при детальном прицельном обследовании глазного дна можно выявить явления общего нейродегенеративного процесса центральной нервной системы (ЦНС).
Атрофия зрительного нерва представляет собой заболевание зрительного нерва со стойким снижением зрительных функций вследствие органической деструкции аксонов ганглиозных клеток сетчатки и их миелиновой оболочки, приводящих к блокаде проводимости (Иойлева Е.Э. Компьютеризированная система диагностики патологии зрительного нерва. // Дис. докт. мед. наук. - М., 2002. - с 236). Выявление атрофии зрительного нерва при значительном снижении остроты зрения (ниже 0,1) не позволяет эффективно провести лечение и получить высокие результаты при лечении. Важнейшей задачей врача-офтальмолога является своевременное определение показаний к лечению частичной атрофии зрительного нерва при рассеянном склерозе.
Авторам не известны способы определения показаний к лечению частичной атрофии зрительного нерва при рассеянном склерозе.
Задачей изобретения является создание способа определения показаний к лечению частичной атрофии зрительного нерва при рассеянном склерозе.
Техническим результатом является своевременное определение показаний к лечению частичной атрофии зрительного нерва при рассеянном склерозе, что позволит предотвратить прогрессирование заболевания, удлинить сроки ремиссии, улучшить или стабилизировать зрительные функции и предотвратить развитие слепоты.
Технический результат достигается тем, что в способе определения показаний к лечению частичной атрофии зрительного нерва при рассеянном склерозе проводят оптическую когерентную томографию (ОКТ) с измерением толщины перипапиллярного слоя нервных волокон сетчатки (СНВС) каждого глаза по четырем сегментам - височному, верхнему, носовому и нижнему, и если асимметрия средней толщины СНВС по результатам ОКТ составляет более 23% между худшим и лучшим в функциональном отношении глазом, толщина СНВС худшего в функциональном отношении глаза составляет менее 70 мкм по крайней мере в двух сегментах диска зрительного нерва, а на лучшем в функциональном отношении глазу составляет менее 80 мкм по крайней мере в одном сегменте, то показано лечение атрофии зрительного нерва обоих глаз.
Для исчерпывающей диагностики используют метод ОКТ, который включает процесс визуализации ДЗН с получением сканов высокого разрешения.
Курс консервативного лечения показан у этих пациентов даже при отсутствии жалоб и отсутствии снижения остроты зрения на лучшем в функциональном отношении глазу.
Способ осуществлялся следующим образом. ОКТ проводили на спектральном оптическом когерентном томографе Cirrus HD-OCT ("Carl Zeiss Meditec Inc.", программное обеспечение версии 4.5.1.11). Расширение зрачка не требовалось. Обследование проводилось по стандартной методике. Сканирование области ДЗН осуществлялось по протоколу Optic Disc Cube 200×200 с последующим анализом перипапиллярного слоя нервных волокон сетчатки по программе RNFL Thickness Analysis, согласно которой толщина перипапиллярного слоя нервных волокон сетчатки измерялась по окружности диаметром 3,46 мм. Окружность центрировалась относительно ДЗН автоматически, при необходимости ее положение корректировалось в ручном режиме. Определяли среднюю толщину СНВС с измерением толщины перипапиллярного СНВС по всем четырем сегментам - височному, верхнему, носовому и нижнему. Кроме того, проводилось картирование, наглядно показывающее изменение данных величин по цветности.
Способ поясняется клиническими примерами.
Пациентка О., 36 лет, проходила обследование в ФГАУ МНТК по направлению из Научного центра неврологии с подтвержденным диагнозом: Рассеянный склероз. Жалоб на снижение остроты зрения на момент осмотра не предъявляла. Длительность заболевания рассеянным склерозом составила 9 лет, на протяжении этого времени не было отмечено жалоб со стороны зрительного анализатора. Visus OD 0,8; OS 1,0. При проведении ОКТ по предложенному способу определено, что средняя толщина нервных волокон худшего в функциональном отношении глаза составила 60 мкм, толщина слоя нервных волокон составила 29 мкм в височном, 52 мкм в носовом, 88 мкм в верхнем и 68 мкм в нижнем сегментах. Средняя толщина нервных волокон сетчатки лучшего в функциональном отношении глаза составила 87 мкм, толщина слоя нервных волокон составила 57 мкм в височном, 55 мкм в носовом, 123 мкм в верхнем и 113 мкм в нижнем сегментах. Асимметрия толщины перипапиллярного слоя нервных волокон сетчатки по результатам оптической когерентной томографии между худшим и лучшим в функциональном отношении глазами составила 31%. Учитывая, что все параметры входят в заявленный диапазон, были определены показания к лечению частичной атрофии зрительного нерва обоих глаз при рассеянном склерозе у данной пациентки.
Для подтверждения диагноза атрофии зрительного нерва были проведены следующие дополнительные обследования: офтальмоскопия, электрофизиологические методы. При проведении офтальмоскопии было отмечено побледнение диска зрительного нерва правого глаза, побледнение височного сегмента диска зрительного нерва левого глаза. Электрофизиологические показатели правого глаза: порог электрической чувствительности 88 мкА, электрическая лабильность 27 Гц; левого глаза порог электрической чувствительности 78 мкА, электрическая лабильность 32 Гц. При проведении магнитно-резонансной томографии орбит отмечено уменьшение диаметра правого зрительного нерва до 3,2 мм, размер левого зрительного нерва составил 4,1 мм.
Был проведен курс консервативной терапии, включающий введение препаратов нейротрофического, ноотропного, сосудорасширяющего действия.
Пациентка К., 29 лет, проходила обследование в ФГАУ МНТК. Жалоб на снижение остроты зрения на момент осмотра не предъявляла. Длительность заболевания рассеянным склерозом составила 1 год (диагноз подтвержден неврологически), на протяжении этого времени не было отмечено снижения зрительных функций. Visus OD 0,9; OS 1,0. При проведении ОКТ по предложенной методике определено, что средняя толщина нервных волокон сетчатки худшего в функциональном отношении глаза составила 102 мкм, толщина слоя нервных волокон составила 70 мкм в височном, 74 мкм в носовом, 125 мкм в верхнем и 141 мкм в нижнем сегментах. Средняя толщина нервных волокон сетчатки лучшего в функциональном отношении глаза составила 103 мкм, толщина слоя нервных волокон составила 67 мкм в височном, 80 мкм в носовом, 131 мкм в верхнем и 131 мкм в нижнем сегментах. Асимметрия толщины перипапиллярного слоя нервных волокон сетчатки по результатам оптической когерентной томографии между худшим и лучшим в функциональном отношении глазами составила 1%. Учитывая, что не все параметры входят в заявленный диапазон, не был подтвержден диагноза атрофии зрительного нерва и не были определены показания к лечению частичной атрофии зрительного нерва при рассеянном склерозе у данной пациентки.
При проведении офтальмоскопии диски зрительного нерва обоих глаз розовые, границы четкие, артерии и вены нормального калибра. Электрофизиологические показатели правого глаза: порог электрической чувствительности 60 мкА, электрическая лабильность 40 Гц; левого глаза порог электрической чувствительности 60 мкА, электрическая лабильность 40 Гц.
При проведении магнитно-резонансной томографии орбит не было отмечено уменьшение диаметра обоих зрительных нервов, их размер составил 4,3 мм.
В дальнейшем пациентка находилась под наблюдением в Научном центре неврологии по поводу рассеянного склероза.
Способ определения показаний к лечению частичной атрофии зрительного нерва при рассеянном склерозе, характеризующийся тем, что проводят оптическую когерентную томографию (ОКТ) с измерением толщины перипапиллярного слоя нервных волокон сетчатки (СНВС) каждого глаза по четырем сегментам - височному, верхнему, носовому и нижнему, и если асимметрия средней толщины СНВС по результатам ОКТ составляет более 23% между худшим и лучшим в функциональном отношении глазом, толщина СНВС худшего в функциональном отношении глаза составляет менее 70 мкм по крайней мере в двух сегментах диска зрительного нерва, а на лучшем в функциональном отношении глазу составляет менее 80 мкм по крайней мере в одном сегменте, то показано лечение атрофии зрительного нерва обоих глаз.
Что такое атрофия зрительного нерва? Причины возникновения, диагностику и методы лечения разберем в статье доктора Швайликовой И. Е., офтальмолога со стажем в 8 лет.

Определение болезни. Причины заболевания
Атрофия зрительного нерва — это истончение и разрушение нервных волокон зрительного нерва, уменьшение количества ганглиозных клеток сетчатки, которые генерируют нервные импульсы и передают их от глаза в головной мозг. Повреждение нервных волокон происходит в результате их воспаления, отёка, сдавления, нарушения кровообращения, повреждения и замещения соединительной тканью.
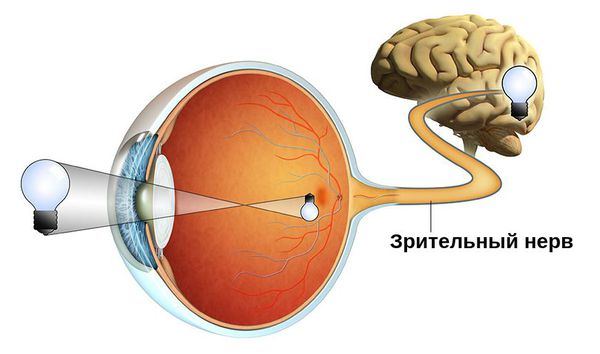
Зачастую эта патология является симптомом других офтальмологических, неврологических и системных заболеваний. Она сопровождается ухудшением зрения и может привести к необратимой слепоте.
Атрофия зрительного нерва возникает как у детей, так и взрослых. У детей данное заболевание чаще всего является врождённым. Оно формируется в результате генетических нарушений, родовой травмы , перенесённых воспалительных либо врождённых онкологических заболеваний. У взрослых атрофия обычно развивается в исходе сосудистых, воспалительных либо дегенеративных нарушений в зрительном нерве [1] [3] [6] .
Существует множество причин развития атрофии. К основным офтальмологическим причинам относятся:
- болезни, связанные с воспалением зрительного нерва: интрабульбарный и ретробульбарный неврит (воспаление зрительного нерва в пределах глазного яблока и за ним);
- острые и хронические заболевания зрительного нерва, при которых снижается кровоток в сосудах, питающих нерв: диабетическая ретинопатия , отёк и ангиопатия сетчатки, ишемическая оптическая нейропатия, тромбоз вен сетчатки и др.;
- застойный диск зрительного нерва — отёк оптического диска, связанный не с воспалением, а с повышением внутричерепного давления. Причинами развития застойного диска могут быть заболевания головного мозга: кровоизлияния, опухоли, абсцессы, менингиты , тромбозы, черепно-мозговые травмы;
- болезни орбиты: внутриглазные опухоли, абсцессы;
- глаукома;
- дегенерации сетчатки.
Травматическими причинами атрофии являются различные травмы черепа в результате автомобильной аварии, бытовых случаев, огнестрельного ранения. Они сопровождаются контузией, сдавлением, отрывом или разрывом зрительного нерва.
Также атрофия оптического нерва развивается при токсических поражениях : острых и хронических отравлениях метиловым или этиловым спиртом, табаком, хинином, ядохимикатами, лекарственными препаратами ( амиодароном , барбитуратами, сульфаниламидами и др.).
К причинам врождённой атрофии зрительного нерва относятся внутриутробные отравления, воспалительные заболевания матери во время беременности, неправильное ведение беременности и родов, родовые травмы, аномалии развития.
Генетическая причина возникновения атрофии наследуется от одного или обоих родителей в результате генетических нарушений: атрофии Лебера, юношеской атрофии зрительного нерва, оптикодиабетического синдрома и др.
К сосудистым причинам заболевания относятся гипертония , атеросклероз , сахарный диабет 1-го и 2-го типа , системная красная волчанка, а также несколько редких заболеваний: болезнь Бехчета , болезнь Хортона, синдром Такаясу. Другой причиной запуска атрофических изменений нервных волокон является большая одномоментная кровопотеря [3] [4] [6] .
Симптомы атрофии зрительного нерва
На повреждения зрительного нерва указывают следующие симптомы:
- Ухудшение зрения . Пациенты жалуются на снижение зрения и появление тумана (пелены) перед глазом. Зрение может ухудшаться постепенно и одномоментно. Темп прогрессирования зависит от причины, которая спровоцировала атрофию.
- Нарушения поля зрения . Перед глазом появляется пятно, выпадает поле зрения в отдельных участках или со всех сторон. Характер нарушений зависит от уровня повреждения зрительного нерва. Например, появление тёмного пятна в центре поля зрения может указывать на повреждение нервных волокон папилломакулярного пучка — в зоне между жёлтым пятном и диском зрительного нерва.
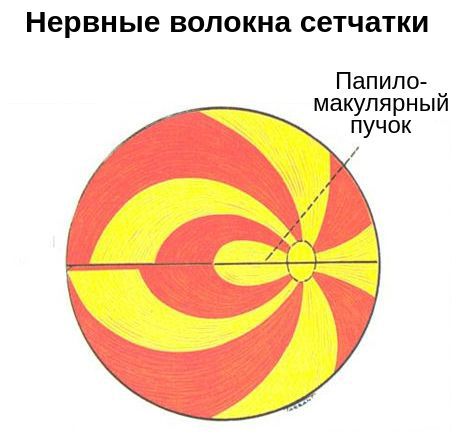
- Патологическая реакция зрачка на свет . Зрачковый дефект может затрагивать как один, так и оба глаза одновременно. При полном повреждении зрительного нерва наблюдается полная неподвижность зрачка в ответ на световое раздражение.
- Нарушение цветоощущения . Пациенты отмечают блёклость, тусклость цветов, снижение контрастности, чувствительности к красным, зелёным и синим оттенкам.

При воспалении зрительного нерва за пределами глазного яблока (ретробульбарном неврите) могут отмечаться боли в области орбиты, за глазом. Они усиливаются при движении и при надавливании на глазное яблоко [2] [3] [7] [10] .
Патогенез атрофии зрительного нерва
Атрофия зрительного нерва возникает в результате патологических изменений в сетчатке и самом зрительном нерве. В зависимости от причины заболевания повреждение зрительного нерва проходит в условиях воспалительного процесса, сосудистых нарушений, интоксикации, травмы, застоя с некоторыми отличиями. Иногда причина атрофии остаётся невыявленной [2] [6] .
Сам механизм развития заболевания заключается в деструкции (повреждении) нервных волокон. Они замещаются соединительной и глиозной тканью. Происходит заращение капилляров, питающих зрительный нерв, в результате чего происходит его истончение.
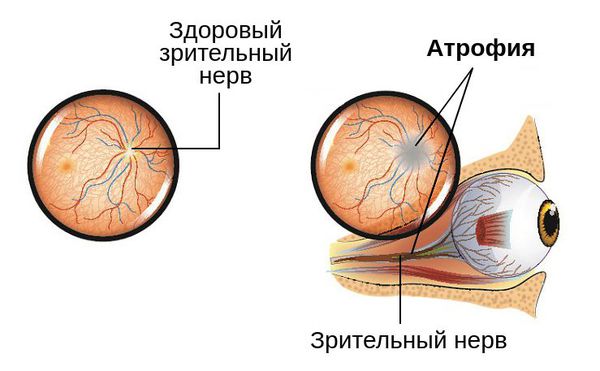
При длительном течении процесса и отсутствии своевременного лечения, которое требуется провести в ближайшие сроки, изменения в зрительном нерве становятся необратимыми [5] [9] . Это может привести к полной слепоте глаза.
Классификация и стадии развития атрофии зрительного нерва
По этиологии (причине возникновения) атрофия может быть наследственной или приобретённой.
По патогенезу выделяют две группы заболевания:
- первичная атрофия — возникает в результате непосредственного повреждения нервных волокон, например, из-за опухоли зрительного нерва или гипофиза, расположенного под ним, травматической нейропатии, рассеянного склероза;
- вторичная (послезастойная) атрофия — возникает в связи с отёком или воспалением диска зрительного нерва.
По степени поражения атрофия бывает:
- частичной — возникает при поражении какого-либо отдела зрительного нерва;
- полной — связана с полным повреждением зрительного нерва, в результате которого возможно наступление полной слепоты.
По локализации патологического процесса атрофия может быть односторонней и двусторонней.
По уровню поражения выделяют два типа атрофии:
- нисходящая — процесс атрофии располагается на любом участке зрительного нерва, начиная от головного мозга и хиазмы, и распространяется в сторону глазного яблока. Необратимые повреждения нервных волокон развиваются медленно.
- восходящая — процесс атрофии начинается с поражения нервных волокон сетчатки глаза, постепенно направляясь в сторону головного мозга.
По степени прогрессирования выделяют три формы атрофии:
- стационарная атрофия — патологический процесс долгое время не распространяется на другие участки нерва;
- прогрессирующая атрофия — процесс повреждения зрительного нерва прогрессирует, т. е. распространяется в сторону глаза или головного мозга;
- законченная атрофия — процесс дегенерации зрительного нерва завершён [2][3] .
Осложнения атрофии зрительного нерва
Если процесс атрофии зрительного нерва вовремя не остановить, патологический процесс приведёт не только к стойкому падению остроты зрения и сужению полей зрения, но и к слепоте [5] [6] . Она может быть обратимой и необратимой. При таком осложнении пациент становится нетрудоспособным.
По данным 2004 года, слепота при атрофии зрительного нерва развивалась в 8-11 % случаев. Частота её встречаемости со временем растёт. Исследователи связывают это с увеличением количества пациентов детского возраста [11] .
Диагностика атрофии зрительного нерва
Постановка диагноза основывается на жалобах пациента, клинической картине и ф ункциональных исследованиях:
- Острота зрения . При атрофии нерва острота зрения снижается, начиная от плохого видения нескольких строчек, доходя до проблем со светоощущением и слепоты.
- Поле зрения . Характер изменения поля зрения зависит от локализации повреждения зрительного нерва:
- сужение поля зрения по краям или в отдельных участках в одном глазу;
- центральная скотома — появление слепого пятна в центре поля зрения;
- сочетание центральной скотомы с сужением полей зрения по краям;
- гемианопсические скотомы — изменения поля зрения в обоих глазах [2][5][7] .
- Цветоощущение. Пациенты жалуются на тусклость, блёклость некогда ярких цветов. Особенно отчетлива разница при сравнении цветовосприятии больного и здорового глаза. Наиболее характерным является нарушение восприятия красного и зелёного цвета. Снижение чувствительности к красному цвету характерно для атрофии с изначально воспалительной причиной. При рассеянном склерозе нарушается восприятие синего цвета.
- Контрастная чувствительность. При атрофии она пропорционально снижается по отношению к падению остроты зрения.
- Световая чувствительность. Нарушение световой чувствительности зачастую предшествует сужению поля зрения и медленно восстанавливается после нормализации периферических границ поля зрения. У пациентов с атрофией зрительного нерва нарушается темновая адаптация (плохо видит в темноте после выключения света), снижается сумеречное зрение, т. е. при плохом освещении. Данные нарушения встречаются при поражении периферических волокон зрительного нерва, часто сочетается с сужением периферических границ поля зрения [4][5][9] .

Также диагностика атрофии зрительного нерва основывается на результатах инструментальных исследований:
- Офтальмоскопия . Проводится для объективного исследования зрительного нерва. Глазное дно осматривается на предмет отёка, расширения естественного углубления (экскавации) в диске зрительного нерва, изменения окраски (покраснения либо побледнения), изменения границ ("стушёванности" либо их полного отсутствия).
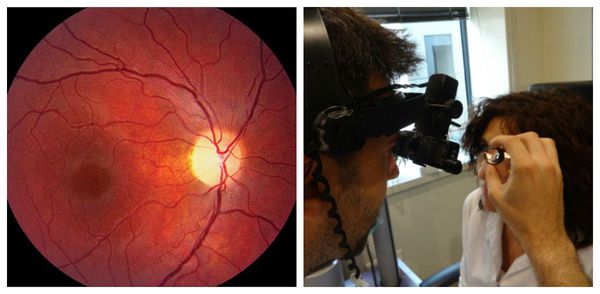
- Оптическая когерентная томография (ОКТ) . Помогает оценить величину слоя нервных волокон, состояние ганглионарного слоя сетчатки, определить размеры углубления в диске зрительного нерва. Также ОКТ позволяет наблюдать за состоянием нервных волокон в динамике и определять степень прогрессирования либо частичного регресса заболевания [8] .
- УЗИ в режиме В-сканирования. Данное исследование особенно важно при травматических повреждениях зрительного нерва. С помощью В-сканирования появляется возможность оценить состояние и диаметр зрительного нерва, в том числе и за пределами глазного яблока (ретробульбарного отдела), размеры его головки.
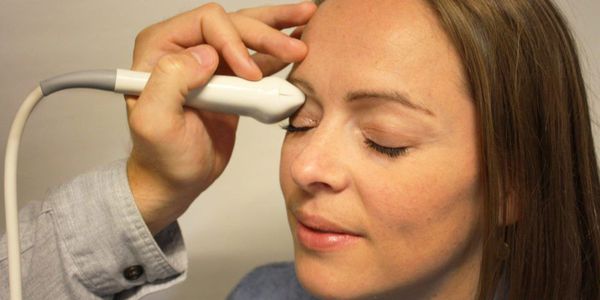
- Элект рофизиологические исследования (ЭФИ) . Важным электрофизиологическим методом диагностики является оценка зрительно вызванных потенциалов коры головного мозга. Она помогает определить уровень повреждения зрительного нерва, оценить амплитуду и латентность вызванных потенциалов.
- КТ и МРТ . Данные методы позволяют визуализировать зрительный нерв, оценить его размеры, положение, взаимоотношение со структурами и патологическими образованиями глазницы, зрительного канала и основания головного мозга.
- Рентгеновское исследование . Оно показано при подозрении на изменения в костном зрительном канале (например, при травматическом повреждении орбиты).
- Флюоресцентная ангиография . Данное исследование может быть полезным при дифференциации застойного диска и друз зрительного нерва (образования из гиалина, которые постепенно кальцифицируют зрительный нерв). При застое диска на нём наблюдается просачивание красителя. Друзы же накапливают пигмент и "светятся" во время исследования.
Для комплексного подхода к лечению основного заболевания, на фоне которого развилась атрофия зрительного нерва, необходимо проконсультироваться с врачами других специальностей :
- терапевтом — оценивает общее состояние организма;
- кардиологом — помогает скорректировать артериальное давление;
- неврологом — проводит исследования, чтобы исключить заболевания центральной нервной системы, при которых повреждаются миелиновые оболочки нейронов (например, рассеянный склероз), и уточняет локализацию повреждений зрительного нерва;
- нейрохирургом — консультация показана, если пациента беспокоит внутричерепная гипертензия или симптомы, похожие на признаки объёмных образований головного мозга;
- ревматологом и сосудистым хирургом — помогают решить вопрос о необходимости проведения операции при наличии признаков нарушения в системе внутренней сонной и глазничной артерий;
- эндокринологом — консультация показана, если у пациента есть сахарный диабет или другое заболевание эндокринной системы;
- отоларингологом — исключает наличие воспалительного процесса или новообразования в гайморовой или лобной пазухе [2][3][7] .
Лечение атрофии зрительного нерва
Вылечить пациента с атрофией зрительного нерва — непростая задача. Способность нервных клеток к регенерации очень ограничена. Выбор тактики лечения зависит от вида патологического процесса: воспаление, токсическое поражение, сдавление, нарушение кровообращения.
Местное лечение предполагает использование местных антибактериальных и противовоспалительных препаратов. Они вводятся под конъюнктиву либо заглазничное пространство путём капельного вливания (инстилляций) или инъекций.
Общее лечение направлено на решение основных задач:
- устранение воспаления;
- десенсибилизацию (снижение чувствительности к чужеродным агентам);
- дезинтоксикацию;
- борьбу с инфекционным агентом;
- улучшение кровоснабжения и питания зрительного нерва
- дегидратацию — выведение из организма излишней воды.
При противовоспалительной терапии основными препаратами выбора являются глюкокортикостероиды (например, дексаметазон 0,1 % — применяется как местно, так и капельно). Возможно использование пролонгированных глюкокортикостероидов ( кеналог и дипроспан ). Лечение глюкокортикостероидами целесообразно дополнить системным введением нестероидных противовоспалительных препаратов ( индометацин , диклофенак ).
Десенсибилизирующую терапию проводят, используя антигистаминные препараты: супрастин , зиртек , цетрин , кларитин .
Для проведения дезинтоксикационной терапии используют физрастворы (растворы глюкозы и гемодеза).
При борьбе с инфекцией показано применение противовирусных антибактериальных препаратов. Их выбор зависит от причины, вызвавшей атрофию зрительного нерва. Терапия может проводиться как местно, так и системно.
С целью улучшения кровоснабжения и питания зрительного нерва показаны сосудорасширяющие, антигипоксические, антиоксидантные препараты и витаминотерапия [1] [6] [8] .
В последние годы для лечения атрофии зрительного нерва активно применяются следующие аппаратные методы лечения:
- чрескожная стимуляция зрительного нерва (ЧСЗН);
- лазерная стимуляция зрительного нерва;
- электро- и магнитостимуляция;
- электро- и лазерофорез;
- рефлексетрапия.
Эффективность данных методов остаётся низкой [2] .
Прогноз. Профилактика
Исход болезни будет наиболее благоприятным, если своевременно начать лечение основного заболевания, определить причину развития атрофии и устранить её. Возможно сохранить и час тично повысить остроту зрения, однако полностью восстановить способность видеть невозможно. Без лечения у пациента может развиться полная необратимая слепота.
Профилактические меры направлены на укрепление иммунитета, санацию (очищение) очагов хронической инфекции, контрол ь артериального давления, уровня глюкозы и холестерина, проведение профилактических осмотров, своевременное лечения глазных и системных заболеваний, предупреждение глазных и черепно-мозговых травм, рациональное питание, ограничение либо полное исключение табакокурения и употребления алкоголя [3] [4] [8] . Необходимо уделять внимание не только здоровью глаз, но и всего организма.
Читайте также:


