Дипиридамол при рассеянном склерозе
Лечение рассеянного склероза. Методы лечения рассеянного склероза.
Поскольку возбудитель рассеянного склероза лишь предполагается (вирус или прион?), этиотропная терапия разрабатывается в значительной степени эмпирически. В последнее время определенные надежды возлагаются на бета-интерферон. Как известно, интерфероны — это видоспецифические белки, вырабатываемые клеткой и обладающие внутриклеточным антивирусным воздействием. Некоторые из них играют провоспалительную роль, а именно у-интер-ферон, индуцирующий вместе с фактором некроза опухоли иммунное воспаление; другие — Р-интерферон — ан-тииммуновоспалительные. В настоящее время высокие технологии позволяют создавать интерферон путем биосинтеза. В закрытом мультицентральном исследовании было показано, что при применении бета-интерферона lb длительность обострения заболевания достоверно уменьшается, а ремиссии удлиняются. Эффективные дозы — 8 млн ME в сутки во время обострения подкожно. Аналогичные данные получены в самое последнее время и при применении (3-интерферона 1а (авонекс). Обнадеживающие результаты получены также от использования кополимера (глатирамера адетат) — синтетического ква-дриаминокислотного комплекса подкожно по 20 мг/сут в течение 6—24 мес.
Среди иммунокорригирующих препаратов оправдали себя прежде всего кортикостероиды, правда, у больных с ремиттирующим течением рассеянного склероза. Дозы при расчетах по преднизолону — 1-1,5 мг/кг в сутки в утренние часы. Меньше осложнений при введении препарата через день. Длительность курса — несколько месяцев с постепенным снижением доз. Полезно сочетание интерферона с пульстерапией метилпреднизолоном 1000 мг/кг в сутки.
В стационарных условиях при лечении рассеянного склероза в отдельных случаях применяются иммуносупрессоры — азатиоприн и циклофосфан. Видимо, не оправдали себя такие препараты, как Т-активин и тимолен — корректоры тимусзависимого звена иммунитета.
Среди способов воздействия на обменные и одновременно на иммунные процессы при обострении рассеянного склероза на первом месте стоит плазмаферез (обменное переливание плазмы): удаление 500-600 мл и более плазмы крови с заменой ее раствором альбумина. Эффект связывается с удалением токсических веществ и циркулирующих иммунных комплексов.
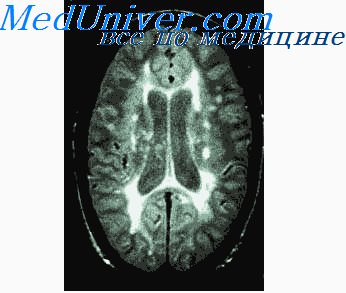
Недавно в нашей клинике было показано положительное влияние плазмафереза на реологические свойства крови больных с рассеянным склерозом, улучшение микроциркуляции.
При лечении рассеянного склероза применяются также методы сорбционной терапии — гемосорбция (прогон крови через специальные колонки с активированным углем) и энтеросорбция (введение активированного угля внутрь).
По нашим данным, значительным детоксикационным действием при рассеянном склерозе обладает препарат из группы комплексонов — ксидифон, 2 % раствор которого назначают внутрь по столовой ложке 3 раза в день в течение двух недель.
Метаболическая терапия, разработанная в нашей клинике, может быть широко использована в поликлинических условиях при лечении рассеянного склероза: фосфаден — 30 инъекций на курс по 1-
2 мл 2 % раствора внутримышечно; витамин Bi2 (кобаламин) по 500 мкг также внутримышечно или по 200 мг
3 раза в день внутрь; аевит — по 1 капсуле 3 раза в день; фитин — по 0,05 г 3 раза в день; оротат калия — по 0,5 г 3 раза в день. Курс лечения длится 4-5 недель и может проводиться как в период обострения заболевания, так и вне его.
Обострение рассеянного склероза, как было впервые установлено в нашей клинике, сопровождается развитием латентно текущего ДВС-синдрома. В связи с этим вполне обосновано назначение гепарина, который вводится по 5—10 тыс. ЕД под кожу живота 2 раза в день в течение 7-10 дней либо (при спинальной форме заболевания) путем продольного электрофореза на позвоночник. Одновременно применяются антиагреганты — обычно дипиридамол (курантил) по 25—50 мг на прием 3 раза в день, а также антиокси-данты (витамин Е по 400-600 мг/сут, эмоксипин внутривенно капельно в дозе 0,05—0,15 г 1 раз в сутки ежедневно в течение 7—10 дней).
В последнее время обнаружено, что некоторые синтетические аналоги нейропептидов обладают мощным нейротрофическим действием при рассеянном склерозе. Делаются попытки применения при PC синактена (аналог АКТГ) и даларгина (синтетический энкефалин).
За те 150 лет, что медицине известно это заболевание, и сама болезнь успела измениться, и ее лечение стало совсем другим. Сегодня врачи советуют пациентам воспринимать этот диагноз не как смертельный приговор с небольшой отсрочкой, а как вызов. Потому что при рассеянном склерозе можно жить полной жизнью. Надо только набраться сил и терпения.
Наши эксперты:
Президент Общероссийской общественной организации инвалидов-больных рассеянным склерозом, председатель Совета общественных организаций по защите прав пациентов при Росздравнадзоре Ян Власов.
Профессор кафедры неврологии Первого Санкт-Петербургского государственного медицинского университета им. акад. И. П. Павлова Наталья Тотолян.
Миф № 1. Рассеянным склерозом болеют лишь старики. Это состояние, связанное с потерей памяти
На самом деле. С атеросклерозом эта болезнь не связана, (а серьезные нарушения памяти — очень редкий симптом). Рассеянный склероз — это прогрессирующая патология центральной нервной системы. Развивается в результате аутоиммунного воспаления с поражением миелиновых оболочек нервных волокон, что постепенно приводит к гибели нервных клеток. При обострениях в головном и спинном мозге формируются множественные рассеянные очаги воспаления и склероза (рубцевания), что проявляется новыми симптомами или усилением старых.
Чаще всего рассеянный склероз начинается в молодом возрасте (25-40 лет), до 10% — у детей. В мире этой болезнью страдают 2,5 млн человек. В России, по официальным данным, — 90 тысяч (по неофициальным — 150 тысяч). В среднем ежегодный прирост больных составляет 7%.
Миф № 2. Главный симптом рассеянного склероза — проблемы при ходьбе
На самом деле. Рассеянный склероз называют болезнью с тысячью лицами. Часто первым признаком может быть ухудшение зрения на один глаз, онемение в руке или ноге, головные боли и головокружения, проблемы с координацией. Иногда это просто повышенная утомляемость или проблемы с удержанием мочи. Поэтому зачастую первыми с заболеванием встречаются терапевты, офтальмологи и урологи. Рано распознать болезнь иногда сложно, поэтому регулярно проводятся специальные школы неврологов, на которых врачей учат настороженности к самым разным симптомам, которыми может сигналить это заболевание.
Еще недавно постановка диагноза затягивалась на 5-8 лет. Сегодня в России ситуация кардинально улучшилась благодаря тому, что сообщество неврологов и общественные организации, изучающие рассеянный склероз, ведут образовательную деятельность по этой проблеме. Тем не менее болезнь несколько лет может протекать вовсе бессимптомно. В этом случае ее можно выявить только при магнитно-резонансной томографии (МРТ), показывающей измененные участки на томограммах головного или спинного мозга. Сообщество неврологов даже предлагало Минздраву ввести скрининг на рассеянный склероз с детского возраста. Но МРТ — дорогой метод, поэтому такого скрининга пока нет.
Миф № 3. Только МРТ головы позволяет убедиться в диагнозе
На самом деле. Основные методы диагностики рассеянного склероза — клинические проявления в совокупности с данными МРТ и анализом цереброспинальной жидкости (ЦСЖ). Для анализа ЦСЖ делают поясничный прокол, получают 1-2 мл жидкости и тестируют на олигоклональные иммуноглобулины — их наличие подтверждает воспалительный процесс. Эти исследования безопасны и рекомендуются в большинстве случаев для ранней диагностики. Есть и дополнительные инструментальные исследования: методики вызванных потенциалов, когерентной оптической томографии и другие.
Миф № 4. Причина заболевания — вирусы
На самом деле. Рассеянный склероз, как и большинство хронических заболеваний, относится к мультифакториальным патологиям. На ряд факторов, провоцирующих болезнь, повлиять нельзя, но некоторые (так называемые модифицируемые факторы) мы можем устранить, тем самым снизив риск РС и его более тяжелого течения.
Науке известны многочисленные наследственные факторы предрасположенности к РС (впрочем, есть и гены защиты от болезни). Также риск повышают неблагоприятная экология, курение, избыток соли в диете, дефицит солнечных лучей и витамина D. Многочисленные исследования последних лет указывают также на роль изменения состава микрофлоры кишечника в развитии аутоиммунного воспаления и даже повреждения нервных клеток при РС.
Миф № 5. Люди с рассеянным склерозом долго не живут. Через несколько лет они перестают ходить, а через 10-15 лет — погибают
На самом деле. Раньше во многих случаях так и было. Но сегодня благодаря инновационному лечению наступление инвалидности отодвинуто на много лет. В Европе, например, удалось добиться почти обычной средней продолжительности жизни при рассеянном склерозе (80 лет). При этом крайне важно то, как быстро поставлен диагноз и назначено лечение.
Многое зависит и от формы заболевания. В 85% случаев рассеянный склероз протекает в более благоприятной ремиттирующей форме. Она чаще начинается в более молодом возрасте и характеризуется периодами обострений и длительных улучшений (ремиссий). Но в 15% случаев развивается более тяжелая форма болезни: первично-прогрессирующая. Она чаще стартует после 40 лет и быстро может привести к инвалидности. Очень важно правильно определить форму болезни, так как лекарства, эффективные при одной из них, бесполезны при другой.
Миф № 6. Рассеянный склероз неизлечим. Остается только смириться с этим
На самом деле. На данный момент вылечить это заболевание нельзя, но контролировать чаще всего удается. За последнее десятилетие жизнь пациентов с рассеянным склерозом изменилась кардинальным образом. С появлением нескольких поколений препаратов, так называемых ПИТРС (препаратов, изменяющих течение рассеянного склероза), врачи получили возможность не просто облегчать симптомы, а предотвращать обострения и последующую инвалидность. Количество таких препаратов растет с каждым годом.
Миф № 7. Лекарства от рассеянного склероза подавляют иммунитет. Поэтому они очень вредны и опасны
На самом деле. Все ПИТРС подавляют не иммунитет, а иммунное воспаление. Выделяют препараты 1-й линии, куда входят более мягкие средства (иммуномодуляторы), а также препараты 2-й линии — селективные иммуносупрессоры, которые избирательно воздействуют на иммунную систему, снижая ее аутоагрессию. Далеко не все ПИТРС необходимо принимать постоянно. Есть препараты, курс лечения которыми составляет всего несколько дней в году, а эффект может продолжаться очень долго, если лечение было своевременным.
Миф № 8. Инновационные лекарства недоступны для российских пациентов
На самом деле. Все инновационные лекарства от рассеянного склероза, зарегистрированные в мире, доступны и российским пациентам. Большинство ПИТРС пациенты могут получать бесплатно: рассеянный склероз включен в перечень нозологий, при которых осуществляется централизованное льготное обеспечение лекарствами. Новейшие препараты становятся доступными в России с опозданием в 2-3 года, но врачи в этом факте даже находят преимущества. Эта отсрочка позволяет разработать меры по профилактике возможных осложнений терапии, которые выявляются именно в первые годы широкого применения нового препарата.

Миф № 9. Жизнь людей с рассеянным склерозом полна боли, страданий и ограничений. Нельзя строить карьеру, работать, путешествовать, заниматься спортом, создавать семью и планировать потомство
На самом деле. Болезнь, конечно, накладывает определенные ограничения, например, врачам нередко приходится обсуждать с пациентами выбор профессии без экстремальных условий работы, разумный подход к планированию беременности и другие вопросы. Но зачастую люди с рассеянным склерозом добиваются в жизни большего, чем их здоровые сверстники.
Важно только вовремя обратиться к специалистам и вместе с ними держать руку на пульсе, контролируя эффективность и безопасность терапии. Современное инновационное лечение позволяет пациентам с РС вести привычный образ жизни с минимальным количеством визитов в медучреждение. В ближайшее время на рынок выйдет новый препарат, который позволит пациентам принимать таблетки только несколько дней в году.
Большинство запретов существует только в головах людей. Например, дозированные физические нагрузки при этом заболевании не только не запрещены, но и просто необходимы! Лечебная физкультура, скандинавская ходьба, плавание и верховая езда доказали свою пользу.
С таким диагнозом можно жить, заниматься спортом, путешествовать, работать, создавать семью. Детям по наследству эта болезнь не передается. А беременность даже сопровождается снижением риска обострений, поэтому прекращение лечения на этот период является правилом, а не исключением. Правда, после родов в связи с увеличением риска активности РС рекомендуется сразу же продолжить прерванную терапию.
Рассеянный склероз (PC) — первичное хроническое заболевание ЦНС, клиническая картина которого определяется множественными очагами демиелинизации преимущественно в пирамидных и мозжечковых проводящих системах головного и спинного мозга, а также в зрительном нерве. PC рассматривают как мультифакториальное заболевание, в основе которого лежат генетический дефект иммунной системы, особенности обмена липопротеидов и реакций на экзогенные факторы.
Среди последних основное значение придают вирусной инфекции. Иммунопатологическая реакция при PC протекает с выраженным аутоиммунным компонентом — образованием антигенов, специфических антител и сенситизацией лимфоцитов. В зависимости от локализации процесса выделяют церебральную, спинальную и цереброспинальную формы PC. Течение PC характеризуется обострениями и ремиссиями. Неполная ремиссия после каждого обострения определяет прогредиентность болезни. У 10—15% больных уже после первой атаки заболевание принимает неуклонно прогрессирующее течение.
При обострении PC отмечаются признаки угнетения клеточного иммунитета в виде Т-лимфопении со снижением числа и активности Т-супрессоров, интерферонпродуцирующих Т-киллеров, В-лимфоцитов, активации гуморального иммунитета в виде поликлональной гипериммуноглобулинемии с повышением содержания IgG, IgM, IgA, циркулирующих иммунных комплексов и снижение уровня комплемента. Признаками начинающейся ремиссии являются Т-лимфопения без В-лимфоцитоза с нарастанием числа недифференцированных клеток при сохранении гипериммуноглобулинемии и гипокомплементарности сыворотки.
Активация клеточного иммунитета с нормализацией соотношения популяций лимфоцитов и снижение активности факторов гуморального иммунитета являются показателями ремиссии и благоприятного течения процесса Поскольку у 70% больных обострения сменяются спонтанной ремиссией или купируются плацебо, по решению Международной федерации обществ изучения рассеянного склероза, эффективными средствами и методами лечения признаются лишь те, которые вызывают улучшение состояния более чем у 70% больных при рандомизированном мультицентровом испытании в условиях двойного слепого метода с применением плацебо.
Патогенетическое лечение обострений рассеянного склероза
Гормональные препараты. АКТГ и синтетические глюкокортикоиды угнетают клеточный иммунитет, снижают уровень антител и иммуноглобулинов, тормозят фитогемагглютининовую стимуляцию лимфоцитов. Их противовоспалительное и противоотечное действие обусловлено угнетением синтеза простагландинов, реакции перекисного окисления липидов (ПОЛ), снижением проницаемости сосудов и умеренной дегидратацией. Под влиянием этих препаратов улучшается транспорт ионов в мембранных каналах, увеличивается поступление Na+, улучшается проводимость в демиелинизированных аксонах.
Кортикостероидная терапия показана при наличии Т-лимфопении и абсолютного или относительного В-лимфоцитоза, который характеризуется образованием противомозговых комплементсвязывающих антител. Такие сдвиги отмечаются у большинства больных при обострении процесса. Этому контингенту больных противопоказана терапия азатиоприном, циклофосфамидом, антилимфоцитарным глобулином в связи с их воздействием на Т-супрессоры, а также средствами неспецифической стимуляции В-лимфоцитов — пропермилом, зимозаном или пирогеналом.
Действие АКТГ (кортикотропин), введенного в мышцу в однократной дозе, продолжается 6—8 ч. Применяют разные методы лечения АКТГ, вводят из расчета в среднем около 1000 ЕД на 10—15-дневный курс:
1) 100 ЕД ежедневно — 1 раз внутримышечно в течение 5 дней, 100 ЕД. через 2 дня, 100 ЕД 2 раза в неделю, 100 ЕД 1 раз в неделю;
2) 80 ЕД ежедневно в течение 5 дней, 40 ЕД в течение 5 дней;
3) 40 ЕД в течение недели 2 раза в сут., 20 ЕД в течение 4 дней 2 раза в сут., 20 ЕД ежедневно в течение 3 дней.
Преимущества какого-либо из методов не доказаны. Результатом коротких курсов лечения АКТГ в больших дозах является уменьшение тяжести и продолжительности обострений. Длительные курсы лечения АКТГ в больших дозах не повышают фармакотерапевтической эффективности препарата и не изменяют течения рассеянного склероза, но существенно влияют на увеличение риска осложнений (психозы, синдром Иценко—Кушинга, гипергликемия, дисменорея, гирсутизм, изъязвления слизистой оболочки желудочно-кишечного тракта, усиленное выделение Са2+, остеопороз, патологические переломы, обострение скрытых очагов инфекции, септицемия).
Суспензия цинк-кортикотропина (синактен-депо) содержит комплекс синтетического кортикотропина (в 1 мл 20 ЕД) цинка хлорида и других ингредиентов. В отличие от АКТГ имеет постоянный состав и не содержит чужеродных белков. Синактен-депо обладает пролонгированным действием, которое начинается через 8—10 ч после внутримышечного введения и продолжается более 24 ч. Препарат вводят по 1 мл (20 ЕД) 1 раз в день в течение недели, далее 3 раза в день по 1 мл через день и, наконец, по 0,5 мг через 3 дня или 1 раз в неделю. Побочные явления наблюдаются реже, чем при лечении АКТГ. Для их предупреждения назначают калия хлорид (0,6 г 3 раза в день), антацидные препараты. Ацетилсалициловую кислоту не применяют.
Синтетические глюкокортикоидные гормоны более активны, чем природные глюкокортикоиды, действуют в меньших дозах и меньше влияют на минеральный обмен. Так, преднизон и преднизолон в 3— 5 раз превышают активность своих природных аналогов. По активности метилпреднизолон близок к ним, но практически не обладает натрийзадерживающей способностью. Дексаметазон в 7 раз активнее перечисленных препаратов и превосходит их по противовоспалительной и антиаллергической активности, не вызывает задержки в организме натрия и воды.
При обострениях преднизолон применяют в виде коротких курсов в течение 2—8 недель по разным программам:
1) лечение малыми дозами — 15 мг в сут. в течение 30—40 дней (многие считают, что лечение в малых дозах неэффективно);
2) лечение средними дозами — по 30—40 мг в сут. в течение 30— 50 дней;
3) лечение большими дозами 60—100 мг в сут. в течение 20— 40 дней;
4) лечение большими дозами с приемом препарата через день или 1 раз в 3 дня.
Рекомендуют прием суточной дозы утром, когда уровень собственных глюкокортикоидов у больных особенно низок. Лекарство принимают либо сразу, либо в 2 приема — до и после завтрака.
1) по 150 мг преднизолона каждые 4 ч в вену капельно и по 120 мг в сут. внутрь в течение 1 недели, по 100 мг метилпреднизолона (или по 16 мг дексаметазона в сут.) в течение 1 недели внутрь;
2) по 250 мг каждые 4 ч в вену капельно в течение 3 дней, по 120 мг в сут. внутримышечно в течение 3 дней, по 100 мг через день внутрь до конца 2-й недели курса;
3) в вену капельно через день вводят 1000 мг, 750 мг, 500 мг, 500 мг, 500 мг, 60 мг и далее при повторении вливаний через день каждую дозу уменьшают на 5 мг.
Каждая из программ лечения глюкокортикоидами предусматривает постепенное снижение суточной дозы к концу курса либо до полной отмены, либо до небольшой (5—20 мг в сут.) поддерживающей дозы. Полагают, что прием препарата через 1—2 дня менее нарушает естественный синтез гормонов и не ведет к стероидной зависимости. Применение больших доз оправдано лишь в случаях тяжелых обострений.
При легких обострениях назначают лечение короткими курсами и в меньших дозах: АКТГ — по 50 ЕД в сут. 7 дней, 25 ЕД в сут. 4 дня; 12,5 ЕД в сут. 3 дня; дексаметазон — по 8 мг в сут. 7 дней, по 4 мг в сут. 4 дня, по 2 мг в сут. 3 дня; метилпреднизолон — по 40 мг в сут. 7 дней, по 20 мг в сут. 4 дня, по 10 мг в сут. 3 дня. Все препараты вводят внутривенно капельно. Клинический эффект при таком лечении не ниже, чем при фармакотерапии большими дозами и во всех группах был одинаков к 30-му дню после начала лечения.
Риск серьезных осложнений (менингиты и арахноидиты) позволяет считать оправданным эндолюмбальное введение глюкокортикоидов лишь при быстром прогрессирующем течении спинальной формы заболевания, причем целесообразно вводить гормон вместе с цитозиарабинозидом (цитарабин вводят по 20 мг/м2 1 раз в 3 дня в течение недели).
Лимфоцнтоферез (лейкоферез) осуществляется путем последовательного центрифугирования извлеченной крови. При этом отделяются и удаляются лимфоциты — посредники иммунопатологических реакций, а остальное компоненты крови возвращаются больному. В течение первого месяца лечения при хорошей переносимости лимфоцитоферез повторяют до 2 раз в неделю, далее 1 раз в 3— 4 недели в течение 6—12 мес. в зависимости от эффекта. Метод изучен недостаточно и не рекомендуется для широкого применения.
В последние годы для лечения PC предложены а- и в-ннтерфероны (АИ и БИ). Они оказывают иммуномодулирующее действие, предупреждают возникновение и облегчают течение воспалительных, в том числе вирусных заболеваний, способных вызвать обострение PC. Человеческий и рекомбинантный АИ применяют в дозе 2 000 000—5 000 000 ЕД подкожно или внутримышечно по разным программам в течение 1—2 лет. При исследовании эффективности АИ с помощью двойного слепого и перекрестного методов существенных преимуществ действия АИ по сравнению с плацебо не установлено.
Только в одном исследовании показано, что при введении АИ в мышцу в большем числе случаев снижалась частота обострений PC, чем при применении плацебо, но только в тех случаях, когда после предыдущих обострений PC наступали довольно полные ремиссии. Побочные эффекты: повышение температуры, недомогание, тошнота, артралгия, выпадение волос, гранулоцитопения, депрессия. В связи с этим у 25% больных приходится прекращать лечение.
Применение БИ эндолюмбально в дозе 1 000 000 ЕД в течение 6 мес. (с постепенным увеличением интервала между пункциями от 1 недели до 1 мес) также не изменяет течения PC по сравнению с таковым в контрольной группе.
Учитывая риск осложнений (менингит), длительное эндолюмбальное применение БИ считают неоправданным, у-интерферон ухудшает течение PC, поэтому в этих случаях от его применения следует отказаться, у-глобулин при лечении PC не эффективен. Однако было установлено, что очищенный концентрированный препарат для внутривенных инъекций — интраглобин при лечении в течение года (1 инъекция в 2 мес) снижает частоту и тяжесть обострений
Для коррекции нарушений гемостаза рекомендуют внутривенные капельные вливания 5% раствора ЭАКК на изотоническом растворе натрия хлорида по 100 мл (5 вливаний на курс) или трасилола (контрикал) по 50 000 ЕД на изотоническом растворе натрия хлорида (5—7 вливаний через день капельно) в сочетании с ежедневными инъекциями гепарина по 5000 ЕД под кожу живота 3 раза в день в течение 10—12 дней. В качестве антиагреганта применяют дипиридамол, а для улучшения реологических свойств крови — пентоксифиллин.
Комплексное лечение больных с обострениями PC проводят в тех случаях, когда эффективность кортикостероидной терапии при предыдущих курсах оказалась недостаточной. Кортикостероидную терапию дополняют плазмаферезом, средствами, нормализующими гемостаз, тормозящими активацию ПОЛ (а-токоферола ацетат, аскорбиновая кислота, рутин, глутаминовая кислота), антиаллергическими препаратами (димедрол, супрастин), витаминами группы В, средствами симптоматической терапии. Когда неэффективной оказывается и эта терапия, применяют более высокие дозы кортикостероидов, цитостатики, прибегают к сочетанию указанных препаратов. При выраженном прогрессировании PC применяют цитостатики.
Циклофосфамид (ЦФА) оказывает цитотоксический эффект, действуя на ДНК. Под его влиянием увеличивается количество Т-супрессоров, уменьшается число Т-хелперов и В-лимфоцитов, что связано с клиническим улучшением.
Иммуносупрессивное действие проявляется к 10-му дню. В некоторых случаях ЦФА может быть использован и для лечения обострений PC. Для стабилизации процесса при прогрессирующем течении PC предлагают разные программы лечения:
1) короткие повторные курсы средними дозами по 200—400 мг в сут. в течение 2 недель;
2) длительные курсы средними дозами по 1—3 мг/кг в сут. в течение 6—12 мес;
3) короткие курсы ударными дозами по 80—100 мг/кг в сут. в течение 2 недель;
4) пульстерапия большими дозами — по 600—1200 мг 1 раз в 1—2 мес в течение 6—24 мес в зависимости от переносимости.
Препарат назначают внутрь в средних дозах (особенно при длительном курсе с ежедневным приемом), препарат в больших дозах вводят в вену капельно на 100—200 мл изотонического раствора натрия хлорида. В контролируемых исследованиях прекращение прогрессирования заболевания и стабилизацию состояния в течение 4— 6 лет наблюдали у 70—80% больных при длительных непрерывных курсах лечения и только у 39% больных, которым вводили препарат в больших дозах 1—2 раза в мес.
Частота побочных эффектов была выше при продолжительных курсах лечения большими дозами. Наиболее часто отмечаются тошнота и рвота, поражение печени, гематологические нарушения, инфекционные осложнения, алопеция, дисменорея, бесплодие, канцерогенный эффект.
Азатиоприн (АТП, имуран, азамун, азапресс, иммунал и др.) дает цитостатический эффект, проявляющийся через 3—6 мес. Поэтому препарат применяют только для лечения больных с хроническим PC. Средняя суточная доза для приема внутрь 2—3 мг/кг. Продолжительность непрерывного лечения колеблется от 6 мес до 1—2 лет. Лечение с перерывами продолжают до 5 лет и более.
С увеличением продолжительности лечения возрастает частота побочных эффектов: тошнота, рвота, лейкопения, нарушение функции печени, кожные сыпи и инфекционные осложнения. В связи с особенностями фармакотерапевтического действия сравнение эффективности ЦФА и АТП практически невозможно.
Аитилимфоцитариая сыворотка (АЛС). Получают АЛС путем иммунизации лошадей лимфоцитами человека. Антилимфоцитарный глобулин (АЛГ) получают путем экстракции антител из АЛС. Иммуносупрессия, вызываемая АЛС и АЛГ, обусловлена разрушением лимфоцитов, торможением комплементарной и воспалительной реакций.
Препараты АЛС и АЛГ действуют непродолжительно и применяются обычно как вводная терапия перед лечением гормонами, циклофосфамидом и азатиоприном для усиления эффектов этих препаратов в начале лечения. АЛГ вводят внутривенно или внутримышечно из расчета 10 мг/кг массы тела. После 1,5-месячного курса лечения стабилизацию клинического состояния в течение 4 лет наблюдают только у 22% больных. Побочные реакции: лихорадка, аллергическая сыпь, увеличение лимфатических узлов, склонность к кровотечениям.
Иммуностимулирующие средства (левамизол, тималин, продигиозан и др.). Левамизол восстанавливает активность Т-супрессоров, которая снижается при PC (особенно во время обострения). Препарат играет роль иммуномодулятора: повышает слабую и ослабляет сильную реакции клеточного иммунитета. В больших дозах может вызывать иммуносупрессивный эффект. Показан при лечении ремиттирующих и прогредиентных форм заболевания.
Назначают в дозе 2,5 мг/кг 3 дня подряд с последующим 4-дневным перерывом (в течение 3—4 нед.). Такие курсы повторяют на протяжении 6—8 мес, увеличивая продолжительность перерыва между курсами от 10 дней до 1 мес. Если через 10 ч после первого приема левамизола в дозе 150 мг количество лейкоцитов становится меньше 3,0 * 109/л, от лечения следует отказаться.
Тималин (Т-активин) представляет собой комплекс полипептидных фракций, выделяемых из вилочковой железы крупного рогатого скота. Регулирует функциональную активность Т- и В-лимфоцитов, стимулирует реакцию клеточного иммунитета. Эффективность препарата оценивается весьма разноречиво. При лечении тималином (повторные курсы по 10 мг 2 раза в сут. внутримышечно в течение 5 дней) отмечают побочные эффекты: повышение температуры, разбитость, головную боль.
Пропер-мил представляет собой суспензию из комплекса трех типов грибов-сахаромицетов. Назначают в виде внутривенных инъекций в медленно возрастающей дозе: начиная с 0,1 мл ежедневную дозу увеличивают на 0,1 мл, а при хорошей переносимости с 8— 10-го дня на 0,2 мл и доводят до 2,5—3 мл. Эту дозу вводят ежедневно до окончания курса лечения (общая продолжительность курса 30—40 дней). Курс можно повторить через 3—4 мес.
Пропер-мил повышает неспецифическую сопротивляемость организма к инфекциям и аллергическим реакциям. Данные об эффективности препарата при лечении PC весьма противоречивы. Испытания двойным слепым методом не проводились.
Этимизол активирует адренокортикотропную функцию гипофиза и повышает уровень кортикостероидов в крови. Положительный эффект наблюдают в случаях ремиттирующего и прогредиентного течения заболевания. Назначают 1,5% раствор препарата по 1 мл внутримышечно ежедневно в течение 30—54 дней и более внутрь из расчета 5 мг/кг в течение 10 дней каждого месяца на протяжении 6— 8 мес. При приеме препарата внутрь нередко наблюдаются тошнота и другие диспепсические явления. Редко отмечают беспокойство, головокружение, нарушение сна.
При длительных курсах комбинированного лечения возрастает риск побочных реакций. Необходим систематический контроль за показателями крови, функцией печени и почек, состоянием желудочно-кишечного тракта. Относительные противопоказания к комбинированному лечению кортикостероидами и цитостатиками: язвенная болезнь желудка, сахарный диабет, гипертоническая болезнь, снижение функции костного мозга, наличие очаговой инфекции. ОПП противопоказано при большой длительности заболевания у больных с выраженными и стойкими неврологическими нарушениями.
Другие виды терапии и симптоматическое лечение
Исследования показали, что применение диеты, обогащенной растительными маслами, а также рыбьим жиром, в котором содержатся эйкозапентаеновая и дейкозагексаеновые кислоты, способствует уменьшению частоты и тяжести обострений PC. Для коррекции нарушения гемостаза назначают ГБО (100% 02, 2ата, 90 мин, ежедневно в течение 3 недель). Улучшение состояния наступает у 50% больных. Частота обострений в течение последующего года снижается. В ряде случаев не были получены удовлетворительные результаты. Однако во всех исследованиях отмечено улучшение нарушенных функций тазовых органов.
Основными способами борьбы с патологической утомляемостью являются соблюдение индивидуальной программы двигательной активности на работе и в быту, дозированная лечебная гимнастика, чередование нагрузки и отдыха, обтирание тела прохладной водой, кондиционирование воздуха в условиях жаркого климата. Из лекарственных средств рекомендуют амантадин (мидантан), который эффективен в 50% случаев, а также блокатор калиевых каналов 4-аминопиридин (амиридин).
Для уменьшения тремора назначают витамин В6, клоназепам, гидразид изоникотиновой кислоты (изониазид), в-блокаторы. Лекарственное лечение при пирамидной мышечной спастичности представлено ранее. При ликвидации тяжелых некупирующихся ночных мышечных спазмов иногда прибегают к разрушающим операциям на нервных корешках, периферических нервах и спинном мозге.
Мышечно-скелетные боли, обусловленные дисбалансом тонуса разных групп мышц, неправильными позными установками, контрактурами, купируют ацетилсалициловой кислотой или ацетаминофеном. У некоторых больных прием НСПВС, в частности индометацина, может привести к ухудшению неврологической симптоматики. Хронические некупирующиеся боли связывают с вовлечением в патологический процесс центральных систем ноцицепции. В таких случаях применяют амитриптилин или ингибиторы МАО, кодеин и ацетилсалициловую кислоту.
В коррекции эмоциональной лабильности большую роль играет оптимальный психологический микроклимат. Из лекарственных средств применяют транквилизаторы и антидепрессанты. Снижение памяти и интеллекта в определенной степени можно уменьшить, проводя повторные курсы лечения ноотропными препаратами.
Читайте также:


