Гипотрофия у ребенка с дцп
В статье рассматриваются нарушения нутритивного статуса у детей с церебральным параличом (ДЦП). Обсуждаются значение ожирения, гипотрофии, мальнутриции и факторов риска по их развитию. Отдельно рассматривается микронутриентный статус при ДЦП.
Abnormalities in nutritional status of children with cerebral palsy (CP) are considered. The significance of obesity, hypotrophy, malnutrition and risk factors for its development are discussed. Micronutrient status in patients with CP is specially addressed.
О проблемах с приемом пищи и нарушениях ассимиляции нутриентов при детском церебральном параличе (ДЦП) на протяжении последних 50 лет неоднократно сообщалось в работах исследователей из различных стран. Общеизвестно, что проблемы с приемом и утилизацией пищи могут сопровождаться нарушениями нутритивного статуса [1, 2]. Направленность последних может быть диаметрально противоположной, то есть у пациентов с ДЦП встречаются как мальнутриция, так и ожирение.
Как указывают K. L. Bell и P. S. Davies (2003), у детей с церебральным параличом чаще встречаются изменения в составе тела, они оказываются ниже ростом и имеют массу тела меньше, чем их здоровые сверстники [3]. Выраженные нарушения нутритивного статуса (мальнутриция) при отсутствии их соответствующей адекватной коррекции могут вызывать нарушения со стороны иммунной и эндокринной систем, приводить к нейромышечной дисфункции и нарушениям когнитивной деятельности [3].
У части детей с ДЦП, при отсутствии выраженных орально-моторных проблем, например, при спастическом тетрапарезе, может отмечаться избыточная прибавка в весе. Это происходит в связи с тем, что ограниченный объем физической активности в совокупности с пониженным показателем обезжиренной массы тела (FFM) способствует снижению энерготрат организма.
При спастических типах ДЦП отмечаются низкие уровни физической активности и расход энергии. В этой связи E. Denhoff и S. A. Feldman (1981) указывают, что таким больным необходимо всего около 1200 ккал/сут [2]. В соответствии с их рекомендациями, потребность в энергии лучше всего определять на основании единиц измерения роста пациентов (ккал/см). Детям с тяжелыми поражениями центральной нервной системы (ЦНС) (в условиях клиники) потребуется 11,1 ккал/см (то есть 75% от обычной потребности для нормального развития).
L. G. Bandini и соавт. (1991) подчеркивают, что при спастическом тетрапарезе суточные энерготраты и потребность пациентов в пищевых калориях ниже, а не выше нормы, как было принято считать ранее [4].
Кроме того, известно, что дети, страдающие ДЦП, по достижении школьного возраста нередко отдают предпочтение высококалорийным продуктам питания. При ДЦП избыточное потребление пищи и ожирение менее значимы, чем алиментарный дефицит. Тем не менее, проблеме ожирения при ДЦП посвящены работы P. Khattraa и M. Seearb (2007), B. M. Rogozinski и соавт. (2007), J. H. Rimmer и соавт. (2010, 2011), D. G. Kwon и соавт. (2011), E. S. Park и соавт. (2011), а также M. D. Peterson и соавт. (2013) [5–11].
Причины гипотрофии и мальнутриции при ДЦП довольно многочисленны. Так, недостаточность питания у детей с церебральными параличами может являться следствием следующих причин и факторов:
1) сложностей вскармливания в результате нарушений жевания и глотания (дискоординация деятельности мышц губ, языка, неба и глотки);
2) замедленного развития в результате повреждения мозговых центров, обеспечивающих питание и рост (гипоталамические центры);
3) зубного кариеса/гипоплазии эмали и других стоматологических проблем;
4) несоответствия пищевых привычек индивидуальному выходу (расходу) энергии;
5) дефицита минеральных веществ, вызванного хроническим приемом антиконвульсантов или отсутствием активных движений [1, 2].
Eсть мнение, что многие дети с умеренными/тяжелыми формами ДЦП подвержены дефициту питательных веществ, поскольку потребляют в избыточных количествах молоко и молочные продукты, что имеет место наряду с недостаточным включением в их рацион мяса, фруктов и овощей.
J. W. Hung и соавт. (2003) среди факторов риска сниженного нутритивного статуса у детей со спастическими формами церебрального паралича называют следующие: потеря пищи при ее приеме (p = 0,026), наличие более чем одной проблемы со вскармливанием (p = 0,044), разнообразие консистенции пищи (p
В. М. Студеникин 1 , доктор медицинских наук, профессор, академик РАЕ
А. А. Букш
ФГАУ НЦЗД МЗ РФ, Москва

- Что такое гипотрофия
- Причины
- Классификация
- Симптомы гипотрофии у новорожденных в зависимости от стадии
- Осложнения гипотрофии
- Диагностика
- Лечение
- Профилактика
Что такое гипотрофия
О данном состоянии идет речь, если отставание веса от нормы составляет более 10%. Оно всегда обусловлено нарушением усвояемости и, соответственно, недостатком питательных веществ в организме.
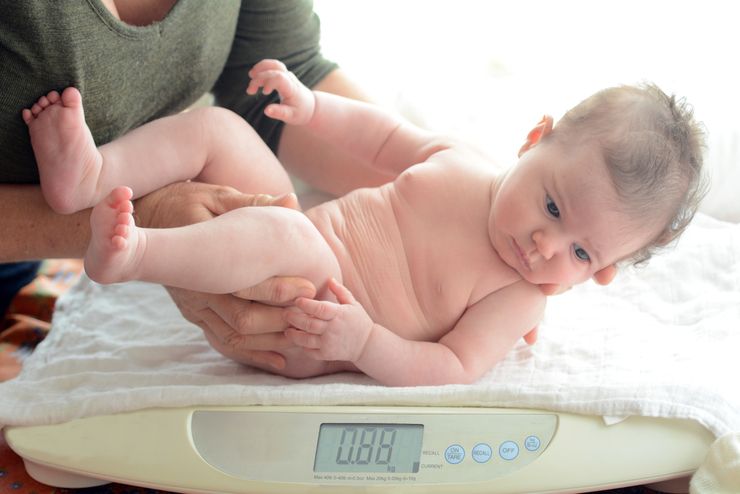
Распространенность гипотрофии у новорожденных зависит от уровня социально-экономического развития страны
Гипотрофия является разновидностью дистрофии. Чаще наблюдается у детей первого года жизни, но ей подвержены и малыши в возрасте до 3 лет. Распространенность составляет от 2 до 30%.
Причины
Чтобы вылечить младенца, важно определить, что привело к появлению гипотрофии. Терапия подбирается в каждом конкретном случае. В зависимости от времени зарождения гипотрофия бывает внутриутробной (врожденной) и внеутробной (приобретенной).
В первом случае заболевание возникает еще в утробе матери, соответственно, ребенок уже рождается с дефицитом массы тела. Приобретенная, или постнатальная, гипотрофия проявляется не с самого рождения, а с возрастом.
Причины врожденной формы:
- несбалансированное питание, вредные привычки беременной;
- работа на вредном производстве, плохая экологическая ситуация в регионе;
- патологическое течение беременности – поздний токсикоз, плацентарная недостаточность, преждевременные роды;
- внутриутробные инфекции;
- тяжелые системные заболевания матери – сахарный диабет, гипертония, пиелонефрит;
- постоянные стрессы и депрессии во время беременности;
- гипоксия плода.
Внутриутробная гипотрофия тяжелее лечится, так как механизм возникновения более сложный.
Причины приобретенного дефицита массы тела:
- врожденные пороки развития ЖКТ или других внутренних органов;
- пилороспазм, пилоростеноз;
- обменные нарушения;
- лактазная недостаточность;
- иммунодефицит;
- диатез;
- эндокринные заболевания;
- болезни центральной нервной системы;
- отравление лекарственными препаратами;
- скудное питание – недостаток материнского молока, неправильно рассчитанная доза смеси для вскармливания;
- обильное срыгивание после еды;
- патологии новорожденного, затрудняющие сосание, – заячья губа, энцефалопатия, ДЦП;
- кишечные инфекции;
- тяжелые инфекционные болезни, истощающие организм – туберкулез, пневмония.
Развитию гипотрофии также способствуют некачественный уход за младенцем, отсутствие прогулок на свежем воздухе, плохой сон.
Классификация
Существует 3 степени тяжести в зависимости от показателя дефицита массы тела:
- первая степень. Дефицит массы тела составляет не более 20% от нормы. Ребенок не отстает в росте, нормально развивается, но мышечный тонус немного ослаблен;
- вторая степень. Отклонение веса от нормы в пределах 20–30%, малыш отстает в росте на 2–3 см и нервно-психическом развитии;
- третья степень. Дефицит массы тела превышает 30%. Это критично для новорожденного.
Ребенок с любой степенью нуждается в помощи врача.
Симптомы гипотрофии у новорожденных в зависимости от стадии
Симптоматика зависит от степени болезни. Чем выше дефицит массы тела, тем тяжелее состояние малыша.
При гипертрофии первой степени младенцу присущи бледность кожного покрова, ухудшение аппетита и нарушение сна. Во время осмотра малыша можно обнаружить истончение подкожного жира в области живота.

Чтобы не сталкиваться с симптомами гипотрофии у новорожденных, стоит заранее проконсультироваться с педиатром или специалистом по грудному вскармливанию.
При второй степени гипотрофии заметны вялость, раздражительность, низкая двигательная активность, мышечная слабость. Кожа бледная и сухая, ребенок отказывается от еды, возможна диарея. Подкожно-жировая клетчатка постепенно исчезает в области живота, туловища и конечностей.
При гипотрофии третьей степени подкожный жир отсутствует на всех частях тела, есть отставание в росте и нервно-психическом развитии.
Симптомы последней стадии:
- низкое артериальное давление;
- одышка, слабое дыхание;
- снижение температуры тела до критических показателей;
- западение родничка и глазных яблок;
- отсутствие реакции на внешние раздражители, например, свет или звук;
- бледный или бледно-серый оттенок кожного покрова;
- отсутствие тургора тканей;
- сухость слизистых;
- облысение;
- уменьшение объема выделяемой мочи;
- атрофия мышц;
- тошнота, рвота, диарея.
На третьей стадии ребенок визуально выглядит больным.
Осложнения гипотрофии
Заболевание приводит к задержке психомоторного и речевого развития. Поскольку на фоне гипотрофии происходит снижение иммунитета, то для новорожденных характерны частые ОРВИ и другие инфекционные заболевания:
- отит;
- конъюнктивит;
- глоссит;
- молочница или кандидозный стоматит;
- пневмония;
- пиелонефрит.
Из-за обменных нарушений и дефицита питательных веществ велика вероятность рахита и анемии. Также возникают проблемы с сердечно-сосудистой системой, возможна артериальная гипертензия, тахикардия, брадикардия.
Диагностика
Внутриутробная гипотрофия диагностируется посредством скрининга во время беременности или после родов в родильном отделении неонатологом. Приобретенный дефицит массы тела выявляется педиатром на плановом осмотре младенца. Обследование и лечение новорожденного производится с участием невролога, генетика, кардиолога, гастроэнтеролога.

Выздоровление возможно только после устранения причины гипотрофии
- клинический анализ крови;
- биохимия;
- копрограмма;
- кал на дисбактериоз;
- электрокардиограмма;
- ультразвуковое исследование органов брюшной полости;
- электроэнцефалограмма.
Лечение назначается по результатам данных обследования. На первой стадии терапия проводится амбулаторно. При отклонении массы тела от нормы более чем на 20% малыш подлежит госпитализации.
Лечение
- прием медикаментов – ферменты, анаболические гормоны, витаминные препараты;
- коррекцию питания – докорм, частое, но дробное употребление пищи, соблюдение режима;
- внутривенное введение медикаментов (при тяжелом состоянии малыша) – глюкоза, солевые растворы, витамины;
- правильный уход за младенцем – ежедневное купание, прогулки на свежем воздухе;
- соблюдение режима дня;
- массаж в сочетании с лечебной физкультурой;
- физиотерапевтические процедуры – ультрафиолетовое облучение.
Переход на усиленное питание должен быть постепенным. Сначала нужно выяснить переносимость продуктов. На это уходит от 5 до 10 дней. Затем постепенно необходимо увеличивать калорийность и объем употребляемой еды до норм согласно возрасту.
Профилактика
Предупредить гипотрофию легко с помощью сбалансированного питания и правильного ухода за младенцем. Профилактические меры невозможны только в случае редких врожденных аномалий.
Необходимо укреплять иммунитет малыша, защищать его от неблагоприятного воздействия извне, своевременно лечить выявленные болезни.
Кормящая мама должна придерживаться диетического питания, чтобы у новорожденного не было проблем с пищеварительным трактом. Ей нужно следить, чтобы малыш наедался. В случае недостатка молока докармливать смесью.
В первый год жизни нужно ежемесячно посещать плановые осмотры у педиатра, на которых врач взвешивает младенца и может дать консультацию по поводу питания.
Прогноз на первых двух стадиях гипотрофии благоприятный. При третьей степени летальность составляет до 50%.
Проявления ДЦП разнообразны — это могут быть как психические нарушения, так и двигательные расстройства. Строго говоря, ДЦП не считается генетическим заболеванием, однако сегодня ученые полагают, что фактор наследственности все же присутствует. Основные причины ДЦП — повреждение клеток мозга ребенка в результате кислородного голодания, вызванного гипоксией или асфиксией, или травмы, полученные в дородовый или послеродовый период. Развитие ДЦП также могут спровоцировать инфекционные и эндокринные болезни матери во время беременности, неблагоприятный радиационный фон, преждевременная отслойка плаценты. Статистика также показывает, что примерно половина детей с ДЦП рождаются недоношенными.
Признаки и ранние симптомы детского ДЦП
В некоторых случаях симптомы ДЦП можно заметить сразу после рождения ребенка. Однако иногда они проявляются постепенно, и крайне важно вовремя распознать их. К основным признакам ДЦП относятся нарушения двигательной активности. Дети с ДЦП позже начинают держать голову, переворачиваться, сидеть, ползать и ходить. При этом рефлексы, характерные для грудных детей, у них сохраняются дольше. Мышцы таких детей могут быть чрезмерно расслабленными или, наоборот, слишком напряженными. Оба состояния приводят к тому, что конечности принимают неестественные положения. Примерно у трети детей с ДЦП случаются судороги. Этот симптом нередко проявляется не в младенческом возрасте, а несколько позже.
Помимо этого встречаются такие симптомы ДЦП, как нарушения зрения, речи и слуха, изменение восприятия и способности ориентироваться в пространстве, эпилепсия, задержка психического и эмоционального развития, проблемы с обучением, функциональные нарушения работы желудочно-кишечного тракта и мочевыделительной системы.
В раннем возрасте диагностировать ДЦП бывает непросто. Но родители должны обратиться за консультацией к неврологу, если:
- в возрасте одного месяца ребенок не моргает глазами в ответ на громкий звук;
- в возрасте четырех месяцев ребенок не поворачивает голову на звук;
- в возрасте четырех месяцев ребенок не тянется за игрушкой;
- в возрасте семи месяцев ребенок не может сидеть без поддержки;
- в возрасте 12 месяцев ребенок не может произносить слова;
- в возрасте 12 месяцев ребенок совершает все действия только одной рукой;
- у ребенка судороги;
- у ребенка косоглазие;
- движения ребенка слишком резкие или слишком медленные;
- в возрасте 12 месяцев ребенок не ходит.
ДЦП может проявляться по-разному, в зависимости от пораженной зоны головного мозга. Иногда проявления этого заболевания незначительны, однако в тяжелых случаях нарушения могут быть крайне серьезными. Существует несколько видов ДЦП:
- Спастическая диплегия встречается в 40% случаев. При этом виде ДЦП поражается часть мозга, ответственная за двигательную активность конечностей. В результате этого наступает полный или частичный паралич рук и ног.
- Двойная гемиплегия — самая тяжелая форма ДЦП, при которой поражаются большие полушария мозга. Это приводит к ригидности мышц. Дети с двойной гемиплегией не способны держать голову, стоять, сидеть и нормально двигаться.
- Гемипаретическая форма, которая характеризуется поражением одного из полушарий мозга корковыми и подкорковыми структурами, приводит к гемипарезу конечностей на одной стороне тела.
- Гиперкинетическая форма, при которой страдают подкорковые структуры, выражается в гиперкинезах — непроизвольных движениях. Эта форма ДЦП часто встречается в сочетании со спастической диплегией.
- Атонически-астатическая форма возникает при поражении мозжечка. Более всего страдает координация движений и чувство баланса, наблюдается также атония мышц.
Реабилитация при ДЦП держится на двух главных принципах — комплексном подходе и непрерывности. Кроме того, при ДЦП нужна коррекция не только двигательных, но и речевых, и коммуникативных, и интеллектуальных навыков.
Лечение ДЦП — пожизненный процесс, так как полное излечение фактически невозможно. Однако это еще не означает, что ДЦП — приговор. Большинство больных ДЦП во взрослом возрасте могут вести нормальную жизнь. Однако все зависит от того, какие меры по минимизации ущерба для здоровья были приняты в раннем возрасте. В детстве мозг развивается очень активно. Он обладает гораздо большими компенсаторными возможностями, чем мозг взрослого. Поэтому лечение ДЦП, которое началось в ранние годы, будет наиболее эффективным.
Лечение ДЦП в основном направлено на устранение симптомов. Правильнее было бы называть это не лечением, а реабилитацией, ориентированной на восстановление функций, которые пострадали в результате этого заболевания. Одним из самых действенных методов считается массаж, который помогает привести в норму мышечный тонус. Также в реабилитации при ДЦП широко используется лечебная гимнастика. ЛФК помогает улучшить координацию движений. Но она дает ощутимый эффект лишь в том случае, если занятия проходят регулярно на протяжении всей жизни. Хороший результат дают и занятия на специальных тренажерах.
При отсутствии судорог показана и физиотерапия — например, миостимуляция и электрофорез. Многие врачи рекомендуют также электрорефлексотерапию для восстановления активности нейронов коры головного мозга — это помогает снизить мышечной тонус, улучшить координацию, речь и дикцию.
Во многих случаях показано медикаментозное лечение при помощи препаратов, улучшающих деятельность мозга.
Недавние российские исследования подтвердили у детей со спастическими формами ДЦП различные нарушения метаболизма, проявляющиеся в тканевой гипоксии (кислородном голодании клеток), в высокой интенсивности свободнорадикального окисления липидов (жировых молекул), в компенсаторном напряжении антиоксидантной системы. Все это приводит к развитию фоновых заболеваний, таких как рахит (недостаточность минерализации костей), анемия (недостаточность гемоглобина и эритроцитов в крови), гипотрофия (белково-энергетическая недостаточность), а также к хронизации болезней ЛОР-органов, ЖКТ и почек. Определена прямая зависимость биохимических нарушений от тяжести ДЦП, поэтому важна индивидуальная диагностика и контроль биохимического дисбаланса в организме, чтобы компенсировать отклонения от биологической нормы при помощи специальных препаратов, диет, коррекции образа жизни. В результате можно существенно повысить потенциал и эффективность реабилитации детей с отставанием в развитии.
Детский церебральный паралич вызывает необратимое поражение определенных областей головного мозга. Задача врачей и родителей — скорректировать последствия ДЦП. Необходимо принять тот факт, что процесс реабилитации должен быть постоянным и непрерывным.
Гипотрофия у детей – это диагноз, связанный с нарушением питания ребенка, что сопровождается недостаточным набором массы тела в соответствии с возрастом и ростом. Чаще всего встречается у малышей в возрасте до трех лет, может наблюдаться у новорожденных. Это состояние опасно тем, что влечет за собой другие серьезные сбои в организме, вплоть до отставания психического развития. Поэтому важно знать об этом заболевании, его симптомах, чтобы вовремя обнаружить его проявления.
- Степени гипотрофии у детей и симптомы нарушения
- Виды гипотрофии
- Врожденная гипотрофия
- Приобретенная гипотрофия
- Диагностика
- Лечение гипотрофии у детей
- Образ жизни детей с гипотрофией
- Как распознать гипотрофию
- Видео: прикорм и нормы роста и веса ребенка в рамках профилактики и диагностирования гипотрофии
Степени гипотрофии у детей и симптомы нарушения
О гипотрофии у детей раннего возраста можно говорить при недостатке массы тела 10% от возрастной нормы и более. В зависимости от запущенности болезни, различают три ее степени.
Первая степень обычно незаметна, ее можно пропустить, приняв за особенность телосложения. Или же наоборот, малыш действительно может быть худым по своей природе, поэтому гипотрофию 1 степени у детей может выявить доктор. К ее симптомам можно отнести:
Гипотрофия 2 степени у детей уже будет заметна родителям по таким признакам:
При третьей степени заболевания состояние ребенка становится почти критическим:
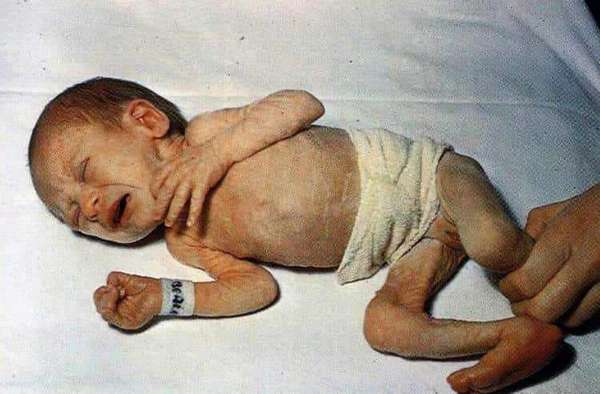
Виды гипотрофии
Кроме степеней развития, гипотрофия делится по времени начала заболевания на внутриутробную (врожденную) и приобретенную.
Этот вид патологии называется еще внутриутробной, и развивается в период вынашивания ребенка матерью. Причины возникновения такого вида:
Определить внутриутробное заболевание после рождения можно по таким симптомам: слишком малый вес и рост, нарушение терморегуляции, снижение тонуса мышц, медленное заживление пупочной ранки, слабое выражение рефлексов.

Причины, вызывающие данный вид патологии, можно разделить на внешние и внутренние. К внутренним причинам относятся различные заболевания и патологии у ребенка, в том числе и врожденные (нарушения метаболизма, эндокринные болезни, иммунодефицит, пороки развития, пищевая аллергия, лактазная недостаточность, целиакия, муковисцидоз), родовые травмы, ДЦП. Также к развитию гипотрофии могут быть склонны дети, часто болеющие инфекционными заболеваниями (ОРЗ, кишечные инфекции).
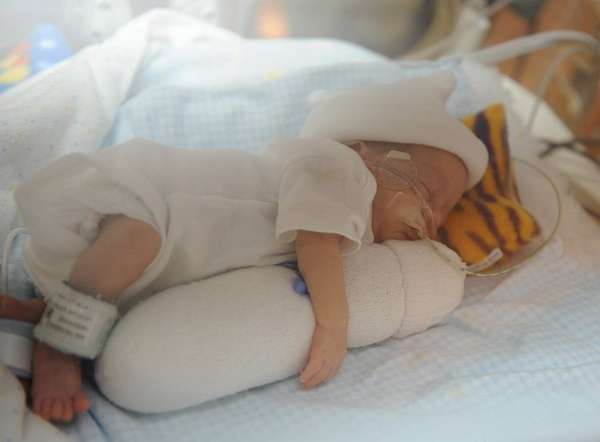
Внешние причины не зависят от состояния здоровья ребенка, а обуславливаются неблагоприятным для развития окружением, неправильными действиями родителей:
Диагностика
Заподозрив гипотрофию, педиатр проведет диагностику и назначит ряд анализов. Так, будет проведен осмотр малыша для определения состояния его кожи, ногтей и волос, тонуса мышц, толщины подкожно-жирового слоя. Врач опросит родителей на предмет обычного состояния ребенка: как он питается, спит, ведет себя, как за ним ухаживают. Значение будут иметь врожденные заболевания, о которых говорилось выше: их наличие может помочь подтвердить диагноз ребенка.
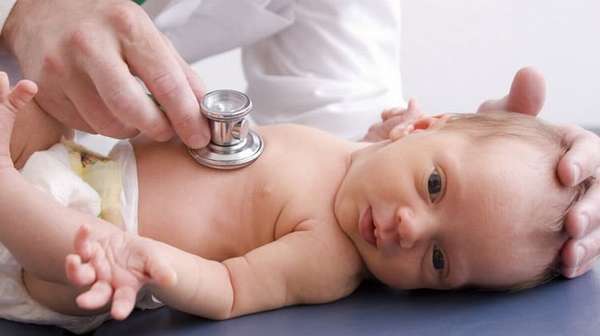
Кроме того, необходимо будет сдать анализы и пройти исследования:
Также могут потребоваться консультации ряда детских врачей узкого профиля: невролога, кардиолога, гастроэнтеролога, генетика и т.д.
Лечение гипотрофии у детей
При установлении точного диагноза врач назначит лечение, которое включает в себя:
Диета при данном диагнозе проходит в таком виде:
- Вначале, от 2 дней до 2 недель, ребенка кормят пищей, предназначенной для более младших детей. Рассчитанную норму пищи разделяют на 9-10 приемов.
- Затем питание приводят к возрастной норме по весу пациента, добавляют специальные смеси.
- Следующий этап включает в себя увеличение калорийности потребляемой пищи, питание должно быть усиленным.

Что касается внутриутробной патологии, то для лечения, в первую очередь, налаживают грудное вскармливание, чтобы младенец получал достаточно питательных веществ, а также следят за температурой его тела и поддерживают ее на нужном уровне.
Образ жизни детей с гипотрофией
При диагностике этого заболевания или же подозрении на его возникновение вследствие некоторых факторов, нужно придерживаться определенного образа жизни. Помимо сбалансированного питания с достаточной (а иногда повышенной) калорийностью, необходимым количеством витаминов и микроэлементов, родители такого ребенка должны обеспечить ему необходимый уход и соблюдение режима дня: ежедневные прогулки (не менее 3 часов), проведение лечебного массажа, гимнастика, ежевечерние купания.

Большое значение имеет профилактика патологии. И начинаться она должна еще до рождения ребенка, при подготовке к родам. Беременная женщина должна правильно, полноценно и сбалансированно питаться, соблюдать назначения врача относительно употребления витаминных комплексов. После появления малыша на свет нужно следить за его питанием, обязательно постараться наладить грудное вскармливание, которое обеспечивает его всем необходимым для нормального роста и развития.
Необходимо следить за ростом и весом ребенка, посещать педиатра для контроля этих показателей и регулярных осмотров младенца. После 6 месяцев в рацион ребенка обязательно вводится прикорм в соответствии с нормами и рекомендациями ВООЗ. В питание малыша должны входить разнообразные и полезные продукты: крупы, мясо, овощи и фрукты, молочная и кисломолочная продукция.
Как распознать гипотрофию
Родителям следует чутко следить за состоянием их ребенка и замечать все изменения в его поведении, пищевых и других привычках, общем состоянии.
Нарушение аппетита и сна, слишком сильное похудение, проблемы с кожей, вялость и апатия – все эти признаки должны насторожить.
При подозрении на недостаточный набор массы и роста обязательно нужно показать ребенка педиатру. Не стоит игнорировать ежемесячные походы в поликлинику на взвешивание и осмотр: так врач с многолетним опытом сможет распознать начинающееся заболевание, которое молодые родители могут пропустить.
Видео: прикорм и нормы роста и веса ребенка в рамках профилактики и диагностирования гипотрофии
Правильное питание ребенка играет очень важную роль в процессе его роста и развития. Поэтому для профилактики гипотрофии полезно будет узнать основные правила ввода прикорма для самых маленьких, что в дальнейшем даст основу для правильных пищевых привычек.
Обратите внимание также на это короткое видео, в котором наглядно продемонстрированы нормы роста и веса малышей в зависимости от возраста. Такие данные тоже помогут сориентироваться в том, все ли в порядке с ребенком, а также излишне не паниковать, если ваше чадо не попадает в стандартные параметры больничных таблиц.
Если вы – будущая мама, вам может быть интересно и полезно узнать о предвестниках родов у первородящих и повторнородящих, а также что делать, если начались стремительные роды.
Наблюдать за нормальным развитием вашего малыша с самого его рождения очень важно, дабы не пропустить тревожные звоночки начала какого-либо заболевания. Зная больше о такой патологии, как гипотрофия, вы внимательно отнесетесь к его состоянию и обеспечите малышу надлежащий уход и правильный режим питания. Если вам пришлось столкнуться с такой неприятной проблемой, пожалуйста, делитесь опытом в комментариях. Расскажите, что вам советовали и назначали врачи, как вы справились с недугом. И пусть ваши детки всегда будут здоровы!
Гипотрофия (белково-энергетическая недостаточность) – это клинический синдром, возникающий у детей на фоне тяжелых заболеваний или по причине алиментарной недостаточности (дисбаланс поступления питательных веществ, недокорм). Характеризуется сниженной массой тела по отношению к возрастной норме, а также нарушением трофики тканей, и, как следствие, нарушением развития и функционирования внутренних органов.
В терапии гипотрофии основное значение имеет правильно организованное лечебное питание.
Гипотрофия представляет собой часто встречающуюся патологию детского возраста. По данным медицинской статистики, в 5% случаев обращения к педиатру связаны с недостаточной прибавкой веса.
Причины и факторы риска
Гипотрофия может развиваться под влиянием целого ряда экзогенных (внешних) и эндогенных (внутренних) причин. К экзогенным относятся:
- алиментарные (питание, не соответствующее возрасту, недокорм);
- инфекционные (острые инфекционные заболевания, сепсис);
- социальные (низкий социальный уровень семьи, дефект воспитания).
Внутренними причинами гипотрофии становятся следующие заболевания и патологические состояния:
- аномалии конституции (диатезы);
- пороки развития внутренних органов;
- нейроэндокринные и эндокринные расстройства (гипофизарный нанизм, адреногенитальный синдром, гипотиреоз, аномалии вилочковой железы);
- нарушение процесса всасывания в кишечнике (синдром мальабсорбции, лактозная недостаточность, целиакия);
- недостаточное расщепление питательных веществ (муковисцидоз);
- первичные нарушения обмена веществ (жирового, белкового, углеводного);
- некоторые хромосомные заболевания.
Факторами, повышающими риск развития гипотрофии у детей, являются:
- частые респираторные вирусные инфекции;
- кишечные инфекции;
- пневмония;
- туберкулез;
- плохой уход за ребенком (недостаточный сон, редкие купания, отсутствие прогулок).
В зависимости от времени возникновения различают следующие виды гипотрофии:
- врожденная (пренатальная) – также называется гипотрофией плода. К ее возникновению приводит нарушение маточно-плацентарного кровообращения, приводящего к задержке внутриутробного развития. Пренатальная гипотрофия всегда сочетается с гипоксией плода;
- приобретенная (постнатальная) – в основе ее развития лежит белково-энергетический дефицит, образующийся в результате недостаточного поступления в организм ребенка питательных веществ и энергии (т. е. поступление питательных веществ в количестве, не покрывающего затраты организма);
- смешанная – вызывается сочетанием пре- и постнатальных факторов.
В случае пренатальной гипотрофии (гипотрофии плода) прогноз зависит от степени гипоксического поражения центральной нервной системы.
Пренатальная гипотрофия в зависимости от клинических проявлений подразделяется на следующие виды:
- невропатическая – снижение массы тела незначительно, отмечаются нарушения сна и аппетита;
- нейродистрофическая – характеризуется снижением массы тела, отставанием в психомоторном развитии, стойкой анорексией;
- нейроэндокринная – характерно нарушение эндокринной регуляции психомоторного развития, а также функционального состояния внутренних органов;
- энцефалопатическая – проявляется выраженным неврологическим дефицитом, тяжелым отставанием ребенка в психическом и физическом развитии, гипоплазией костной системы.
Степени гипотрофии
В зависимости от дефицита массы тела выделяют следующие степени гипотрофии у детей:
- Легкая. Дефицит составляет 10–20%, длина тела соответствует возрастной норме.
- Средняя. Масса тела снижена на 20–30%, отмечается задержка роста на 2-3 см.
- Тяжелая. Дефицит превышает 30%, ребенок значительно отстает в росте.
При своевременном и комплексном лечении гипотрофии I и II степени прогноз благоприятный.
Признаки
Клинические признаки гипотрофии у детей определяются дефицитом массы тела.
При I степени гипотрофии общее состояние ребенка остается удовлетворительным. Отмечается незначительное уменьшение толщины слоя подкожной жировой клетчатки.
Признаками гипотрофии II степени являются:
- лабильность центральной нервной системы (снижение эмоционального тонуса, вялость, апатия, возбуждение);
- сухость, бледность, шелушение кожных покровов;
- снижение тургора мягких тканей и эластичности кожи;
- утрата подкожной клетчатки (сохраняется только на лице);
- нарушения микроциркуляции (холодные конечности, мраморность кожи);
- диспепсические расстройства (запоры, рвота, тошнота);
- учащенное дыхание (тахипноэ);
- склонность к тахикардии;
- артериальная гипотензия;
- приглушенность сердечных тонов.
При III степени гипотрофии наблюдается выраженная задержка развития. Общее состояние ребенка тяжелое. Происходит утрата приобретенных ранее навыков, выражены признаки анорексии, слабость, вялость. Кожа бледная и сухая, с сероватым оттенком, собирающаяся в складки (т. н. старческая кожа). Подкожная клетчатка отсутствует полностью, лицо становится впалым, т. к. исчезают комочки Биша, придающие детским щекам округлость. Развивается гипотрофия мышц вплоть до полной их атрофии. Ребенок похож на обтянутый кожей скелет. Нередко присутствуют симптомы обезвоживания:
- сухость слизистых оболочек;
- западение большого родничка;
- поверхностное дыхание;
- приглушение сердечных тонов;
- значительное снижение артериального давления;
- нарушение терморегуляции.
Диагностика
Диагностика гипотрофии начинается с осмотра и тщательного сбора акушерского и постнатального анамнеза (особенности течения беременности, заболевания матери, токсикозы, течение родов, применение акушерских пособий, длительность безводного промежутка, ежемесячная прибавка массы тела ребенка, перенесенные заболевания). Также выясняют социальный (социально-экономическое положение семьи, жилищно-бытовые условия) и наследственный (эндокринные, обменные заболевания, энзимопатии у членов семьи) анамнез.
На фоне гипотрофии I и II степени у детей часто развиваются интеркуррентные заболевания (пиелонефрит, пневмония, отит).
Лабораторная диагностика гипотрофии у детей включает следующие виды анализов:
- общий анализ крови (гипохромная анемия, увеличение гематокрита и СОЭ, тромбоцитопения, лейкопения);
- общий и биохимический анализ мочи;
- биохимический анализ крови;
- определение кислотно-щелочного состава крови;
- определение концентрации в сыворотке электролитов (натрий, кальций, калий);
- иммунограмма (выполняют при инфекционных процессах);
- кал на дисбактериоз;
- копрограмма;
- эндокринный профиль (гормоны надпочечников, щитовидной железы) – при наличии показаний;
- исследование пота на содержание хлоридов (при подозрении на муковисцидоз);
- вирусологические и бактериологические исследования – при подозрении на инфекционные процессы.
При необходимости ребенка направляют на консультацию к эндокринологу, офтальмологу, гастроэнтерологу и т. д.
Для исключения специфического легочного процесса (туберкулез, муковисцидоз) выполняют рентгенологическое исследование органов грудной клетки.
Лечение
При I и II степени гипотрофии с удовлетворительной переносимостью пищевых нагрузок лечение проводится в амбулаторных условиях. Показаниями к госпитализации являются:
- возраст младше одного года;
- наличие инфекционных или соматических сопутствующих заболеваний;
- низкая толерантность к пищевым нагрузкам;
- III степень гипотрофии.
В терапии гипотрофии основное значение имеет правильно организованное лечебное питание. В нем выделяются три фазы:
- Подготовительная.
- Усиленного питания.
- Восстановительная.
Целью подготовительной фазы является определение толерантности ребенка к пищевой нагрузке и ее повышение, коррекция нарушений водно-солевого баланса. При гипотрофии I степени пищевые нагрузки уменьшают по сравнению с нормой до 2/3 от необходимого объема пищи, а при II и III степени гипотрофии до 1/3–1/2. При грудном вскармливании ребенку с гипотрофией I и II степени назначают 100 мл грудного молока на каждый килограмм массы тела в сутки.
При плохой переносимости пищевых нагрузок возникает необходимость в парентеральном питании. С этой целью внутривенно вводят растворы коллоидов и кристаллоидов в соотношении 1:1.
Целями фазы усиленного питания является восстановление всех видов обмена веществ и энергии, а также переход к полному кишечному питанию. Калорийность рациона составляет 150–180 ккал на каждый килограмм фактической массы тела ребенка. Диету постепенно расширяют, вводя в нее все макро- и микронутриенты в возрастных пропорциях.
Общие принципы диетотерапии при гипотрофии:
Читайте также:


