Туберозный склероз и симптоматическая эпилепсия
Дефекты в генетическом аппарате человека вызывают различные тяжелые заболевания, среди которых туберозный склероз. Отсутствие генов, кодирующих белки подавляющие избыточный рост клеток, оборачивается для больного появлением множества опухолей. Это заболевание трудно диагностировать, а разработанное лечение подходит лишь для устранения симптомов.
Причины появления болезни Бурневилля
Туберозный склероз (болезнь Бурневилля-Прингла) внесен группу факоматозов. Эти генетически обусловленные состояния с прогрессирующим поражением нервной системы записаны в МКБ 10 как Q85. В рубрику также включены нейрофиброматоз, синдромы Пейтца-Егерса, Страджа-Вебера, Гиппеля-Линдау. Туберозный склероз, код которого указан как Q85.1, считается редким заболеванием, встречающимся у людей с отягощенной наследственностью. Однако в последнее время 70% зарегистрированных случаев возникали у населения, не имеющего родственников с болезнью Бурневилля. Лишь 30% больных имеют мутантные гены, унаследованные по аутосомно-доминантому типу.
Болезнь Бурневилля обусловлена мутациями в генах TSC1 и TSC2, при нарушении работы которых организм не способен контролировать патологический рост тканей с образованием опухолей. В зависимости от места дефекта в генетическом аппарате выделяют два типа туберозного склероза:
- Первый тип обусловлен нарушением кодирования гамартина – белка супрессора опухолей. Патология возникает из-за мутантного гена 34 локуса девятой хромосомы.
- Второй тип устанавливается при появлении мутации в 13 участке шестнадцатой хромосомы, которая приводит к нарушению работы туберина – белка блокирующего неконтролируемый рост клеток.
Симптомы при туберозном склерозе

Учитывая, что опухолевый рост при туберозном склерозе начинается из любой ткани, появившиеся симптомы очень вариабельны. Первые проявления болезни возникают в детском возрасте. В течение первых 5 лет жизни ребенка могут произойти опухолевые поражений глиальной ткани в центральной нервной системе, любого участка кожи, глаз и внутренних органов. Тяжесть течения болезни определяется индивидуально на основании сложившейся клинической картины. Туберозный склероз у детей при легкой степени не имеет специфических признаков, что усложняет диагностику заболевания. Более благоприятное течение ТС обусловлено отсутствием эпиприпадков, слабоумия и психического расстройства.
Туберозный склероз ЦНС
Наиболее тяжелые проявления болезни Бурневилля наблюдаются при поражении головного мозга. Туберозный склероз у детей сопровождается судорожными припадками. Именно эпилептические припадки служат поводом для тотального исследования мозга с целью поиска опухолей.
Взаимосвязь судорог с новообразованиями в ЦНС объясняется тем, что опухоль в процессе своего роста раздражает нейроны. Образовавшийся эктопический очаг импульсации перегружает головной мозг, из-за чего и начинается эпиприступ.
Туберозный склероз у детей с поражением головного мозга на первом году жизни манифестирует с характерными признаками:
- Инфантильные спазмы – тяжелая форма припадков, которые сопровождаются спастическими сокращениями отдельных мышц или генерализацией судорожного приступа в период бодрствования. Особенностью синдрома Веста является серийность эпиприпадков (до 30 раз в сутки).
- Синдром Леннокса-Гасто нередко является последствием инфантильных спазмов. Проявляется пароксизмальными эпилептическими приступами разной степени выраженности (абсанс, тонические, атонические, миоклонические) сочетающиеся с торможением в психомоторном развитии.
Особо злокачественно туберозный склероз протекает у детей до года. Возникающая эпилепсия склонна к серийности и чередованию малых припадков с генерализированными приступами. Задержка и нарушение психического здоровья ребенка проявляется агрессивным поведением, синдромом гипервозбудимости. Такая форма эпилепсии слабо поддается терапии антиконвульсантами.
Умственная отсталость при болезни Бурневилля
Часто эпилептические припадки сочетаются с умственной отсталостью у ребенка. Развитие олигофрении у больных происходит из-за формирования корковых туберов. Кора головного мозга чувствительна к любому раздражителю, а возникающие опухоли склонны смещать и разрушать важнейшие нейронные центры. Дефекты психики определяются даже на ранних этапах жизни младенца и проявляются заторможенностью или капризностью, нарушением концентрации внимания. Поздно пропадают рефлексы периода новорожденности, ребенок вялый, плохо осваивает простейшие движения (поднятие головы, сидение, стояние).
Существует закономерность между временем появления корковых опухолей и задержкой в умственном развитии. Чем раньше возраст манифестации туберов в ЦНС, тем тяжелее будет выражена умственная отсталость. При глубокой олигофрении люди теряют способность к самооблуживанию, за ними требуется постоянный уход. Легкая степень проявиться на этапе обучения, когда у ребенка возникнут проблемы с усвоением школьного материала, параллельно появляется снохождение, бессонница, ночные кошмары.
Кожные проявления туберозного склероза

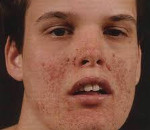
Дерматологические проявления болезни Бурневилля-Прингла представляют огромную эстетическую проблему. Практически 100% людей с туберозным склерозом имеют кожные новообразования, представленные разнообразными патологическими элементами.
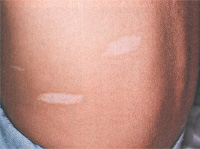
С рождения на теле ребенка могут присутствовать участки гипопигментации, имеющие вид белых пятен на фоне кожи нормального цвета. Также депигментация возникает на ресницах, бровях, волосах. У 14% больных наоборот появляются участки с усиленной пигментацией, тогда следует провести дифференциальную диагностику с нейрофиброматозом.
У 60-80% пациентов образуются ангиофибромы лица. Они имеют вид единичных уплотненных узлов. Ангиофибромы имеют красный или желтый цвет, размером и формой напоминают зерно проса.
Околоногтевые фибромы у пациента с туберозным склерозом обнаруживаются в 50% всех случаев. Эти опухоли усиленно развиваются в постпубертатный период. Фибромы в виде тусклых красных узелков располагаются на мягких тканях вокруг ногтя.
Офтальмологические признаки ТС
Менее половины больных с туберозным склерозом страдают от опухолей сетчатки или зрительного нерва. Их можно выявить только при проведении офтальмоскопии. При исследовании глазного дна визуально заметны одиночные или множественные узловатые новообразования. Клинически офтальмологические признаки ТС проявляются снижением остроты зрения. Иногда к основному симптому присоединяются ангиофибромы век и катаракта.
Состояние внутренних органов при болезни Бурневилля
Опухоли и псевдоопухоли (кисты) внутренних органов при туберозном склерозе находятся на 2 месте после ЦНС по тяжести течения заболевания. Смешанная симптоматика затрудняет постановку диагноза, каждый орган выдает собственную клиническую картину поражения.
Диагностика болезни Бурневилля
Учитывая полиморфизм клинических проявлений, диагностировать туберозный склероз можно только при комплексной работе специалистов из узких медицинских специальностей (невролог, дерматолог, офтальмолог, кардиолог и др.).

Постановка диагноза требует проведения специальных исследований:
- Суточный мониторинг ЭЭГ назначается для выявления эпилепсии.
- Для визуализации головного мозга с поиском причин эктопической активности используется КТ и МРТ. КТ используется для выявления твёрдых кальцифицированных туберов и узлов. МРТ лучше визуализирует опухоли из мягкой ткани и некальцифицированные туберы. Детям до 1 года рекомендуется провести нейросонографию.
- Диагностика болезни Бурневилля с поражением внутренних органов также проводится с использованием высокоточных методов визуализации. Для исследования почек можно применить УЗИ, рентгенографические способы исследования. Опухоли в ЖКТ определяются с помощью эндоскопических устройств.
Диагноз считается достоверным при одном первичном признаке в сочетании с двумя вторичными или третичными симптомами.
Лечение болезни Бурневилля
Помощь больным с туберозным склерозом включает в себя такие принципы:
- Симптоматическое лечение.
- Коррекция когнитивных нарушений и работа с психикой.
- Хирургическое лечение.
Наиболее важным пунктом в лечении болезни Бурневилля является устранение и профилактика эпилептических припадков. Подбор препарата зависит от вида эпилептического приступа. Для купирования малых припадков используется комбинация вальпроатов и карбомазепином. При крупных припадках применяется топиромат или леветирацетам. Профилактика эпилепсии необходима для предотвращения эпистатуса, приводящего к смерти больного.
Назначение ноотропов противопоказано из-за эпилепсии. Коррекция когнитивных нарушений и психических функций выполняется путем комплексного лечения у психолога.
Хирургическое лечение в случае опухоли мозга проводится нейрохирургами по строгим показаниям. Только при прогрессивном росте новообразования с нарушением в перспективе (или фактическом) структуры мозговых центров и их функций, выполняется удаление опухоли.
Туберозный склероз трудно выявить и лечить, но распространение информации о болезни поможет своевременно поставить диагноз. Делитесь ссылками на статью в соц. сетях, оставляйте комментарии и участвуйте в обсуждении темы.
Туберозный склероз — генное заболевание, характеризующееся поражением нервной системы в виде эпилепсии и олигофрении, полиморфными кожными симптомами, опухолевыми и неопухолевыми процессами в соматических органах. Диагностический алгоритм состоит из обследования нервной системы (МРТ, КТ головного мозга, ЭЭГ), офтальмологического исследования, обследования внутренних органов (УЗИ, МРТ сердца, КТ почек, рентгенография легких, ректороманоскопия). Главными направлениями лечения являются: противоэпилептическая терапия, нейропсихологическая коррекция, наблюдение и своевременное хирургическое лечение новообразований.
МКБ-10
- Причины туберозного склероза
- Симптомы туберозного склероза
- Поражение ЦНС
- Дерматологические симптомы
- Офтальмологические симптомы
- Поражение внутренних органов
- Диагностика туберозного склероза
- Лечение туберозного склероза
- Цены на лечение
Общие сведения
Туберозный склероз (ТС) — наследственная нейроэктодермальная патология, проявляющаяся изменениями кожи, эпилептическими приступами, олигофренией (умственной отсталостью) и возникновением новообразований различной локализации. Наряду с нейрофиброматозом, болезнью Гиппеля-Линдау, синдромом Луи-Бар, болезнью Стерджа-Вебера и др., ТС относится к факоматозам. Заболеваемость составляет 1 случай на 30 тыс. населения, среди новорожденных — 1 случай на 6-10 тыс. Известны не только семейные, но и спорадические случаи. Причем последние составляют до 70%.

Причины туберозного склероза
Заболевание имеет генетическую природу. Большинство случаев обусловлено возникновением новых мутаций и лишь 30% аутосомно-доминантным наследованием генных аберраций, имеющихся у родителей. Выделяют туберозный склероз тип 1, развитие которого обусловлено мутациями в гене 34 локуса 9-й хромосомы, ответственном за кодирование гамартина, и туберозный склероз тип 2, связанный с нарушениями в 13-ом участке 16-й хромосомы, отвечающем за кодирование туберина.
Биохимические аспекты патогенеза до конца не изучены. Известно только, что в норме гамартин и туберин являются факторами подавления опухолевого роста. Морфологическим субстратом выступают разросшиеся глиальные элементы церебральной ткани, гистологически представленные гигантскими клетками с атипично увеличенными ядрами и большим числом отростков. Глиальные разрастания формируют субэпендимальные узлы, корковые туберы и специфические островки в белом веществе. Все эти образования имеют тенденцию к обызвествлению. Субэпендимальные узлы зачастую дают начало образованию гигантоклеточной астроцитомы. В 10% случаев отмечается поражение тканей мозжечка. Глиальные разрастания наблюдаются также на диске зрительного нерва и в периферических отделах сетчатки.
Симптомы туберозного склероза
Клиника, которую имеет туберозный склероз, очень вариабельна. Она включает поражение центральной нервной системы (ЦНС), дерматологические и офтальмологические проявления, новообразования внутренних органов. Дебют приходится на различные возрастные периоды, но чаще туберозный склероз манифестирует в течение первых 5-ти лет жизни. Возможны различные по тяжести варианты течения. В легких случаях пациенты имеют ряд факультативных неспецифических симптомов и зачастую не проходят диагностику на наличие ТС. Туберозный склероз в стертой форме протекает без эпиприступов, олигофрении и расстройств поведения.
Изменения в ЦНС выступают доминирующими проявлениями ТС. Среди них наиболее часто (в 80-90% случаев) встречается судорожный синдром, с которого обычно манифестирует заболевание. Для эписиндрома, дебютирующего на первом году жизни, характерны инфантильные спазмы (синдром Веста), затем трансформирующиеся в синдром Леннокса-Гасто. Возможны атипичные абсансы, сомато- и сенсомоторные пароксизмы, вторично-генерализованные приступы. Возникновение в возрасте до года, высокая частота и гетерогенность приступов сопровождаются их резистентностью к антиконвульсантной (противоэпилептической) терапии. Эпилептические пароксизмы являются причиной задержки психического развития и нарушений поведения (агрессивности, аутизма, СДВГ) у детей.
В половине случаев туберозный склероз сопровождается выраженной в различной степени олигофренией. Наряду с эпилепсией, причиной ее развития считается наличие корковых туберов. Уже в младшем возрасте у детей отмечается анормальное поведение: общее беспокойство, капризность и недовольство наряду с медлительностью, затруднениями переключаемости внимания. Степень этих нарушений тем выше, чем раньше возник туберозный склероз. У большинства пациентов также наблюдаются нарушения сна. Они характеризуются ночными пробуждениями, инсомнией, сомнамбулизмом, ранним утренним переходом от сна к бодрствованию.
Изменения со стороны кожи сопровождают туберозный склероз практически в 100% случаев. Они характеризуются большим полиморфизмом элементов и их сочетаний. Чаще всего (в 90% случаев) наблюдаются пятна гипопигментации, которые возникают обычно в первые 3 года жизни и в дальнейшем увеличивают свое количество. Они асимметрично разбросаны по ягодицам, туловищу и на передне-латеральных поверхностях конечностей. Возможна депигментация ресниц, бровей и волос. В 14% случаев выявляются участки гиперпигментации в виде пятен, более характерных для нейрофиброматоза. Как правило, их насчитывается не более 5 штук.
В 25% случаев туберозный склероз сопровождается образованием фиброзных бляшек, в 30% случаев — мягких дерматофибром. До 50% больных после пубертата имеют склонные к прогредиентному росту околоногтевые фибромы. Последние более часто располагаются на ступнях. Имеют вид тусклых красных узелков или папул, окружающих ногтевую пластинку.
Отмечаются редко, хотя почти у половины больных ТС выявляется наличие гамартом зрительного нерва и/или гамартом сетчатки. Гамартомы могут иметь плоскую гладкую, незначительно возвышающуюся поверхность или представляют собой узловатое образование, иногда встречаются гамартомы смешанного типа — узловатые в центре. Основным проявлением гамартом является прогрессирующее падение зрения, но зачастую наблюдается их субклиническое течение. Возможны и другие офтальмологические расстройства: депигментация радужки, отек диска зрительного нерва, колобома, косоглазие, ангиофибромы век, катаракта.
Новообразования соматических органов, сопровождающие туберозный склероз, отличаются множественностью и частым двусторонним поражением парных органов, длительно протекают субклинически. Период их манифестации колеблется от 5 до 40 лет. К наиболее патогномоничным для ТС новообразованиям относятся: рабдомиома сердца, кисты легких, поликистоз почек, гамартомы печени, ректальные полипы. В 4,5% случаев при ТС наблюдаются злокачественные опухоли, чаще почечно-клеточный рак.
Со стороны сердечно-сосудистой системы выявляются опухоли сердца. В 30-60% случаев это рабдомиомы. При их внутриутробном развитии может наблюдаться антенатальная гибель плода. У половины новорожденных с ТС рабдомиомы выявляются случайно при выполнении ЭхоКГ. У маленьких детей они проявляются аритмией, синдромом WPW, тахикардией, фибрилляцией желудочков. Интрамуральное положение рабдомиомы влечет за собой расстройство сократимости; обтурация опухолевой массой сердечных камер приводит к сердечной недостаточности. У старших детей рабдомиомы преимущественно бессимптомны; возможна блокада ножки пучка Гиса, псевдоишемические отклонения на ЭКГ. Зачастую наблюдается регресс и даже полное исчезновение рабдомиомы к 6-летнему возрасту.
Диагностика туберозного склероза
Диагностировать туберозный склероз возможно лишь совместными усилиями нескольких специалистов (невролога, офтальмолога, дерматолога, кардиолога, нефролога) с проведением широкого аппаратного обследования пациента. Церебральная эпилептическая активность регистрируется при помощи ЭЭГ и ЭЭГ с пробами. У детей до года возможно проведение нейросонографии. Наибольшую значимость в диагностике поражений ЦНС имеют КТ и МРТ. КТ головного мозга более информативно в отношении кальцифицированных туберов и субэпендимальных узлов, а МРТ головного мозга — в выявлении некальцифицированных туберов. С целью своевременной диагностики астроцитомы детям, имеющим туберозный склероз, рекомендовано прохождение МРТ или КТ-исследования не реже чем раз в 2 года.
Проводится комплексное обследование соматических органов: ЭКГ, УЗИ и МРТ сердца, УЗИ брюшной полости, УЗИ и КТ почек, урография, обзорная рентгенография грудной клетки, ректороманоскопия, колоноскопия. Диагностика офтальмологических поражений осуществляется путем прямой и непрямой офтальмоскопии, сканирующей томографии сетчатки.
В связи с большой полиморфностью сопровождающих туберозный склероз проявлений, для установления диагноза используют диагностические критерии, разработанные в 1998 г. в Швеции. Они включают первичные, вторичные и третичные признаки. Туберозный склероз достоверен, когда имеет место 1 первичный признак в сочетании с 2 вторичными или третичными. Туберозный склероз вероятен при наличии 1 вторичного и 1 третичного или 3 третичных признаков.
Лечение туберозного склероза
Основополагающим направлением в лечении ТС является антиконвульсантная терапия, поскольку степень олигофрении и ЗПР напрямую коррелирует с частотой эпиприступов, а эпилептический статус может стать причиной смертельного исхода. Выбор препарата зависит от вида пароксизмов, при недостаточной эффективности монотерапии, назначается комбинированное лечение. При синдроме Веста применяют вигабатрин и тетракозактид. Препаратами второй очереди выступают вальпроаты. Если туберозный склероз протекает с парциальными эпиприступами, то базовой терапией считается сочетание вальпроатов с карбамазепином. При отсутствии эффекта в эту схему лечения включают ламотриджин. При генерализованных эпиприступах и парциальных пароксизмах в качестве монопрепарата и в комбинации с другими противоэпилептическими средствами могут применяться современные антиконвульсанты топирамат и леветирацетам.
Терапия олигофрении проводится преимущественно путем нейропсихологической коррекции и комплексного психологического сопровождения ребенка. Назначение ноотропов и прочих стимулирующих нейропрепаратов противопоказано из-за наличия эписиндрома. При выявлении астроцитомы проводится динамическое наблюдение. Хирургическое удаление внутримозговой опухоли показано только при резком увеличении ее размеров с подъемом внутричерепного давления. Операцию проводят нейрохирурги.
В отношении новообразований соматических органов применяется преимущественно выжидательная тактика. Хирургическое лечение проводится по показаниям, в основном в случаях, когда опухоль вызывает существенную дисфункцию органа или имеется угроза ее злокачественного течения.
Туберозный склероз — редкое (1 случай на 30 000 человек) генетическое заболевание, вызывающее образование опухолей в органах по всему телу. Поражаются чаще всего внутренние органы (почки, сердце, легкие), но на начальной стадии заболевание может проявлять себя внешне: на коже лица появляются множественные новообразования.
Лечение и прогноз туберозного склероза — задача не из легких: здесь нужен целый ряд грамотных специалистов и проведение множества обследований. При этом прогноз будет зависеть от здоровья пациента в целом, как быстро ему поставили правильный диагноз и как скоро начали лечение. В лучшем случае пациенты с ТС могут прожить довольно долгую жизнь.

Причины туберозного склероза
Болезнь Бурневилля имеет генетическую природу и обусловлена мутациями в генах TSC1 и TSC2, в связи с чем у больных наблюдается неконтролируемый рост опухолевых тканей.
Выделяют 2 типа туберозного склероза в зависимости от локализации:
- Мутация гена 34 локуса девятой хромосомы. В этом случае происходит нарушение кодирования гематина — антионкогена, обеспечивающего профилактику опухолевой трансформации клеток;
- Мутация в 13 участке шестнадцатой хромосомы приводит к сбоям в работе туберина — белка, блокирующего неконтролируемый рост клеток.

Врач-невролог, кандидат медицинских наук
Туберозный склероз — очень редкое заболевание, генетическое, характеризуется развитием доброкачественных опухолей в различных органах. ТС диагностируется в период полового созревания. Примерная частота — 1 на 6000. Если один из родителей имеет такое заболевание, то шанс того, что оно обнаружится у ребенка, составляет 50%. В то же время есть статистика, показывающая что 2/3 случаев — это новые мутации.
Клинические проявления заболевания очень разнообразны и зависят от локализации опухолей. Поражения ЦНС перекрывают поток нервных импульсов, приводят к задержке когнитивного развития, провоцируют судороги, спазмы. Туберомы могут разрастаться и перекрывать поток спинномозговой жидкости, что становится причиной односторонней гидроцефалии. Ангиолипомы (опухоли почек) и поликистоз почек провоцируют развитие артериальной гипертензии. Очень часто встречаются поражения кожи.
Для диагностики используются большие и малые признаки. Чтобы поставить диагноз туберозный склероз, достаточно двух больших признаков или одного большого признака в сочетании с двумя (и более) малыми. Обязательно нужны анализы крови и мочи, УЗД почек, ЭКГ, ЭЭГ, КТ, МРТ, генетические исследования.
Формы заболевания
ТС имеет два основные формы:
- Семейная — обнаруживается в семьях, где был больной родственник. У ребенка, чей родитель болен ТС, шанс заболевания — до 50%.
- Спорадическая — не носит наследственный характер, возникает спонтанно.
Симптомы туберозного склероза
Болезнь Бурневилля имеет довольно вариабельную клиническую картину, но в целом все признаки протекания болезни можно разделить на первичные и вторичные.
- ангиофибромы (новообразования с волокнистым и сосудистым типом ткани) лица или фиброзные бляшки (плотные округлые белые образования) на лбу;
- новообразования возле ногтей;
- нарушение пигментации кожи: появление трех и более гипопигментных пятен;
- выраженная сухость кожных покровов, так называемая шагреневая кожа;
- множественные новообразования на сетчатке (гемартомы);
- туберсы на головном мозге на границе белого и серого вещества;
- опухоль ЦНС;
- гиганто-клеточная астроцитома;
- рабдомиома (узел) сердца;
- кистозная деструкция легочной ткани;
- множественные новообразования на почках.
- многочисленные углубления в эмали зубов;
- полипы в кишечнике;
- разрушение костной ткани (костные кисты);
- фибромы полости рта;
- доброкачественные опухоли (гамартомы) внутренних органов;
- изменение цвета сетчатки глаза;
- нарушение пигментации кожных покровов;
- кисты в почках.
Для точного диагностирования туберозного склероза специалисту нужно подтверждение, как минимум двух первичных признаков или одного первичного признака и двух вторичных признаков.
У детей симптоматика следующая:
- головокружение и замедленная речь;
- временное ухудшение зрения, боль в глазах;
- понижение мышечного тонуса;
- дрожь конечностей (при поражении мозжечка);
- недержание мочи (при сложном протекании болезни);
- тошнота и рвота.
Поражение центральной нервной системы может проявляться по-разному. У пациента могут наблюдаться:
- приступы судорог (встречаются уже на первом году жизни ребенка, больного туберозным склерозом);
- изменение поведенческих реакций (аутизм, синдром гиперподвижности и дефицита внимания, агрессия и аутоагрессия);
- нарушение интеллекта (умственная отсталость) — отмечается в 50% случаев (варьируется от умеренной до глубокой);
- нарушение сна (бессонницы, снохождение, раннее пробуждение и пр.).
При поражении ЦНС на мозге появляются:
- Корковые туберсы (единичные и множественные) — выступы над бороздами головного мозга. Наблюдаются у больных в 50% случаев;
- Субэпендимарные узлы локализуются в желудочках головного мозга. В 10-15% случаев могут перерасти в гигантоклеточные астроцитомы. В этом случае у пациентов наблюдаются сильная головная боль, тошнота и рвота.
Данное заболевание довольно активно проявляет себя внешне. Так, у больного могут обнаруживаться следующие симптомы:
У 50% пациентов наблюдаются офтальмологические симптомы, сложность заключается лишь в том, что их трудно обнаружить на ранних этапах. Проявляется заболевание на этом уровне в появлении доброкачественной опухоли (гамартома, нередко — множественных) сетчатки и зрительного нерва. Обычно опухоль локализуется рядом с оптическим диском.
Проявляет себя гамартома падением зрения, депигментацией радужки, отеком диска зрительного нерва, косоглазием, катарактой и пр.
Новообразования внутренних органов при ТС часто бывают множественными и поражают парные органы. Какое-то время течение болезни может быть бессимптомным. Чаще других при ТС поражаются следующие органы:
- сердце (рабдомиома) — при внутриутробном развитии рабдомиомы — вероятна гибель плода. У маленьких детей о наличии рабдомиомы могут свидетельствовать тахикардия, аритмия, фибрилляция желудочков. У детей постарше симптомов вообще может не быть, а к 5-6-летнему возрасту рабдомиома может исчезнуть совсем);
- легкие (кисты) поражаются уже в сознательном возрасте, обычно подростковом, приводит к дыхательной недостаточности;
- почки (поликистоз) — симптом характерен для половины больных и выступает вторым, приводящим к смерти (после поражения ЦНС). Данная проблема обнаруживается обычно у больных после 30 лет;
- печень (гамартома — доброкачественная опухоль, которая сопровождается отдышкой, рвотой, дыхательной дисфункцией);
- кишечник (полипы — доброкачественные новообразования на ножке, свисающие со стенок органа. Возможны приступы схваткообразных болей и кровотечение).
Два последних нарушения приводят также к образованию дефектов зубов (углубления на эмали).
Диагностика туберозного склероза
ТС довольно трудно диагностировать. Как уже говорилось выше, иногда заболевание может протекать бессимптомно. Так как болезнь проявляет себя в разных органах (от глаз до кишечника), необходимы будут совместные усилия нескольких специалистов и проведение обширного обследования. Для начала специалистами проводится опрос пациента, который обычно содержит следующие вопросы:
- Какие симптомы?
- Как давно они появились?
- С какой частотой повторяются?
- Были ли в семье случаи данного заболевания?
Невролог осматривает пациента с целью найти какие-либо неврологические патологии (приступы эпилепсии, расстройства интеллекта и пр.).
Дерматологический осмотр нацелен на нахождение бугорков на коже или признаков ее обесцвечивания.
Офтальмолог осматривает глазное дно, сетчатку, зрительный нерв.
Также проводятся следующие обследования:
- Анализ крови на наличие повышенного уровня креатина, мочевины (наблюдается при поражении почек);
- Анализ мочи на наличие крови в ней (также симптом нарушения работы почек);
- Эхокардиография призвана показать бугорки на сердце;
- ЭЭГ с пробами поможет зарегистрировать церебральную эпилептическую активность.
- Чтобы оценить силу поражения ЦНС необходимо провести КТ и МРТ головного мозга. В случае туберозного склероза здесь будут видны бугорки на поверхности головного мозга, а также увеличение количества ликвора.
- При подозрении на локализацию ТС в конкретном органе проводится УЗИ, КТ и МРТ этого органа или совокупности (например, УЗИ брюшной полости), при подозрении поражения кишечника проводится ректороманоскопия и колоноскопия. Диагностика офтальмологических поражений происходит путем проведения офтальмоскопии (осмотр глазного дна с целью оценки состояния сетчатки).
- Генетическое обследование на наличие изменений в генах TSC1 и TSC2.
Лечение туберозного склероза
Полностью вылечиться от ТС на данный момент невозможно, так как заболевание является генетическим. Курс терапии призван прервать признаки болезни и улучшить общее состояние пациента.
Антиконвульсантная терапия является основной в лечении ТС, так как данное заболевание сопровождается частыми припадками эпилепсии, а степень олигофрении напрямую связана с частотой эпиприступов.
Врачами обычно назначаются препараты следующего рода:
- Гипотензивные — призваны понизить давление;
- Сердечно-сосудистые — в случае нарушения работы сердца;
- Кортикостероиды, противосудорожные средства и антидепрессанты — для ликвидации приступов эпилепсии и пр.
Пациентам с ТС также важно правильно питаться: необходимо увеличить потребление жиров и уменьшить — белков и углеводов.
В случае тяжелого протекания болезни пациентам назначается операция (в зависимости от места локализации опухоли): удаляют опухоли в головном мозге, почках, органах ЖКТ и пр. Если опухоли множественные, нередко удаляется орган целиком. Бугорки на коже удаляют лазером или методом криодеструкции.
Для детей также необходима консультация психотерапевта для предупреждения олигофрении. Лечение в детском возрасте призвано устранить нервные судороги. При локализации опухолей в сердце или почках лечат сердечную и почечную недостаточность. Внутричерепные опухоли подлежат удалению, так как они провоцируют рост внутричерепного давления. Вовремя поставленный диагноз и грамотное лечение дает шансы ребенку прожить довольно долгую жизнь.
Осложнения
ТС — заболевание довольно опасное: диагностировать его трудно, вылечить практически невозможно, так еще и встречается ряд осложнений, а именно:
- Гемианопсия — поражение зрительной системы. Человек с таким диагнозом видит мир будто наполовину;
- Водянка головного мозга (гидроцефалия) опасна сильными головными болями, снижением слуха и зрения;
- Почечная недостаточность ведет к задержке шлаков в организме, нарушению кислотно-щелочного баланса, сбоям в работе сердца;
- Стойкая эпилепсия — это невозможность для пациента прийти в сознание даже на время между приступами. Эпилептический статус (затянувшийся приступ) может привести к летальному исходу.
ТС опасен целым рядом осложнений, каждое из которых, в свою очередь, требует отдельного лечения, именно поэтому так важно вовремя поставить правильный диагноз и приступить к лечению ТС.
Прогноз заболевания
Полностью данное заболевание устранить невозможно, но вот облегчить симптомы — вполне. Поэтому так важно диагностировать ТС на ранних этапах: возможно для борьбы с признаками еще будет достаточно традиционной терапии без хирургического вмешательства.
Поэтому при обнаружении ряда вышеописанных симптомов (особенно у детей) сразу необходимо проконсультироваться с врачом, сдать необходимые анализы и пройти обследование. Так как ТС — нарушение генетическое, то людям, в чьих семьях оно встречалось, на стадии планирования беременности рекомендуется консультация медицинского генетика.
Читайте также:


