Аутоиммунные заболевания зрительных нервов
Разнородная группа заболеваний, в основе которых лежит аутоагрессия иммунной системы организма и выработка активных клеток — антител, разрушающих собственные здоровые клетки и ткани.
Аутоиммунные заболевания могут поражать любые системы и органы, в том числе и нервную систему.
Симптомы аутоиммунных заболеваний нервной системы разнообразны, поскольку для каждого из них характерна выработка специфических антител, поражающих только определенные структуры клеток.
Классификация аутоиммунных заболеваний в неврологии
Основные аутоиммунные заболевания, поражающие центральную нервную систему:
- Рассеянный склероз и некоторые более редкие демиелинизирующие заболевания. Антитела вырабатываются к оболочке нервных отростков — миелину. Результатом является нарушение проведения сигнала по нервным волокнам. Основные симптомы: различные нарушения зрения, слабость и онемение рук и/или ног, шаткость, нарушения мочеиспускания.
- Аутоиммунные энцефалиты. Обширная группа заболеваний, общей чертой которых является поражение исключительно головного мозга. Каждый энцефалит отличается специфическим видом антител и, следовательно, некоторыми особенностями клинической картины. Тем не менее, для всех аутоиммунных энцефалитов существует ряд общих симптомов: психические расстройства, нарушение памяти, судороги.
Аутоиммунные заболевания, поражающие периферическую нервную систему (нервные корешки и нервы):
- Синдром Гийена-Барре. Остро развивающееся аутоиммунное заболевание. Антитела вырабатываются к миелину периферических нервов. Проявляется восходящей мышечной слабостью вплоть до слабости дыхательной мускулатуры, реже онемением.
- Хронические аутоиммунные полиневропатии. Группа заболеваний, которые проявляются различным сочетанием слабости и онемения конечностей и имеют медленно прогрессирующее течение.
Аутоиммунные заболевания, поражающие мышцы и нервно-мышечный аппарат:
- Миастения. Антитела при миастении поражают область соединения нервов и мышц — синапсы. В результате воздействия антител чувствительность мышц к сигналу, идущему от нервов, снижается. Клинически состояние проявляется мышечной утомляемостью — слабость мышц ощущается не постоянно, а нарастает постепенно в процессе движения.
- Миопатии. Поражение мышц также может носить аутоиммунный характер. Объединяет данные заболевания общий симптом — мышечная слабость, выраженность и локализация которой, тем не менее, разнится в зависимости от заболевания и вида антител.
Лечение аутоиммунных заболеваний нервной системы
Общим для всех аутоиммунных заболеваний является подход к лечению. Терапия направлена не столько на коррекцию симптомов поражения нервной системы, сколько на модуляцию работы иммунной системы: применяются кортикостероиды, иммуноглобулины и моноклональные антитела, цитостатики, плазмаферез.
Преимущества лечения аутоиммунных заболеваний нервной системы в клинике Рассвет
Неврологи клиники Рассвет не назначают симптоматические препараты с недоказанной эффективностью. Схемы длительного лечения и профилактики аутоиммунных заболеваний разрабатываются в рамках амбулаторных консультаций. Терапия в дневном стационаре направлена на борьбу с обострениями.
Иммунитет способен атаковать собственные нервные клетки спинного и головного мозга человека. Аутоиммунные заболевания нервной системы могут формироваться, как первичные дегенеративные процессы, а также возникать при внутренних болезнях.
Первичные аутоиммунные заболевания
Иммунные нарушения вызывают аутоиммунные заболевания центральной нервной системы, периферических 
нервов, негативно влияют на нервно-мышечную передачу нервного импульса.
Аутоиммунные поражения в цнс включают:
- рассеянный склероз;
- миелит;
- рассеянный энцефаломиелит;
- оптический неврит;
- оптиконевромиелит.
Аутоиммунные патологии периферических нервов:
- миастения гравис;
- синдром Гийена-Барре;
- хроническая воспалительная демиелинизирующая полиневропатия (ХВДП).
Частота случаев рассеянного склероза составляет 30 из 100 000 человек. Болезнь чаще встречается в северных широтах, у белокожих женщин, особенно из Скандинавии. Заболевают рассеянным склерозом в любом возрасте. Так, доля подростков, страдающих этой болезнью, достигает 10%, а средний возраст манифестации рассеянного склероза – 29,2 года.
Это аутоиммунное заболевание имеет наследственный характер, провоцируется дефицитом витамина Д, негативным действием стрессов, респираторными инфекциями. Причиной рассеянного склероза может стать дисбаланс половых гормонов, особенности метаболизма.

Симптомы у больных сильно отличаются, общими признаками для всех при поражении 50% нервных волокон служат:
- нистагм – непроизвольные движения глазного яблока;
- нарушение зрения – двоение, искажение цвета, контрастности, яркости, остроты;
- нарушение тактильной, температурной, вибрационной чувствительности;
- слабость скелетных мышц, реже — мимической мускулатуры;
- недержание мочи, запор;
- неспособность удерживать вертикальное положение туловища;
- развитие депрессии;
- ухудшение памяти, интеллекта.
Диагностируется рассеянный склероз по присутствию в спинномозговой жидкости специфических IgG, повышению антител к миелину. Самым информативным способом диагностики рассеянного склероза служит МРТ, который выявляет присутствие в разных участках мозга очагов демиелинизации.
Заболевание протекает волнообразно. Длительные периоды ремиссии сменяются ухудшениями состояния, при которых повреждения захватывают новые участки нервов, расширяется симптоматика, а состояние неуклонно ухудшается при отсутствии лечения.
Синдром вызывает быстроразвивающиеся двигательные нарушения с поражением черепных нервов. Синдром встречается чаще у мужчин в возрасте около 46 лет.
Патология развивается в течение 4 недель, провоцируется:
- вирусом Эпштейна-Барра;
- вирусами герпеса (опоясывающим, 1 и 2 типа);
- микоплазмами;
- вирусами гепатита А и В;
- Haemophilus influenza, вызывающим ларингит, отит, пневмонию;
- вирусом иммунодефицита человека;
- бактерией Campylobacter jejuni, провоцирующей гастроэнтерит.
Аутоантитела вырабатываются против миелина и шванновских клеток, в процессе участвует гуморальный и клеточный иммунитет. Зоны демиелинизации имеют незначительные размеры, при благоприятном протекании болезни процесс является обратимым.
Симптомами этого аутоиммунного дегенеративного заболевания нервной системы служат:
- ноющая боль в позвоночнике, ягодицах, мышцах бедра;
- судороги в икроножных мышцах, жжение;
- онемение сначала нижних конечностей, затем рук;
- выпадение сухожильных рефлексов.
У 20% больных обнаруживаются признаки дыхательной недостаточности, вызванные слабостью дыхательной мускулатуры. В большинстве случаев после 4 недель болезни наступает период стабилизации, длящийся до 1 месяца.
Восстановление продолжается до 2 лет. У 80% больных, перенесших это заболевание, отмечается полное выздоровление.
Хроническая полиневропатия относится к аутоиммунным заболеваниям, которые передаются по наследству. ХВДП развивается в возрасте примерно 55 лет, частота болезни – 4 случая из 100 000 населения. Заболевание характеризуется демиелинизацией нервных окончаний, поражением аксонов. У больных обнаруживаются нарушения клеточного и гуморального иммунитета.
Активность Т-лимфоцитов направлена на гликолипиды миелиновой оболочки периферийных нервов, из-за чего нарушается проводимость нервов. Процесс сопровождается выделением цитокинов, провоцирующих воспаление и дальнейшее разрушение оболочки.
Основными симптомами ХВДП служат:
- онемение, слабость конечностей;
- боль в пояснице;
- простреливающие боли в коленях;
- двоение при взгляде вдаль;
- парез лицевого, тройничного нерва;
- онемение кожи лица;
- нарушение равновесия, ходьбы.
Не характерны при этом заболевании жгучие боли, они встречаются лишь у 1/5 больных. Очень редко встречаются случаи, когда онемение распространяется на язык, горло и становится сложно глотать и дышать. Зрительные нервы и обоняние при ХВДП не страдают.
Заболевание миастения гравис возникает в результате аутоиммунного нарушения на уровне синапса при передаче нервного импульса. Причиной заболевания служит присутствие в организме больного антител к ацетилхолиновым рецепторам.
Антитела соединяются с рецепторами, расположенными на мышечной пластине и блокируют тем самым рецепторы, исключая их из нервно-мышечной передачи. Поступающий в мышцу сигнал задействует лишь незначительную часть свободных ацетилхолиновых рецепторов, не обладает достаточной мощностью, чтобы сгенерировать ответ мышцы.
Кроме нервных окончаний и мышц, в процесс может вовлекаться вилочковая железа, в которой находятся В-лимфоциты, синтезирующие антитела к ацетилхолиновым рецепторам. Но в некоторых случаях даже при удалении тимуса не удается остановить аутоиммунные процессы, вызывающие патологическую утомляемость мышц.
Частота миастении гравис в разных странах отличается и составляет от 4,8 (Белоруссия) до 142 (США) человек из 1 млн населения. Разница, возможно, объясняется уровнем диагностики.
Миастению можно предположить при появлении симптомов:
Боль при патологической утомляемости мышц отсутствует, расстройство носит непостоянный характер. Нарастающая мышечная слабость свойственна чаще пожилому возрасту и детям.
Вторичные аутоиммунные болезни
Патологии нервной системы способны развиваться, как вторичные, возникать в результате:
- системной красной волчанки;
- идиопатической воспалительной миопатии;
- синдрома Шегрена;
- системного васкулита.

Системная красная волчанка — аутоиммунное ревматологическое заболевание, при котором синтезируются разнообразные антитела, поражающие внутренние органы и нервную систему.
Аутоиммунные нарушения вызываются расстройством гуморального иммунитета. Причиной болезни служит синтез более 100 различных антител к белкам крови, мембранным рецепторам, ядерной ДНК, внутриклеточным компонентам.
- покраснение в виде бабочки на щеках;
- участки депигментации на коже;
- гнездная алопеция на волосистой части головы;
- язвочки в полости рта;
- вялость;
- лихорадка;
- уменьшение веса.
Патологические изменения проявляются инфарктом головного мозга, дисциркуляторной энцефалопатией, эпилептическими приступами, асептическими менингитами.
В периферической нервной системе отмечаются туннельные невропатии двигательных нервов конечностей, нарушения в иннервации шейного отдела. Более чем у 50% больных развиваются психические нарушения в виде депрессии, острых психозов, снижения интеллекта.
Симптомами аутоиммунных нарушений при красной волчанке служат:
- беспокойство;
- головная боль;
- судорожные приступы;
- тревожные расстройства;
- спутанное сознание.
Степень поражения головного мозга при красной волчанке оценивается по результатам МРТ. Заболевание характеризуется ранним поражением мозга. Иногда нарушения деятельности мозга отмечаются еще до установки диагноза системной красной волчанки и появления соматических симптомов.
Содержание статьи:
Болезни зрительного аппарата могут иметь серьезные последствия, если вовремя не обратиться к врачу. Одной из таких патологий является неврит зрительного нерва. Который лишает пациента возможности четко видеть дальние объекты, вызывает болевые ощущения в области глаза и имеет другие неприятные симптомы.
Неврит зрительного нерва — это болезнь воспалительного характера, которая провоцирует снижение зрительных функций. Основными симптомами являются: боль в глазах, резкое снижение зрения, нарушенное восприятие цвета, появление белых пятен. Из-за воспалительного процесса миелиновая оболочка, которой покрыт зрительный нерв разрушается, а на ее месте начинает разрастаться рубцовая ткань. Это явление называется демиелинизацией и при несвоевременном обращении к врачу может привести к необратимой слепоте.
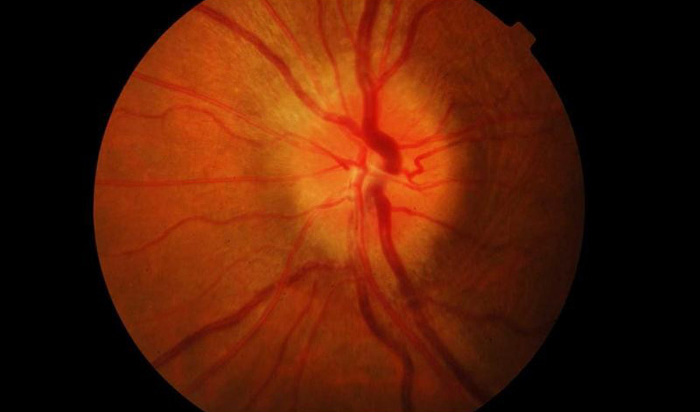
Болезнь чаще всего затрагивает людей в возрасте от 20 до 50 лет, но не менее серьезную опасность патология представляет для людей пожилого возраста. Из-за ослабленной иммунной системы лечение у таких пациентов проходит сложнее. Терапия включает в себя комбинацию противовоспалительных, антибактериальных, противоотечных, десенсибилизирующих и дезинтоксикационных средств.
В международной классификации болезней МКБ–10 Неврит зрительного нерва имеет код H46.
Причины неврита зрительного нерва
Одной из главных причин, способствующих развитию неврита зрительного нерва, является другая болезнь — рассеянный склероз, в ходе которой разрушается миелин, покрывающий нервные клетки головного и спинного мозга. Поэтому больные с установленным диагнозом неврит попадают в группу риска, ведь через некоторое время у них может появиться рассеянный склероз.
Способствовать развитию болезни может еще одно заболевание, также являющееся аутоиммунным это оптический нейромиелит. К основным симптомам относятся воспаление спинного мозга и зрительного нерва. Главное отличие от первой болезни оптический нейромиелит не влияет на клетки головного мозга. Подтолкнуть к началу развития неврита могут некоторые болезни, которые тоже относятся к аутоиммунным это саркоидоз и красная волчанка. Спровоцировать развитие неврита могут не только заболевания, и другие факторы, оказывающие непосредственное влияние на зрительный нерв.
К ним относятся:
- Радиационная терапия. Используется при лечении ряда тяжелых заболевании и может быть причиной развития неврита зрительного нерва.
- Ряд инфекционных заболеваний, протекающих в оболочках головного мозга, разных частях глаз или носоглотке.
- Вирусные или бактериальные болезни (сифилис, корь).
- Зубные болезни, протекающие в тяжёлой форме (кариес, пародонтит).
- Ослабленный организм из-за определенных инфекции (ВИЧ, СПИД, туберкулез).
- Неправильное лечение простудных заболевании.
- Заболевания эндокринной системы.
- Болезни крови (подагра).
- Ранее перенесенные черепно-мозговые травмы.
- Прием наркотических веществ.
- Алкоголизм.
Классификация неврита зрительного нерва
Неврит зрительного нерва классифицируется в зависимости от причин заражения и поражённой области.
С точки зрения этиологического фактора выделяют невриты инфекционной, параинфекционной, демиелинизирующей, ишемической, токсической и аутоиммунной природы:
- Параинфекционный - является результатом вирусного заболевания или ранее перенесенной вакцинации.
- Демиелинизирующий - причина развития патологии разрушение оболочки нейронов.
- Ишемический - результат нарушенного кровообращения в мозге.
- Токсический - возникает из-за поражения зрительного нерва в результате отравления метиловым спиртом.
- Аутоиммунный - возникает при нарушении аутоиммунных функции организма.
- Интрабульбарный неврит – поражает глазной диск и чаще всего наблюдается у детей. Основные симптомы — это уменьшение площади обзора и неспособность четко видеть объекты.
- Ретробульбарный неврит – это воспалительный процесс, протекающий за пределами яблока ока. Может начаться из-за несвоевременного лечения.
Симптомы неврита зрительного нерва
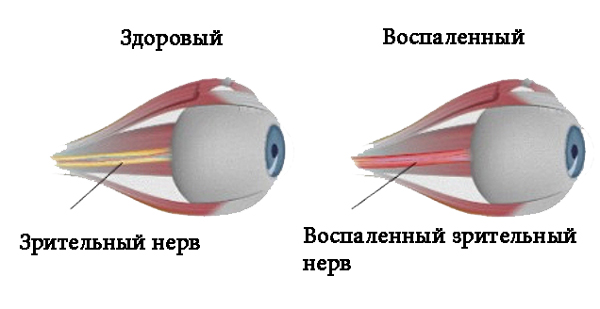
Первые признаки болезни могут появиться неожиданно. Все виды неврита зрительного нерва имеют разные клинические симптомы.
К основным признакам, которые характерны для всех видов, относятся:
- неспособность четко видеть дальние объекты или находящиеся на небольшом расстоянии;
- болевые ощущения в области глаз;
- быстропрогрессирующая потеря зрения;
- невозможность различать цвета;
- чувствительность глаз к свету;
- более ограниченное зрительное поле. Могут выпадать объекты, участки, находящиеся в центре или рядом.
Изредка основные симптомы могут сопровождаться повышенной температурой, общей слабостью и головной болью.
При этом типе патологии постепенно начинает теряться четкость зрения, которая ведет к слепоте. В случаях частичного воспаления зрение остается на прежнем уровне, но наблюдается изменение зрительного диска, границы становятся размытыми, сосуды расширяются также возможно кровоизлияние. Данный вид зрительного невроза развивается в течение 3-6 недель, но первые симптомы появляются уже через 2 недели.
Основные симптомы интрабульбарного неврита:
- нестабильное восприятие цветов;
- размытость границ;
- невозможность четко видеть объекты в темное время суток;
- развитие близорукости;
- появление белых пятен в области видимости, чаще всего в центре;
- кровоизлияние в области глазного диска.
Имеет несколько подвидов (аксиальный, периферический). Основные симптомы ретробульбарного типа появляются на 3 день заболевания. Для острой формы характерны болевые ощущения в области глаза и резкое снижение зрения. Каждый вид имеет свои характерные признаки.
Для аксиального типа, характерны:
- невозможность четко видеть объекты вдали;
- слепота;
- скомоты;
- болезненные ощущения.
- невозможность увидеть объекты, находящиеся сбоку;
- болевыми ощущениями.
Трансверсальная форма сочетает в себе все симптомы, перечисленные ранее.
Диагностика неврита зрительного нерва
При проведении диагностики неврита зрительного нерва врачом будут учитываться некоторые определенные факторы. Но во всех случаях для подтверждения болезни, пациента осматривают с помощью офтальмоскопа. Также врач проверяет реакцию пациента на свет.
В дальнейшем на основании жалоб больного может быть назначены следующие методы диагностики:
- МРТ головного мозга;
- УЗИ глаза;
- анализ крови;
- офтальмоскопия;
- проверка способности пациента различать цвета;
- проверка остроты зрения.
В обычных случаях диагностика болезни не вызывает особых сложностей. Труднее диагностировать невриты, в легкой форме которые протекают без резкого снижения зрения или образования отеков. В таком случае нужно отличить псевдоневрит от застойного диска. Для первой болезни характерно сохранение способности видеть и отсутствие каких-либо симптомов и видимых изменении. На начальных стадиях застойный диск отличается от неврита сохранностью зрения и отечностью диска зрительного нерва. Возникновение даже небольших кровоизлиянии является подтверждением диагноза неврит. Поставить наиболее точный диагноз можно при помощи флюоресцентной ангиографии глазного дна. Она же помогает отличить неврит от застойного диска.
Лечение неврита зрительного нерва

Лечение неврита зрительного нерва проходит в условиях стационара. Пока не установлен точный диагноз, терапия нацелена на устранение воспалительного процесса и инфекции, иммунокоррекцию и улучшение метаболизма.
После того как диагноз подтвержден больному прописывают следующие группы препаратов:
- Антибиотики, купирующие воспаление. Их назначение обусловлено тем, что очень часто неврит вызывает бактериальная инфекция.
- Для профилактики рассеянного склероза внутривенно назначают кортикостероиды.
- Мочегонные средства. Назначают при необходимости понизить давление внутри черепа.
- Глюкокортикоидные препараты — помогают снять воспаление.
- Ноотропы препятствуют развитию атрофии нервной ткани, улучшая ее питание.
- Препараты для улучшения кровообращения.
- Витамины.
В тех случаях, когда у больного наблюдается повышенное давление в оболочке зрительного нерва, проводится хирургическая операция — декомпрессия оболочки. Если неврит выявлен как токсическая ретробульбарная разновидность, то прием антибиотиков прекращается.
Отдельная схема лечения неврита назначается для больных с рассеянным склерозом и шизофренией. Помимо общей терапии им прописывают психотропные средства. После окончания лечения сохраняется большая вероятность рецидива, поэтому больного ставят на учет к офтальмологу.
Осложнения неврита зрительного нерва
Воспалительные заболевания нервной системы могут вызвать необратимые изменения в организме. Степень тяжести напрямую зависит от продолжительности воздействия болезни на ткани. При долгом отсутствии нормального кровообращения в нервных волокнах могут начаться дистрофические изменения. Ранее полученные травмы или отравления способствуют полному разрушению ткани.
К возможным осложнениям неврита зрительного нерва относятся:
- Снижения остроты зрения или полная потеря. Редкое, но трудно поддающееся лечению осложнение.
- Неподдающееся восстановлению поврежденные нервы и ткани центральной и периферической нервной системы. Из-за того, что осложнение является необратимыми негативные последствия болезни, могут остаться на всю жизнь.
- Атрофия тканей. Большое количество рубцов повышает риск возможных осложнении.
Опасные осложнения при неврите возникают не часто. У многих пациентов уже через некоторое время полностью восстанавливается зрение. В то же время при тяжелом течении болезни, миелиновая оболочка разрушается, из-за чего и возникают необратимые последствия.
Профилактика неврита зрительного нерва
Лечение и реабилитационный период при неврите зрительного нерва носят длительный характер.
Для того, чтобы минимизировать риск рецидива неврита зрительного нерва нужно придерживаться основных правил профилактики:
- проходить профилактический осмотр у офтальмолога;
- стараться не травмировать голову и зрительный аппарат;
- не употреблять спиртные напитки;
- не пренебрегать лечением простудных заболевании;
- начать вести здоровый образ жизни, включающий в себя занятия спортом;
- отказаться от курения;
- питаться здоровой и сбалансированной пищей;
- избегать перенапряжения глаз;
- периодически делать анализ крови;
- принимать витамины и общеукрепляющие лекарства, которые назначит врач;
- в период реабилитации врач офтальмолог может назначить специальную гимнастику для улучшения кровоснабжения глаз.
Неврит зрительного нерва — это серьезное заболевание, ведущее к слепоте. Поэтому так важно при обнаружении первых признаков посетить офтальмолога, который проведет диагностику и назначит лечение.
Оптиконевромиелит, также известный как болезнь Девика, является заболеванием центральной нервной системы, которое негативным образом влияет на глазные нервы (неврит зрительного нерва) и спинной мозг (миелит). В настоящее время данное заболевание более известно как расстройство оптиконевромиелитического спектра.
Болезнь Девика возникает, когда иммунная система организма реагирует против собственных клеток центральной нервной системы, в основном, клеток зрительных нервов и тканей спинного мозга, а иногда и головного мозга.
Что такое болезнь Девика (оптиконевромиелит)
Причина оптиконевромиелита не установлена, но в некоторых случаях импульсом к развитию заболевания могут выступать аутоиммунные процессы и состояния. Часто болезнь Девика диагностируется как рассеянный склероз или трактуется как его подтип, однако это состояние представляет отдельное заболевание, не относящееся к рассеянному склерозу.
Оптиконевромиелит может привести к слепоте на одном или обоих глазах, а также к слабости, болезненным спазмам и другим различным неприятным симптомам. Процесс деградации нервов и ткани спинного мозга можно обратить вспять, однако повреждения, вызванные заболеванием, могут оказаться необратимыми.

Рисунок 1. Оптиконевромиелит
- стандартная болезнь Девика, соответствующая базовым диагностическим критериям медицинской литературы;
- ограниченная форма, выражающаяся в одном или нескольких проявлениях миелита, а также одностороннем или двустороннем рецидивирующем неврите зрительного нерва;
- оптико-спинальная форма заболевания, во многом сходна с рассеянным склерозом;
- продольно-обширный миелит или неврит зрительного нерва, спровоцированный системным аутоиммунным заболеванием;
- неврит зрительного нерва или миелит, связанный с повреждениями определенных участков мозга, например, гипоталамуса, перивентрикулярного ядра и ствола мозга;
- NMO-IgG отрицательный оптиконевромиелит. Может быть связан с наличием антимиелиновых олигодендроцитов и специфических антител.
Причины и диагностика оптиконевромиелита (болезни Девика)
Точная причина оптиконевромиелита не установлена. По распространенной версии, заболевание относится к аутоиммунным, то есть, иммунная система больного атакует собственные глазные нервы и спинной мозг, разрушая миелиновую оболочку, расположенную поверх нервных волокон. Нервные волокна становятся неустойчивыми, нарушается или прекращается передача импульсов, следовательно, возникают симптомы, схожие с симптомами рассеянного склероза.
При оптиконевромиелите иммунная система атакует белок аквапорин-4, который в больших количествах входит в состав миелиновой оболочки. Миелиновая оболочка — это защитный слой, окружающий нервные волокна и нейроны спинного и головного мозга, этот слой помогает передавать нервные импульсы мышцам и органам. Разрушение миелина приводит к тому, что нервные волокна быстро разрушаются, а функция нервной системы и зрительная функция нарушаются, вызывая неприятные симптомы, порой необратимые даже при качественном лечении.
Диагностика
- МРТ (выявляет воспаление спинного мозга);
- тест на олигоклональные клетки;
- анализ крови — тест NMO-IgG. Используется также для выявления пациентов с рассеянным склерозом. Применяется как важный диагностический маркер оптиконевромиелита.
Симптомы оптиконевромиелита (болезни Девика)
Основные симптомы оптиконевромиелита (болезни Девика) следующие:
- слабость мышц либо снижение силы одной или нескольких мышц, которые важны для обеспечения нормального передвижения (мышцы ног, спины и т.д.);
- нарушение зрения (снижение остроты зрения, двоение изображения, мутная картинка перед глазами, частичная слепота или низкий процент видения);
- неврологическая боль. Боли могут иметь различный характер, например, чувство жжения, стреляющая боль, онемение, острая боль;
- спазмы мышц;
- повышение мышечного тонуса;
- нарушение работы кишечника;
- нарушение процесса мочеиспускания (недержание, задержка вывода мочи);
- нарушение потенции у мужчин;
- снижение либидо у женщин;
- неврит зрительного нерва.
Неврит зрительного нерва является опасным заболеванием, которое поражает нервные волокна, пролегающие от глаза непосредственно к мозгу. Неврит вызывает снижение остроты зрения или (без лечения) полную его потерю. Может распространяться на оба глаза. При неврите пациент ощущает боль во время попытки сделать движение глазами, причем боль может сохраняться даже в состоянии покоя с закрытыми глазами, цвета кажутся менее яркими или размываются, так как ухудшается цветовое восприятие в целом.
Еще один серьезный симптом оптиконевромиелита — это поперечный миелит. Он сопровождается слабостью конечностей, рук и ног, и может привести к полному или частичному параличу.
Кроме того, для поперечного миелита характерны такие симптомы:
- болезненные сокращения мышц;
- покалывание в мышцах;
- чувство жжения;
- тонические мышечные спазмы;
- судороги;
- острая боль при попытке развести спазмированные конечности, пальцы.
При длительном сроке заболевания не исключены рецидивы. Они проявляются в виде интенсивного проявления симптомов, причем каждый последующий рецидив может быть более мучительным, чем предыдущий. Конечности становятся более чувствительными как к холоду, так и к жаре. Могут появиться такие симптомы:
- тошнота;
- рвота;
- необъяснимый зуд кожи стоп и ладоней, а также поверхности кожи по всему телу.
Если лечение не начать вовремя и не придерживаться схемы, не исключено появление рецидивов и, как следствие, развитие разной степени инвалидности. Такие процессы связаны с растущей нагрузкой на нервную систему, вызванную болью и другими симптомами, и одновременной невозможностью нервной системы справляться с таким количеством симптомов.
Поражение при миелите и неврите зрительного нерва могут быть односторонними и двухсторонними. Не исключено развитие продромального инфекционного поражения верхних дыхательных путей.
Воспаление спинного мозга — это состояние, известное как поперечный миелит. Данное состояние является одним из самых серьезных и разрушительных, поскольку спинной мозг отвечает не только за движение и координацию, но и за сенсорные и вегетативные функции, в том числе и дыхание, чихание, а также ряд других функций, безусловно контролируемых телом здорового человека в здоровом состоянии.
Воспаление спинного мозга вызывает такие нарушения:
- нарушение нормальной функции кишечника (запоры, поносы, нарушение пищеварительной функции);
- парапарез;
- параплегия;
- снижение глубоких сухожильных рефлексов;
- ригидность затылочных мышц;
- боль в спине;
- боли в ногах и руках.
На начальных стадиях развития оптиконевромиелита может быть сложно установить различия между собственно оптиконевромиелитом и рассеянным склерозом, поскольку оба заболевания могут вызвать неврит зрительного нерва и миелит — как основные симптомы. Тем не менее, неврит зрительного нерва и миелит имеют тенденцию быть более серьезными при оптиконевромиелите.
В большинстве случаев начальные симптомы болезни Девика можно уменьшить при помощи стандартного лечения высокими дозами кортикостероидов. Эта терапия помогает добиться частичного восстановления зрения, а также улучшает контроль двигательной, сенсорной функций и функции мочевого пузыря. Тем не менее, при повторяющихся случаях (рецидивах) оптиконевромиелит вызывает постоянные нарушения зрения и функции спинного мозга, приводящие к слепоте или нарушенной подвижности без возможности восстановления.
Лечение оптиконевромиелита (болезни Девика), профилактика, прогноз
В настоящее время не существует универсального способа лечения болезни Девика, но симптомы подлежат коррекции и контролю. Некоторые пациенты после терапии выздоравливают, но у многих сохраняются нарушения зрения и нарушается подвижность конечностей, вплоть до паралитического поражения.
При рецидивах показаны короткие курсы внутривенных кортикостероидов, таких как метилпреднизолон IV.
Плазмаферез может быть эффективным способом лечения в том случае, если неврологические атаки появляются чаще или не поддаются лечению кортикостероидами. Клинические испытания этого метода лечения показали, что количество пациентов, эффективно справляющихся с симптомами после плазмафереза, составляет примерно 80%.
Вторичная профилактика
Многие специалисты полагают, что пациентам необходима долгосрочная иммуносупрессия, чтобы уменьшить частоту и тяжесть приступов, в то время как другие утверждают прямо противоположное.
Самые распространенные методы лечения — это иммунодепрессанты:
- азатиоприн (Imuran) плюс преднизолон;
- микофенолятмофетил плюс преднизолон;
- ритуксимаб;
- митоксантрон;
- внутривенный иммуноглобулин (ВВИГ);
- циклофосфамид.
В 2007 году было установлено, что симптомы болезни Девика эффективно уменьшались при терапии глатирамера ацетатом в сочетании с малыми дозами кортикостероидов.
Прогноз
Улучшение наступает спустя несколько недель лечения, однако остаточные признаки заболевания сохраняются, причем не всегда без последствий. Как было указано выше, неврит зрительного нерва приводит к нарушению остроты зрения, восстановить которую полностью не всегда представляется возможным.
Примерно у 20% пациентов с болезнью Девика происходит постоянная потеря зрения, а у 30% — развивается постоянный паралич одной или обеих ног. Среди пациентов с рецидивирующей формой примерно у 50% появляется паралич и слепота (прогноз на 5 лет).
Переболевшие коронавирусом не могут избавиться от сильного потоотделения
Читайте также:


