Болезнь ниманна пика что это такое

Болезнь Нимана-Пика (сфингомиелиноз) – это наследственное заболевание, связанное с избыточным накоплением жиров в различных органах и тканях, в первую очередь в головном мозге, печени, лимфатических узлах, селезенке, костном мозге. Имеет несколько клинических вариантов, у каждого из которых различный прогноз. Специфического лечения в настоящее время нет. Из этой статьи Вы сможете узнать о причине, симптомах и возможностях лечения болезни Нимана-Пика.
Болезнь Нимана-Пика относится к лизосомальным болезням накопления. Это когда в результате недостаточной активности какого-либо фермента в клетках организма накапливаются промежуточные продукты обмена веществ, которые в норме подвергаются дальнейшему расщеплению.
Причины болезни Нимана-Пика

В основе заболевания лежит генетический дефект 11-й хромосомы (типы А и В), 14-й и 18-й хромосомы (тип С). В результате наличия нарушения в структуре гена у человека наблюдается снижение активности фермента сфингомиелиназы, которая расщепляет сфингомиелин. Сфингомиелин – это разновидность жира. Такое биохимическое нарушение приводит к избыточному накоплению сфингомиелина и холестерина в клетках ретикуло-эндотелиальной системы: тканевых макрофагах. В результате нарушается обмен веществ.
Тканевые макрофаги разбросаны по всему организму, но больше всего их в селезенке, печени, костном мозге, лимфатических узлах, центральной нервной системе.
Заболевание носит аутосомно-рецессивный характер, то есть оно не связано с полом, могут болеть как мужчины, так и женщины. При совпадении двух патологических генов (от отца и от матери) недуг протекает наиболее тяжело.
Симптомы
Выделяют несколько клинических вариантов болезни Нимана-Пика. Разделение на варианты обусловлено особенностями течения и биохимическими изменениями.
Всего изучено 4 типа болезни:
- тип А – классическая форма болезни (инфантильная, острая нейропатическая);
- тип В – висцеральная форма (хроническая, без вовлечения нервной системы);
- тип С – ювенильная форма (подострая, хроническая нейропатическая);
- тип D – форма из Новой Скотии (по названию провинции в Канаде, у жителей которой встречается эта форма). В последнее время этот тип объединили с типом С.
Это наиболее неблагоприятная в отношении прогноза для жизни форма. Проявляет себя через несколько недель после рождения (при рождении дети выглядят здоровыми). У ребенка ухудшается аппетит, он начинает терять в весе и отставать в росте. Возможны периодические рвоты и поносы. Постепенно увеличивается живот из-за печени и селезенки (печень увеличивается раньше, чем селезенка), развивается асцит. Конечности выглядят тонкими и очень худыми по сравнению с увеличенным животом.
Кожа ребенка становится сухой, теряет свою эластичность, приобретает желтоватый цвет, местами определяются желтовато-серые или желто-коричневые пятна. Увеличиваются все группы лимфатических узлов, что можно определить при прощупывании (пальпации).
Поражение нервной системы заключается вначале в отставании в нервно-психическом развитии от сверстников: детки не держат голову, не переворачиваются с живота на спину, не следят за игрушкой. Повышается мышечный тонус в руках и ногах, развивается мышечная слабость. Сухожильные рефлексы также повышаются. Постепенно утрачивается слух, снижается зрение, могут быть эпилептические припадки. В разгаре заболевания ребенок вял и апатичен, слабо реагирует на происходящие вокруг него события, практически постоянно пребывает с открытым ртом, из-за чего развивается слюнотечение.
Возникают периоды внезапного повышения температуры: гипертермические кризы.
Постепенно развивается истощение, и больные этой формой заболевания погибают в возрасте 2-4 лет.

Это форма болезни имеет благоприятное течение. В этом случае нервная система не поражается, накопление сфингомиелина и холестерина происходит только во внутренних органах. Почему нервная система остается нетронутой — до сих пор остается загадкой для врачей.
Вначале увеличивается селезенка, обычно это происходит к 2-6 годам. Позже увеличивается печень. Поражение печени приводит к повышенной кровоточивости из-за нарушения свертывающей системы крови. Часто развивается анемия. Беспокоят боли в животе, периодические нарушения стула, изредка тошнота и рвота. Живот увеличивается в размерах, но не так значительно, как при типе А.
В связи с накоплением жиров в легочной ткани формируются инфильтраты. Это обусловливает частые простудные заболевания у таких детей.
Эта форма характеризуется длительным хроническим течением. Продолжительность жизни значительно дольше, чем при типе А, больные доживают до взрослого возраста.
Биохимический дефект при этой форме точно не выяснен. Предполагается нарушение транспорта сфингомиелина. Наблюдается нерезкое накопление сфингомиелина и значительное — холестерина в головном мозге, селезенке и печени.
Неврологические нарушения начинаются со снижения мышечного тонуса, который затем, наоборот, повышается. Постепенно формируются спастические парезы: слабость мышц с одновременным повышением мышечного тонуса. Нарушается совместная деятельность глазных яблок, становятся невозможными согласованные движения глаз, особенно при взгляде вверх (так называемый вертикальный офтальмопарез).
Развивается нарушение координации, в связи с чем меняется походка. Присоединяются дрожание и непроизвольные движения в конечностях. Характерны насильственные выкручивающие движения в голове и туловище (торсионная дистония). Появляются эпилептические припадки. Нарушается глотание и речь. Умственные нарушения постепенно прогрессируют, дети утрачивают способность к обучению, в конце концов развивается деменция (слабоумие). Нарушается контроль над функцией тазовых органов. Описан довольно специфичный симптом для данной формы болезни Нимана-Пика: это внезапная потеря мышечного тонуса в ногах, челюсти и шее при смехе или других сильных эмоциях. Заболевание постепенно прогрессирует.
После появления развернутой клинической картины заболевания дни таких больных сочтены.
Описан среди жителей провинции Канады: Новой Шотландии (Скотии). Четкий биохимический дефект не выявлен, но заболевание развивается в результате небольшого накопления сфингомиелина и значительного — холестерина. По своим клиническим проявлениям практически не отличается от типа С, поэтому некоторые исследователи предпочитают не выделять ее в отдельную форму.
Диагностика

Для подтверждения диагноза определяют активность сфингомиелиназы в культуре фибробластов кожи и лейкоцитах (для типа А и В), обнаруживают накопление неэтерифицированного холестерина в культуре фибробластов кожи (для типа С), проводят поиск генетических дефектов в 11, 14, 18-й хромосомах.
Лечение
Заболевание неизлечимо. В основном проводится симптоматическое лечение для облегчения страданий больного.
Среди симптоматических средств применяют:
- противосудорожные (Депакин и другие Вальпроаты);
- препараты для коррекции слюнотечения (капают Атропин в рот, делают инъекции ботулотоксина в слюнные железы, применяют гиосциновые пластыри);
![]()
при психических расстройствах – антидепрессанты (селективные ингибиторы обратного захвата серотонина — Прозак, Серлифт, Золофт) при депрессиях и Вальпроаты при психозах;- противодиарейные средства: Лоперамид (Имодиум), диетотерапию;
- при развитии инфекционных осложнений со стороны дыхательных путей используют антибиотики, бронхорасширяющие средства (Беродуал), физиотерапевтические процедуры;
- при дистониях и дрожании: антихолинергические препараты (Циклодол, Паркопан, Бипериден, Акинетон).
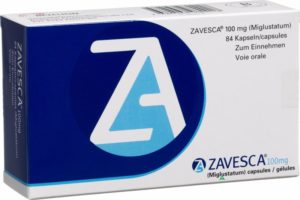
В последние годы для прекращения накопления сфингомиелина в клетках стали использовать Миглустат. Он блокирует фермент, ответственный за синтезирование гликосфинголипидов (предшественники сфингомиелина). Применяют в дозировке от 100 мг 1-2 раза в день до 200 мг 3 раза в день (в зависимости от возраста и площади тела больного). Миглустат предотвращает разрушение нервных клеток и, таким образом, замедляет развитие неврологических симптомов, приводит к увеличению продолжительности жизни. Видимый положительный результат от применения препарата развивается через 6 месяцев- 1 год постоянного приема.
Таким образом, болезнь Нимана-Пика – довольно тяжелая наследственная болезнь накопления сфингомиелинов в клетках организма, которая приводит к поражению печени, головного мозга, лимфатических узлов, легких. Болезнь имеет неуклонно прогрессирующий характер. При некоторых вариантах заболевания больные быстро погибают, другие типы протекают более доброкачественно. Четкого и эффективного лечения в настоящее время не разработано, но успешные шаги в этом направлении уже сделаны.
Что такое болезнь Ниманна-Пика?
Болезнь Ниманна-Пика (БПН, дефицит кислой сфингомиелиназы) представляет собой редкое прогрессирующее генетическое заболевание, относящиеся к группе лизосомных болезней накопления, которое возникает в результате дефицита ферментной кислой сфингомиелиназы, которая необходима для расщепления (метаболизма) жирного вещества (липида), называемого сфингомиелином. Следовательно, сфингомиелин и другие вещества накапливаются в различных тканях организма (печень, селезенка, головной мозг, костный мозг).
Болезнь Ниманна-Пика сильно изменчива, возраст возникновения, конкретные симптомы и степень тяжести расстройства могут значительно варьироваться от одного человека к другому, иногда даже среди членов одной семьи.
Это расстройство лучше всего рассматривать как спектр заболеваний. В тяжелом конце спектра находится фатальное нейродегенеративное расстройство, которое проявляется в младенчестве (болезнь Нимана-Пика типа А [БНПА]). На мягком конце спектра, больные люди не имеют или имеют только минимальные неврологические симптомы, и часто встречается больные доживающие до взрослого возраста (болезнь Нимана-Пика, тип B [БНПВ]). Существуют также промежуточные формы расстройства. БПН вызывается мутациями в Ген SMPD1 и наследуется по аутосомно-рецессивному типу.
Классификация
Существуют три расстройства, известные как болезнь Ниманна-Пика, типы A, B и C. Эти расстройства были изначально сгруппированы из-за схожих симптомов, но теперь стало известно, что это разные заболевания. Типы БНП A и B обусловлены мутациями в гене SMPD1, которые вызывают дефицит специфического фермента, кислой сфингомиелиназы. Болезнь Ниманна-Пика типа C обусловлен мутациями в одном из двух разных генов и не содержит дефицитного фермента. По заявлению NORD БНП типа C в настоящее время считается отдельным заболеванием, отличительным от БНП типа A и B.
БНП традиционно делится на две подгруппы:
- нейронопатические (тип A);
- ненейропатические (тип B).
Нейронопатическая относится к расстройствам, которые повреждают клетки мозга (нейроны). Тип A обычно вызывает серьезные нейродегенеративные заболевания в младенческом возрасте, в то время как тип B обычно не считается неврологическим заболеванием. Однако, поскольку случаи заболевания находятся между этими двумя крайностями, такие широкие обозначения могут вводить в заблуждение людей. Некоторые исследователи используют болезнь типа B для того чтобы сослаться на все мягкие и промежуточные формы заболевания, которые могут иметь неврологические результаты.
Признаки и симптомы болезни Ниманна-Пика
Поскольку Болезнь Ниманна-Пика является сильно изменчивым расстройством, важно отметить, что у затронутых лиц не будет всех симптомов, описанных ниже, и что каждый отдельный случай уникален. У некоторых детей развиваются тяжелые, угрожающие жизни осложнения в начале жизни; у других — легкое заболевание, которое может не диагностироваться до взрослого возраста. Родители должны поговорить с врачом своего ребенка о конкретных симптомах и общем прогнозе.

Тяжелую, инфантильную форму БНП, известную как тип А, можно отличить от более легких форм, которые появляются позже. Первичным симптомом в большинстве детских случаев является аномальное увеличение печени и/или селезенки (гепатоспленомегалия), которое может прогрессивно ухудшаться, пока печень и селезенка не станут массивными. Также может происходить значительное накопление жидкости в брюшной полости (асцит). В период новорожденности могут возникнуть пожелтение кожи и склеры глаз (желтуха).
Дополнительные симптомы в младенческом возрасте включают:
- проблемы с питанием;
- запоры;
- тошноту;
- рвоту;
- желудочно-кишечный рефлюкс;
- раздражительность;
- потерю рефлексов;
- прогрессирующую потерю мышечного тонуса (гипотония).
Проблемы с питанием и другие отклонения (например, частая рвота) могут привести к неспособности к здоровому развитию.
Накопление сфингомиелина в легких может привести к рецидивирующим респираторным инфекциям и затруднению дыхания, что потенциально может привести к угрожающей жизни легочной недостаточности.
У большинства младенцев развивается состояние, известное как пятна Пика (вишнево-красные пятна на глазах). Вишнёво-красные пятна поражают макулу — область сетчатки, содержащую клетки, чувствительные к свету, необходимые для центрального зрения. Обычно оно желтое. Пятна Пика не всегда присутствует у поражённых людей.
Достижение основных этапов развития и общего развития может быть нормальным в первые несколько месяцев. Однако часто в возрасте от 3 до 12 месяцев развитие осложняется, и пораженные дети теряют ранее приобретенные двигательные навыки. Пострадавшие дети могут испытывать глубокие неврологические ухудшения, повышение мышечного тонуса и ригидности мышц (спастичность), а к 3 годам это заболевание часто приводит к летальному исходу.

У людей с поздними формами БНП могут развиться симптомы как в младенчестве, так и во взрослой жизни. Иногда эти формы все вместе называют болезнью Ниманна-Пика типа В; они, как правило, слабее, чем БНП типа А (инфантильная форма). Люди с легкими формами могут дожить до поздней взрослой жизни, а некоторые могут оставаться недиагностированными до взрослого возраста. Болезнь Немана-Пика типа В ассоциируется с системным заболеванием, которое может сильно различаться по степени тяжести и распространенности.
Гепатоспленомегалия является распространенным начальным признаком и может варьироваться от легкого до серьезного увеличения органов. Прогрессирующее увеличение селезенки может вызвать низкий уровень тромбоцитов и лейкоцитов. Белые кровяные клетки (лейкоциты) помогают бороться с инфекцией, и уменьшенное количество этих клеток может сделать пораженного человека восприимчивым к инфекции. Тромбоциты — это специализированные клетки крови, которые позволяют организму образовывать сгустки и остановить кровотечение. Уменьшенное количество тромбоцитов, известное как тромбоцитопения, может привести к эпизодам длительного кровотечения.
Результатом увеличения печени и селезенки может быть боль в животе. Увеличенная селезенка подвержена риску разрыва, что может привести к опасному для жизни кровотечению в брюшную полость.
У большинства людей с болезнью типа В присутствует определенная степень заболевания печени. Большинство из них имеют аномальные анализы крови печени и рубцы в печени. Рубцевание может варьировать от легкого без симптомов до откровенного цирроза и печеночной недостаточности.
У некоторых пострадавших наблюдается постепенное ухудшение функции легких. Для некоторых людей поражение легких может быть легким без заметных симптомов. У некоторых людей может возникнуть затруднение дыхания при физической нагрузке (одышка). Другие люди могут испытывать постоянное ухудшение дыхательной (легочной) функции с серьезными ограничениями в уровнях активности и кислородной зависимости. Может возникнуть рецидивирующая пневмония.
У людей с поздним детским БНП обычно не развиваются неврологические симптомы, но могут развиваться легкие симптомы, или, в редких случаях, могут развиваться клинически значимые неврологические симптомы. У некоторых пострадавших детей и подростков могут развиться:
- быстрые непроизвольные движения глаз (нистагм);
- можечковые нарушения, которые включают неустойчивую манеру ходьбы и неуклюжесть.
Интеллектуальной инвалидности и психических расстройств также нет. Могут возникнуть:
- аномалии сетчатки;
- аномалии богатой нервами мембраны, выстилающей заднюю часть глаз;
- периферическая нейропатия.
Периферическая нейропатия является общим термином для любого заболевания, поражающего нервы вне центральной нервной системы. Общие симптомы включают потеря чувствительности или возникновение неприятных ощущений, таких как зуд, жжение или покалывание вдоль пораженных нервов.
У большинства затронутых детей наблюдаются задержки в росте и малый вес, хотя большинство в конечном итоге достигает почти нормального роста к взрослой жизни. Задержка полового и скелетного созревания также могут возникнуть. У большинства людей присутствует остеопения (истончение костей).
Пострадавшие люди могут быть подвержены риску заболевания коронарных артерий на ранних стадиях.
Причины болезни Ниманна-Пика

Болезнь Ниманна-Пика обусловлена мутацией в гене сфингомиелин фосфодиэстеразы-1 (SMPD1). Гены предоставляют инструкции для создания белков, которые играют критическую роль во многих функциях организма. Когда происходит мутация гена, белковый продукт может быть дефектным, неэффективным или отсутствовать. В зависимости от функций конкретного белка это может повлиять на многие системы органов организма, включая мозг.
Ген SMPD1 создает (кодирует) фермент, известный как кислая сфингомиелиназа. Мутация в этом гене приводит к недостаточным уровням функциональных копий фермента кислой сфингомиелиназы. Этот фермент необходим для расщепления (метаболизма) определенных жирных веществ (липидов) в организме. Снижение или отсутствие активности фермента приводит к аномальному накоплению сфингомиелина в различных тканях организма. Сфингомиелин — это жирное вещество, являющееся компонентом большинства клеточных мембран. Ненормальное накопление сфингомиелина в определенных тканях организма вызывает признаки и симптомы болезни Ниманна-Пика.
Болезнь Ниманна-Пика — это генетическое заболевание, которое передается по наследству от родителей и может присутствовать у других членов семьи. В целом, люди получают две копии большинства генов, один наследуется от матери, а другой от отца. Рецессивные генетические нарушения, такие как болезнь Ниманна-Пика, возникают, когда человек наследует изменения или мутации в обеих копиях определенного гена (в этом случае SMPD1 ген.).
Если человек получает одну нормальную копию гена и одну измененную копию, человек будет носителем болезни, но не проявлять признаков болезни. Риск для двух родителей-носителей, передать дефектную копию гена и, следовательно, зачать больного ребенка, составляет 25% при каждой беременности. Риск родить ребенка, который будет носителем, как родители, составляет 50% для каждой беременности. Шанс для ребенка получить нормальные копии гена от обоих родителей и не быть ни больным, ни носителем этой конкретной мутации составляет 25%. Риск одинаков как для мужчин, так и женщин.
БНП поражает мужчин и женщин в равных количествах. Точная частота и распространенность этого заболевания неизвестны, но оценивается 1 к 250 000 человек в общей популяции. Однако из-за того, что некоторые случаи неправильно диагностируются или не диагностируются вообще, определить истинную частоту болезни в общей популяции сложно. Тяжелая инфантильная форма (тип А) может поражать различные этнические группы, но встречается с большей частотой у лиц еврейского происхождения. Более поздние формы (тип B) могут затрагивать все этнические группы.
Схожие расстройства
Симптомы следующих расстройств могут быть похожи на симптомы БНП. Сравнения могут быть полезны для дифференциальной диагностики.
Существует несколько типов метаболических нарушений, при которых происходит вторичное накопление определенных веществ, таких как жиры и углеводы, включая мукополисахаридозы (группа метаболических заболеваний соединительной ткани) и другие лизосомные болезни накопления. Эти расстройства включают:
- галактоземию;
- галактосиалидоз;
- сиалидоз;
- болезнь Ниманна-Пика типа C;
- болезнь Гоше;
- болезнь Вольмана.
Диагностика
Диагноз заболевания основан на выявлении характерных признаков, детальной истории болезни, тщательной клинической оценке и разнообразных специализированных тестах.
Лечение болезни Ниманна-Пика
Лечение болезни Ниманна-Пика может потребовать скоординированных усилий команды специалистов. Педиатрам, неврологам, гепатологам, офтальмологам и другим медицинским работникам может потребоваться систематическое и всестороннее планирование аффективного лечения ребенка. Психосоциальная поддержка для всей семьи также важна. Генетическое консультирование может быть полезным для пострадавших людей и их семей.
Современные методы лечения направлены на конкретные симптомы, которые проявляются у каждого человека. В случае БНП типа A может быть рекомендована физическая и профессиональная терапия и периодическая оценка питания. Для обеспечения правильного питания может потребоваться имплантация питательной (гастрономической) трубки. При этой процедуре тонкая трубка помещается в желудок через небольшой разрез в брюшной полости, что позволяет непосредственно принимать пищу и/или лекарства. Проблемы со сном, связанные с расстройством, можно лечить с помощью ночных успокоительных средств.
Некоторым взрослым с болезнью типа В может потребоваться лечение дислипидемии (изменение уровней холестерина и/или триглицеридов). Питательная поддержка также рекомендуется для людей с заболеванием типа B, чтобы обеспечить достаточное количество калорий, правильное потребление кальция и витамина D из-за риска остеопении и снизить риск дислипидемии у взрослых.
Пациентам с болезнью Ниманна-Пика типа B, у которых длительное кровотечение вызвано тромбоцитопенией, может потребоваться переливание крови. Лицам с заболеваниями легких может потребоваться вспомогательная кислородная терапия. Лицам с увеличенной селезенкой рекомендуется избегать контактных занятий спортом во избежание разрыва селезенки. Взрослые с гиперлипидемией должны контролировать уровень холестерина. Также сообщалось о случаях трансплантации печени у некоторых взрослых с печеночной недостаточностью, вызванной БНП типа B.
Прогноз
Болезнь Ниманна-Пика типа А является смертельной в раннем детстве. Клиническое проявление и течение БНП типа A является относительно однородным и характеризуется нормальностью ребенка при рождении, сопровождаемый прогрессирующей гепатоспленомегалией с 3-х месяцев и тяжелым нейродегенеративным течением, приводящим к смерти к 3 годам.
В отличие от стереотипного фенотипа типа А, клиническая картина и течение пациентов с заболеванием БНП типа В более вариабельны в отношении клинических данных, возраста начала и тяжести симптомов. Большинство пациентов диагностируется в младенчестве или детстве, когда во время обычного физического обследования обнаруживается увеличение печени и селезенки. С данным типа заболевания дети доживают до зрелого возраста.
Ребенок с признаками типа C до 1 года (хотя это др. заболевание) может не дожить до школьного возраста. Те, у кого появляются симптомы после поступления в школу, могут жить в подростковом возрасте. Некоторые могут жить в свои 20 лет.
. или: Сфингомиелиноз, сфингомиелолипидоз
- Дети
- Акции
- Симптомы
- Формы
- Причины
- Диагностика
- Лечение
- Осложнения и последствия
- Профилактика
Симптомы болезни Ниманна-Пика
Симптомы заболевания отражают нарушения функций органов, в которых накапливается сфингомиелин (вид жира).
- Симптомы поражения головного мозга:
- повышенная раздражительность, сменяющаяся безразличием, вялостью;
- нарушение глотания (дисфагия);
- нарушение речи — речь невнятная, замедленная (дизартрия);
- нарушение координации движений (атаксия);
- судороги;
- снижение интеллекта;
- нарушение зрения, слуха вплоть до полной утраты.
- Симптомы поражения печени и селезенки:
- увеличение в размерах живота (из-за увеличения печени и селезенки);
- боли в животе;
- снижение аппетита;
- тошнота;
- возможно появление желтухи;
- повышенная кровоточивость (более обильные, по сравнению со здоровыми детьми, кровотечения при порезах, ссадинах и т.п., вплоть до обильного кровотечения, которое может создать угрозу жизни больного).
- Симптомы поражения легких:
- одышка;
- тахипоноэ (учащенное дыхание);
- цианоз (посинение) носогубного треугольника;
- частые легочные инфекции (пневмонии (воспаление легких), бронхиты (воспаление бронхов)).
- Также характерно:
- увеличение всех групп лимфатических узлов, их болезненность;
- остановка в умственном и физическом развитии, а при прогрессировании и утрата ранее приобретенных навыков (регресс);
- гипертонус (постоянное повышенное напряжение мышц) либо гипотонус (снижение тонуса, дряблость мышц).
Формы
- Тип А (классическая инфантильная форма) - первые признаки появляются на первом году жизни.
- Дети быстро погибают (редко доживая до 3-х лет).
- Причина — мутация гена SMPD1.
- Характерны выраженные неврологические нарушения (судороги, затруднение глотания, отсутствие реакции на окружающих, задержка физического и умственного развития), значительное увеличение размеров печени и селезенки.
- Тип В (висцеральная форма) — первые признаки появляются чаще всего в возрасте 2-6 лет.
- Характерно поражение печени и селезенки без поражения нервной системы.
- Более благоприятный тип, чем тип А.
- Больные доживают до взрослого возраста, а в некоторых случаях и до старости.
- Причина — мутация гена SMPD1, но менее выраженная, чем при типе А.
- Тип С (неострая подростковая форма) — первые признаки появляются в возрасте 2-5 лет, наибольшей выраженности достигая к подростковому возрасту (12-15 лет).
- В начале заболевания преобладают симптомы поражения внутренних органов (увеличение размеров печени и селезенки), затем поражается головной мозг (судороги, снижение интеллекта, потеря слуха и зрения).
- Больные погибают в возрасте 15-18 лет.
- Причина — мутация генов NPC1 и NPC2.
Причины
- Заболевание является наследственным.
- Причиной являются мутации генов: SMPD1 при типе А и В, NPC1 и NPC2 при типе С.
- Причиной является дефицит в организме фермента сфингомиелиназы, которая разрушает сфингомиелин (вид жира).
- Сфингомиелин накапливается в органах (печени, селезенке, головном мозге, костном мозге, легких и макрофагах (клетках, отвечающих в организме за защиту от инфекции путем переваривания попавших в него бактерий)).
- Отложения сфингомиелина в органах приводит к нарушению их функций.
Врач педиатр поможет при лечении заболевания
Диагностика
- Сбор анамнеза и жалоб заболевания:
- увеличение размеров живота;
- тошнота;
- эмоциональная нестабильность (раздражительность, сменяющаяся безразличием, судороги, задержка или регресс физического и умственного развития и пр.).
- Наследственность: наличие заболевания у кого-либо из кровных родственников.
- Биопсия (забор кусочка органа для исследования) печени, селезенки или лимфатических узлов — обнаруживают скопления сфингомиелина.
- В крови (в лейкоцитах, белых клетках крови) обнаруживается уменьшение количества фермента сфингомиелиназы.
- Генетическое обследование: выявления характерных мутаций в генах SMPD1, NPC1 и NPC2.
- Возможна также консультация медицинского генетика.
Лечение болезни Ниманна-Пика
Специфическая терапия не разработана.
Лечение направлено на поддержание функций пораженных органов и уменьшение симптомов заболевания.
Применяют:
- переливание крови;
- внутривенное введение белковых растворов (альбумина);
- назначение витаминов группы В, витаминов С, Д, Е.
Осложнения и последствия
- Прогноз неблагоприятный: больные умирают в детском возрасте (при типе А) или во взрослом, редко доживая до 30-ти лет (при типах В и С).
- После появления первых признаков заболевания быстро происходит регресс (обратное развитие) всех навыков — ребенок перестает делать все, что умел ранее (сидеть, ходить и пр.).
- При прогрессировании заболевания постепенно утрачивается слух, зрение вплоть до полной слепоты и глухоты.
Профилактика болезни Ниманна-Пика
- Специфической профилактики не существует.
- Если в семье имеются случаи заболевания, то при планировании беременности будущим родителям необходимо пройти обследование у медицинского генетика.
- Близкородственные браки значительно повышают риск рождения ребенка с генетическим заболеванием.
ИНФОРМАЦИЯ ДЛЯ ОЗНАКОМЛЕНИЯ
Необходима консультация с врачом
“ Руководство по педиатрии. Врожденные и наследственные заболевания”. Новиков П.В., 2007г.
“ Наследственные болезни” Национальное руководство., под ред. Н.Бочкова, Е.Гинтера, Н.Пузырева, 2012г.
- Выбрать подходящего врача педиатр
- Сдать анализы
- Получить от врача схему лечения
- Выполнить все рекомендации
Читайте также: