Болезни паркинсона или синдрома шегрена
"Мой супруг — офицер, человек очень уравновешенный. Он всю жизнь работал, ни на что не жаловался, я никогда не слышала от него про усталость. Но приблизительно шесть лет назад он стал слишком тихим, мало разговаривал — просто сидел и смотрел в одну точку. Мне даже в голову не пришло, что он болен. Наоборот, ругала, что раньше времени постарел. Примерно тогда же к нам приехала двоюродная сестра из Англии — она работает в больнице — и сразу сказала, что у Рафика все очень плохо, нужно завтра же вести его к врачу. Так мы узнали о болезни Паркинсона", — вспоминает Седа из Еревана.
Что такое болезнь Паркинсона
Паркинсон — одна из самых страшных фамилий, что можно услышать в кабинете у невролога. Ее носил английский врач, который в 1817 году подробно описал шесть случаев загадочной болезни. День рождения Джеймса Паркинсона, 11 апреля, и выбран памятной датой Всемирной организацией здравоохранения. Из-за основных симптомов Паркинсон называл недуг дрожательным параличом: движения больных замедляются, становятся скованными, мышцы сильно напрягаются, а руки, ноги, подбородок или все тело бесконтрольно трясутся. Впрочем, в четверти случаев дрожания — самого известного признака болезни — нет.
Все это напоминает обыкновенную старость. Двигательные симптомы — собирательно их называют паркинсонизмом — встречаются у многих здоровых стариков. Но болезнь Паркинсона этим не исчерпывается. На поздних стадиях человек легко теряет равновесие, то и дело застывает на месте во время ходьбы, ему трудно говорить, глотать, спать, появляются тревога, депрессия и апатия, мучают запоры, падает кровяное давление, слабеет память, а под конец часто развивается слабоумие. Самое печальное — вылечить болезнь Паркинсона пока невозможно.
В начале XX века российский невропатолог Константин Третьяков выяснил, что при болезни Паркинсона гибнут клетки черной субстанции, области мозга, которая частично отвечает за движения, мотивацию, обучение. Что вызывает смерть нейронов, неизвестно. Возможно, дело в сбоях внутри клеток, но еще замечено, что внутри них скапливается вредный белок. Оба процесса наверняка как-то связаны, но ученые не знают, как именно.
В 2013 году физиолог Сьюзан Гринфилд из Оксфордского университета представила новую модель развития нейродегенеративных заболеваний, в том числе болезней Паркинсона и Альцгеймера. Гринфилд предположила, что при повреждении мозга, например, от сильного удара выделяется особое вещество. У маленьких детей из-за него растут новые клетки, а на взрослых оно, судя всему, действует противоположным образом, дальше повреждая клетки. После этого следует еще больший выброс вещества, и цепная реакция постепенно разрушает мозг. По злой иронии взрослые впадают в младенчество из-за фермента, необходимого младенцам.

Впрочем, догадка Гринфилд объясняет не все. Болезнь Паркинсона связана с наследственностью: близкий родственник с таким же диагнозом или тремором другой природы — главный фактор риска. На втором месте — запоры: иногда их вызывают изменения в мозге, когда еще не появились двигательные симптомы. Также риск растет, если человек никогда не курил, живет за городом, пьет колодезную воду, но при этом сталкивался с пестицидами, а снижается — у любителей кофе, алкоголя и гипертоников. В чем тут секрет, непонятно, как непонятно, почему болезнь Паркинсона обычно начинается в старости: если на пятом десятке лет болеет примерно один из 2500 человек, то на девятом — уже один из 53.
Новую зацепку дала свежая работа ученых из Университета Томаса Джефферсона: возможно, болезнь Паркинсона связана с иммунной системой. Исследователи взяли мышей с мутантным геном, который часто встречается у больных, и ввели им безвредные остатки бактерий. Из-за этого у зверьков началось воспаление, затронувшее и мозг, причем иммунных клеток было в 3–5 раз больше, чем у обычных мышей. Из-за этого в мозге мутантов начались процессы, губительные для нейронов черной субстанции. Как и в модели Гринфилд, процессы эти оказались циклическими: воспаление в мозге может остаться даже после того, как тело справилось с инфекцией. Впрочем, сами авторы исследования признаются, что в этом механизме еще многое не ясно.
Каково живется больным и их близким
В России болезнь Паркинсона есть примерно у 210–220 тыс. человек. Но эти данные рассчитаны по косвенным показателям, а единого реестра не существует. Анастасия Обухова, кандидат медицинских наук с кафедры нервных болезней Сеченовского университета и специалист по болезни Паркинсона, считает эту статистику заниженной. "Многие больные впервые приходят уже на развернутых стадиях болезни. При расспросе удается выяснить, что признаки появились еще несколько лет назад. У большинства наших людей действует принцип "Пока гром не грянет, мужик не перекрестится": они читают в интернете, спрашивают соседок, а к врачу не обращаются. Это в Москве, а в маленьких городках и поселках к врачу идут только если совсем помирают", — объясняет Обухова.
Вдобавок попасть на прием не так-то просто. Для этого сначала нужно сходить к терапевту, чтобы тот направил к неврологу. Но и тогда нет гарантии, что человеку поставят правильный диагноз и назначат нужное лечение. "Врач в поликлинике не может разбираться во всем, поэтому должен послать больного к узкому специалисту. А окружных паркинсонологов, по-моему, убрали. Во всяком случае, пациенты на это жаловались", — рассказывает Обухова. Правда, если больной все-таки попал к нужному доктору, лечить его будут на мировом уровне. Оттого в Россию с болезнью Паркинсона прилетают даже из других стран.
Одиссею по кабинетам приходится часто повторять, потому что болезнь прогрессирует — терапию нужно подстраивать. Лечение обходится дорого: месячный запас некоторых лекарств стоит по 3–5 тыс. рублей, а на поздних стадиях назначают сразу несколько препаратов. "В районных поликлиниках лекарства иногда дают бесплатно, но только дешевые дженерики. Комментировать их качество не буду. Иногда нужных лекарств нет. Тогда их заменяют чем-то другим. Пациентам от этого плохо", — объясняет Обухова.
Содержание статьи:
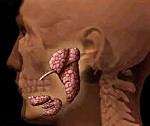
Синдром Шегрена — аутоиммунная патология соединительной ткани, при которой появляется сухость в глазах и во рту и появляются симптомы поражения экзокринных желез. В патологический процесс вовлекаются слезные, слюнные, потовые, сальные и пищеварительные железы.
Первый раз синдром был описан в конце XIX века окулистом из Швеции Хенриком Шегреном, в честь которого нарушение получило свое название. Доктор изучал больного, которого беспокоили сухость в глазах и во рту, суставные боли. Чаще всего синдром Шегрена диагностируют у женщин в период климакса.
Заболевание разделяют на два вида: первичный, когда он развивается сам по себе; вторичный, когда синдром Шегрена появляется через несколько лет после начала других патологий соединительной ткани, в том числе ревматоидного артрита, болезни Либмана-Сакса, первичного билиарного цирроза, системной склеродермии.
В международной классификации болезней МКБ–10 синдром Шегрена имеет код M35.0.
Формы и стадии заболевания
Выделяют следующие формы синдрома Шегрена:
- 1. Хроническая. Такая форма отличается медленным течением. У пациента отсутствует яркая симптоматика,поражаются в основном экзокринные железы, нарушается их функция.
- 2. Подострая. Синдром Шегрена возникает неожиданно и сопровождается симптомами воспаления, повышением температуры, поражаются не только железы, но и внутренние органы.
По степени выраженности признаков выделяют раннюю, выраженную и позднюю стадию синдрома Шегрена.
Различают следующие степени активности патологии: - 3. При высокой степени активности синдрома Шегрена у человека появляются признаки воспаления конъюнктивиты, роговицы и десен, паротита, увеличения лимфоузлов,печени и селезенке.
- 4. При умеренном течение патологии наблюдается частичное разрушение железистой ткани.
- 5. При минимальной активности синдрома Шегрена в патологический процесс вовлекаются слюнные железы, что становится причиной нарушения их функции и появления ксеростомии. Также может начаться гастрит и кератоконъюнктивит.
Патогенез
Патогенез синдрома Шегрена до конца неизвестен. Выяснено только что при данном заболевании активируется иммунитет, нарушается регуляция В-клеток в крови. Из-за синдрома Шегрена воспаляются и разрушаются железы внешней секреции, нарушается их функция. Происходит замещение железистой ткани на соединительную, уменьшается количество слезной жидкости, слюны, пересыхает поверхность глаза, во рту и в носу.
По мере прогрессирования патологии лимфоидные инфильтраты появляются не только в экзокринных железах, но и во внутренних органах, мышечной ткани, суставах, в результате возникает соответствующая симптоматика.
Причины синдрома Шегрена
Причины синдрома Шегрена до сих пор неизвестны. Факторы-провокаторы могут быть следующими:
- гормональный дисбаланс;
- передозировка медикаментами, различные интоксикации;
- перегрев или переохлаждение организма;
- инфекции, вызванные вирусами, бактериями, грибками, микоплазмами, простейшими;
- хронический стресс, депрессия;
- генетическая предрасположенность;
- повышение иммунологической реактивности.
Симптомы синдрома Шегрена
При развитии синдрома Шегрена могут появиться следующие симптомы:
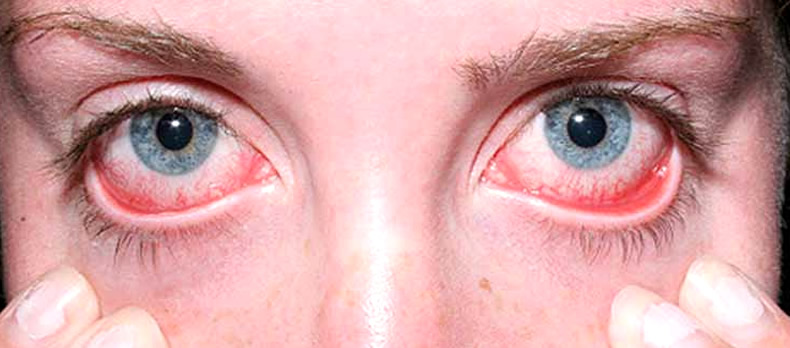
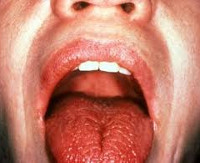
1. Ксерофтальмия или сухой глаз. Пациента беспокоит жжение, дискомфорт в глазах, фотофобия, резь появляется если смотреть на светящиеся вещи. При прогрессировании синдрома Шегрена ухудшается зрение. Острая боль в глазах усиливается при работе за компьютером. Пациента мучает жажда.Веки чешутся и краснеют. В уголках глаз собирается белый секрет. Можно заменить покраснение конъюнктивы, появление на ней точечных инфильтратов.Глазная щель сужается. Сильная сухость роговицы становится причиной ее помутнения и появления на ней изъязвлений. Неприятные симптомы облегчаются, если пациент лежит с закрытыми глазами.
2. Ксеростомия или сухость в ротовой полости. Она появляется из-за уменьшения слюноотделения. Человека могут беспокоит хейлит, трудности с глотанием и при разговоре, осиплость голоса. По краям губ можно заметить шелушение и язвочки. Из-за сухости языка пациент не может глотать слюну. Из-за синдрома Шенгена повреждается эмаль, появляются кариозные полости,зубы расшатываются и теряются.
4. Сухость слизистой носоглотки и образование на ней корки. У пациента нередко бывают кровотечения из носа, развивается хронический насморк, воспаления ушей и околоносовых пазух. Со временем пропадает голос,ухудшается обоняние и вкусовые ощущения. Из-за воспаления ушей человека беспокоит боль, развивается тугоухость со стороны поражения.
5. Сухость кожных покровов. Она появляется из-за уменьшения количество пота или отсутствия потоотделения. Кожные покровы начинивают зудеть и шелушиться, на них появляются язвочки. На ногах и животе можно заменить гиперпигментацию и мелкие кровоизлияния.
6. Поражение ЖКТ. Могут появиться симптомы воспаления поджелудочной железы, цирроза печени, гипотонической дискинезии желчевыводящих протоков,атрофического гастрита. Пациента беспокоит отрыжка, изжога, горечь в ротовой полости, боли в желудке и в районе печени, тошнота и рвота. Из-за болей при приеме пищи человек отказывается от еды.
Кроме этого, из-за патологии появляются поражения внутренних органов, которые могут наблюдаться не только при синдроме Шегрена:
- злокачественные опухоли кожи и желудка;
- лимфома;
- ангиит;
- дисфункция почек;
- расстройство церебрального кровообращения;
- уменьшения количества тромбоцитов, лейкоцитов, эритроцитов;
- гайморит, трахеит, бронхопневмония.
Диагностика синдрома Шегрена
1. Клинический анализ крови, в котором будет обнаружено снижение количества лейкоцитов и гемоглобина, ускорение СОЭ.
2. Биохимия крови позволяет обнаружить повышенный уровень гамма-глобулина, общего фибрина, серогликоидов, сиаловых кислот. С помощью анализа удается выявить криоглобулина.
3. Иммунологические реакции позволяют обнаружить повышенное содержание иммуноглобулинов lgMи lgG, В-клеток и уменьшение числа Т-клеток.
4. Осмотр глаз лампой Гринчелы-Синчелы или как ее называют щелевой. Она позволяет обнаружить сухость поверхности глаз.
5. Проба Ширмера помогает оценить количество вырабатывающихся слез. Суть ее в следующем полоску фильтровальной бумаги закладывают за нижнее веко и оставляют на 5 минут. По прошествии этого времени измеряют длину полоски, смоченную слезой, если она меньше 5 мм, то возможно у человека синдром Шегрена. Но уменьшение слезоотделения может быть и при других патологиях, также количество слез становится меньше с возрастом.
6. С помощью специальных красителей удается обнаружить эрозии роговицы и конъюнктивы глаз, увидеть дистрофические очаги эпителия.
7. ANA-профиль, который позволяет выявить аутоиммунные состояния. Обнаруживают SSA/Ro and SSB/La. SSA/Ro часто может быть не только при синдроме Шегрена, но и других патологиях. SSB/La является более специфичным маркером.
8. Сиалометрия, которая может проводится 2 способами. Если при стимуляции витамином С за 5 минут выделяется от 2,5 до 6 мл слюны, то это считается нормой. Пациент может собирать слюну в пробирку без стимуляции аскорбиновой кислотой в течение 15 минут. Если по прошествии этого времени ее выделится меньше 1,5 мл, то говорят о наличии синдрома Шегрена.
9. Сиалография — это рентгеноконтрастное исследование. Контрастное вещество вводят в проток околоушной слюнной железы и выполняют рентгенографию этого участка. У пациентов с синдром Шегрена проток местами будет расширен и разрушен.
10. Биопсия губы позволяет выявить инфильтрацию слюнных желез лимфоцитами.
11. УЗИ слюнных железы помогает обнаружить камни в их протоках, выявить гипоэхогенные участки.
12. Магнитно-резонансная томография слезных и слюнных желез.
Чтобы выявить осложнения со стороны других органов назначают:
- рентген легких;
- эзофагогастродуоденоскопия;
- УЗИ сердца.
Лечение синдрома Шегрена
В настоящее время нет специфического лечения синдрома Шегрена, поэтому прописывают симптоматическую и поддерживающую терапию:
1. Для устранения сухости глаз назначаются медикаменты, которые содержат в своем составе гипромеллозу, которая защищает и увлажняет роговицу. Это такие препараты, как Дефислез, Гипромелоза-П, Искусственная слеза.Они противопоказаны при индивидуальной непереносимости их состава, в этом случае они могут стать причиной аллергии. Капли Дефислез и Гипромелоза-П запрещены женщинам в положении и кормящим грудью. Препарат Искусственная слеза можно использовать этим категориям пациенток с осторожностью. Лечение медикаментами, содержащими гипромеллозу может вызвать ощущения слипания век, временный дискомфорт после их закапывания. Их нельзя использовать в комплексе с глазными каплями, в составе которых есть соли металлов. После инстилляции препаратов, содержащих гипромеллозу окружающие предметы могут казаться размытыми, поэтому перед тем как сесть за руль или начать работу с потенциально опасными механизмами нужно выждать в течение четверти часа.
2. Возможно понадобиться ношение мягких контактных линз.
3. Для купирования воспаления слезных желез прописывают циклоспорин.
4. Для устранения сухости ротовой полости назначают медикаменты, который стимулирует отток слюны, к примеру, пилокарпин. Пищу рекомендуется запивать водой.
5. При синдроме Шегрена большая вероятность развития кариеса, поэтому надо тщательно ухаживать за зубами.
6. При появлении мышечно-скелетных симптомов используют нестероидные противовоспалительные средства.
7. Чтобы нормализовать слюноотделение делают новокаиновые блокады, прописывают кальцийсодержащие медикаменты.
8. Для купирования воспаления околоушных желез применяют аппликации с Димексидом, назначают антибиотикотерапию, противогрибковые средства.
9. Если наблюдается поражение слизистой ротовой полости, то чтобы ускорить заживление поврежденных тканей используют аппликации с маслом шиповника или облепихи. Их можно обрабатывать мазью Солкосерил, Метилурацил.
10. Для улучшения пищеварения при недостаточности поджелудочной железы назначают ферментные препараты.
11. При секреторной недостаточной желудка прописывают заместительное лечение соляной кислоты, пепсином.
12. Для устранения сухости слизистой носовой полости используют препараты на основе морской воды, такие как Аквамарис, Аквалор.
13. При тяжелых осложнениях прописывают кортикостероиды, иммунодепрессанты, иммуноглобулины, такие как метотрексат, преднизолон, хлорбутин, циклофосфан.
При развитии язвенно-некротического ангиита, гломерулонефрита, воспалительного полиневропатия, цереброваскулярной болезни проводят экстракорпоральную гемокоррекцию: гемосорбцию, плазмофорез, каскадную плазмофильтрацию.
Прогноз и осложнения
Синдром Шегрена может поражать жизненно важные органы. Аутоиммунная патология может постепенно прогрессировать или наоборот переходить в стадию длительной ремиссии.
У одних пациентов признаки болезни выражены слабо, их могут беспокоить только сухость глаз и слизистой полости рта, у других больных развиваются тяжелые осложнения, в том числе:
- ухудшение зрения;
- дискомфорт в глазах;
- частные инфекции полости рта;
- отек околоушной слюнной железы;
- синуситы, трахеиты, бронхопневмония;
- проблемы с жеванием и глотанием;
- артралгия;
- слабость;
- патологии почек, в том числе гломерулонефрит, почечная недостаточность;
- проблемы с кровообращением головного и спинного мозга;
- неходжкинская и другие виды лимфомы.
У детей, рожденных от женщин больных в период вынашивания плода синдромом Шегрена большая вероятность неонатальной красной волчанки с врожденной блокадой сердца.
Если терапия синдрома Шегрена начата своевременно, то прогноз благоприятным.
Болезнь Шегрена – аутоиммунное системное поражение соединительной ткани, характеризующееся экзокринными железистыми и внежелезистыми проявлениями. Наиболее частым железистым проявлением болезни Шегрена служит снижение секреции слезных и слюнных желез, сопровождающиеся жжением в глазах и сухостью носоглотки. К внежелезистым проявлениям относятся миалгии, мышечная слабость, артралгии, геморрагии, увеличение лимфоузлов, невриты и пр. Диагноз болезни Шегрена ставится с учетом комплекса клинических и лабораторных признаков, функциональных тестов. Лечение проводят кортикостероидными гормонами и цитостатиками; течение заболевания чаще доброкачественное.
- Классификация болезни Шегрена
- Симптомы болезни Шегрена
- Диагностика болезни Шегрена
- Лечение болезни Шегрена
- Прогноз и осложнения болезни Шегрена
- Цены на лечение
Общие сведения
Болезнь Шегрена лидирует среди коллагенозов по частоте встречаемости и значительно чаще развивается у женщин возрастной группы от 20 до 60 лет; у мужчин и в детском возрасте заболевание встречается реже. Причины болезни Шегрена неизвестны. Наиболее вероятными предопределяющими факторами служат наследственность и аутоиммунный ответ на вирусную (предположительно ротавирусную) инфекцию.
Патогенетический механизм болезни Шегрена заключается в развитии иммуноагрессивной реакции с образованием антител к собственным тканям и лимфоплазматической инфильтрации протоков желез внешней секреции - слюнных, слезных, ЖКТ и др. При генерализованной форме болезни Шегрена у трети пациентов развивается поражение мышц (миозит), почек (интерстициальный абактериальный нефрит), сосудов (продуктивно-деструктивный, продуктивный васкулит), легких (интерстициальная пневмония) и др. Болезнь Шегрена часто протекает вместе с ревматоидным артритом, тиреоидитом Хасимото, системной красной волчанкой.

Классификация болезни Шегрена
Течение болезни Шегрена может быть подострым и хроническим. С учетом клинических проявлений и осложнений выделяют начальную (раннюю), выраженную и позднюю стадии заболевания. Патологические процессы при болезни Шегрена могут протекать с различной степенью воспалительной и иммунологической активности. Для высокой степени активности болезни Шегрена характерны клинически выраженные явления паротита, кератоконъюнктивита, стоматита, артрита; генерализованная лимфаденопатия, гепатоспленомегалия, лабораторные признаки активного воспаления.
Умеренно активному течению болезни Шегрена свойственно уменьшение воспаления и иммунологической активности с одновременной тенденцией к деструктивным изменениям в секретирующих эпителиальных железах. При минимальной активности процессов отмечается преобладание функциональных, склеротических, дистрофических изменений в слюнных, слезных, желудочных железах, что проявляется тяжелыми формами ксеростомии, кератоконъюнктивита, гастрита. В лабораторных тестах - слабо выраженные признаки воспаления.
Симптомы болезни Шегрена
При осмотре выявляется ярко-розовая окраска слизистых, их легкое травмирование при контакте, сухость языка, малое количество свободной слюны пенистого или вязкого характера. На таком фоне присоединение вторичной (вирусной, грибковой, бактериальной) инфекции ведет к развитию стоматита. Для поздней стадии болезни Шегрена характерны резкая сухость полости рта, ведущая к расстройствам глотания и речи, трещины губ, ороговение участков слизистой рта, складчатый язык, отсутствие свободной слюны в полости рта.
Отмечается гипофункция других экзокринных желез с явлениями сухости кожи, носоглотки, вульвы и влагалища, развитием трахеита, бронхита, эзофагита, атрофического гастрита и т. д. При болезни Шегрена могут отмечаться суставной синдром по типу полиартралгий или полиартрита, нарушение чувствительности стоп и кистей, невропатии тройничного нерва и лицевого нерва, геморрагические сыпи на конечностях и туловище, лихорадка, миозиты, гепато- и спленомегалия.
Диагностика болезни Шегрена
Из методов лабораторной диагностики проводится исследование общего анализа крови, показывающее умеренную лейкопению, анемию, ускорение СОЭ. В биохимии крови при болезни Шегрена определяется повышение уровня γ-глобулинов, общего белка, фибрина, серомукоида, сиаловых кислот, обнаружение криоглобулинов. Иммунологические реакции выявляют повышение уровня иммуноглобулинов IgG и IgM; наличие антител к ДНК, LE-клеток, антител к эпителию экзокринных желез, мышцам, коллагену и пр.; увеличение количества В-лимфоцитов, уменьшение Т-лимфоцитов.
При болезни Шегрена отмечается специфическая реакция на тест Ширмера – определяется уменьшение слезной продукции в ответ на стимуляцию нашатырным спиртом. При маркировании роговицы и конъюнктивы красителями выявляются эрозии и дистрофические очаги эпителия. При болезни Шегрена проводится контрастная рентгенография (сиалография), биопсия слюнных желез, УЗИ слюнных желез, МРТ слезных/слюнных желез. Для выявления осложнений со стороны других систем выполняется рентгенография легких, гастроскопия, ЭХО-КГ.
Лечение болезни Шегрена
Ведущая роль в терапии болезни Шегрена отводится гормональным (преднизолон) и цитостатическим препаратам иммуносупрессивного действия (циклофосфамид, хлорбутин) и их комбинациям (преднизолон+хлорбутин, преднизолон+циклофосфан). Сочетание методов экстракорпоральной гемокоррекции (плазмафереза, гемосорбции, двойной фильтрации плазмы) с медикаментозной терапией при лечении болезни Шегрена показано в случаях язвенно-некротического васкулита, гломерулонефрита, цереброваскулита, полиневрита и др. поражений.
Симптоматическая терапия при болезни Шегрена направлена на устранение сухости слизистых и предупреждение вторичного инфицирования. При сухости глаз назначается искусственная слеза, ношение мягких контактных линз, промывание глаз растворами антисептиков. Для нормализации слюноотделения проводятся новокаиновые блокады, назначаются препараты Ca; при воспалении околоушных желез используются местные аппликации димексида, системные антибиотики и антимикотики.
Пораженные слизистые полости рта при болезни Шегрена нуждаются в смягчении и стимуляции регенерации с помощью аппликаций масел облепихи и шиповника, обработки мазями (метилурациловой и солкосериловой). При секреторной недостаточности желудка проводится длительная заместительная терапия соляной кислотой, натуральным желудочным соком, пепсином; при недостаточности поджелудочной железы назначается ферментная терапия: прием панкреатина и др.
Прогноз и осложнения болезни Шегрена
Течение болезни Шегрена не носит жизнеугрожающий характер, однако значительно ухудшает качество жизни. Своевременно начатая терапия замедляет прогрессирование патологических процессов и сохраняет трудоспособность пациентов. При отсутствии лечения нередки осложнения, приводящие к инвалидизации.
К первичным поражениям при болезни Шегрена нередко присоединяется вторичное инфицирование с развитием синуситов, рецидивирующих трахеитов, бронхопневмоний. При системных поражениях возможно развитие почечной недостаточности, нарушений кровообращения головного и/либо спинного мозга.
Специфической профилактики болезни Шегрена не разработано.
Синдром Шегрена хроническое аутоиммунное заболевание с комплексом негативной симптоматики. В 90 % случаев патология развивается у женщин климактерического периода. При отсутствии лечения болезнь прогрессирует, страдают слизистые оболочки, болят суставы, мышцы, беспокоит одышка, возникает комплекс железистых и внежелезистых симптомов.
При появлении негативных признаков, указывающих на развитие болезни Шегрена, нужно посетить ревматолога, иммунолога, офтальмолога, гинеколога, других профильных специалистов. Обследование сложное, занимает не один день, но пациентам нужно пройти все диагностические процедуры, чтобы определить степень поражения внутренних органов, глаз, слизистых, мышц и суставов. При комплексном подходе к лечению можно замедлить прогрессирование патологии, улучшить качество жизни.
Что это

Тяжелая аутоиммунная патология с комплексом отрицательных признаков заметно осложняет жизнь больных. Болезнь Шегрена не случайно называют сухой синдром: на фоне нарушения работы желез уменьшается выделение секрета, появляется раздражение слизистых, зуд, покраснение, аллергические и дыхательные нарушения.
Важные особенности развития патологии:
- негативные реакции возникают при сбоях в работе организма: клетки иммунной системы проникают в железы внешней секреции, отрицательно влияют на их функциональность. Следствие патологического процесса снижение количества секрета: слез, слюны, влагалищных выделений. На фоне прогрессирования синдрома Шегрена происходит активное нарушение работы слюнных, слезных, бартолиниевых желез,
- при развитии многогранной аутоиммунной патологии медики отмечают поражение других отделов организма. Появляются нейропатии, артралгии, лимфомы, начинается процесс васкуляризации, возникает отклонение температурных показателей,
- при подострой форме патологии симптоматика ярко выражена, происходят системные негативные процессы. Если у больного выявлена хроническая форма заболевания, то в больше степени поражены железы, продуцирующие секрет, другие отделы организма слабо вовлечены в патологический процесс,
- сложности в процессе диагностики и лечения при аутоиммунном заболевании связаны с сочетанием патологии Шегрена и других проблем. Чаще других признаки поражения развиваются на фоне ревматических болезней.
Узнайте о симптомах лактостаза у кормящей матери, а также о лечении заболевания молочных желёз.
О функциях паращитовидных желёз у женщин, о заболеваниях органа и способах их лечения прочтите по этому адресу.
Причины развития
Медики считают, что внежелезистые и железистые симптомы появляются при сбое в работе иммунной системы. Какой фактор запускает механизм тяжелого аутоиммунного процесса? Точного ответа пока нет.
Еще одна причина развития патологических нарушений наследственная предрасположенность. Если у матери диагностирован синдром Шегрена, то риск аутоиммунных сбоев у дочери выше, чем при отсутствии подобных проблем со здоровьем.
Существует теория о влиянии вирусных инфекций на частоту возникновения аутоиммунного поражения желез с комплексом отрицательной симптоматики, но эти предположения пока не нашли достаточного подтверждения. Сухой синдром нередко развивается вместе с ревматическими патологиями, например, системной красной волчанкой или ревматоидным артритом.
На заметку! Синдром Шегрена код по МКБ 10 М 35.0.
Классификация

По характеру течения патологических процессов выделяют:
- подострую форму. В первой фазе развивается активное воспаление, повышается уровень СОЭ, лейкоцитов, возможны дополнительные изменения по отдельным показателям крови. У пациента воспаляются слюнные железы около ушных раковин, резко повышается температура. Воспалительный процесс затрагивает многие системы и отделы организма, тяжелые системные поражения нарушают привычный ритм жизни, пациент вынужден отказаться от многих занятий на фоне воспаления и сухости глаз, слизистых, артралгии, миалгии, нейропатии, аллергических реакций, других ярко-выраженных негативных проявлений,
- хроническую форму. Основное отличие от подострого течения отрицательная симптоматика наблюдается в железах, внутренние органы в патологический процесс вовлечены нечасто. На раннем этапе пациенты не подозревают, что организм начинает бороться с собственными клетками, клиническая картина слабо выражена. Болезнь прогрессирует медленно, температура в норме. Первые признаки синдрома Шегрена при хроническом течении: сухость в полости рта, опухание желез, уменьшение объема слюны, офтальмологические проявления.
Патология имеет две формы:
- болезнь Шегрена это самостоятельное аутоиммунное заболевание,
- синдром Шегрена поражение желез и другие отрицательные симптомы возникают как следствие нарушений при ревматоидном артрите и других аутоиммунных поражениях.
Признаки и симптомы
Железистые симптомы:

- сухость слизистых,
- язвы, корочки, зудящие зоны, участки кровоточивости при растрескивание тканей,
- жжение конъюнктивы, ухудшение зрения, покраснение и зуд век, в уголках глаз накапливается большой объем белых выделений,
- воспаление желез,
- на фоне сухости бронхов развивается воспалительных процесс,
- зудят и краснеют наружные половые органы,
- уменьшение потоотделения провоцирует излишнюю сухость эпидермиса,
- в желудочно-кишечном тракте возникает воспаление, появляется комплекс негативных проявлений,
- на фоне кариеса и постоянного воспаления тканей полости рта разрушаются зубы,
- в носовых ходах пересыхают слизистые, образуются корочки, сложно дышать, патологический процесс затрагивает слуховые трубы, больной хуже слышит.
Внежелезистые симптомы:
- повышенная субфертильная температура,
- поражение дыхательной системы,
- увеличение лимфоузлов,
- воспаление почек,
- полиневропатия,
- суставные и мышечные боли,
- синдром Рейно,
- мочекаменная болезнь,
- воспаление тройничного нерва,
- аллергия на препараты,
- высыпания на коже,
- формирование язв,
- воспаление сосудов,
- фиброз легких,
- пневмония,
- кровоизлияния в кишечнике.
На заметку! В зависимости от формы патологии, проявления носят более или менее выраженный характер. При подостром течении заболевания негативные признаки отмечены не только в железах внешней секреции: функциональные нарушения отмечены в отделах нервной, костно-мышечной, пищеварительной, половой, системы, на кожных покровах. Нередко организм бурно реагирует на вещества, которые для здоровых людей не являются аллергенами.
Диагностика
Важно учесть комплекс факторов. Если больной подтверждает наличии хотя бы четырех негативных симптомов, то высока вероятность аутоиммунного поражения с вовлечением в процесс нескольких желез.
Специфические признаки болезни Шегрена:

- повышение уровня СОЭ,
- припухлость слюнных желез в зоне около ушей,
- периодическое развитие хронического конъюнктивита,
- сухость слизистых в полости рта,
- ухудшение кровотока в верхних и нижних конечностях (развивается синдром Рейно),
- болят суставы и мышцы,
- появляется ломота в коленях, локтях, других элементах скелета.
Методы диагностики:
- анализ крови,
- иммунологические тесты,
- рентгенография с контрастом,
- тест Шиммера,
- проведение МРТ слезных и слюнных желез,
- биопсия тканей пораженных элементов, продуцирующих секрет,
- гастроскопия,
- рентген легких,
- проведение УЗИ слюнных желез,
- процедура ЭХО КГ.
Узнайте о причинах повышенного пролактина у женщин и о симптомах отклонения уровня гормона от нормы.
Мультифолликулярные яичники: что это значит и при каких симптомах необходимо лечить патологию? Ответ прочтите в этой статье.
Эффективные методы лечения
После комплексной диагностики ревматолог предлагает пациенту схему терапии:
- при хронической форме реже поражены другие отделы, кроме бартолиниевых, слюнных и слезных желез, но больной должен строго соблюдать предписания, чтобы избежать опасных осложнений, сохранить достаточно комфортное состояние,
- если выявлена подострая форма, то терапия требует еще большего внимания, терпения со стороны медиков и пациента. Приходится принимать препараты разнопланового действия, нужен ответственный подход к лечению, иначе повышается риск инвалидизации со всеми вытекающими последствиями,
- пациент находится под наблюдением офтальмолога, ревматолога, гинеколога, пульмонолога, нефролога, гастроэнтеролога, других профильных специалистов. Важно посещать врачей в установленные сроки, вовремя сдавать анализы, проходить инструментальное обследование.
Особенности терапии:

- препараты первой линии цитостатические иммунодепрессанты и гормональные составы,
- на ранних стадиях, при отсутствии тяжелых проявлений пациент получает Преднизолон с активным противовоспалительным, противоаллергическим действием,
- если состояние больного ухудшается, к препарату группы глюкокортикостероиды врач добавляет Хлорбутин. При стабилизации состояния, для предупреждения обострений пациент на протяжении многих лет получает поддерживающую недельную норму Хлорбутина (от 6 до 14 мг) и суточную норму Преднизолона (не более 5 мг),
- при тяжелых системных проявлениях на фоне болезни Шегрена применяют другую схему лечения: пульс-терапию с применением высокой концентрации Циклофосфана и Преднизолона. Продолжительность активного воздействия 3 дня. Далее больной переходит на поддерживающие нормы цитостатиков и Преднизолона. Подобное сочетание предупреждает тяжелые побочные эффекты на фоне длительного приема сильнодействующих наименований лекарственных средств,
- для защиты пораженной роговицы назначают мягкие контактные линзы. Предупредить вторичное инфицирование помогает раствор Ципрофлоксацина, Фурацилина, Левомицетина, других антибактериальных составов,
- новокаиновые блокады стабилизируют продуцирование секрета. При развитии гнойного поражения околоушных слюнных желез назначают аппликации с Димексидом,
- турунды с изотоническим раствором хлорида натрия снижают сухость слизистых носовых ходов,
- если у пациента развивается секреторная недостаточность и хронический гастрит, то врач выписывает составы, активизирующие переваривание пищи, например, натуральный желудочный сок или соляную кислоту,
- калиево-йодистое желе эффективное средство для уменьшения сухости и зуда во влагалище при дефиците естественного секрета,
- нарушение функций поджелудочной железы мешает нормальной работе пищеварительного такта, развиваются застойные явления. Для предупреждения негативных последствий больной получает ферменты (Креон, Панкреатин, Панзинорм, Фестал). Вещетва способствуют активной переработке пищи,
- при сухом синдроме часто поражена и воспалена красная кайма губ, пациент испытывает мучительные боли во время еды, употребления напитков. Нередко в патологический процесс вовлечены слизистые щек, язык, нёбо. Для внутреннего применения подходят питательные масла облепихи и шиповника, для наружного нанесения используют эффективные средства: Метилурациловая и Солкосериловая мази.
Прогноз выздоровления

Скорость прогрессирования болезни Шегрена зависит от общего состояния организма и периода, в который пациент обратился за помощью. Важно начать терапию, пока сухой синдром не привел к инвалидности.
Больные должны знать: аутоиммунные поражения требуют комплексной диагностики и лечения, чтобы выявить патологические изменения во всех отделах организма. При синдроме Шегрена поражены глаза, мышцы, суставы, слизистые, дыхательные пути, поджелудочная железа, желудок.
Невыполнение отдельных рекомендаций во время терапии или самолечение часто приводит к появлению тяжелых форм заболевания, состояние пациента ухудшается. Внежелезистые и железистые проявления ограничивают трудоспособность, снижают качество жизни. При своевременном лечении можно устранить или заметно уменьшить негативные проявления.
Признаки синдрома Шегрена требуют незамедлительной диагностики и комплексного лечения функциональных нарушений. Важно остановить прогрессирование аутоиммунной патологии, чтобы предупредить тяжелые поражения органов, ведущие к инвалидности.
Более подробно о том, как проявляется болезнь Шегрена и как её лечить узнайте из следующего ролика:
Читайте также:




