Что такое дефект нерва
а) Ревизия нерва. Закрытые низкоэнергетические повреждения обычно восстанавливаются спонтанно, имеет смысл выжидательная тактика до тех пор, пока не восстановится иннервация наиболее проксимальной к повреждению мышцы. Операция показана в случаях:
1) если видно пересеченный нерв;
2) если механизм травмы (например, ножевое ранение или высокоэнергетическое повреждение) говорит о том, что нерв был пересечен или сильно поврежден;
3) если восстановление задерживается на неоправданно длительное время и есть сомнения в точности диагноза.
Повреждения сосудов, нестабильные переломы, инфицированные мягкие ткани и разрывы сухожилий должны лечиться до операции на нерве. Разрез должен быть длинным, так как нерв должен быть широко выделен выше и ниже повреждения. Операция на нерве должна быть выполнена прецизионно с применением соответствующего инструментария.
Необходимо наличие биполярной коагуляции и интраоперационной оптики. В идеале нужен операционный микроскоп, но можно обойтись и лупой. Если рубцы затрудняют обнаружение потребуется аппарат для стимуляции нерва. При недоступности микрохирургического оборудования и опыта, после выявления повреждения нерва пациент с закрытой раной направляется в соответствующие стационары.
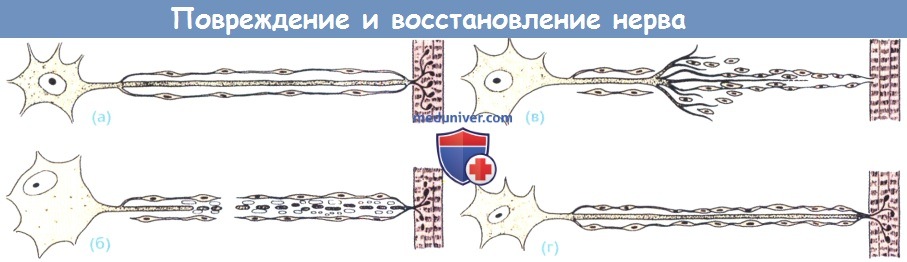
Повреждение и восстановление нерва:
(а) Нормальный аксон и орган-мишень(мышечное волокно).
(б) После повреждения нерва дистальная часть аксона оторвана и миелиновая оболочка разрывается.
Ядра нейроновзанимаютэксцентричное положение и тельца Ниссля становятся редкими.
(в) Новые отростки аксонов прорастают в массу пролиферирующих шванновских клеток.
Один из отростков находит вход в прежнюю эндонервальную трубку и (г) аксон начинает медленную регенерацию.
б) Первичный шов. Разорванный нерв лучше сшивать сразу, как только это возможно. Первичный шов на момент туалета раны имеет значительные преимущества: нервные концы не подверглись ретракции; отсутствует ротационное смещение культей нерва; нет фиброза.
Чистый перерезанный нерв сшивается без подготовки; неровные края подравниваются лезвием на минимальном расстоянии. Концы нервов сшиваются в правильном положении эпиневральным швом (толщина нити 10/0). На линии шва не должно быть натяжения. Мнения о целесообразности восстановления отдельных пучков по сравнению с периневральным швом разделились.
Релаксация тканей для получения шва без натяжения обеспечивается положением суставов или мобилизацией и транспозицией нервов. Если это не решает проблему, тогда применяется первичная трансплантация нерва. Тракционные повреждения, особенно плечевого сплетения, могут приводить к образованию значительной щели, которую сложно восстановить. Оптимально лечение в специализированных центрах, где могут быть выполнены первичная трансплантация или транспозиция нерва.
Если используется жгут, то он должен быть пневматическим; при снятии жгута до ушивания раны должен быть выполнен гемостаз.
Конечность шинируется в положении, гарантирующем минимальное натяжение нерва; если необходимо чрезмерное сгибание, целесообразнее выполнить пластику нерва. Шина удерживается в течение трех недель, после этого рекомендуется физиотерапия.
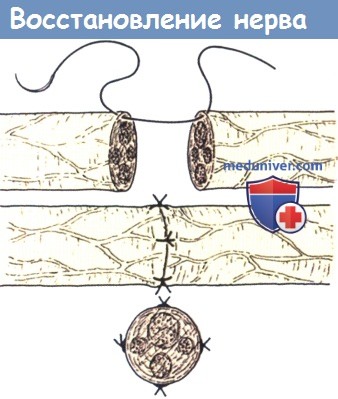
Восстановление нерва.
Культи располагаются друг напротив друга соответственно положению пучков
и сшиваются тонкими нитями за эпиневрий.
в) Отсроченный шов. Позднее восстановление, т.е. спустя недели или месяцы после повреждения, может быть показано в случаях когда:
1) закрытое повреждение не подвергалось ревизии, но признаки восстановления в течение ожидаемого периода отсутствуют;
2) диагноз не был поставлен своевременно, и пациент обратился к врачу поздно;
3) первичные вмешательства потерпели неудачу. Показания должны быть тщательно взвешены: если пациент приспособился к функциональному дефициту, если повреждение высокое и реиннервация маловероятна в течение двух лет, если есть выраженная атрофия мышц, которую возможно вылечить транспозицией сухожилия, то в таких случаях лучшим решением может быть отказ от восстановления нервного ствола.
Чрезмерный рубец и трудно поддающаяся лечению скованность суставов также поставит под сомнение возможность восстановления нервной передачи; хотя на кисти надо использовать все возможности для восстановления хотя бы защитной чувствительности.
Как быть с образовавшимся дефектом? Нерв должен быть сшит без натяжения. Концы могут быть сведены вместе после осторожной мобилизации проксимального и дистального сегментов нерва, сгибанием ближайших суставов, чтобы ослабить натяжение мягких тканей, или (в случае локтевого нерва) перемещением нерва на сгибательную поверхность локтевого сустава. Таким образом, дефекты 2 см в срединном нерве, 4-5 см в локтевом нерве и 6-8 см в седалищном нерве могут быть свободно сшиты, конечность шинирована в согнутом положении в течение 4-6 недель после операции.
В некоторых областях промежутки более 1-2 см требуют пластики нерва.

Пластика нерва с применением фибринового полимерного клея
г) Материалы, обеспечивающие восстановление нерва. На сегодня ясно, что дефекты нерва могут восстанавливаться внутри трубки, которая отграничивает окружающую ткань от регенерирующих концов и обеспечивает направление роста аксонов. Таким проводником может служить аутогенная вена, лиофилизированная мышца, изделия из силикона или металла; также используются биорезорбируемые материалы (термопластичные при температуре тела), которые растворяются в течение нескольких недель или месяцев.
Эти технологии предлагают простой способ избежать пластики нерва и в тоже время добиться хорошего результата лечения, по крайней мере, как при лечении пальцевых нервов так и, вероятно, крупных стволов.
д) Пластика нерва. Свободные аутогенные трансплантаты нерва могут быть использованы для соединения слишком больших дефектов при невозможности прямого шва. Чаще всего для этого используется икроножный кожный нерв; может быть получено вплоть до 40 см с каждой ноги. Поскольку диаметр нерва небольшой, для пластики одного дефекта могут быть использованы несколько полос. Трансплантат должен быть достаточной длины, чтобы лежать без натяжения, и располагаться в хорошо кровоснабжаемых тканях. Трансплантат фиксируется к каждому концу нерва микрошвами или фибриновым клеем.
Важно, чтобы двигательные и сенсорные пучки между трансплантатом и культей соединялись соответственно. Для этого существуют различные методы. Часто бывает полезен осторожный осмотр ориентации пучков, структуры и сосудистых меток. Применяется окрашивание пучков ферментами.
Васкуляризованные трансплантаты используются в определенных ситуациях. Если поврежден локтевой и срединный нервы (например, при ишемической контрактуре Фолькманна), может быть использован трансплантат на сосудистой ножке из локтевого нерва для восстановления дефекта срединного нерва. Можно применять свободные васкуляризованные трансплантаты и при повреждении плечевого сплетения.
ж) Транспозиция нерва (реиннервация). При отрывах корешков от верхних отделов плечевого сплетения, слишком проксимального для прямого восстановления, может использоваться реиннервация. Добавочный нерв может быть вшит в надлопаточный нерв, а также межреберные нервы могут быть использованы для реиннервации кожно-мышечного нерва. Если бицепс атрофировался из-за того, что с момента повреждения прошло слишком много времени, целая мышца может быть пересажена свободным лоскутом в положение бицепса (тонкая или широчайшая мышца спины), и затем реиннервирована соединением межреберных нервов или добавочного нерва с культей нерва иннервирующего пересаживаемую мышцу.
з) Уход за парализованной конечностью. В период восстановления кожа должна быть защищена от травматизации и ожогов. Суставы должны разрабатываться с максимальной амплитудой дважды в день для профилактики тугоподвижности и минимизации работы мышц после восстановления. Могут быть полезны динамические шины.
и) Транспозиция сухожилий. Восстановление движений не произойдет, если аксоны, регенерирующие со скоростью около 1 мм в день, не достигают мышцы в течение 18-24 месяцев со времени повреждения. Это наиболее вероятно при проксимальном повреждении нерва, иннервирующего дистальные мышцы. При таких обстоятельствах используется транспозиция сухожилий. Принципы транспозиции суммированы в таблице на предыдущей странице.
Рекомендуемые варианты транспозиции обсуждаются в разделах, посвященных повреждениям конкретных нервов.

Повреждения нервов верхних и нижних конечностей - одни из частых и тяжелых видов травм
Повреждения нервов верхних и нижних конечностей, к сожалению, являются одним из частых и тяжелых видов травм, которые могут кардинально изменить качество и образ жизни человека, как в повседневной бытовой, так и в профессиональной среде. Значительное число ошибок диагностического, тактического и технического порядка в повседневной медицинской клинической практике, к сожалению, приводят к полной или частичной нетрудоспособности пациента, нередко вынуждают больных менять профессию, становятся причиной инвалидности.
Повреждения периферических нервов разделяют на закрытые и открытые.
- Закрытые повреждения: в результате сдавления мягких тканей руки или ноги, например, вследствие неправильного наложения жгута при кровотечении, в результате сильного ушиба или удара, длительного вынужденного положения конечности с давлением извне, как последствие переломов костей. Как правило, полного перерыва нерва в таких случаях не наблюдается, поэтому исход обычно благоприятный. В некоторых случаях, например, при вывихах костей кисти, вывихе стопы или крупного сустава, закрытых переломах костей конечностей со смещением отломков может возникнуть полный перерыв ствола нерва или даже нескольких нервов.
- Открытые повреждения являются следствием ранений осколками стекла, ножом, листовым железом, механическими инструментами и т. п. В этом случае повреждение целостности структуры нерва происходит всегда.
К сожалению, нередко повреждения нервов являются последствием оперативных вмешательств.
Наступающие изменения проявляются в зависимости от уровня повреждения нерва, характера травмы или длительности воздействия травмирующего агента различными синдромами расстройств функции.
Открытые повреждения периферических нервов. Волокна всех периферических нервов смешанного типа - двигательные, чувствительные и вегетативные волокна, количественные соотношения между этими видами волокон неодинаковы в разных нервах, поэтому в одних случаях более выражены двигательные нарушения, в других отмечается снижение или полное отсутствие чувствительности, в третьих - вегетативные расстройства.
Двигательные расстройства характеризуются параличами групп или отдельных мышц, сопровождающимися исчезновением рефлексов, а также со временем (через 1-2 недели после травмы) атрофией парализованных мышц.
Происходят нарушения чувствительности - снижение, исчезновение болевой,температурной, тактильной чувствительности. Боли, усиливающиеся в отсроченном порядке.
Вегетативная симптоматика - в первый период после травмы кожа горячая и красная, спустя несколько недель становится синюшной и холодной (сосудодвигательные нарушения), появление отека, нарушения потоотделения, трофические расстройства кожи – сухость, шелушение, иногда даже изъязвления, деформация ногтей.
При ранении подкрыльцового нерва невозможно отведение плеча, имеется атрофия дельтовидной мышцы, нарушение чувствительности в наружно-задней поверхности плеча. Поражение мышечно-кожного нерва исключает возможность одновременного разгибания предплечья и супинации кисти.
При поражении общего ствола седалищного нерва в верхней половине бедра утрачиваются сгибание и разгибание стопы и пальцев. Стопа свисает, нельзя стоять на носках и пятках. Чувствительные расстройства имеются на стопе и задней поверхности голени. Типичны вегетативные расстройства, трофические язвы стопы. Повреждение большеберцового нерва приводит к исчезновению сгибания стопы и пальцев. Стопа разогнута, пальцы находятся в когтеобразном положении. Чувствительность расстроена на задней и ненаружной поверхности голени, подошве и наружном крае стопы. Выражены вегетативные нарушения - болевой синдром. Отсутствие чувствительности имеется на передненижней поверхности голени.
Вот краткое описание нарушений, возникающих при травмах периферических нервов верхней конечности. Полноценная клиническая диагностика повреждений нервов, конечно, более сложная, и выполняется врачом с использованием дополнительных методов исследования.
При закрытых травмах, как правило, проводиться консервативное лечение длительностью около 1-2 месяцев, состоящее из физиотерапевтических воздействий (массаж, лечебная физкультура, электрогимнастика, тепловые процедуры, озокерит, парафин, диатермия, ионто-форез и т.д.), применения медикаментозных средств ( дибазол, прозевин), способствующих регенерации нерва и, как следствие, восстановлению утраченных функций и чувствительности. Необходимо использование также препаратов, снимающие боль - анальгетиков. Очень важно придать конечности правильное положение и обеспечить покой с помощью шин и других фиксирующих аппаратов.
При недостаточной эффективности консервативной терапии через 4-6 месяцев со дня травмы прибегают к оперативному лечению.
Опыт лечения больных с травмами нервов свидетельствует: чем раньше выполняется восстановительная операция, тем перспективнее возможность возобновления утраченных функций. Операция на нерве показана во всех случаях нарушения проводимости по нервному стволу (по данным исследований электромиографии).
Неполный перерыв, сдавление нервного ствола после ушибленно-рваных ран или тяжелых сочетанных травм конечностей способствует развитию диффузного рубцового процесса, ведущего к образованию рубцовой стриктуры, сдавливающей нервный ствол и приводящей к нарушению проводимости по нерву. В данной ситуации выполняется невролиз - бережное иссечение рубцовоизмененных тканей и рубцов эпиневрия, что устраняет компрессию аксонов и способствует улучшению кровоснабжения нерва и восстановлению проводимости на данном участке. Все оперативные вмешательства на периферических нервах выполняются с применением микрохирургической техники.
Микрохирургическая техника, используемая при операциях по восстановлению периферических нервов, позволяет создать оптимальные анатомические условия (точное сопоставление концов нерва с последующим сшиванием его) для полноценного восстановления функции нервов.
Повреждение периферических нервов может привести к пожизненному функциональному неврологическому дефициту и значительно повлиять на качество жизни пациента. После повреждения нерва за пределами центральной нервной системы возникают многочисленные реакции в цепи нейронов от мозга к мышцам и в периферических рецепторах.
В 1941 г. Cohen представил систему классификации, которая была позже популяризирована благодаря Seddon. Sunderland расширил систему в 1951 г. с выделением пяти степеней для оценки степени тяжести повреждения нерва. Классификация основана на анатомии периферических нервов. Наконец, MacKinnon в 1988 г. добавил подтип частичного поражения, который часто описывается как шестая степень повреждения нерва. Классификация приведена в таблице ниже.
а) Этиология повреждения периферического нерва:
1. Травматическое повреждение. Алгоритм лечения включает дифференцировку типов повреждения. Проникающая открытая травма позволит сразу же заподозрить повреждения нервов, а при последующем оперативном вмешательстве появляется возможность оценки нервной структуры. При тупой травме без повреждения кожи возникает необходимость выбора между ушибом и переломом и определением связи функционального дефицита с повреждением нерва.
Периферический нерв состоит из нервных волокон (аксонов), эндоневрия, периневрия, эпиневрия и параневрия (адвентициальной оболочки). Параневрий содержит сосуды для кровоснабжения нервов и обеспечивает движения нервных пучков. Примерно 50% нерва состоит из соединительной ткани.
Перерыв нерва может быть острым и чистым или вовлекать большую часть нерва в разрыв с потерей ткани. Кроме того, возможно повреждение и при непроникающем механизме травмы, таком как растяжение, тепловая и электрическая травма, ишемия в результате компрессии или облучение. Ятрогенные травмы требуют особого внимания. Внутримышечные инъекции препаратов или применение местной анестезии может привести к повреждению нерва самой иглой.
Чаще всего к повреждению нерва приводят токсические эффекты при интраневральном введении лекарственных препаратов или после образования гематомы. Ятрогенные травмы нерва могут возникнуть при остеосинтезе переломов предплечья, операциях протезирования локтевого сустава и хирургическом лечении варикозного расширения вен нижних конечностей.
2. Компрессионная нейропатия. Нейропатией является повреждение нерва в результате компрессии периферического нерва в определенной области. Компрессионную нейропатию могут вызывать как внутренние, так и внешние факторы. Хроническая наружная компрессионная нейропатия возникает в местах с анатомической предрасположенностью к развитию высокого давления на нерв, в то время как острый синдром чаще всего является результатом травмы. Этиологическими факторами, влияющими на интраневральном уровне, являются сахарный диабет и ревматоидный артрит.
Компрессия, затронувшая один уровень нерва, может снижать порог развития аналогичных патологических изменений в другом сегменте нерва. Это состояние называется явлением двойного повреждения.

Классификация поражений периферических нервов Sunderland (модифицированная).
б) Патофизиология повреждения нерва:
1. Травма нерва. Повреждения нерва первой степени не вызывают существенных изменений в его анатомии. После аксотомии активируется последовательность процессов, известная как вторичная дегенерация нервных волокон. Периферическая часть аксона распадется и происходит дегенерация миелина. Через 2-4 дня дистальный конец аксона не сможет проводить электрические импульсы. Шванновские клетки, окружающие аксон, активируются в течение первых 24 часов и после этого начинают быстро расти. Шванновские клетки и макрофаги очищают трубку и подготавливают путь для регенерирующих аксонов.
Процесс очистки заканчивается через 5-8 недель. При более обширном повреждении с денервацией эндоневральной трубки, оболочка начинает процесс сокращения, который достигает максимума приблизительно через четыре месяца после травмы. Коллаген начинает откладываться вне шванновских клеток, и если аксон не поступает в эндоневральную трубку, то пролиферация фибробластов будет продолжаться, и, в конечном итоге, эндоневральная трубка облитерируется.
После повреждения тканей возникает воспалительная реакция в области разрыва нерва. Как указывалось для невральной трубки, удаление поврежденных тканей подготавливает зону для регенерации аксона. После тяжелой травмы пролиферация фибробластов будет способствовать формированию рубцовой ткани, становящейся барьером для аксона на пути к дистальному концу нерва.
После тяжелого поражения структурные изменения могут охватить все пути к телу клетки, означая валлеровскую дерегенрацию проксимального сегмента. В этом случае будут происходить изменения в теле клетки, при полном развитии ведущие к гибели нейрона. Утрата нейронов, очевидно, чаще происходит в чувствительных нервных путях и в черепных нервах. Кроме того, риск развития этого усиливается при повреждении вблизи тела клетки.
Степень ретроградной валлеровской дегенерации в проксимальной части нейрона будет определять расстояние, которое аксон должен пройти, прежде чем он достигнет перерыва. Нейроны периферической нервной системы сохраняют регенерационную способность как минимум 12 месяцев.
Если аксону удается установить контакт с дистальной эндоневральной трубкой, то весьма вероятно достижение мест назначения с темпом роста 0,5-1 мм в день. Если аксон не устанавливает дистальный контакт, то он перестает расти и образуется неврома.
б) Ущемление нерва. Если участок нерва подвергается равномерной внешней компрессии, например, при использовании барокамеры или манжеты, то основное отрицательное влияние на функцию нерва приходится на зоны между сдавленными и свободными сегментами. Давление испытывает преимущественно периферическая часть площади поперечного сечения нерва, в то время как деформация центральной части менее выражена. В кистевом туннеле, который является замкнутым пространством, нормальное гидростатическое давление на нерв составляет 5-15 мм рт. ст.
Давление 20-30 мм рт.ст. приведет к изменениям в микроциркуляции нерва и в аксональном транспорте. При давлении 30 мм рт.ст. начинаются первые нейрофизиологические изменения, а полное нарушение нервной проводимости возникнет при давлении > 50 мм рт. Давление колеблется в течение дня с пиком в шесть часов утра. Проводимость нерва нарушается при увеличении давления более 50 мм рт.ст. в зависимости от дозы. Не у всех пациентов с компрессионной нейропатией регистрируется такое давление, что указывает на возможность участия и других факторов.
Нервные волокна реагируют на это периневральным отеком, затем происходит фиброз, демиелинизация и, наконец, дегенерация нервных волокон. Ишемия не является достаточным фактором, чтобы вызвать демиелинизацию и валлеровскую дегенерацию, но она в любом случае приводит к нарушению функции аксонов.
При первой степени повреждения нерва восстановление происходит в течение первых 3-6 недель. Если компрессия сохраняется в течение длительного периода времени, то все большее число аксонов участвует в нейротмезисе, что, как правило, проявляется стойкими симптомами. Нерву потребуется больше времени, чтобы восстановиться после длительной компрессии или после эпизода с высоким уровнем компрессии. Наиболее часто используемая классификация Seddon приведена в таблице ниже.
в) Симптомы и диагностика повреждения нерва. Ущемление каждого конкретного нерва имеет характерный набор симптомов. Наиболее часто пациент будет жаловаться на: парестезии, боли в области иннервации нерва или слабость в мышцах. После травматического повреждения, в зоне распределения нерва его функция может быть полностью утрачена.
Состояние периферических нервов первоначально оценивается путем оценки сенсорной и моторной функции. Дополнительная информация может быть получена путем использования объективных методов, таких как ультрасонография и МРТ, и электрофизиологических методов, таких как электромиография и исследование нервной проводимости. Ультрасонография может быть использована для оценки движений нерва и наличия инородных тел внутри или вокруг нерва. В настоящее время УЗИ с высоким разрешением позволяет отличить нерв от окружающих тканей и определить разрыв нервного пучка или деформацию нерва в результате компрессии. МРТ может визуализировать нервы таким же образом, но только не в динамике.
При МРТ наблюдается изменение сигнала от денервированных мышц уже через четыре дня после травмы. МР-сигнал от мышц при нейропраксии остается нормальным.
Положительный симптом Тинеля на протяжении дистальной части конечности является свидетельством регенерации аксонов. Отрицательный симптом является плохим прогностическим признаком.
Сила отдельных мышц оценивается по схеме и записываются любые нарушения моторной функции. Недостаточно просто отметить отсутствие движения конечности. Контрольные исследования в период реабилитации дают возможность проследить процесс регенерации поврежденного нерва. Атрофия денервированных мышц и асимметрия будет появляться позже.

Классификационная схема Highet.
- Раздел:Термины на К
- | E-mail |
- | Печать
Клиника повреждения нервов. Повреждения нервов проявляются клинически в форме полного или частичного нарушения их проводимости, по симптомам выпадения движений, чувствительности и вегетативных функций в зоне иннервации ниже уровня поражения. Кроме симптомов выпадения могут отмечаться и даже преобладать симптомы раздражения в чувствительной и вегетативной сфере. Нарушение проводимости нервного ствола наступает в момент повреждения нерва.
Повреждение плечевого сплетения нервов.
Плечевое сплетение образовано 5 спинальными нервами; соединяясь, они образуют 3 первичных ствола плечевого сплетения (верхний, средний и нижний стволы). Первичные стволы, соединяясь, образуют вторичные стволы: латеральный, медиальный и задний.
По локализации различают две основные формы повреждения: верхний паралич при повреждениях в надключичной области верхнего первичного ствола или составляющих его С5 и С6 корешков и нижний паралич (типа Клюмпке-Дежерина) — при повреждениях вторичных стволов в. подключичной области или нижнего ствола, составленного из пучков С8-Th1, корешков.
При травмах верхнего ствола сплетения могут наблюдаться как симптомы корешкового поражения в виде выпадения функции мышц плечевого пояса, так и клиника сегментарного поражения. В последнем отсутствуют абдукция и латеральная ротация руки, а также сгибание локтя и супинация.
При поражении среднего ствола наблюдается выпадение функции разгибателей: локтевых, запястья и пальцев рук. Чувствительность нарушена на дорзальной поверхности руки, кисти, указательного и среднего пальцев.
Поражение нижнего ствола ведет к комбинированному медианному и ульнарному параличу. Потеря чувствительности наблюдается по медиальной поверхности кисти, предплечья и плеча.
Для повреждений вторичных стволов более характерна клиника поражения периферических нервов, нежели сегментарные выпадения. При повреждении латерального ствола нарушаются сгибание предплечья, пронация и абдукция руки. Чувствительность нарушена в зоне распределения мышечно-кожного нерва. Повреждения медиального вторичного ствола сходны с клиникой поражения первичного нижнего ствола. При повреждении заднего вторичного ствола нарушается функция подмышечного и лучевого нервов. Чувствительные расстройства наблюдаются вдоль дорзальной стороны всех отделов руки.
Наиболее характерными признаками отрыва корешков плечевого сплетения являются изложенные выше корешковые расстройства, наличие синдрома Горнера, положительный аксон-рефлекс (гистаминовая проба) и травматическое менингоцеле (по данным нисходящей миелографии).
Повреждение подкрыльцового нерва.
Подкрыльцовый нерв начинается от вторичного заднего ствола на разных уровнях. Чаще всего он образуется за счет пучков задней ветви верхнего первичного ствола (из С5, С6 или С4-С6 корешков). При изолированном ранении заднего пучка плечевого сплетения наблюдается комбинированное поражение лучевого и подкрыльцового нервов. Для этого вида травмы характерна картина отвисания плеча. В области хирургической шейки плеча подкрыльцовый нерв довольно плотно фиксирован своими ветвями. Трудносмещаемость нерва играет известную роль в изолированных его повреждениях при передних и нижних вывихах, переломах головки и шейки плечевой кости. Нарушения проводимости подкрыльцового нерва проявляются параличом дельтовидной и малой круглой мышц. Поднимание и отведение плеча до горизонтального уровня становится невозможным. Чувствительность нарушается в изменчивых пределах по наружно-задней поверхности плеча. При длительном существовании травматического паралича подкрыльцового нерва образуется стойкая атрофия дельтовидной мышцы, которая может приводить к подвывихам и вывихам плеча.
Повреждение мышечно-кожного нерва.
Мышечно-кожный нерв — самый изменчивый среди других длинных ветвей плечевого сплетения, В большинстве случаев он отходит от вторичного латерального ствола, но может являться и производным только передней ветви верхнего первичного ствола. Редко наблюдается изолированное его поражение. Обычно имеют место комбинированные поражения нерва и верхней части плечевого сплетения. Клиническая картина характеризуется выпадением иннервации клювовидно-плечевой, двуглавой и плечевой мышц. Это приводит к нарушениям сгибания предплечья и анестезии в виде узкой полосы в области наружной поверхности предплечья до лучезапястного сустава. Частичное сгибание может быть сохранено как за счет богатых связей со срединным нервом, так и за счет плече-лучевой мышцы, получающей иннервацию от лучевого нерва.
Повреждение срединного нерва.
Срединный нерв начинается двумя ножками от вторичного латерального и вторичного медиального стволов сплетения. При повреждении его на уровне плеча, вследствие паралича лучевого сгибателя кисти и длинной мышцы, нарушается сгибание кисти и она отклоняется в локтевую сторону. Нарушается пронация. Вследствие паралича поверхностного сгибателя пальцев нарушается сгибание средних фаланг всех пальцев, а вследствие паралича лучевой половины глубокого сгибателя к указательному и среднему пальцам нарушается сгибание и концевых фаланг этих пальцев. Выключение червеобразных мышц ведет к утрате сгибания основных фаланг соответствующих пальцев при одновременном разгибании средних и концевых фаланг. Нарушается противопоставление I и V пальцев.
Повреждение локтевого нерва.
Одновременные повреждения срединного и локтевого нервов.
Повреждение указанных нервов на плече приводит к очень тяжелым нарушениям функции конечностей. Полностью утрачивается способность производить сгибательные движения кистью и пальцами. Постепенно вследствие атрофии соответствующей мускулатуры передняя поверхность предплечья становится совершенно плоской. Ладонная поверхность кисти уплощается. Межкостные промежутки западают.
Повреждение лучевого нерва.
Лучевой нерв. Даже при повреждении лучевого нерва в подкрыльцовой области разгибание в локтевом суставе не страдает, поскольку отдельные ветви к головкам трехглавой мышцы отходят от ствола еще выше. При наиболее частых повреждениях на уровне средней трети плеча выпадает функция мышц преимущественно на тыльной поверхности предплечья. В таких случаях активные разгибательные движения в кисти невозможны, она свисает. Пальцы в основных фалангах полусогнуты и свисают ступенеобразно. Отведение I пальца невозможно. Супинация нарушена. Вследствие длительного свисания кисти и пальцев невозможно сморщивание связочно-суставного аппарата, при этом развивается стойкая контрактура кисти в положении сгибания. При облокачивании на стол, при вертикальном положении предплечья кисть и пальцы свисают. Если придать кисти и пальцам больного вертикальное положение, а затем сразу же отнять руку, то кисть больного падает мгновенно. Если больной в состоянии задержать падение кисти, то это является признаком неполного нарушения проводимости лучевого нерва. Больной кладет руку плашмя на стол и пытается, не отрывая кисти, поднять выпрямленный указательный палец и положить его на средний и обратно. При параличе общего разгибателя, не отрывая кисти от стола, это сделать невозможно; не удается отвести и большой палец вследствие паралича его длинной отводящей мышцы и длинного разгибателя. Из этого положения из-за паралича супинатора больной не может повернуть руку ладонью вверх. Вегетативные нарушения проявляются в виде цианоза, отека и припухлости на тыле кисти. Отмечен гипертрихоз тыльной поверхности предплечья и кисти, особенно при неполных перерывах с явлениями раздражения. Частичные повреждения редки. Полные разрывы наступают при непосредственном ранении лучевого нерва и при повреждении его отломками плечевой кости при ее переломах. Частым уровнем повреждения является плечо, затем локтевой сустав.
Повреждение бедренного нерва.
Бедренный нерв является самой крупной ветвью поясничного сплетения. Он распадается на свои конечные ветви на уровне паховой связки или на 1-2 см ниже. Мышечные ветви снабжают портняжную, четырехглавую мышцу бедра. Территория распространения кожных ветвей нерва непостоянна, размеры ее тесно связаны с особенностями строения соседних нервов. Ранения и повреждения бедренного нерва наблюдаются относительно редко, еще реже встречаются полные перерывы его основного ствола. Нарушение разгибания в коленном суставе наблюдается только при ранении нерва или выше пупартовой связки, или непосредственно под ней. При более высоких перерывах в тазу составляющих его корешков I-IV поясничных нервов может нарушиться и сгибание в тазобедренном суставе. Ходьба и стояние в результате паралича передней группы мышц бедра резко нарушены. Чувствительность нарушается на передней и отчасти медиальной поверхности голени и по внутреннему краю стопы (внутренний кожный нерв нижней конечности). Исследование повреждения бедренного нерва включает осмотр, пальпацию и проверку силы мышц передней поверхности бедра и пояснично-подвздошной области, исследование коленного рефлекса, который при повреждении нерва вызвать не удается, а также чувствительности по передней поверхности бедра, медиальной поверхности голени и медиальному краю стопы.
Повреждение седалищного нерва.
Седалищный нерв является самой крупной длинной ветвью крестцового сплетения. Он выходит из полости таза в ягодичную область через нижний отдел большого седалищного отверстия и проецируется здесь на середине расстояния между седалищным бугром и большим вертелом бедра.
Клиническая картина повреждений седалищного нерва складывается из симптомов поражения большеберцового и малоберцового нервов.
Повреждение большеберцового нерва.
Большеберцовый нерв в пределах подколенной ямки отдает медиальный кожный нерв икры, ветви к коленному суставу и ветви к головкам икроножной мышцы. Несколько ниже отходит нерв к подколенной мышце и затем ветви к камбаловидной мышце. Еще ниже отделяются ветви к трем глубоким сгибателям: к задней большеберцовой мышце, к длинному сгибателю пальцев, к длинному сгибателю большого пальца. Чаще всего ранения большеберцового нерва встречаются в области подколенной ямки и в области канала внутренней лодыжки. При изолированном ранении большеберцового нерва в пределах бедра увеличивается сгибание стопы и пальцев, которые вследствие паралича межкостных мышц занимают так называемое когтевидное положение, т. е. разогнуты в плюснефаланговых суставах и согнуты в межфаланговых. При сохранении малоберцового нерва стопа разогнута, контуры сухожилий разгибателей на тыле стопы резко выделяются. Чувствительность расстроена на задней и задне-наружной поверхности голени, но может быть также расстроена на подошве, по наружному краю стопы и подошвенной поверхности пальцев. Рефлекс с ахиллова сухожилия утрачен. При ранениях на уровне средней трети голени и ниже страдают лишь мелкие мышцы подошвенной поверхности стопы. Это приводит к изменению свода стопы. Чувствительность нарушена только на стопе. Очень часто наблюдаются явления раздражения в виде болей. Сосудодвигательные и трофические расстройства часто резко выражены. На местах с нарушенной чувствительностью нередко развиваются язвы, В положении лежа на спине больной не может согнуть стопу и привести ее.
Повреждение малоберцового нерва.
Малоберцовый нерв. Общий малоберцовый нерв отдает в пределах подколенной области только латеральный кожный нерв икры и суставную ветвь, а делится на свою поверхностную и глубокую ветви ниже, в области головки малоберцовой кости. Поверхностный малоберцовый нерв снабжает своими ветвями длинную и короткую малоберцовые мышцы, а затем распространяется в коже тыла стопы. Глубокий малоберцовый нерв иннервирует переднюю большеберцовую мышцу, длинный разгибатель пальцев и длинный разгибатель большого пальца. При ранениях общего малоберцового нерва стопа резко отвисает, наружный ее край опущен. Контуры сухожилий разгибателей на тыле стопы, которые в нормальных условиях хорошо заметны под кожей, увидеть не удается; пальцы согнуты. Характерным признаком является отсутствие разгибания стопы, пальцев и нарушение отведения стопы. Резко выраженное отвисание стопы и приведение объясняются тягой антагонистов и задней большеберцовой мышцы. Походка больного нарушена: вначале он касается пола наружным краем стопы, затем наступает на пол всей ее поверхностью одновременно. Явления раздражения бывают резко выраженными. Вегетативные расстройства проявляются главным образом припухлостью, иногда изменением цвета кожи на тыле стопы и пальцах, а также нарушением потоотделения.
Читайте также:


