Цнс клиника головного мозга

Если говорить о центральной нервной системе, то состоит она из головного и спинного мозга. Эти органы, в свою очередь, имеют в своем составе огромное количество нервных клеток, которые могут возбуждаться и проводить через себя всевозможные сигналы в спинной, а затем головной мозг. Полученная информация обрабатывается ЦНС, после чего передается в двигательные волокна. Именно так в нашем теле возникают рефлекторные движения: расширение и сужение зрачков, сокращение мышц и т.д.

Любое нарушение или заболевание ЦНС вызывает сбои в ее деятельности и вызывает ряд симптоматических признаков. Специалисты нашей клиники располагают всем необходимым, чтобы точно выявить болезнь и назначить эффективное лечение.
Классификация заболеваний ЦНС
Заболевания центральной нервной системы можно классифицировать следующим образом:
- Сосудистые. Хроническая недостаточность головного мозга, которая нередко протекает в совокупности с сердечно-сосудистыми патологиями и гипертонией. Также к этой группе заболеваний ЦНС относятся острые нарушения кровообращения в головном мозге (инсульты), которые встречаются чаще всего в зрелом и пожилом возрасте.
- Заболевания головного мозга. К наиболее распространенным заболеваниям ЦНС, поражающим головной мозг, относят болезнь Альцгеймера, синдром Норман-Робертс, сонный паралич, гиперсомнию, бессонницу и т.д.
- Инфекционные. Протекают, как правило, весьма тяжело и представляют серьезную угрозу для жизни. К инфекционным поражениям центральной нервной системы относятся менингит (воспаление оболочек спинного и головного мозга), энцефалит (воспалительное заболевание мозга вирусной природы), полиомиелит (тяжелое заболевание, характеризующееся поражением всех мозговых структур), нейросифилис (развивается при инфицировании бледной трепонемой).
- Демиелинизирующие. Одним из самых распространенных демиелинизирующих болезней ЦНС является рассеянный склероз, который постепенно приводит к разрушению нервной системы. Также в эту группу входят эпилепсия, рассеянный энцефаломиелит, миастении и полинейропатии.
Как правило, нарушения при поражении ЦНС являются необратимыми, именно поэтому в запущенных случаях такие болезни приводят к инвалидности. Если говорить о причинах развития заболеваний центральной нервной системы, то основными принято считать инфекции и паразитов, травматические повреждения, патологии сердца и сосудов, наследственность.
Заболевания ЦНС: общие симптомы
Болезни центральной нервной системы имеют широкий спектр симптоматических проявлений. К ним относятся:
- двигательные расстройства (парезы, параличи, акинезия или хорея, нарушение координации движений, тремор и т.д.);
- нарушения тактильной чувствительности;
- нарушения обоняния, слуха, зрения и других типов чувствительности;
- истерические и эпилептическеи припадки;
- нарушения сна;
- нарушения сознания (обморочные состояния, кома);
- нарушения умственной и эмоциональной сферы.
Диагностика и лечение в нашей клинике
Опытный невролог нашей клиники проанализирует жалобы пациента и выполнит детальный осмотр. Диагностика заболеваний ЦНС обязательно включает в себя оценку сознания пациента, его рефлексов, интеллекта и т.д.
- компьютерная томография головного мозга;
- ультразвуковые исследования;
- ангиография;
- электроэнцефалография;
- рентгенография;
- электромиография;
- люмбальная пункция и т.д.
Лечение каждого нарушения центральной нервной системы требует строго индивидуального и внимательного подхода. Терапию подбирает врач, но следует понимать, что некоторые нарушения не являются обратимыми, поэтому лечение может быть сугубо поддерживающим и симптоматическим.
Основной метод лечения заболеваний ЦНС – медикаментозный, но также хороший эффект оказывают физиотерапевтические процедуры, лечебная гимнастика и массаж. Хирургическое лечение может быть показано при выявлении кист, опухолевых новообразований. Как правило, все операции выполняются с использованием современной микрохирургической техники.
Может ли заболевание ЦНС быть вызвано инфекцией?
Ответ: Инфекционные возбудители могут вызвать заболевание центральной нервной системы. Менингиты, энцефалиты, столбняк, полиомиелит, бешенство и многие другие заболевания ЦНС вызываются инфекциями и вирусами.
Могут ли начаться проблемы с ЦНС из-за искривления осанки?
Ответ: При искривлении позвоночника происходит смещение и ротация позвонков, что негативно влияет на все органы и системы организма, в том числе и центральную нервную систему.
Могут ли заболевания ЦНС быть врожденными?
Ответ: Да, могут. Существуют врожденные формы нервно-мышечных патологий, миатонии и прочих нарушений ЦНС.
Может ли дефицит витаминов влиять на развития патологий ЦНС?
Ответ: Центральная нервная система может пострадать при нехватке витаминов, в особенности негативно на нее влияет дефицит витаминов группы В и Е. Часто именно этот фактор провоцирует развитие нейропатии зрительного нерва, полинейропатий, пеллагры и прочих недугов.

- Причины заболевания
- Разновидности болезни
- Клинические проявления
- Как поставить диагноз ППЦНС?
- Подходы к лечению
- Негативные последствия
Причины заболевания

Как проявляется ППЦНС у ребенка
Основная причина поражения центральной нервной системы — гипоксия, приводящая к функциональным и органическим изменениям в спинном или головном мозге. ППЦНС развивается на фоне следующих факторов риска:
- декомпенсированные заболевания у беременной женщины: сахарный диабет, артериальная гипертензия, сердечная недостаточность, болезни почек и др.;
- патологии беременности в виде внутриутробных инфекций, гемолитической болезни плода, гестозов, плацентарной недостаточности;
- патологическое течение родов;
- вредные привычки у беременной, а также прием медикаментов, опасных для развивающегося плода.
У детей с заболеванием часто выявляют несколько причин. Каждый отдельный фактор усиливает силу поражения структур ЦНС и приводит к появлению характерных симптомов.
Разновидности болезни
Диагноз ППЦНС подразделяется на несколько типов, в зависимости от характера повреждающих факторов. Принято выделять три варианта перинатального поражения нервной системы:
- поражение гипоксического генеза, т.е. связанное с нехваткой кислорода во время развития плода, родов или сразу после рождения;
- травматический вариант, характеризующийся родовой травмой;
- смешанная форма с сочетанием двух типов поражения.
Кроме уточнения причин развития заболевания, врач определяет степень нарушения. Всего их три — от стабильного состояния новорожденного без серьезных неврологических расстройств до нарушения жизненно важных функций и комы.
Клинические проявления
Симптомы перинатального поражения зависят от степени выраженности и локализации повреждений центральной нервной системы. Диагноз устанавливает врач-невролог или неонатолог во время обследования новорожденных. К основным проявлениям ППЦНС относят следующие отклонения:
- нарушения мышечного тонуса в виде его повышения или понижения. У детей отмечают чрезмерно согнутые конечности или вялость отдельных мышечных групп;
- тремор пальцев кистей или подбородка;
- угнетение нервной системы — ребенок вялый, неактивен, спит больше возрастной нормы часов;
- гипертензивный синдром с выбуханием родничков на черепе, повышенной возбудимостью, рвотой после пробуждения;
- судорожные проявления различной степени выраженности;
- нарушения работы внутренних органов.
Диагноз ППЦНС: симптомы и лечение
Определенные синдромы зависят от стадии развития заболевания и наличия сопутствующих поражений. Патология имеет 4 периода, которые последовательно сменяют друг друга. Острая стадия характеризуется выраженными клиническими проявлениями: слабостью, гипотонией, нарушениями мышечного тонуса, нарушениями сна, тремором и др.
Следующий период — ранний восстановительный. Выраженность клинических проявлений уменьшается, но появляются очаговые неврологические нарушения в виде парезов, параличей, нарушения функции внутренних органов и гипертензивного синдрома.
Поздняя восстановительная фаза связана с постепенным восстановлением мышечного тонуса. Его нормализация происходит вне зависимости от выраженности поражения структур головного и спинного мозга. Последняя стадия заболевания характеризуется остаточными последствиями в виде неврологических или психических расстройств.
Как поставить диагноз ППЦНС?
Основная задача врачей — своевременно выявить поражение центральной нервной системы и предупредить его дальнейшее прогрессирование. Диагностикой болезни занимаются педиатр, неонатолог и невролог. Помимо изучения имеющихся симптомов и анамнеза беременности и родов, специалисты используют следующие диагностические процедуры:
- ультразвуковое исследование головного мозга, которое проводится через роднички на голове. Позволяет изучить состояние структур ЦНС без проведения длительных и дорогостоящих исследований;
- компьютерная томография, используемая при подозрениях на травматическое происхождение ППЦНС;
- магнитно-резонансная томография (МРТ) — наиболее информативная процедура, позволяющая оценить состояние структур головного мозга и выявить очаги ишемического, воспалительного или опухолевого характера. Недостатком метода является необходимость длительного нахождения ребенка в неподвижном состоянии и недоступность МРТ в небольших лечебных учреждениях;
- УЗИ с допплерографией применяют для оценки кровотока в мозговых сосудах, питающих нервную ткань;
- электроэнцефалография используется для выявления патологических очагов нервного возбуждения в головном мозге. Назначается всем детям с ППЦНС и судорожными проявлениями.
На выбор конкретных методов диагностики влияют периоды заболевания и их доступность в больнице. Интерпретирует результаты обследования только лечащий врач.
Подходы к лечению

Лечение ППЦНС у новорожденных
Терапия перинатального поражения ЦНС проводится в лечебном учреждении. Дети с заболеванием обязательно госпитализируются для проведения обследования. Лечение носит комплексный характер — применяют лекарственные препараты, лечебную физкультуру, массаж и физиотерапевтические методы. Подходы к терапии зависят от стадии болезни и тяжести имеющихся симптомов.
В острую фазу ППЦНС лечебные мероприятия направлены на устранение конкретного синдрома: гипертензивного, двигательных расстройств, гипервозбудимости и др.
Для снижения уровня внутричерепного давления и предупреждения отека головного мозга назначают диуретические средства, уменьшающие образование ликвора в центральной нервной системе. Если препараты не эффективны или гидроцефалия прогрессируют, проводят хирургические вмешательства.
Лекарственные средства назначает только лечащий врач. Медикаменты имеют строгие показания и противопоказания, самолечение очень опасно!
При снижении мышечного тонуса у новорожденного назначают препараты, стимулирующие ЦНС и обеспечивающие его нормализацию. При их применении важно не допустить передозировки лекарственными средствами, приводящей к спастическим изменениям. Если у ребенка наблюдается гипертонус мускулатуры, то применяют лекарственные средства для его снижения.
Помимо лекарств, высокой эффективностью для нормализации тонуса обладают лечебная физкультура, массаж и физиотерапия. В лечении повышенной возбудимости предпочтение отдают фитотерапии и успокоительным препаратам различных фармакологических групп. Если поражение головного мозга возникло на фоне гипоксии, назначают ноотропы и медикаменты, улучшающие кровоснабжение ЦНС.
В период восстановления функций активно проводят лечебную физкультуру и массаж. Это позволяет ускорить нормализацию мышечного тонуса и восстановить основные неврологические двигательные функции. Дополнительно проводят физиотерапию с применением доступных методов.
Негативные последствия
К основным последствиям ППЦНС относят задержку психомоторного и речевого развития. В отсутствие терапии отклонения от возрастных норм прогрессируют, что может привести к необратимым изменениям.
У детей с перинатальным поражением головного мозга часто выявляется синдром дефицита внимания и двигательных нарушений, первые признаки которого выявляются в возрасте 4-5 лет. Дети отличаются неспособностью к концентрации внимания, снижением памяти и сложностями в обучении. Помимо указанных расстройств, возможно развитие эпилепсии, стойкого паралича, снижения остроты зрения и т.д.
Перинатальное поражение спинного и головного мозга требует своевременного обращения за медицинской помощью и начала лечения. Прогноз при ранней терапии благоприятный, так как функции ЦНС постепенно восстанавливаются. При тяжелом поражении нервной системы или попытках самолечения симптомы заболевания прогрессируют, приводя к стойкому неврологическому дефициту в виде судорожных припадков, параличей и др.
Центральная нервная система (ЦНС) – основная часть нервной системы человека. Она состоит из двух отделов: головного мозга и спинного мозга. Основные функции нервной системы –контролировать все жизненно важные процессы в организме. Головной мозг отвечает за мышление, речь, координацию. Он обеспечивает работу всех органов чувств, начиная от простой температурной чувствительности и заканчивая зрением и слухом. Спинной мозг регулирует работу внутренних органов, обеспечивает координацию их деятельности и приводит тело в движение (под контролем головного мозга). Принимая во внимание множество функций ЦНС, клинические симптомы, позволяющие заподозрить опухоль головного или спинного мозга, могут быть чрезвычайно разнообразными: от нарушения поведенческих функций до невозможности осуществлять произвольные движения частями тела, нарушений функции тазовых органов.
Клетки головного и спинного мозга
Головной и спинной мозг состоят из клеток, чьи названия и характеристики определяются их функциями. Клетки, характерные только для нервной системы, – это нейроны и нейроглия.

К опухолям головного мозга, возникающим из нейронов или их предшественников, относятся эмбриональные опухоли (ранее их называли примитивные нейроэктодермальные опухоли - ПНЭО), такие как медуллобластомы и пинеобластомы.
Опухоли, возникающие из нейроглиальных (глиальных) клеток, в общем случае называют глиомами. Однако в зависимости от конкретного типа глиальных клеток, вовлеченных в опухоль, она может иметь то или иное специфическое название. Самые распространeнные глиальные опухоли у детей – мозжечковые и полушарные астроцитомы, глиомы ствола мозга, глиомы зрительныйх путей, эпендимомы и ганглиоглиомы. Виды опухолей подробнее описаны в этой статье.
Строение головного мозга
Головной мозг имеет очень сложное строение. Различают несколько больших его отделов: большие полушария; ствол головного мозга: средний мозг, мост, продолговатый мозг; мозжечок.

Рисунок 2. Строение головного мозга
Если посмотреть на головной мозг сверху и сбоку, то мы увидим правое и левое полушария, между которыми располагается разделяющая их большая борозда — межполушарная, или продольная щель. В глубине мозга находится мозолистое тело – пучок нервных волокон, соединяющий две половины мозга и позволяющих передавать информацию от одного полушария к другому и обратно. Поверхность полушарий изрезана более или менее глубоко проникающими щелями и бороздами, между которыми расположены извилины.
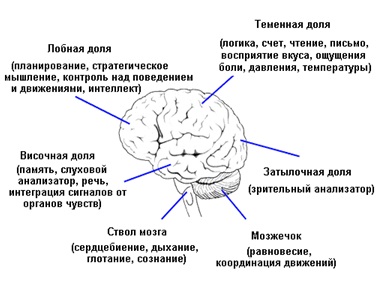
Рисунок 3. Строение полушария головного мозга
Несколько больших углублений (борозд) делят каждое полушарие на четыре доли:
- лобную (фронтальную);
- височную;
- теменную (париетальную);
- затылочную.
Теменные доли ответственны за чувство осязания, восприятие давления, боли, тепла и холода, а также за вычислительные и речевые навыки, ориентацию тела в пространстве. В передней части теменной доли располагается так называемая сенсорная (чувствительная) зона, куда сходится информация о влиянии окружающего мира на наше тело от болевых, температурных и других рецепторов.
Височные доли в значительной мере отвечает за память, слух и способность воспринимать устную или письменную информацию. В них также есть и дополнительные сложные объекты. Так, миндалевидные тела (миндалины) играют важную роль в возникновении таких состояний, как волнение, агрессия, страх или гнев. В свою очередь, миндалины связаны с гиппокампом, который содействует формированию воспоминаний из пережитых событий.
Затылочные доли – зрительный центр мозга, анализирующий информацию, которая поступает от глаз. Левая затылочная доля получает информацию из правого поля зрения, а правая – из левого. Хотя все доли больших полушарий отвечают за определенные функции, они не действуют в одиночку, и ни один процесс не связан только с одной определенной долей. Благодаря огромной сети взаимосвязей в головном мозге всегда существует коммуникация между разными полушариями и долями, а также между подкорковыми структурами. Мозг функционирует как единое целое.
Мозжечок – структура меньшего размера, которая располагается в нижней задней части мозга, под большими полушариями, и отделен от них отростком твердой мозговой оболочки – так называемым наметом мозжечка или палаткой мозжечка (тенториумом). По размеру он приблизительно в восемь раз меньше переднего мозга. Мозжечок непрерывно и автоматически осуществляет тонкое регулирование координации движений и равновесия тела.
Ствол мозга отходит вниз от центра головного мозга и проходит перед мозжечком, после чего сливается с верхней частью спинного мозга. Ствол мозга отвечает за базовые функции организма, многие из которых осуществляются автоматически, вне нашего сознательного контроля, такие как сердцебиение и дыхание. В ствол входят следующие части:
- Продолговатый мозг, который управляет дыханием, глотанием, артериальным давлением и частотой сердечных сокращений.
- Варолиев мост (или просто мост), который соединяет мозжечок с большим мозгом.
- Средний мозг, который участвует в осуществлении функций зрения и слуха.
Вдоль всего ствола мозга проходит ретикулярная формация (или ретикулярная субстанция) – структура, которая отвечает за пробуждение от сна и за реакции возбуждения, а также играет важную роль в регуляции мышечного тонуса, дыхания и сердечных сокращений.
Промежуточный мозг располагается над средним мозгом. В его состав входят, в частности, таламус и гипоталамус. Гипоталамус – это регуляторный центр, участвующий во многих важных функциях организма: в регуляции секреции гормонов (включая гормоны расположенного поблизости гипофиза), в работе автономной нервной системы, процессах пищеварения и сна, а также в контроле температуры тела, эмоций, сексуальности и т.п. Над гипоталамусом расположен таламус, который обрабатывает значительную часть информации, поступающей к головного мозгу и идущей от него.
12 пар черепно-мозговых нервов в медицинской практике нумеруются римскими цифрами от I до XII, при этом в каждой из этих пар один нерв отвечает левой стороне тела, а другой – правой. ЧМН отходит от ствола мозга. Они контролируют такие важные функции, как глотание, движения мышц лица, плеч и шеи, а также ощущения (зрение, вкус, слух). Главные нервы, передающие информацию к остальным частям тела, проходят через ствол мозга.
Мозговые оболочки питают, защищают головной и спинной мозг. Располагаются тремя слоями друг под другом: сразу под черепом находится твердая оболочка (dura mater), имеющая наибольшее количество болевых рецепторов в организме (в мозге их нет), под ней паутинная (arachnoidea), и ниже – ближайшая к мозгу сосудистая, или мягкая оболочка (pia mater).
Спинномозговая (или цереброспинальная) жидкость – это прозрачная водянистая жидкость, которая формирует еще один защитный слой вокруг головного и спинного мозга, смягчая удары и сотрясения, питая мозг и выводя ненужные продукты его жизнедеятельности. В обычной ситуации ликвор важен и полезен, но он может играть и вредную для организма роль, если опухоль головного мозга блокирует отток ликвора из желудочка или если ликвор вырабатывается в избыточном количестве. Тогда жидкость скапливается в головном мозге. Такое состояние называют гидроцефалией, или водянкой головного мозга. Поскольку внутри черепной коробки свободного места для лишней жидкости практически нет, возникает повышенное внутричерепное давление (ВЧД).
У ребёнка могут возникнуть головные боли, рвота, нарушения координации движений, сонливость. Нередко именно эти симптомы и становятся первыми наблюдаемыми признаками опухоли головного мозга.
Строение спинного мозга
Спинной мозг – это фактически продолжение головного мозга, окруженное теми же оболочками и спинномозговой жидкостью. Он составляет две трети ЦНС и является своего рода проводящей системой для нервных импульсов.

Рисунок 4. Строение позвонка и расположение спинного мозга в нем
Спинной мозг составляет две трети ЦНС и является своего рода проводящей системой для нервных импульсов. Сенсорная информация (ощущения от прикосновения, температура, давление, боль) идет через него к головному мозгу, а двигательные команды (моторная функция) и рефлексы проходят от головного мозга через спинной ко всем частям тела. Гибкий, состоящий из костей позвоночный столб защищает спинной мозг от внешних воздействий. Кости, составляющие позвоночник, называют позвонками; их выступающие части можно прощупать вдоль спины и задней части шеи. Различные части позвоночника называют отделами (уровнями), всего их пять: шейный (С), грудной (Th), поясничный (L), крестцовый (S) и копчиковый [1] .
[1] Отделы позвоночника обозначаются латинскими символами по начальным буквам соответствующих латинских названий.
Внутри каждого отдела позвонки пронумерованы.

Опухоль спинного мозга может образоваться в любом отделе –например, говорят, что опухоль обнаружена на уровне С1-С3 или на уровне L5. Вдоль всего позвоночного столба от спинного мозга отходят спинномозговые нервы в количестве 31 пары. Они связаны со спинным мозгом через нервные корешки и проходят через отверстия в позвонках к различным частям тела.
При опухолях спинного мозга возникают нарушения двух видов. Локальные (очаговые) симптомы – боль, слабость или расстройства чувствительности – связаны с ростом опухоли в конкретной области, когда этот рост затрагивает кость и/или корешки спинномозговых нервов. Более общие нарушения связаны с нарушением передачи нервных импульсов через затронутую опухолью часть спинного мозга. Может возникнуть слабость, потеря чувствительности или управления мышцами в той области тела, которая управляется спинным мозгом ниже уровня опухоли (паралич или парез). Возможны нарушения мочеиспускания и дефекации (опорожнения кишечника).
Во время операции по удалению опухоли хирургу иногда приходится удалять фрагмент внешней костной ткани (пластинку дуги позвонка, или дужку), чтобы добраться до опухоли.
Это может впоследствии спровоцировать искривление позвоночника, поэтому такой ребенок должен наблюдаться у ортопеда.
Локализация опухоли в ЦНС
Первичная опухоль головного мозга (то есть та, которая изначально родилась в данном месте и не является метастазом опухоли, возникшей в другом месте тела человека) может быть либо доброкачественной, либо злокачественной. Доброкачественная опухоль не прорастает в соседние органы и ткани, а растет, как бы отодвигая, смещая их. Злокачественное новообразование быстро растет, прорастая в соседние ткани и органы, и часто дает метастазы, распространяясь по организму. Первичные опухоли головного мозга, диагностируемые у взрослых, как правило, не распространяются за пределы ЦНС.
Дело в том, что доброкачественная опухоль, развивающаяся в другой части тела, может расти годами, не вызывая нарушения функции и не представляя угрозы для жизни и здоровья пациента. Рост же доброкачественной опухоли в полости черепа или спинномозговом канале, где мало места, быстро вызывает смещение структур мозга и появление угрожающих жизни симптомов. Удаление доброкачественной опухоли ЦНС также сопряжено с большим риском и не всегда возможно в полном объеме, учитывая количество и характер структур мозга, прилежащих к ней.
Первичные опухоли делят на низко- и высокозлокачественные. Для первых, как и для доброкачественных, характерен медленный рост и, в целом, благоприятный прогноз. Но иногда они могут перерождаться в агрессивный (высокозлокачественный) рак. Подробнее о видах опухолей мозга в статье.

Перинатальное поражение центральной нервной системы (МКБ-10 – G00-G99) и патоморфологические состояния головного мозга новорожденных являются результатом вмешательства патогенного агента в текущий процесс развития поврежденной области. Окончательной морфологии способствуют реактивные и репаративные изменения в сочетании с продолжением гистогенетического развития.
Важность детальных знаний о внутриутробных и перинатальных повреждениях головного мозга и ППЦНС у детей значительно возросла в последние годы в связи с развитием интенсивной терапии патологических новорожденных, пренатальной ультразвуковой диагностики. Диагноз ППЦНС у ребенка – это осложняющий фактор его дальнейшего развития, составляющий важную часть педиатрии и неврологии. Патологии ЦНС – это фактор риска ряда других болезней, в частности, рассеянного склероза.
Гипоксическая ишемическая энцефалопатия новорожденных (ГИЭ)
ГИЭ – это наиболее распространенное патологическое обнаружение в мозге новорожденных. Заболевание происходит внутриутробно, внутриматочно и послеродово. Оно вносит значительный вклад в процент смертей новорожденных, в различные формы двигательного и психологического нарушения.
Гипоксическая ишемическая энцефалопатия связана с целым рядом причин, среди которых:
- преждевременное отделение плаценты;
- компрессия пуповины;
- непрогрессирующие роды;
- травма ЦНС при родах;
- аномалии верхних дыхательных путей;
- аспирация околоплодных вод;
- пневмоторакс;
- врожденная диафрагмальная грыжа;
- трахео-эзофагеальная фистула;
- пневмония надпочечников и другие факторы.
Повреждение коры при ГИЭ в основном отмечается у зрелых новорожденных. Зрелая кора требовательна к снабжению кислородом. Типичный для расстройства ламинарный некроз III-V слоя, где нейроны имеют высокую метаболическую активность. Очаговый некроз распространен в области деления нижних желобков мозга. Полный некроз поражает кору по всей высоте. После некроза возникает репаративный астроцитоз, извилины сужаются, становятся нерегулярными (улегирия).

Наиболее типичное состояние – перивентрикулярная лейкомаляция. Это небольшие транзиторные инфаркты, расположенные вокруг боковых желудочков примерно в 0,5 см от стенки. Они находятся в зоне деления между центростремительными и центробежными артериями белого вещества. Редко располагаются вокруг межжелудочкового отверстия и затылочного угла боковой камеры. Инфаркты могут быть множественными, распределяться по большей части белого вещества полушарий.
Небольшой некроз излечивается глиальным рубцом, после объемного остаются псевдокисты.
Некроз – это тяжелая форма гипоксического повреждения (градус III). При легкой гипоксии избирательно затрагивается часть глии и меньшее количество аксонов, заживление приводит к гипоплазии белого вещества. Легкая гипоксия вызывает только отек белого вещества (градус I), обратимое изменение.
Повреждение базальных ганглиев (таламус, стриатум, бледный шар) в основном сопутствует повреждению коры. Некроз залечивается астроглиальным рубцом с атипичными процессами миелинизации нервных волокон и астроглии. Макроскопически поврежденные участки уменьшены, нерегулярно мраморизованы.
Повреждение ствола головного мозга, мозжечка и спинного мозга сопровождается серьезными изменениями в коре и подкожной клетчатке. Избирательно гипоксическое повреждение возникает после одного случая асфиксии повышенной тяжести, связанной с кратковременной остановкой сердца.
В части нейронов в мосте, в продолговатой части, базальном ядре и в ядрах четверохолмия происходит регрессия и некроз. Если новорожденный выживает, следует астроглиоз, ствол мозга уменьшается, становится жестким. Ишемическое повреждение нейронов спинного мозга связано с остановкой сердца. В мозжечке зернистый слой более чувствителен к гипоксии, чем слой клеток Пуркинье.
В генезе некроза имеется общая гипоксия, сдавливание позвоночных артерий при экстремальном положении головы во время родов.
Понтосубикулярные некрозы косвенно связаны с ГИЭ. Они вызваны реализацией терапевтической гипероксии при лечении гипоксических состояний. Это избирательные некрозы нейронов моста, базальных ядер и субикулума. После заживления развивается глиоз.

Очаговые и многоочаговые гипоксически-ишемические изменения возникают при блокировке отдельных мозговых артерий. В соответствующей артерии происходит инфарктоподобный некроз с последующим образованием псевдокисты. Степень изменений зависит от размера заблокированных сосудов (от небольшого очага в 1-5 мм до возможного поражения всей доли).
Причины блокировки бывают пренатальными и постнатальными, включающими:
- изоиммунную тромбоцитопению;
- эмболию плаценты;
- тромбоэмболию из закрывающегося артериального протока;
- артериальную диссеминированную внутрисосудистую коагуляцию;
- тромбоз при лептоменингите, характерном, как для раннего постнатального периода, так и для более позднего детского возраста (грудничков).
Дальнейшее развитие выживших детей, последствия перинатального поражения ЦНС зависят от степени и расположения острого повреждения. После заживления острой фазы более поздние хронические состояния проявляются психомоторной отсталостью. С клиническими данными коррелируют следующие морфологические состояния:
- Минимальные поражения головного мозга. Они не имеют достоверно определенной морфологии. При непрерывном исследовании головного мозга в коре можно обнаружить небольшие глиальные шрамы или очаговые нарушения, крошечные астроглиальные шрамы в белом веществе в количестве до 25%.
- Улегирии. Изначально представляют собой нормально сформированные извилины, вторично нерегулярно загибаемые и сужаемые. Изменение может быть отмечено на отдельных извилинах, но также нарушение может затронуть большую часть поверхности полушария. Улегирия распространена в области парасагитального деления. Нейроны отсутствуют, извилины превращаются в глиофиброзный рубец.
- Гидранэнцефалия. Одно или оба полушария замещаются тонким глиомезенхимальным слоем. Патология возникает после обширного разрушения незрелых полушарий мозга.
- Гипоплазия белого вещества. Представляет собой диффузное уменьшение объема белого вещества. Возникает после полной длительной гипоксии недоношенных новорожденных из-за множественного очагового некроза и диффузного повреждения незрелой глии.
- Псевдокисты. Возникают после заживления более крупных некрозов; одиночные являются последствием окклюзии одной артерии, множественные – результатом многоочаговой кистозной энцефалопатии. Полушария, иногда и базальные ганглии, пронизаны многочисленными нерегулярными, часто взаимно связывающимися клетками, разделенными щелями глиофиброзной ткани. Нейроны исчезают. Осложнение является результатом тяжелой диффузной гипоксии или множественной окклюзии сосудов.
Дефекты развития ЦНС
На мальформации приходится 19% причин перинатальной смертности, из которых за 50-70% отвечают дефекты развития ЦНС, представляющие непосредственную угрозу жизни.
Мальформация может иметь морфологическое проявление только в ЦНС; но часто одновременно поражаются другие системы (кожа, кости, мышцы, паренхиматозные органы).
Развитие ЦНС можно разделить на 5 периодов:
- Период дорсальной индукции (3-4 недели внутриматочного развития).
- Период вентральной индукции (5-6 неделя внутриутробного развития).
- Нейробластический период – глиобластная пролиферация (2-6-месячный внутриматочный период).
- Период локальной дифференцировки клеток (с 5-го внутриутробного месяца, продолжение в постнатальном периоде).
- Период миелинизации (с 7-го внутриутробного месяца до постнатального периода).
Большинство обнаружений можно надежно отнести к отдельным периодическим группам.
К этой группе перинатальных поражений ЦНС у новорожденных относятся следующие расстройства:
- Тотальный краниосхиз. Это полный дефект закрытия нервной трубки. Нейрокраниум отсутствует, позвоночный канал частично или полностью расщеплен. Мозга нет (анэнцефалия), лицевая часть навязывает прямо на укороченную грудь. Глаза обращены краниально (ураноскопия), основание черепа покрыто сосудистой мембраной (область нейроаскулозы), проходящей периферически в коже.
- Энцефалоцеле. Нейрокраниальный дефект, связанный с пролапсом оболочек и мозга. Макроскопически он имеет вид сферической формы диаметром несколько сантиметров, покрыт кожей на поверхности. Из-за дефекта прогибается жесткая оболочка и часть мозга, прогиб только жесткой оболочки встречается реже.
- Рахишизис. Это дефект закрытия позвоночного канала. Расстройство часто связано с краниосхизом. Спинная расщелина может быть полной или ограниченной.
- Порок развития мозжечка. Это заболевание в основном является частью более сложных пороков развития мозга. Агенезия встречается редко. Гипоплазия может поражать весь мозг или его часть (черви мозжечка, полушария).
Эта группа ППЦНС у новорожденных включает такие патологии, как голопрозэнцефалия и менее выраженный лицевой дисморфизм.

Это дефект с характерной комбинацией аномалий головного мозга и головы. Это хромосомный дефект, чаще встречающийся у диабетических матерей. Руководящей основной диагноза являются лицевые аномалии:
- циклопия – наличие только одной орбиты и одного глазного яблока, отсутствие носовой полости;
- орбиты, расположенные близко друг к другу, имеют этмоцефалию (гипотелоризм), в небольшой носовой полости отсутствует перегородка;
- премаксилярная агенезия характеризуется гипотелоризмом, плоским носом, средним расщеплением верхней губы и верхней челюсти.
Это смешанные аномалии, такие как гипотелоризм, гипертелоризм, очень плоский нос, односторонние и двусторонние расщелины лица.
Группа пролиферативных нарушений включает дефекты, вызванные уменьшенной, чрезмерной или нетипичной пролиферацией зародышевых слоев мозга, незрелого белого или серого вещества. В эту группу входят первичные изменения размера мозга (макроцефалия и микроцефалия), состояния, характеризующиеся чрезмерной пролиферацией некоторых компонентов ткани (нейрокутанные синдромы).
Мозг уменьшается по сравнению с нормой (менее 2 стандартных отклонений от нормы), но все анатомические компоненты создаются пропорционально. Признаки предшествующего повреждения отсутствуют (послевоспалительные состояния, гипоксия, пороки развития). Предположительное время появления патологии – 2-4-й внутриматочный месяц.
В симптоматике нет значительных изменений моторики, интеллект обычно снижен. В анамнезе течения беременности присутствует фенилкетонурия, применение противоэпилептических препаратов, гиперавитаминоз А, вирусная инфекция, этилизм.
Микроцефалия также является частью ряда хромосомных синдромов.
Это гетерогенная группа с общим признаком – большим мозгом, в котором пропорционально созданы все анатомические компоненты. Клинически регистрируется снижение интеллекта. При церебральном гигантизме макроцефалия связана с общим ускоренным ростом в детстве (большие руки, ноги, челюсть, долихоцефалия, нормальный или слегка сниженный интеллект). В отдельных случаях этиология совершенно неясна.

С 5-го внутриутробного месяца все анатомические части мозга уже четко сформированы. Поражение проявляется нейродинамичными нарушениями, регрессивными изменениями и последующим глиальным рубцеванием. Кроме того, каждое повреждение изменяет процесс миелинизации, развивающийся преимущественно постнатально. Процессу миелинизации препятствуют также метаболические заболевания и воспаления.
Перинатальная травма ЦНС и внутричерепное кровоизлияние
Роды всегда связаны с риском травмы головы и позвоночника у новорожденных. Обычно травмы вызываются диспропорцией между размером головы и шириной родового канала, патологическим положением плода в матке, использованием щипцов и другими факторами. Существует ряд типичных состояний при травмах головы:
- Родовая опухоль. Скопление серозного геморрагического транссудата между сухожильным шлемом и надкостницей. Симптомы включают отек кожи и подкожной клетчатки, диаметром около 6 см, возникающие в месте налегания головы на шейку матки. В патологическом положении плода родовая опухоль может находиться в другом положении. Отек исчезает через 24 часа после родов.
- Кефалогематома. Это субпериостальная гематома над выпуклостью плоских черепных костей. Размер варьируется от 1 см до размера теннисного мяча. Отек не распространяется за край пораженной кости.
- Отступ черепной кости. Это вдавливание гибкой плоской кости черепа новорожденного, диаметром 3-4 см. Внутри кости обычно присутствует трещина.
- Переломы плоской кости имеют форму щелей, идущих радиально и периферически от приподнятой части кости. Часто встречается сочетание с кефалогематомой.
- Остеодиастаз затылочной кости. У новорожденного затылочная кость состоит из 4 частей, связанных синхондрозом. При сдвиге синхондроза может произойти разрыв синусов твердой мозговой оболочки и повреждение ствола мозга.
- Деформация головы. Приблизительно сферическая форма зрелой головки плода в процессе рождения несколько расширяется цилиндрически. В узких родовых путях деформация чрезмерна, края плоских костей движутся друг над другом, повышая риск травмы мозга.
Субарахноидальное кровотечение в форме небольших очагов диаметром 1-10 мм является отдаленным признаком гипоксической энцефалопатии и сепсиса. Объемные субарахноидальные гематомы являются частью крупных желудочковых гематом.
Это частое нахождение у недоношенных новорожденных. Как правило, желудочковая система заполнена свернувшейся кровью, кровоток продолжается через ромбовидное отверстие в субарахноидальное пространство. Чаще всего кровью заполнена только одна боковая камера. Источник гематомы в основном представлен треснувшей субэпендимальной гематомой, депонированной в клеточном перивентрикулярном зародышевом слое.
У доношенных новорожденных желудочковые гематомы исключены.
Эти расстройства всегда являются частью травмы позвоночника. Наиболее распространенное изменение вокруг спинного мозга – эпидуральная гематома. Если она объемная, то может повредить спинной мозг, стать источником затрудненного дыхания новорожденного. Механическое повреждение спинного мозга происходит во время сильного вытяжения при непрогрессивных родах и после использования щипцов.
Лечение
В большинстве случаев для предотвращения серьезных последствий перинатального поражения требуется сердечно-легочная реанимация сразу после рождения и других необходимых действий для обеспечения стабильного состояния и минимизации произошедшего поражения. После успешной реанимации и первичных восстановительных действий у младенца, рожденного после 36-й недели беременности, прекращается нагревание, происходит переход к некоторым из контролируемых методов охлаждения.
Кроме того, необходимо стабилизировать дыхательную активность путем ведения искусственной вентиляции легких. Компенсирование кровяного давления, сердечной недостаточности, регулирование сердечного ритма и капиллярного возврата обеспечивает стабилизацию сердечно-сосудистой системы. В соответствии с лабораторными результатами, измерениями уровня глюкозы в крови, ионограммой стабилизируется внутренняя среда, назначаются соответствующие лекарства (один из используемых препаратов – Кортексин).

Путем выведения жидкости, применения диуретиков достигается противоотечный эффект. При развитии судорожной мышечной активности, под наблюдением невролога назначается противосудорожная терапия (Диазепам, Фенобарбитал) и массажи. Цель такого лечения состоит в достижении полного исчезновения или, как минимум, облегчении судорог.
В зависимости от фактической зрелости и уязвимости структур головного мозга, вследствие гипоксии или ишемии, происходит их повреждение в различной степени. Возбуждающие аминокислоты, активация NMDA-рецепторов с последующим рефлюксом кальция в клетки также играют ключевую роль. При отсутствии энергетической активности нервной клетки это состояние приводит к ее гибели. NMDA-рецептор – это распространенный нейромедиатор (N-метил D-аспартар). Носитель NMDA имеет интересную особенность: он отвечает за создание следов памяти в мозге, особенно в центре памяти (гиппокампе).
В некоторой степени блокировать активацию NMDA-рецептора можно путем применения магния в форме уколов ввиду его нейропротекторного эффекта.
Нет необходимости лечить ППЦНС у новорожденных с использованием всех указанных выше мер. При определении подходящего терапевтического подхода следует учитывать общее состояние ребенка, сроки беременности, на которых он родился, наличие других сопутствующих расстройств. Также необходимо следить за серьезностью гипоксии, ее проявлениями.
Для проведения контролируемой гипотермии существуют точные критерии. Этот метод предназначен исключительно для доношенных детей. Он проводится только в специализированных отделениях интенсивной терапии и реанимации, которые оснащены для этой операции не только технически, но и профессионально подготовленным персоналом.
Прогноз перинатального поражения ЦНС довольно сложен. Существуют определенные взаимосвязи между типичными случаями и дальнейшим развитием заболевания, что, несомненно, влияет на нейромоторное состояние, психическое, эмоциональное и интеллектуальное развитие ребенка. Поэтому необходимо уделять большое внимание надлежащему лечению, дополнять его реабилитационной и педагогической психологической помощью (дизартрия, нарушение когнитивных способностей). После правильной терапии много детей могут жить нормальной жизнью. Но без лечения прогрессирующее заболевание редко не приводит к смерти.
Читайте также:


