Дисциркуляторная энцефалопатия преимущественно в вертебро базилярном бассейне
Одной из наиболее серьезнейших патологий сосудистой системы являются острые (ОНМК) и хронические процессы, характеризующиеся недостаточностью мозгового кровообращения. Согласно статистическим данным более 80% пациентов, перенесших ишемический инсульт в вертебро-базилярной системе, утрачивают трудоспособность либо остаются инвалидами, не способными к самообслуживанию, и только около 20% больных после лечения и восстановления возвращаются к своей профессиональной деятельности. Среди выживших пациентов в последующие 5-7 лет существует высокий риск повторного инсульта.
Ишемический инсульт или инфаркт мозга встречается в более 80% всех случаев ОНМК. Развивается на фоне сужения или закупорки артерий, питающих головной мозг. В результате снижается поступление достаточного количества кровотока и наступает кислородное голодание, после чего симптомы ишемического поражения мозга проявляются в течение нескольких минут.
Установлено, что около 70% всех транзиторных ишемических атак возникает вследствие ОНМК в вертебро базилярном бассейне.
- Развитие вертебро базилярной недостаточности
- Что приводит к ОНМК?
- Симптомы вертебро базилярной недостаточности
- Диагностические исследования при ВБН
- Схема лечебных мероприятий при ВБН
- Медикаментозное лечение
- Лечение физическими методами
- Хирургическое вмешательство
- Прогноз
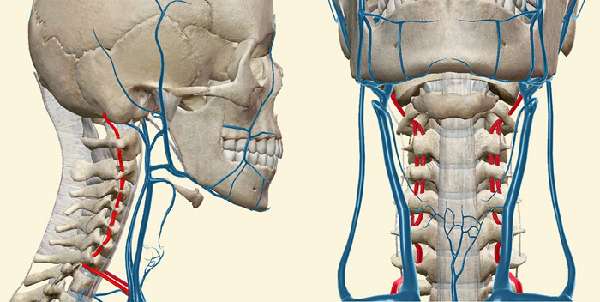
Развитие вертебро базилярной недостаточности
Вертебробазилярный бассейн формируют правая и левая позвоночные артерии, которые питают затылочную долю головного мозга, мозжечок и ствол. Они обеспечивают более 25% поступления кровотока в головной мозг.
Недостаточность ВББ представляет собой один из разновидностей цереброваскулярной патологии, характеризующейся расстройствами кровообращения в позвоночных и базилярной артериях. Проявляется эпизодами ишемического поражения тканей головного мозга с последующим развитием функциональных нарушений центральной нервной системы. Эпизоды транзиторных ишемических атак (ТИА) могут повторяться. Сосудистые нарушения возникают у пациентов различных возрастных категорий, в частности у детей.
Патологические процессы нарушения кровообращения в вертебро-базилярном бассейне являются обратимыми, при условии своевременной диагностики и лечения. Без оказания медицинской помощи повышается вероятность возникновения инфаркта мозга.
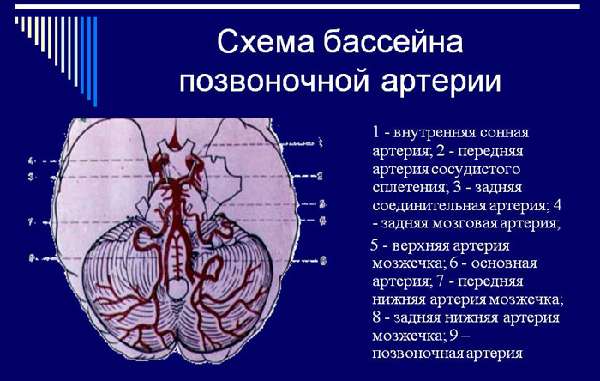
Что приводит к ОНМК?
Расстройства кровообращения в сосудах, формирующих ВББ имеют множество различных причин. К наиболее часто встречаемым относятся:
- генетические факторы;
- врожденные аномалии сосудистой системы (аномалия Киммерли, недоразвитие позвоночных артерий);
- повреждения шейного отдела позвоночного столба (при спортивных травмах, вследствие автомобильных аварий и прочие);
- васкулит (воспалительные процессы сосудистых стенок);
- атеросклероз (происходит поражение артерий ВББ, во время которого на сосудистых стенках формируются холестериновые отложения);
- сахарный диабет;
- стойкое повышение АД (гипертоническая болезнь);
- синдром антифосфолипидных антител (АФС): способствует образованию тромбов;
- диссекция (расслоение) артерий: надрыв сосудистой стенки и проникновение крови между ее оболочками, является причиной острого инфаркта мозга;
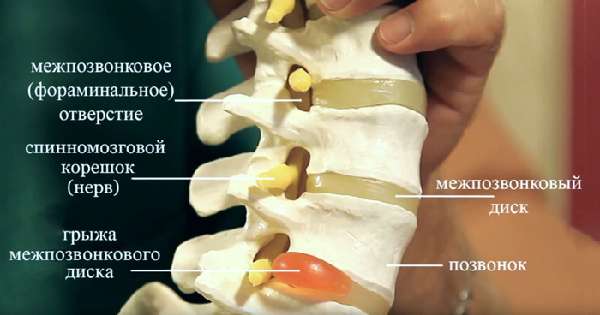
- сдавливание позвоночных сосудов при межпозвоночной грыже шейного отдела, смещении позвонков, дегенеративно – дистрофических процессах позвоночного столба.
Симптомы вертебро базилярной недостаточности
При недостаточности кровообращения в вертебрально – базилярном бассейне различают временные и постоянные признаки. Временные симптомы характерны для ТИА, при этом длительность проявлений составляет от нескольких часов до двух-трех дней.
Признаки ВБН временного характера проявляется в виде давящих ощущений боли в затылочной области, дискомфортных и болезненных проявлений в шейном отделе позвоночного столба, а также сильных головокружений.
Симптомы постоянного характера беспокоят человека все время, с прогрессированием патологии их выраженность нарастает. Достаточно часто возникает обострение, на фоне которого происходят транзиторные ишемические атаки и повышается риск инфаркта.
Постоянные симптомы при недостаточности кровообращения ВББ:
- постоянные боли в затылочной части головы, имеют пульсирующий характер или проявляются давящей болезненностью;
- снижение слуха и шум в ушах, который в запущенных случаях присутствует постоянно, в любое время суток;
- снижение памяти и внимания;
- расстройства зрительной функции: размытость контуров предметов, диплопия, мушки или пелена перед глазами, сужение (выпадение) полей зрения;
- нарушение равновесия и координации движений;
- быстрая утомляемость, постоянное чувство слабости и разбитости, к вечеру пациенты ощущают полный упадок сил;
- головокружение, возникающее преимущественно во время неудобного положения шеи, тошнота, кратковременная утрата сознания;
- повышенная раздражительность, резкие перепады настроения, в детском возрасте- плач без видимой причины;
- повышенное потоотделение, чувство жара;
- повышение частоты сердечных сокращений;
- в голосе появляется осиплость, чувство першения и кома в горле.

При прогрессировании болезни симптомы проявляются в виде расстройств разговорной речи, нарушений глотательной функции, внезапных падений. На поздних этапах заболевания развивается инфаркт мозга.
Диагностические исследования при ВБН
Современная диагностика нарушений кровотока ВББ заключается в сборе анамнестических данных, проведении физикального и инструментального обследования. Постановка диагноза ВБН производится при условии, что у пациента одновременно проявляются, как минимум три симптома, характерных для нарушения кровотока, а также при наличии результатов проведенных исследований, подтверждающих присутствие патологических процессов в сосудах вертебро базилярной системы.
Постановка точного диагноза представляет некоторые трудности, так как выше описанные симптомы могут возникать и при других расстройствах церебрального кровообращения.
При нарушениях мозгового кровообращения применяются:
- УЗДГ (ультразвуковая допплерография) – в ходе исследования определяется проходимость магистральных сосудов шеи и головы, показатели гемодинамики (объемная и линейная скорость кровотока), состояние стенок артерий;
- ТКДГ (транскраниальная допплерография) – один из способов ультразвуковой диагностики для оценки кровотока по внутримозговым сосудам;
- МР-ангиография и КТ в режиме ангиографии – введение контрастного вещества с последующей визуализацией сосудов вертебро базилярного бассейна и головного мозга, позволяет выявить различные патологии, атеросклеротические изменения, расслоение стенок, мальформацию сосудов, их диаметр;
- МРТ и КТ – данные методы мало информативны при патологиях сосудов ВББ, однако позволяют выявить возможные этиологические факторы: структурные изменения спинного мозга и позвоночного столба, наличие грыж межпозвоночных дисков;
- общее и биохимическое исследование крови – позволяет определить возможные изменения в свойствах биологической жидкости, которые появляются при сахарном диабете, атеросклерозе, воспалительных процессов и прочих патологиях.
Схема лечебных мероприятий при ВБН
Основные действия при нарушениях кровотока вертебро – базилярной системы направлены на выявление и устранение основных причин патологического состояния, восстановление нормального кровообращения и кровенаполнения сосудов, предотвращение ишемических атак мозга. Лечение заключается в использовании медикаментозной терапии, массажа, гимнастики, физиотерапии и хирургического вмешательства.
При недостаточном кровоснабжении мозга назначаются следующие группы лекарственных препаратов:
- лекарства для снижения уровня липидов в крови ниацин (никотиновая кислота, витамин В3 или РР), фибраты, секвестранты желчных кислот;
- препараты, препятствующие тромбообразованию (антиагреганты) ацетилсалициловая кислота;
- препараты сосудорасширяющего действия;
- нейрометаболические стимуляторы (ноотропы) – улучшают работоспособность головного мозга;
- гипотензивные препараты, регулирующие АД (назначаются при необходимости, в строгом индивидуальном порядке);
- симптоматическое лечение – препараты обезболивающего, противорвотного и снотворного воздействия, антидепрессанты и седативные средства.
Лечение физическими методами
Применение лечебной гимнастики имеет большое значение при нарушениях кровотока ВББ. Упражнения не должны приносить дискомфорт и вызывать болезненные ощущения, движения выполняются плавно и легко. Ежедневное выполнение гимнастических упражнений устраняют мышечные спазмы, укрепляют мускулатуру спины и шеи, способствуют формированию осанки.
Не менее важным методом лечения нарушения кровообращения головного мозга является массаж. Массажные движения воздействуют положительно на сосудистую систему, способствуя их расширению, тем самым улучшая процессы кровообращения.
Физиотерапевтические методы также направлены на улучшение кровоснабжения магистральных сосудов шеи и головы, устранение симптоматического комплекса. Физиотерапия состоит из применения лазерного излучения, магнитотерапии и ультрафонофореза.
Для снижения болезненности, головокружения и нарушений со стороны зрительного органа назначается рефлексотерапия. Метод кинезиологического тейпирования является новым направлением в лечении ВБН, направлен на устранение спазмов мускулатуры и ущемлений сосудов.
Хирургическое вмешательство
Оперативное лечение назначается исключительно при тяжелом течении ВБН и повышенном риске развития инфаркта. В ходе хирургического вмешательства действия направлены на восстановление нормального кровообращения позвоночных артерий с помощью устранения таких причин, как сужение просвета сосудов вследствие спазма, сдавления либо стеноза.
Прогноз
Своевременное диагностирование патологических изменений и проведение корректных лечебных мероприятий позволяет полностью устранить недостаточность кровообращения сосудов в вертебро-базилярной системе.
При отсутствии терапии либо неправильно подобранных препаратах и физиотерапевтических методах в конкретном случае, возможно развитие хронического процесса, сопровождающегося постоянным ухудшением состояния и нарастанием интенсивности симптомов, что приводит к частым ТИА и повышает риск возникновения острого ишемического инсульта и дисциркуляторной энцефалопатии.
Лечение ВБН представляет собой достаточно длительный и трудоемкий процесс, занимающий от двух месяцев до нескольких лет. Но только при выполнении всех врачебных рекомендаций возможно уберечь себя от тяжелых последствий, зачастую приводящих к инвалидизации или даже смертельному исходу.
Дисциркуляторная энцефалопатия поражает преимущественно пожилых, но в последнее время она диагностируется и у людей до 40 лет. Связано это с переутомлением, быстрым ритмом жизни, малоподвижным образом жизни, неправильным питанием.

При обнаружении заболевания на ранней стадии и соблюдении врачебных предписаний человек может прожить еще много лет счастливой жизни.
Описание
Апатия, головная боль, плохое настроение обычно списываются на усталость, тяжелый рабочий день, неприятности или метеоусловия. Те же явления могут быть и симптомами сложнейшей патологии – дисциркуляторной энцефалопатии.
Заболевание официально признано, включено в МКБ-10 под кодом G93.4. Считается, что в России ей больны 6% населения.
Причины и механизм развития
Основной причиной возникновения заболевания является нарушение кровообращения. Наблюдается нарушение поступления крови в головной мозг и различные его отделы, а также ее отток из полости черепной коробки. Приводят к патологии такие заболевания, как артериальная гипертония, атеросклероз, васкулит, тромбоз, тромбофлебит, сахарный диабет.
Дисциркуляторная энцефалопатия может возникнуть из-за генетической патологии, в результате родовой травмы, длительной гипоксии во внутриутробном периоде. Факторами, ухудшающими течение, являются черепно-мозговые травмы, остеохондроз, алкоголизм, ожирение, гиподинамия. Психическое и умственное напряжение, недостаток сна, переутомление также способствуют развитию заболевания.
Ухудшение кровоснабжения мозга, повреждение мелких и крупных сосудов приводит к гибели нейронов и вспомогательных (глиальных) клеток, а также к образованию мягких участков с пониженной плотностью. Первым страдает белое вещество – оно наиболее уязвимо. Следом происходит поражение серого вещества.
Постоянный недостаток кислорода ведет к нарушению и разрушению связей между подкорковыми элементами и корой, разрушению нервных клеток. В результате появляются эмоциональные, когнитивные и двигательные расстройства. По всей вероятности, на первых этапах болезни нарушения проявляются только функционально и могут компенсироваться. Функции погибших клеток могут взять на себя соседние.
Прогрессирование болезни ведет к нейродегенеративным процессам, органическим поражениям, не поддающимся компенсации.
Дисциркуляторная энцефалопатия чаще всего возникает как приобретенная болезнь, однако возможны случаи врожденной патологии. К последней ведут неблагоприятные факторы, сопровождающие беременность и роды.
Скорость появления симптомов позволяет говорить о медленно прогрессирующей, ремитирующей и быстро прогрессирующей патологии. Продолжительность первой измеряется годами. Между появлением первых симптомов и инвалидизацией может пройти 15 лет.
Ремитирующая дисциркуляторная энцефалопатия ведет к ухудшению состояния больного быстрее. Ее особенностью является чередование периодов обострения и нормализации состояния. Обычно стойкие, не проходящие дефекты возникают в течение 10 лет.
Галопирующая (быстро развивающаяся) форма может привести к инвалидизации или даже летальному исходу за 2-3 года.
В зависимости от ведущей причины выделяют следующие виды дисциркуляторной энцефалопатии:
- Атеросклеротическая. Развивается из-за появления белковых и липидных соединений на стенках сосудов. Они уменьшают просвет сосудов, снижая тем самым объем циркулируемой крови. Происходит поражение основных магистралей, обеспечивающих приток крови в головной мозг и регулирующих ее объем.
- Венозная. Основной причиной заболевания является нарушение оттока венозной крови. Происходят застои, отравляющие мозг токсинами и вызывающие воспаление.
- Гипертоническая. Связана со спазмами, утолщением и разрывом стенок сосудов. Характерно быстрое прогрессирование болезни. Может развиваться у людей молодого возраста. Острая форма заболевания возникает мгновенно следом за повышением давления и может сопровождаться эпилептическими припадками и возбуждением. При хроническом течении идет постепенное повреждение мелких сосудов.
- Смешанная. В данной форме присутствуют признаки гипертонической и атеросклеротической формы. Снижение кровотока по магистральным сосудам сопровождается гипертоническими кризами.
В некоторых случаях выделяют энцефалопатию сочетанного генеза. Болезнь развивается при нарушении кровоснабжения, токсическом воздействии или травме.
Симптомы
Дисциркуляторная энцефалопатия на первых этапах болезни напоминает состояние, появляющееся при обычном переутомлении и усталости. Четко прослеживаются эмоциональные, когнитивные и двигательные нарушения.

Плохое настроение сменяется возбуждением, чрезмерной радостью, потом возникает апатия, безразличие ко всему, возбуждение, агрессивность. Основная характеристика эмоционального состояния личности – депрессивность и апатия. Сначала эти две черты напоминают о себе изредка, но со временем проявляются активнее и все больше наполняют жизнь человека, не оставляя места положительным эмоциям, энтузиазму, оптимизму.
Цереброваскулярная болезнь характеризуется ухудшением интеллекта. Больной начинает забывать трудные слова, названия, постепенно теряет способность к анализу большого объема материала, получаемого при чтении, изучении нового, общении. Он перестает понимать сам себя, теряет способность к самоконтролю и самоанализу. Не может планировать свой день, работу. Со временем перестает узнавать окружающих, свою улицу, дом, не понимает время. В основе многих действий оказывается импульс, а не логические связи.
Безразличие охватывает все сферы деятельности – работу, хобби. Внимание привлекают незначительные дела, которые кажутся легкими, посильными, не требующими концентрации внимания и работы памяти.
Страдает и двигательная активность. Сначала это мелкая моторика – больной не может вдеть нить в иголку, что-то написать. Позже появляется тремор рук и ног. Возникают навязчивые движения. Человек теряет координацию, иногда падает. Страдает речь – она становится размытой, неясной.
Больной жалуется на головную боль, чувство распирания, мушки перед глазами, звуки в ушах. При ходьбе появляется рвота. В течение дня преследует сонливость, а частой ночной гостьей становится бессонница. Падает зрение, при этом один глаз видит нормально, а перед вторым все как будто погружается в туман.
Стадии
В развитии заболевания выделяют три степени, характеризующиеся остротой проявления симптомов, особенностями их влияния на больного.

Дисциркуляторная энцефалопатия — поражение головного мозга, возникающее в результате хронического медленно прогрессирующего нарушения мозгового кровообращения различной этиологии. Дисциркуляторная энцефалопатия проявляется сочетанием нарушений когнитивных функций с расстройствами двигательной и эмоциональной сфер. В зависимости от выраженности этих проявлений дисциркуляторная энцефалопатия делится на 3 стадии. В перечень обследований, проводимых при дисциркуляторной энцефалопатии, входят офтальмоскопия, ЭЭГ, РЭГ, Эхо-ЭГ, УЗГД и дуплексное сканирование церебральных сосудов, МРТ головного мозга. Лечится дисциркуляторная энцефалопатия индивидуально подобранной комбинацией гипотензивных, сосудистых, антиагрегантных, нейропротекторных и других препаратов.
МКБ-10
- Причины ДЭП
- Патогенез
- Классификация
- Начальные проявления
- Симптомы ДЭП II-III стадии
- Диагностика
- Лечение ДЭП
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Дисциркуляторная энцефалопатия (ДЭП) является широко распространенным в неврологии заболеванием. Согласно статистическим данным дисциркуляторной энцефалопатией страдают примерно 5-6% населения России. Вместе с острыми инсультами, мальформациями и аневризмами сосудов головного мозга ДЭП относится к сосудистой неврологической патологии, в структуре которой занимает первое место по частоте встречаемости.

Причины ДЭП
В основе развития ДЭП лежит хроническая ишемия головного мозга, возникающая в результате различной сосудистой патологии. Примерно в 60% случаев дисциркуляторная энцефалопатия обусловлена атеросклерозом, а именно атеросклеротическими изменениями в стенках мозговых сосудов. Второе место среди причин ДЭП занимает хроническая артериальная гипертензия, которая наблюдается при гипертонической болезни, хроническом гломерулонефрите, поликистозе почек, феохромоцитоме, болезни Иценко-Кушинга и др. При гипертонии дисциркуляторная энцефалопатия развивается в результате спастического состояния сосудов головного мозга, приводящего в обеднению мозгового кровотока.
Среди причин, по которым появляется дисциркуляторная энцефалопатия, выделяют патологию позвоночных артерий, обеспечивающих до 30% мозгового кровообращения. Клиника синдрома позвоночной артерии включает и проявления дисциркуляторной энцефалопатии в вертебро-базилярном бассейне головного мозга. Причинами недостаточного кровотока по позвоночным артериям, ведущего к ДЭП, могут быть: остеохондроз позвоночника, нестабильность шейного отдела диспластического характера или после перенесенной позвоночной травмы, аномалия Кимерли, пороки развития позвоночной артерии.
Зачастую дисциркуляторная энцефалопатия возникает на фоне сахарного диабета, особенно в тех случаях, когда не удается удерживать показатели сахара крови на уровне верхней границы нормы. К появлению симптомов ДЭП в таких случаях приводит диабетическая макроангиопатия. Среди других причинных факторов дисциркуляторной энцефалопатии можно назвать черепно-мозговые травмы, системные васкулиты, наследственные ангиопатии, аритмии, стойкую или частую артериальную гипотонию.
Патогенез
Отмечено, что примерно в половине случаев дисциркуляторная энцефалопатия протекает в сочетании с нейродегенеративными процессами в головном мозге. Это объясняется общностью факторов, приводящих к развитию как сосудистых заболеваний головного мозга, так и дегенеративных изменений мозговой ткани.
Классификация
По этиологии дисциркуляторная энцефалопатия подразделяется на гипертоническую, атеросклеротическую, венозную и смешанную. По характеру течения выделяется медленно прогрессирующая (классическая), ремиттирующая и быстро прогрессирующая (галопирующая) дисциркуляторная энцефалопатия.
В зависимости от тяжести клинических проявлений дисциркуляторная энцефалопатия классифицируется на стадии. Дисциркуляторная энцефалопатия I стадии отличается субъективностью большинства проявлений, легкими когнитивными нарушениями и отсутствием изменений в неврологическом статусе. Дисциркуляторная энцефалопатия II стадии характеризуется явными когнитивными и двигательными расстройствами, усугублением нарушений эмоциональной сферы. Дисциркуляторная энцефалопатия III стадии — это по сути сосудистая деменция различной степени выраженности, сопровождающаяся разными двигательными и психическими нарушениями.
Начальные проявления
Характерным является малозаметное и постепенное начало дисциркуляторной энцефалопатии. В начальной стадии ДЭП на первый план могут выходить расстройства эмоциональной сферы. Примерно у 65% больных дисциркуляторной энцефалопатией это депрессия. Отличительной особенностью сосудистой депрессии является то, что пациенты не склонны жаловаться на пониженное настроение и подавленность. Чаще, подобно больным ипохондрическим неврозом, пациенты с ДЭП фиксированы на различных дискомфортных ощущениях соматического характера. Дисциркуляторная энцефалопатия в таких случаях протекает с жалобами на боли в спине, артралгии, головные боли, звон или шум в голове, болевые ощущения в различных органах и другие проявления, которые не совсем укладываются в клинику имеющейся у пациента соматической патологии. В отличие от депрессивного невроза, депрессия при дисциркуляторной энцефалопатии возникает на фоне незначительной психотравмирующей ситуации или вовсе без причины, плохо поддается медикаментозному лечению антидепрессантами и психотерапии.
Дисциркуляторная энцефалопатия начальной стадии может выражаться в повышенной эмоциональной лабильности: раздражительности, резких перепадах настроения, случаях неудержимого плача по несущественному поводу, приступах агрессивного отношения к окружающим. Подобными проявлениями, наряду с жалобами пациента на утомляемость, нарушения сна, головные боли, рассеянность, начальная дисциркуляторная энцефалопатия схожа с неврастенией. Однако для дисциркуляторной энцефалопатии типично сочетание этих симптомов с признаками нарушения конгнитивных функций.
В 90% случаев когнитивные нарушения проявляются на самых начальных этапах развития дисциркуляторной энцефалопатии. К ним относятся: нарушение способности концентрировать внимание, ухудшение памяти, затруднения при организации или планировании какой-либо деятельности, снижение темпа мышления, утомляемость после умственной нагрузки. Типичным для ДЭП является нарушение воспроизведения полученной информации при сохранности памяти о событиях жизни.
Двигательные нарушения, сопровождающие начальную стадию дисциркуляторной энцефалопатии, включают преимущественно жалобы на головокружение и некоторую неустойчивость при ходьбе. Могут отмечаться тошнота и рвота, но в отличие от истинной вестибулярной атаксии, они, как и головокружение, появляются только при ходьбе.
Симптомы ДЭП II-III стадии
Дисциркуляторная энцефалопатия II-III стадии характеризуется нарастанием когнитивных и двигательных нарушений. Отмечается значительное ухудшение памяти, недостаток внимательности, интеллектуальное снижение, выраженные затруднения при необходимости выполнять посильную ранее умственную работу. При этом сами пациенты с ДЭП не способны адекватно оценивать свое состояние, переоценивают свою работоспособность и интеллектуальные возможности. Со временем больные дисциркуляторной энцефалопатией теряют способность к обобщению и выработке программы действий, начинают плохо ориентироваться во времени и месте. В третьей стадии дисциркуляторной энцефалопатии отмечаются выраженные нарушения мышления и праксиса, расстройства личности и поведения. Развивается деменция. Пациенты теряют способность вести трудовую деятельность, а при более глубоких нарушениях утрачивают и навыки самообслуживания.
Из нарушений эмоциональной сферы дисциркуляторная энцефалопатия более поздних стадий чаще всего сопровождается апатией. Наблюдается потеря интереса к прежним увлечениям, отсутствие мотивации к какому-либо занятию. При дисциркуляторной энцефалопатии III стадии пациенты могут быть заняты какой-либо малопродуктивной деятельностью, а чаще вообще ничего не делают. Они безразличны к себе и происходящим вокруг них событиям.
В III стадии ДЭП наблюдаются симптомы орального автоматизма, тяжелые нарушения речи, тремор, парезы, псевдобульбарный синдром, недержание мочи. Возможно появление эпилептических приступов. Часто дисциркуляторная энцефалопатия II-III стадии сопровождается падениями при ходьбе, особенно при остановке или повороте. Такие падения могут заканчиваться переломами конечностей, особенно при сочетании ДЭП с остеопорозом.
Диагностика
Неоспоримое значение имеет ранее выявление симптомов дисциркуляторной энцефалопатии, позволяющее своевременно начать сосудистую терапию имеющихся нарушений мозгового кровообращения. С этой целью периодический осмотр невролога рекомендован всем пациентам, находящимся в группе риска развития ДЭП: гипертоникам, диабетикам и лицам с атеросклеротическими изменениями. Причем к последней группе можно отнести всех пациентов пожилого возраста. Поскольку конгнитивные нарушения, которыми сопровождается дисциркуляторная энцефалопатия начальных стадий, могут оставаться незамеченными пациентом и его родными, для их выявления необходимо проведение специальных диагностических тестов. Например, пациенту предлагают повторить произнесенные врачом слова, нарисовать циферблат со стрелками, указывающими заданное время, а затем вспомнить слова, которые он повторял за врачом.
Диагностический поиск этиологических факторов, обусловивших развитие дисциркуляторной энцефалопатии, включает консультацию кардиолога, измерение АД, коагулограмму, определение холестерина и липопротеидов крови, анализ на сахар крови. При необходимости пациентам с ДЭП назначается консультация эндокринолога, суточный мониторинг АД, консультация нефролога, для диагностики аритмии — ЭКГ и суточный мониторинг ЭКГ.
Лечение ДЭП
Наиболее эффективным в отношении дисциркуляторной энцефалопатии является комплексное этиопатогенетическое лечение. Оно должно быть направлено на компенсацию имеющегося причинного заболевания, улучшение микроциркуляции и церебрального кровообращения, а также на защиту нервных клеток от гипоксии и ишемии.
Этиотропная терапия дисциркуляторной энцефалопатии может включать индивидуальный подбор гипотензивных и сахароснижающих средств, антисклеротическую диету и пр. Если дисциркуляторная энцефалопатия протекает на фоне высоких показателей холестерина крови, не снижающихся при соблюдении диеты, то в лечение ДЭП включают снижающие холестерин препараты (ловастатин, гемфиброзил, пробукол).
Важную часть терапии дисциркуляторной энцефалопатии составляют препараты с нейропротекторным эффектом, повышающие способность нейронов функционировать в условиях хронической гипоксии. Из таких препаратов пациентам с дисциркуляторной энцефалопатией назначают производные пирролидона (пирацетам и др), производные ГАМК (N-никотиноил-гамма-аминобутировая кислота, гамма-аминомасляная кислота, аминофенилмасляная кислота), медикаменты животного происхождения (гемодиализат из крови молочных телят, церебральный гидролизат свиньи, кортексин), мембраностабилизирующие препараты (холина альфосцерат), кофакторы и витамины.
В случаях, когда дисциркуляторная энцефалопатия вызвана сужением просвета внутренней сонной артерии, достигающим 70%, и характеризуется быстрым прогрессированием, эпизодами ПНМК или малого инсульта, показано оперативное лечение ДЭП. При стенозе операция заключается в каротидной эндартерэктомии, при полной окклюзии — в формировании экстра-интракраниального анастомоза. Если дисциркуляторная энцефалопатия обусловлена аномалией позвоночной артерии, то проводится ее реконструкция.
Прогноз и профилактика
В большинстве случаев своевременное адекватное и регулярное лечение способно замедлить прогрессирование энцефалопатии I и даже II стадии. В отдельных случаях наблюдается быстрое прогрессирование, при котором каждая последующая стадия развивается через 2 года от предыдущей. Неблагоприятным прогностическим признаком является сочетание дисциркуляторной энцефалопатии с дегенеративными изменениями головного мозга, а также происходящие на фоне ДЭП гипертонические кризы, острые нарушения мозгового кровообращения (ТИА, ишемические или геморрагические инсульты), плохо контролируемая гипергликемия.
Лучшей профилактикой развития дисциркуляторной энцефалопатии является коррекция имеющихся нарушений липидного обмена, борьба с атеросклерозом, эффективная гипотензивная терапия, адекватный подбор сахароснижающего лечения для диабетиков.
Читайте также:


