Энцефалит майерса что это
Воспаление головного мозга, которое свойственно энцефалиту, для многих людей считается чуть ли не смертельным приговором. На самом деле при правильном лечении и своевременной диагностике проблему можно побороть. Патология имеет множество причин возникновения, например, из-за бактерии или вируса, но самым опасным видом болезни считается аутоиммунный энцефалит. На сегодняшний день до сих пор не было придумано от него эффективного лечения, а наиболее распространенным представителем этого типа болезни является синдром Расмуссена.
Энцефалит Расмуссена представляет собой аутоиммунное заболевание головного мозга, при котором воспаляется одно или обо его полушария. Страдают от такой патологии в основном подростки до 14-16 лет. Отличается он от других типов энцефалитов стойкостью эпилептических приступов. Избавиться больным людям от припадков достаточно сложно даже при медикаментозном лечении. Второй особенностью патологии является атрофия тканей одного из полушарий головного мозга, из-за которой оно хуже снабжается кровью и уменьшается в размерах.
Особенности развития и зарождения болезни

Болезнь Расмуссена до сих пор является загадкой для ученых. Говоря об этом синдроме, многие специалисты цепляются за гипотезы и строит их на основании имеющихся данных. Наиболее распространенными виновниками аутоиммунного сбоя, повлекшего за собой энцефалит считаются такие причины:
- Аутоиммунные антитела;
- Вирусная инфекция;
- Цитотоксические Т-лимфоциты.
Аутоиммунные (аутоагрессивные) антитела формируются спонтанно или как следствие инфекции, например, из-за бактерии из рода микоплазмы. Они представляют собой особую структуру, состоящую из белка. В организме аутоиммунные антитела вызывают повреждение или полностью уничтожают здоровые клетки определенных органов или систем.
Цитотоксические Т-лимфоциты представляют собой клетки, отвечающие за иммунный ответ. Они являются основной частью противовирусного иммунитета. Главная цель Т-лимфоцитов — это клетки организма, поврежденные вирусами или бактериями, поэтому они имеют и второе название Т-киллеры.
На фоне вирусной инфекции часто происходят различные сбои в иммунной системе. В основном именно из-за нее синтезируются аутоиммунные антитела и сбиваются мишени у Т-лимфоцитов.
По мнению большинства экспертов, аутоиммунный вид энцефалита возникает вследствие воздействия цитотоксических Т-лимфоцитов. Проверена эта гипотеза была не один раз с помощью многочисленных исследований. В программе принимало участие множество людей, страдающих от болезни Расмуссена и у них в крови находили большой концентрат этих клеток в момент припадка эпилепсии.

Похожая ситуации возникла и с аутоиммунными антителами. Малышам, страдающим от этого недуга, делали люмбальную пункцию для того, чтобы извлечь для анализа немного спинномозговой жидкости. В ней, как и в плазме были обнаружены аутоагрессивные антитела, но эксперты так и не смогли объяснить их роль в развитии патологии.
Усыхание одного из полушарий из-за энцефалита Расмуссена – это необратимое последствие.
У такой атрофии тканей головного мозга есть свои причины, например, усиление апоптоза при прогрессирующем снижении количества нейронов. Этот феномен вполне естественен, и он отвечает за процесс отмирания старых клеток в нервной системе. Апаптозом нельзя управлять, но у здоровых людей он не вызывает нейродефицита. Если у человека есть энцефалит Расмуссена, то наблюдается такой симптом, как апоптоз астроцитов.
Астроциты представляют собой один из компонентов белого и серого вещества, расположенного в головном мозге. Они служат для питания, защиты и поддержки функций нервных клеток. Если астроцитов становится меньше, то это считается патологическим изменением.
Исходя из имеющийся информации доподлинно известно, что апоптоз астроцитов на фоне повышения количества Т-лимфоцитов является симптомом болезни Расмуссена. Чаще всего провоцируется такое явление вирусами или бактериями, но в некоторых случаях происходит все спонтанно. Количество астроцитов стремительно уменьшается именно из-за Т-лимфоцитов, воспринимающих эти клетки за угрозу из-за сбоя в иммунной системе.
Симптомы патологии

Энцефалит Расмуссена проявляется в виде различных патологических нарушений, но основным признаком заболевания являются эпилептические припадки. После них у больного чаще всего теряется сознание. Узнать о наличии болезни можно и по другим симптомам:
- При обострении заболевания возникают непроизвольные движения мышц (гиперкинезы), в различных частях тела;
- У больных бывает одностороннее ослабление чувствительности верхней и нижней конечности (гемипарез) или их паралич (гемиплегия);
- Из-за повреждения тканей мозга у человека развивается слабоумие, ухудшается память и забываются даже элементарные вещи, а речь больного становится не связной. Уменьшение активности охваченного болезнью полушария можно заметить на ЭЭГ (электроэнцефалографии).
В последние годы врачи смогли выделить еще несколько признаков аутоиммунного типа энцефалита. У больных бывают судороги языка, как при эпилепсии, а болезнь может охватить оба полушария мозга без симптомов гемипареза и гемиплегии.
Специалисты определили у синдрома Расмуссена 3 этапа развития и для каждого из них есть свои симптомы и схема лечения. Выглядят они следующим образом:
- Продромальный этап. Длится он примерно 6-8 месяцев и в основном его диагностируют у детей до 7-8 лет. У больных людей на этой стадии развития болезни эпилепсия проявляется довольно редко, а ослабления мышечной ткани рук и ног отсутствует либо слабо выражено. У 60% заболевших этот этап переходит на следующую стадию. Для остальных 40% болезнь начинается сразу с острого течения;
- Острый этап. У людей на такой стадии болезни припадки эпилепсии встречаются часто, а гемипарез постепенно прогрессирует. Заболевшие проявляют признаки слабоумия, забывают простейшие вещи, а их речь становится бессвязной и неразборчивой. Длится такой этап развития болезни около 7 месяцев и в 95% случаев переходит на финальную стадию. В остывших 5% люди продолжают оставаться и дальше на этом этапе;
- Резидуальный этап. Он же называется остаточным и возникает в основном после лечения. Частота приступов эпилепсии уменьшается, а также сокращается их длительность.
Состояние, в котором люди переходят в 3 стадию зависит от эффективности лечения. Часто больные остаются частично парализованные с ярко выраженной умственной отсталостью. Определяют этапы развития патологии в основном по количеству эпилептических припадков и гемипарезу.
Во время обострения заболевание проявляется в виде особых симптомов. Они помогают врачам определить степень повреждения головного мозга.

Следует отметить такие признаки обострения:
- Для эпилепсии становится свойственен полиморфизм, то есть она будет воздействовать на различные группы мышц, нарушая их моторные функции;
- Количество эпилептических приступов значительно возрастает;
- Препараты фактически перестают воздействовать на эпилепсию.
Такое явление, как полиморфизм эпилепсии при синдроме Расмуссена встречается часто. Возникает эта проблема из-за сильной атрофии полушария и такой процесс был доказан во время исследований. Ученые даже провели параллель между этим процессом и односторонними судорогами со стороны поврежденного участка мозга.
Симптомы аутоиммунного энцефалита у детей и у взрослых одинаковы, но отличаются они вскорости проявления. У малышей болезнь быстрее развивается и симптомы видно фактически сразу. У взрослого человека синдром Расмуссена проявляется не так выражено и значительно медленней развивается. Эксперты связывают это явление с более развитым компенсаторным механизмом в зрелом возрасте.
Все симптомы болезни развиваются плавно, например, вначале ухудшается моторика мышц, а только через 1-2 года становится заметным нарушения речи у больного. Одновременно с этим постепенно учащаются приступы эпилепсии. Именно поэтому важно диагностировать болезнь на ранней стадии, чтобы не дожидаться полной картины, так как некоторые последствия будут необратимы.
Диагностика

Диагностировать аутоиммунный вид энцефалита следует комплексно, а для этого нужно применять ЭЭГ, МРТ и сдать все необходимые анализы. На острой стадии патологию определить достаточно просто по всем сопутствующим симптомам, но опознать ее на продромальном этапе крайне сложно. Ведь никаких особых признаков у болезни может и не быть поначалу. Промедление в этой ситуации может стоить больному здоровья, так как именно на начальной стадии хорошо действуют иммуностимулирующие медикаменты.
Курс терапии
Такой аутоиммунный тип энцефалита на запущенной стадии почти не лечиться и на его фоне приступы эпилепсии фактически не поддаются лечению препаратами. Устраняются они с помощью хирургического вмешательства. Во время операции врачом будут удалены участки мозга, подвергшиеся атрофическим изменениям.
На ранних этапах развития больной может избежать такой участи, принимая препараты против эпилепсии, а также соблюдая строгую диету. В рационе человека, страдающего от синдрома Расмуссена должна быть пища богатая на жиры и с низким содержанием белков и углеводов.
В последние годы в курс терапии аутоиммунных видов энцефалитов ввели новые методы лечения, например, транскраниальную магнитную стимуляцию. Она служит для предотвращения приступов эпилепсии. Кроме такой процедуры, врачи обычно назначают фильтрацию крови (плазмафарез), гормональные препараты и иммуномодуляторы.
Энцефалит Расмуссена является типичным представителем аутоиммунной группы энцефалитов. При отсутствии своевременного лечения болезнь приведет к параличу и умственной отсталости. Курс терапии проводить нужно на ранних стадиях, а иначе исправлять ситуацию придется удалением поврежденных участков мозга.
Точная этиология заболевания неизвестна. Первоначально были выдвинуты 3 ключевых фактора, которые инициируют и поддерживают прогрессирование патологического процесса в центральной нервной системе: вирусы, аутоиммунные антитела и аутоиммунные цитотоксические Т-лимфоциты. [4] [5] [6] Возможна роль цитомегаловирусов, которые были выделены из коры головного мозга взрослых пациентов. [2]
В настоящее время все больше ученых склоняются к аутоиммунной концепции патогенеза энцефалита, [7] непосредственную роль в котором играют цитотоксические Т-лимфоциты. Среди прямых родственников больных энцефалитом Расмуссена также встречаются больные с другими аутоиммунными болезнями, например, болезнью Бехчета, что предполагает вовлечение общих генетических факторов таких, как HLA-галотипы. [8]
В 90-е годы XX века появились некоторые доказательства связи энцефалита Расмуссена с антителами к глутаматному рецептору GRIA3 (GluR3), [9] [10] но недавние исследования не нашли этому подтверждение [11] . Возможно, в патогенез заболевания вносят вклад аутоантитела к ε2-субъединице глутаматных NMDA-рецепторов (GluRepsilon2), которые были обнаружены в сыворотке крови и ликворе больных энцефалитом Расмуссена, причем их титр напрямую коррелировал с частотой эпилептических припадков. Rougier A. с соавт. (2007), наоборот, полагают, что пока не выявлено прямой связи между эпилептическими и воспалительными процессами. [12] Обнаруженные аутоантитела возможно станут диагностическим маркёром энцефалита Расмуссена, [13] однако они, как и антитела к GluR3 и другим нейромолекулам, не являются специфичными для энцефалита Расмуссена. Например, у больного аутоиммунным менингоэнцефалитом были обнаружены антитела как к ε2-, так и δ2-субъединице (GluRdelta2), что клинически проявлялось электрическим эпистатусом, малыми изменениями на МРТ и хорошим ответом на пульс-терапию метилпреднизолоном. Однако эти клинические особенности в корне отличаются от таковых при энцефалите Расмуссена. [14] Антитела к GluRepsilon2 определялись в течение 6 месяцев от начала манифестации эпиприпадков у всех больных энцефалитом Расмуссена, и лишь у некоторых пациентов — в хронической стадии. Это позволяет предположить, что антитела к GluRepsilon2 вовлечены в патологические процессы лишь на начальной стадии. [15]
Другие авторы исследовали экспрессию про- и антивоспалительных цитокинов и охарактеризовали подтипы Т-лимфоцитов у больных энцефалитом. Osorio I. с соавт. (2007) в ходе своих экспериментов установили, что энцефалит Расмуссена опосредован через Tc2 поляризацию иммунного ответа, и иммуногистопатология, естественное течение и эволюция клинической картины (хроническая, ступенеобразная прогрессия) отражают двойственность/плеотротность действия интерлейкина-10, которое, в зависимости от состояния активации иммунной системы, может быть либо цитолитическим, либо иммуносупрессивным. Они также нашли, что лимфоцитарный инфильтрат в пораженных участах мозга состоит, в основном, из CD3 + и CD8 + Т-клеток. [16]
Патоморфология
Действующие гистопатологические критерии энцефалита Расмуссена включают: преобладание Т-клеточной инфильтрации, активация микроглии, гибель нейронов (апоптоз с последующим значительным снижением их количества) и астроцитарная активация. Апоптоз астроцитов и последующая их гибель как в коре, так и в белом веществе, являются специфичным для энцефалита Расмуссена. Подобная особенность не найдена при других болезнях (паранеопластический энцефаломиелит, склероз аммонова рога, очаговая дисплазия коры). Эксперименты in vitro предположили, что гибель астроцитов обусловлена антителами к GluR3, однако исследования in vivo дают основания думать о специфической атаке цитотоксических Т-лимфоцитов как о возможном механизме гибели астроцитов. Гибель астроцитов ведет к дисфункции нейронов, индукции припадков и ускоренной смерти нервных клеток. [17]
В головном мозге больных недавно обнаружена обширная активация Iba1 + микроглии, особенно в участках, значительно измененных склерозом, причем она была более выражена при энцефалите Расмуссена, чем при корковой дисплазии и туберозном склерозе. Однако, не выявлено качественной связи между иммуноокраской на Iba1 и присутствием CD8 + цитотоксических Т-лимфоцитов, а также статистической связи с клиническими вариациями эпилепсии такими, как длительность припадков и их частота. [18]
Клиническая картина
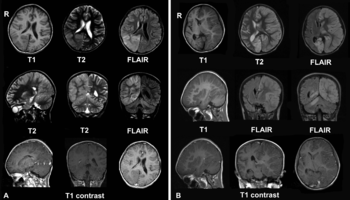
Энцефалит Расмуссена характеризуется резистентными к лечению фокальными эпилептическими припадками, часто сопровождается кожевниковской эпилепсией (epilepsia partialis continua — на фоне постоянного гиперкинеза появляются генерализованные эпилептические припадки с потерей сознания), прогрессирующим односторонним двигательным дефектом (гемипарез), нарушением речи (при поражении доминантного полушария), слабоумием. На ЭЭГ регистрируется медленная активность над всей поверхностью пораженного полушария. Нейровизуализация выявляет очаговую гиперинтенсивность в белом веществе и атрофию коры островковой доли. [6] На начальных стадиях болезни могут возникнуть сложности с интерпретацией данных нейровизуализации, например, они могут напоминать очаговую корковую дисплазию. Однако исследования в динамике помогают поставить правильный диагноз. [19]
В дополнение к хорошо изученным клиническим проявлениям энцефалита недавно были выявлены некоторые особенности, характерные для больных из развивающихся стран: изолированная кожевниковская эпилепсия языка, которая исчезала после кортикальной резекции, двустороннее поражение мозга, атрофия скорлупы и отсутствие гемипареза, несмотря на длительное течение болезни. [20] Описаны гистологически подтвержденные случаи благоприятного течения энцефалита без прогредиентности, которые проявлялись в основном фокальными эпиприпадками без существенного двигательного дефицита и хорео-дистоническими гиперкинезами. У большинства больных дебют заболевания при этом был в поздним. [21]

Согласно Европейскому консенсусу по патогенезу, диагностике и лечению энцефалита Расмуссена (2005), [1] выделают 3 стадии болезни: продромальную, острую и резидуальную. Продолжительность продромальной стадии составляет в среднем 7 месяцев (от 0 до 8 лет), проявляется неспецифическими симптомами, единичными эпиприпадками; гемипарез, причем легкий, бывает очень редко. После продрома все больные переходят в острую стадию, хотя в 1/3 случаев первая стадия отсутствует. Острая стадия характеризуется частыми эпиприпадками, главным образом, парциальными (простые моторные обычно в форме кожевниковской эпилепсии). Ухудшение неврологического статуса манифестирует прогрессирующим гемипарезом, гемианопсией, когнитивными нарушениями и афазией (при поражении доминантного полушария). Средняя продолжительность стадии 8 месяцев (от 4 до 8 мес.), после этого больные переходят в резидуальную стадию со стойким и стабильным неврологическим дефицитом, эпиприпадками, но не столь частыми, как в острой стадии. В этой стадии не все больные имеют гемипарез. Большой временной разброс по длительности стадий указывает на значительную вариабельность темпа и тяжести деструктивного процесса у различных больных. Гемипарез является наиболее удобным маркёром для клинического мониторинга, так как он с наибольшей постоянностью обнаруживается и поддается количественной оценке даже у детей. В силу того, что гемипарез может дополнительно усугубляться преходящим постиктальным парезом у больных с моторными припадками, необходимо проводить обследования в динамике, особенно в периоды, когда припадки становятся редкими. Это важно для надежной оценки степени постоянной моторной дисфункции. Периодическое нейропсихологическое обследование рекомендуется для выявления когнитивных нарушений, особенно у пациентов без явного гемипареза, например, с поражением височной доли.
Европейский консенсус [1] также выделил следующие особенности эпилепсии при энцефалите Расмуссена: 1) полиморфизм припадков у конкретного больного; 2) частое возникновение кожевниковской эпилепсии; и 3) резистентность припадков, особенно кожевниковской эпилепсии, к лекарственным препаратам. Различная семиология припадков, часто выявляемая при наблюдении за пациентом на протяжении длительного времени, лучше всех объясняется маршем эпилептического очага по полушарию мозга, что подтверждено серийными нейровизуализационными исследованиями. За исключением редких случаев двустороннего энцефалита, все припадки происходят лишь из одного полушария. Парциальные простые моторные припадки, вовлекающие одну сторону тела, и последующие вторично-генерализованные тонико-клонические судороги являются наиболее типичными. Реже бывают парциальные сложные (с автоматизмами или с последующим односторонним моторным вовлечением), постуральные и соматосенсорные припадки.
Epilepsia partialis continua возникает у 56-92% больных на каком-либо этапе течения энцефалита. Первоначально ее описал российский невролог А.Я. Кожевников в 1895 г. у взрослых, переболевших клещевым энцефалитом. Особенности кожевниковской эпилепсии: 1) не поддается лечению антиконвульсантами; 2) не имеет общей тенденции к распространению в отличие от других моторных припадков (как, например, это бывает при джексоновской эпилепсии, хотя и кожевниковская эпилепсия время от времени может проявляться джексоновскими припадками); 3) не прекращается после обычно короткого периода фокальных моторных припадков.
Несмотря на то, что формы с поздним началом могут походить на ранние, симптомы при этом прогрессируют медленно и неврологический дефицит более вариабельный. Для взрослой формы характерно вовлечение затылочной доли, двустороннее поражение полушарий, клиника височной эпилепсии, наличие двигательных расстройств в начале болезни. Хирургическое лечение (см. ниже) не столь эффективно, как у детей, [22] однако внутривенное введение иммуноглобулина дает хорошие результаты. [3] У взрослых возможно двухфазное течение энцефалита: например, у больного в дебюте были припадки и левосторонняя дискинезия, а через год присоединились нарушения речи. Серийная МРТ и ПЭТ показали в начале поражение правого полушария, а затем вовлечение левого. [23]
Описаны случаи энцефалита Расмуссена, сочетающегося с нейровисцеральной порфирией, острой перемежающейся порфирией, [26] а также после острого диссеминированного энцефаломиелита. [27] Фармакорезистентные случаи эпилепсии, синдром Леннокса-Гасто требуют более углубленных обследований на нейровисцеральные порфирии, включая острую перемежающуюся порфирию, наследственную копропорфирию и пёструю порфирию южно-африканского типа. При наличии этих генетических заболеваний следует избегать антиэпилептической политерапии и назначения порфириногенных препаратов (фенобарбитал, вальпроаты и другие индукторы цитохрома P450). Диагностика обычно затруднена у детей, нуждающихся в ферментном или ДНК-тестировании на эти болезни.
Диагностика
Диагноз энцефалита Расмуссена основывается на клинических, электрофизиологических (ЭЭГ) и морфологических критериях (МРТ, в некоторых случаях — гистопатология). У большинства хронических больных (т.е. с длительностью заболевания более 1 года) дифференциальный диагноз не сложен. Однако практическое значение имеет ранняя диагностика энцефалита, т.е. перед тем, как прогрессирующие гемиатрофия и неврологический дефект станут явными. Ранняя диагностика также необходима для начала иммуносупрессивной терапии, которая может быть наиболее эффективна на начальной стадии болезни. Поэтому формальные диагностические критерии должны быть доступны как для идентификации ранних, так и хронических случаев. Возраст дебюта болезни не включен в эти критерии, хотя следует подчеркнуть, что энцефалит, главным образом, начинается в детстве.
В 1994 году были предложены формальные диагностические критерии энцефалита Расмуссена. [28] В последующем они были дополнены Европейским консенсусом [1] и являются действующими в настоящее время. Эти критерии имеют следующие цели: 1) позволяют диагностировать энцефалит на всех стадиях; 2) делают доступной раннюю диагностику и, следовательно, раннее решение о начале специфического лечения (хирургическое или иммуннотерапия); и 3) ограничивают использование биопсии мозга только теми случаями, при которых точный диагноз не может быть поставлен посредством других методов. Для достижения этих целей был создан двуступенчатый подход, представленный в таблице 1.
Дифференциальную диагностику обычно следует проводить с: 1) другими односторонними неврологическими синдромами; 2) другими причинами кожевниковской эпилепсии; 3) другими воспалительными или инфекционными болезнями, имитирующими энцефалит Расмуссена. Возможные заболевания и диагностические шаги для их исключения приведены в таблице 2.
Лечение
При наличии резистентных к терапии припадков, сочетающихся со стойким неврологическим дефицитом (гемиплегия, афазия), показано хирургическое лечение — удаление или перерезка связей пораженной части мозга (анатомическая или функциональная гемисферэктомия). Антиэпилетические препараты и кетогенная диета (богатая жирами и бедная углеводами) могут быть рекомендованы на начальной стадии, однако в большинстве случаев они малоэффективны. В 2008 г. для лечения кожевниковской эпилепсии предложена транскраниальная магнитная стимуляция, которая на непродолжительное время способна остановить припадки. [33] Альтернативное лечение включает антивирусные препараты, плазмаферез, иммуноадсорбцию, иммуносупрессию (глюкокортикоиды и др.) и иммуномодуляцию (иммуноглобулин внутривенно). Однако, в виду отсутствия большого количества исследований, в настоящее время не существует устоявшейся стратегии лечения. [4]
Прогноз
Прогноз при энцефалите Расмуссена вариабельный. Нелеченная болезнь может привести к стойкому и значительному неврологическому дефициту, включая умственную отсталость и параличи. У некоторых пациентов хирургическое лечение может уменьшить частоту припадков. Однако большинство больных остаются с парезами и нарушениями речи. Есть сообщения в литературе, что чем в более раннем возрасте дебютирует болезнь, тем она более склонна к двустороннему поражению; такие формы обычно прогностически неблагоприятны и, как правило, заканчиваются летально. Возможно это связано с незрелостью иммунной системы. [34] Описан случай развития анапластической эпиндимомы на фоне энцефалита Расмуссена, однако причинно-следственную связь между этими двумя состояниями установить пока трудно. [35]
Эпоним
Болезнь названа по имени американского нейрохирурга Теодора Рассмуссена, описавшего ее в 1958 г. [36]
Аутоиммунный энцефалит – это неврологическое заболевание. Оно опасно для человека, так как достигнуть полного выздоровления невозможно. Врачи применяют симптоматическую терапию, направленную на облегчение страданий пациента. Болезнь проявляется выработкой антител (клеток иммунной системы), которые направлены не против чужеродных микроорганизмов, а на собственные структуры тела (в данном случае нервную ткань).
Патогенез (механизм развития)

В результате воздействия повреждающего фактора, которым часто является вирус, иммунная система начинает вырабатывать Т-киллеры (клетки, уничтожающие вирусы и инфекции). Если их производится слишком много, иммунный ответ становится агрессивным, он начинает действовать против собственных клеток.
При уничтожении клеток серого и белого вещества головного мозга (ГМ), происходит уменьшение органа. В нем начинаются процессы атрофии (уменьшение питания сосудами, снижение функции). Болезнь затрагивает одно из полушарий. При некрозе астроцитов (отростков нервных клеток), связь между нейронами нарушается. Сигнал не передается, поэтому информация из внешнего мира не доходит до человека.
Уничтожение нейронов – это необратимый процесс, поэтому заболевание не излечивается. Так как головной мозг отвечает за функциональность всех систем организма, симптоматика аутоиммунного энцефалита ярко выражена, врач заподозрит ее по клиническим проявлениям и подтвердит с помощью лабораторных и инструментальных анализов.
Причины развития патологии
Точных причин развития аутоиммунного энцефалита не установлено. Это связанно с тем, что мозг плохо изучен. Выделяют факторы, которые влияют на образование аутоиммунных антител:
- повторные заболевания головного мозга (воспаление, травмы, кисты),
- врожденные и приобретенные нарушения иммунитета (иммунодефицит),
- аутоиммунные заболевания других органов (системная красная волчанка, артериит, ревматоидный артрит),
- частые вирусные болезни (эпидемический паротит, вирусный гепатит, ВИЧ),
- раковые заболевания головного мозга,
- генетические нарушения,
- дегенеративные нарушения мозга, которые характеризуются снижением передачи импульсов по нервным клеткам, их некрозом,
- попадание инфекции через гемоэнцефалический барьер (сеть кровеносных сосудов и лимфоузлов, которая у здорового человека не дает чужеродным агентам пройти к органу),
- отравление тяжелыми металлами, ядами.
Классификация
Для каждого типа аутоиммунного энцефалита характерна своя симптоматика и место повреждения нейронов. Поэтому выделяют несколько видов заболевания.
Аутоиммунный лимбический энцефалит
Характеризуется уменьшением интеллектуальных способностей личности. Больной перестает узнавать людей, путает слова, то есть уменьшается когнитивная функция. Невралгические симптомы развиваются в виде головных болей, приступов эпилепсии, дискинезии (неспособности управлять мышечными движениями, они становятся резкими). Если поврежден участок мозга, ответственный за функцию эндокринной системы (гипофиз), произойдут гормональные сбои.

Так как заболевание не излечимо, оно проходит в двух формах, которые сменяют друг друга (острая и хроническая). Аутоиммунный рецепторный энцефалит является вариантом лимбической формы. Образуется у женщин с новообразованиями яичников. Проявляется психическими нарушениями (галлюцинации, агрессия, паранойя). Человеку трудно дышать из-за нарушений дыхательного центра, сознание нарушается, появляются судороги. Пациент впадает в вегетативное состояние.
Аутоиммунный стволовой энцефалит
Развивается при попадании иммунных комплексов в ствол головного мозга. Характеризуется поражением глаз (веко опускается, появляется непроизвольное движение глазных яблок). Утрачивается функция вкусовых рецепторов языка. Работа вестибулярного аппарата утрачивается, человек не держит равновесие. Аутоиммунный энцефалит ствола мозга нарушает функцию слуха (полностью или частично).
Энцефалит Шильдера
Проявляется дегенеративными процессами (состояние, характеризующееся потерей функции нейронов различных отделов головного мозга) белого вещества, моста и мозжечка. Ткань этих структур воспаляется. Болезнь начинает развиваться с 4 лет и достигает пика к 15 годам. Симптоматика схожа с другими воспалительными и раковыми поражениями ГМ, поэтому диагностика затруднена. У детей быстро утрачиваются умственные способности, появляется тремор (дрожь) конечностей, судороги, головные боли. Со временем ребенок перестает узнавать людей. Лечение не разработано.
Энцефалит Расмуссена
Опасное заболевание, которое не поддается терапии. Причины до конца не ясны. Появляется в подростковом возрасте из-за нестабильности иммунной и других систем. Прогрессирует быстро. Распространяется на одно или оба полушария мозга. Одно из них полностью атрофируется. Этот вид энцефалита характеризуется эпилептическими припадками, которые не купируются лекарственными средствами.
Симптомы
Симптоматика аутоиммунного энцефалита ярко выражена. По ней врач заподозрит наличие заболевание, которое подтверждается с помощью анализов.
- Мышцы начинают непроизвольно сокращаться, из-за этого дергаются конечности, человек падает при ходьбе. У некоторых пациентов появляются судороги языка, что затрудняет речь или полностью ее купирует.
- С возрастом сигнал из головного мозга перестает доходить до ног, поэтому они теряют чувствительность. Это постепенно приводит к параличу.
- Походка на ранних стадиях шаткая, неуверенная, движения не координированы (размашистые, не четкие).
- Когнитивные функции (интеллектуальные, направленные на общение) постепенно ослабевают. У пациента спутано сознание, слабо развита речь, он перестает узнавать близких людей. Память ухудшается, развивается слабоумие.
- Наблюдаются расстройства речи. Афазия — человек путает слова, не может их произнести, меняет буквы местами.
- Развиваются апраксические расстройства, то есть не способность делать произвольные движения.
- Постоянно меняется настроение. Человек бывает агрессивным, подавленным или счастливым, не зависимо от окружающей обстановки.

В симптомокомплекс также входят следующие состояния:
- судороги, припадки, схожие на эпилептические,
- температура тела периодически достигает 38°,
- головная боль, головокружения,
- рвота без причины, тошнота,
- нарушение зрения (появляется при поражении височной доли): функция утрачивается полностью или частично (при нарушении части зрительного нерва), перед глазами появляются искры,
- нистагм — это состояние, проявляющееся непроизвольным движением глаз (из стороны в сторону или по кругу),
- светобоязнь, резь в глазах,
- диплопия — раздваивание в глазах,
- птоз — опущение верхнего века,
- утрата чувства собственного тела (пациент уверен, что у него появилось больше пальцев или нет ноги),
- усталость, сонливость (человек спит по несколько дней с небольшими перерывами на бодрствование).
Диагностика
Первый этап диагностики аутоиммунного энцефалита основывается на сборе анамнеза. Это опрос жалоб, поиск симптомов. Если пациент не может говорить, опрашиваются его родственники или опекуны.
По выявленным симптомам врач дает направления на лабораторные и инструментальные исследования. Так как у больных аутоиммунным энцефалитом выражены неврологические признаки, терапевт направит пациента к неврологу. Он смотрит на следующие симптомы:
- степень сознания (полное или его отсутствие),
- способность к мышлению, интеллект,
- качество речи,
- степень развития рефлексов,
- зрение и движение глаз.
Проводится исключение неврологической симптоматики: судороги, тремор, головная боль, нечленораздельная речь. После этого назначаются лабораторные анализы, позволяющие оценить состояние организма и исключить некоторые заболевания:
- Общий анализ крови, биохимия (оценка состояния крови, выявление С-реактивного белка, количество гемоглобина, число лейкоцитов, скорость оседания эритроцитов, позволяющая выявить воспаление).
- Общий анализ мочи (проводится для постановки на учет).
- МРТ или КТ головного мозга (проводится только одно из исследований, чтобы уменьшить радиоактивный эффект) выявляет строение ГМ, очаги атрофии, воспаления, демиелинизации волокон (отсутствие миелиновой защитной оболочки), новообразования, кровотечения.
- Люмбальная пункция — метод изъятия спинномозговой жидкости, осуществляется с помощью пункции между позвонками, позволяет выявить воспаление, инфекцию, грибы.
Важно! Постановка такого сложного диагноза, как аутоиммунный энцефалит, возможна только при осуществлении всех методов, так как, основываясь только на одном из них, можно спутать диагнозы.
Дифференциальный диагноз
Дифдиагноз проводится на основе методов диагностики. Необходимо исключить инфекцию, микозы, травмы, опухоли, вирусы, которые вызывают такие же признаки невралгии, как и аутоиммунный энцефалит. Схожей симптоматикой обладают наследственные нарушения структур ГМ, аутоиммунные заболевания других органов, воспаления сосудов (васкулит) мозга, склерозирующие состояния ГМ.

Главной отличительной чертой аутоиммунного энцефалита является наличие воспаления в крови, спинномозговой жидкости, лейкоцитоз (повышение лейкоцитов), отсутствие бактериального очага. Других данных по лабораторным признакам не выявляется. На КТ и МРТ видны очаги воспаления мозга на ранних стадиях, атрофия одного из полушария — на поздних. С возрастом добавляется характерная симптоматика неврологического расстройства.
Лечение
Лечение аутоиммунного энцефалита сводится к улучшению качества жизни, снижению тремора, болевых ощущений. Полного излечения нет.
Применяют следующие принципы терапии:
- Постельный режим.
- Прогулки на свежем воздухе.
- Обильное питье.
- Жаропонижающие препараты при повышении температуры тела свыше 38°.
- Обезболивающие анальгетики (при сильных судорогах появляются боли мышц).
- Противоэпилептические средства.
- Диета, содержащая много жирных кислот и уменьшенное количество белков и углеводов.
- Очищение крови от иммунных комплексов с помощью плазмафереза (жидкость из сосудов переливается в специальный препарат, очищается, возвращается обратно пациенту через катетер).
- Лекарства, улучшающие качество сосудистой стенки (ангиопротекторы).
- Улучшение питания ГМ с помощью ноотропных средств (чем больше крови поступает в орган, тем более эффективно он работает, риск атрофии уменьшается).
- Гормональная терапия (при поражении гипофиза).
- Препараты, ингибирующие (подавляющие) иммунитет.
- Кортикостероиды.
Осложнения
Последствия аутоиммунного энцефалита возникают всегда. Но при отсутствии терапии появляются раньше. К ним относят:
- короткие или долгосрочные потери сознания,
- вегетативное состояние организма (человек без сознания, подключен к искусственной вентиляции легких),
- снижение интеллекта,
- грубые неврологические расстройства (отсутствие чувствительности ног, тремор рук, нистагм),
- летальный исход.
При появлении одного из симптомов неврологического расстройства, необходимо немедленно обратиться к врачу. Своевременная терапия позволит улучшить качество жизни пациента, предотвратит летальный эффект в раннем возрасте. Самолечение не допустимо, пациент должен строго придерживаться терапии, назначенной лечащим врачом. Она должна осуществляться на протяжении жизни, прекращение приема препаратов чревато осложнениями и гибелью. Прогноз аутоиммунного энцефалита не утешителен. Пациенты на поздних стадиях не могут ходить, впадают в вегетативное состояние, после этого наступает смерть.
Читайте также:


