Если глазные нервы на спине

Защемление глазного нерва или неврит – одна из причин нарушения зрения. Развивается незаметно, проявляется внезапно. Может привести к частичной или полной слепоте.
- Причины и механизм возникновения
- Классификация
- Особенности проявления
- Диагностика
- Методика лечения
- Использование народных средств
Причины и механизм возникновения
Зрительный нерв состоит из аксонов сетчатки. Начинается с диска, который находится внутри глаза. Выходя из него, нерв тянется через костный канал в полость черепа, где соединяется с другим глазным нервом, формируя сплетение аксонов. Заканчиваются нервные структуры в задних отделах мозга. Если они повреждаются либо защемляются, нерв воспаляется: поступление импульсов к сетчатке и мозгу нарушается. Вследствие этого зрение ухудшается.
Чаще всего неврит – осложнение грибковых, вирусных либо бактериальных заболеваний. Может возникать при длительном течении:
- Ветряной оспы.
- Герпеса.
- Фарингита.
- Мононуклеоза.
- Ангины.
- Кератита.
- Гайморита.
- Менингита.
- Туберкулеза.
- Энцефалита.
- Гриппа.
- Сифилиса.
- Дифтерии.
- Гонореи.
- Малярии.
Есть и другие причины защемления или воспаления глазного нерва.
| Фактор, провоцирующий развитие неврита | Причина |
| Высокое внутричерепное давление | Опухоли мозга, глаза или самого нерва |
| Остеохондроз шейного отдела позвоночника | |
| Отек мозговых тканей | |
| Неправильное строение черепа | |
| Повреждения механического характера | Отравление химическими веществами, лекарствами или алкоголем |
| Травмы головы | |
| Аутоиммунные, демиелинизирующие заболевания | Рассеянный склероз |
| Красная волчанка | |
| Недостаточное кровоснабжение зрительного нерва | Повышенный уровень сахара в крови |
| Атеросклероз | |
| Гипертония | |
| Тромбоз |
Классификация
Неврит зрительного нерва делят на виды по определенным критериям.
| Критерий, согласно которому проводится классификация неврита | Разновидность патологии |
| Причина возникновения | Инфекционный |
| Параинфекционный | |
| Токсический | |
| Ишемический | |
| Аутоиммунный | |
| Демиелинизирующий | |
| Локализация | Интрабульбарный |
| Ретробульбарный |
Особенности проявления
Клиническая картина при защемлении глазного нерва зависит от степени его повреждения, выраженности воспаления. Сначала симптомы отсутствуют. По мере усугубления патологических процессов они становятся более явными.
Основной признак поражения зрительного нерва – ухудшение зрения: наблюдается в 90% случаях. Другие проявления неврита:
- Головная боль.
- Неправильное восприятие цвета.
- Болевые ощущения в глазу. При надавливании на него, его движении их интенсивность возрастает.
- Затрудненная адаптация к сумеркам. Глаза привыкают к темноте спустя 3 минуты и более.
- Повышенная чувствительность к свету.
- Снижение зрения в жару, во время приступов лихорадки.
- Фотопсия. Проявляется в виде вспышек, мерцающих пятен перед глазами.
- Уменьшение поля зрения: оно сужается по краям. Возможно появление слепых участков по центру.
Острый ретробульбарный неврит проявляется внезапно: зрение ухудшается в течение нескольких часов, иногда – на протяжении суток. Спустя несколько дней выраженность симптомов уменьшается, а зрительные функции – восстанавливаются.
При хроническом ретробульбарном неврите больные теряют зрение медленно: в течение 7 дней или нескольких недель. Оно возобновляется, но постепенно, иногда – частично.

Диагностика
Начинается со сбора жалоб и анамнеза больного, проверки остроты его зрения. Диагноз ставят после прохождения пациентом дополнительного обследования. В него входят:
- Офтальмоскопия.
- Флюоресцентная ангиография глазного дна.
- Периметрия.
Если у больного неврит, во время исследований обнаруживают такие его признаки:
- Расширенные зрачки.
- Отсутствие реакции на свет.
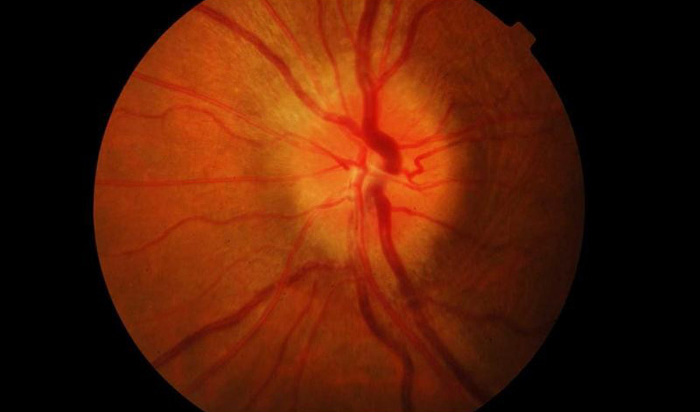
- Отечность, покраснение диска глазного нерва, размытость его границ.
- Расширенные сосуды.
Чтобы исключить другие патологии глаза назначают эхо-энцефалографию, люмбальную пункцию, консультацию у невролога.
Для выяснения причины защемления и воспаления зрительного нерва проводят: МРТ головного мозга, анализы крови (общий и расширенный, иммуноферментный), ПЦР-исследование.
Методика лечения
Защемление глазного нерва лечат в стационаре. Выбор препаратов зависит от механизма возникновения неврита. Если он – осложнение заболеваний бактериальной природы, назначают антибиотики. Их применяют парентерально. Терапия длится 5-7 дней.
В случаях, когда воспаление нерва имеет вирусную природу, приписывают противовирусные средства.
Для остановки воспалительного процесса назначают кортикостероиды:
- Дексаметазон в виде раствора. Используют для инъекций. Вводят по 1 мл. Курс состоит из 15 инъекций. Их делают каждый день.
- Преднизолон (таблетки). Дозировка – 5 мг, частота приема – 4-6 раз в сутки. Препарат пьют 5 дней, постепенно снижая дозу до 1 мг.
Терапия неврита глазного нерва также может включать:
- Прием витаминов (тиамин, никотиновая кислота).
- Применение дезинтоксикационных препаратов (Реополиглюкин).
- Использование средств, стимулирующих кровообращение в мозге (Ницерголин, Пирацетам, Трентал).
При воспалении зрительного нерва, возникшем по причине отравления метиловым спиртом, проводят следующее:
- промывают желудок больного теплой водой либо 2% содовым раствором;
- дают ему принять активированный уголь, затем – 300 мл сернокислой магнезии;
- вводят: 20 мл глюкозы и 1 мл кофеина (внутривенно и подкожно, соответственно);
- дают выпить пациенту 30% этиловый спирт (водку). Первая доза – 100 мл, затем – 50. Частота приема – каждые 2-3 часа.
Если зрение у больного снижено, в ретробульбарное пространство вводят Дексаметазон (0,5 мл) вместе с раствором Атропина (1 мл).
Использование народных средств
Помогает ускорить выздоровление, но в качестве самостоятельного метода лечения защемления глазного нерва народные средства неэффективны.
Сироп процеживаем и пьем перед едой. Дозировка – 1 ст. л. Частота приема – 3 раза в сутки.
Содержание статьи:
Болезни зрительного аппарата могут иметь серьезные последствия, если вовремя не обратиться к врачу. Одной из таких патологий является неврит зрительного нерва. Который лишает пациента возможности четко видеть дальние объекты, вызывает болевые ощущения в области глаза и имеет другие неприятные симптомы.
Неврит зрительного нерва — это болезнь воспалительного характера, которая провоцирует снижение зрительных функций. Основными симптомами являются: боль в глазах, резкое снижение зрения, нарушенное восприятие цвета, появление белых пятен. Из-за воспалительного процесса миелиновая оболочка, которой покрыт зрительный нерв разрушается, а на ее месте начинает разрастаться рубцовая ткань. Это явление называется демиелинизацией и при несвоевременном обращении к врачу может привести к необратимой слепоте.
Болезнь чаще всего затрагивает людей в возрасте от 20 до 50 лет, но не менее серьезную опасность патология представляет для людей пожилого возраста. Из-за ослабленной иммунной системы лечение у таких пациентов проходит сложнее. Терапия включает в себя комбинацию противовоспалительных, антибактериальных, противоотечных, десенсибилизирующих и дезинтоксикационных средств.
В международной классификации болезней МКБ–10 Неврит зрительного нерва имеет код H46.
Причины неврита зрительного нерва
Одной из главных причин, способствующих развитию неврита зрительного нерва, является другая болезнь — рассеянный склероз, в ходе которой разрушается миелин, покрывающий нервные клетки головного и спинного мозга. Поэтому больные с установленным диагнозом неврит попадают в группу риска, ведь через некоторое время у них может появиться рассеянный склероз.
Способствовать развитию болезни может еще одно заболевание, также являющееся аутоиммунным это оптический нейромиелит. К основным симптомам относятся воспаление спинного мозга и зрительного нерва. Главное отличие от первой болезни оптический нейромиелит не влияет на клетки головного мозга. Подтолкнуть к началу развития неврита могут некоторые болезни, которые тоже относятся к аутоиммунным это саркоидоз и красная волчанка. Спровоцировать развитие неврита могут не только заболевания, и другие факторы, оказывающие непосредственное влияние на зрительный нерв.
К ним относятся:
- Радиационная терапия. Используется при лечении ряда тяжелых заболевании и может быть причиной развития неврита зрительного нерва.
- Ряд инфекционных заболеваний, протекающих в оболочках головного мозга, разных частях глаз или носоглотке.
- Вирусные или бактериальные болезни (сифилис, корь).
- Зубные болезни, протекающие в тяжёлой форме (кариес, пародонтит).
- Ослабленный организм из-за определенных инфекции (ВИЧ, СПИД, туберкулез).
- Неправильное лечение простудных заболевании.
- Заболевания эндокринной системы.
- Болезни крови (подагра).
- Ранее перенесенные черепно-мозговые травмы.
- Прием наркотических веществ.
- Алкоголизм.
Классификация неврита зрительного нерва
Неврит зрительного нерва классифицируется в зависимости от причин заражения и поражённой области.
С точки зрения этиологического фактора выделяют невриты инфекционной, параинфекционной, демиелинизирующей, ишемической, токсической и аутоиммунной природы:
- Параинфекционный - является результатом вирусного заболевания или ранее перенесенной вакцинации.
- Демиелинизирующий - причина развития патологии разрушение оболочки нейронов.
- Ишемический - результат нарушенного кровообращения в мозге.
- Токсический - возникает из-за поражения зрительного нерва в результате отравления метиловым спиртом.
- Аутоиммунный - возникает при нарушении аутоиммунных функции организма.
- Интрабульбарный неврит – поражает глазной диск и чаще всего наблюдается у детей. Основные симптомы — это уменьшение площади обзора и неспособность четко видеть объекты.
- Ретробульбарный неврит – это воспалительный процесс, протекающий за пределами яблока ока. Может начаться из-за несвоевременного лечения.
Симптомы неврита зрительного нерва
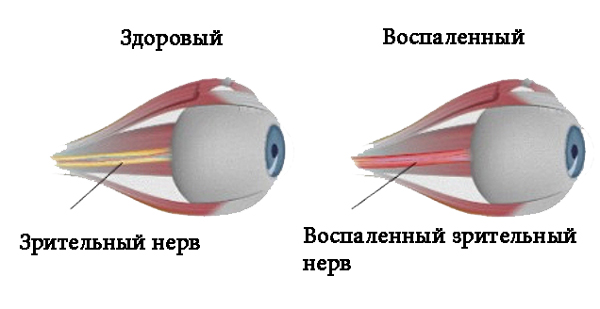
Первые признаки болезни могут появиться неожиданно. Все виды неврита зрительного нерва имеют разные клинические симптомы.
К основным признакам, которые характерны для всех видов, относятся:
- неспособность четко видеть дальние объекты или находящиеся на небольшом расстоянии;
- болевые ощущения в области глаз;
- быстропрогрессирующая потеря зрения;
- невозможность различать цвета;
- чувствительность глаз к свету;
- более ограниченное зрительное поле. Могут выпадать объекты, участки, находящиеся в центре или рядом.
Изредка основные симптомы могут сопровождаться повышенной температурой, общей слабостью и головной болью.
При этом типе патологии постепенно начинает теряться четкость зрения, которая ведет к слепоте. В случаях частичного воспаления зрение остается на прежнем уровне, но наблюдается изменение зрительного диска, границы становятся размытыми, сосуды расширяются также возможно кровоизлияние. Данный вид зрительного невроза развивается в течение 3-6 недель, но первые симптомы появляются уже через 2 недели.
Основные симптомы интрабульбарного неврита:
- нестабильное восприятие цветов;
- размытость границ;
- невозможность четко видеть объекты в темное время суток;
- развитие близорукости;
- появление белых пятен в области видимости, чаще всего в центре;
- кровоизлияние в области глазного диска.
Имеет несколько подвидов (аксиальный, периферический). Основные симптомы ретробульбарного типа появляются на 3 день заболевания. Для острой формы характерны болевые ощущения в области глаза и резкое снижение зрения. Каждый вид имеет свои характерные признаки.
Для аксиального типа, характерны:
- невозможность четко видеть объекты вдали;
- слепота;
- скомоты;
- болезненные ощущения.
- невозможность увидеть объекты, находящиеся сбоку;
- болевыми ощущениями.
Трансверсальная форма сочетает в себе все симптомы, перечисленные ранее.
Диагностика неврита зрительного нерва
При проведении диагностики неврита зрительного нерва врачом будут учитываться некоторые определенные факторы. Но во всех случаях для подтверждения болезни, пациента осматривают с помощью офтальмоскопа. Также врач проверяет реакцию пациента на свет.
В дальнейшем на основании жалоб больного может быть назначены следующие методы диагностики:
- МРТ головного мозга;
- УЗИ глаза;
- анализ крови;
- офтальмоскопия;
- проверка способности пациента различать цвета;
- проверка остроты зрения.
В обычных случаях диагностика болезни не вызывает особых сложностей. Труднее диагностировать невриты, в легкой форме которые протекают без резкого снижения зрения или образования отеков. В таком случае нужно отличить псевдоневрит от застойного диска. Для первой болезни характерно сохранение способности видеть и отсутствие каких-либо симптомов и видимых изменении. На начальных стадиях застойный диск отличается от неврита сохранностью зрения и отечностью диска зрительного нерва. Возникновение даже небольших кровоизлиянии является подтверждением диагноза неврит. Поставить наиболее точный диагноз можно при помощи флюоресцентной ангиографии глазного дна. Она же помогает отличить неврит от застойного диска.
Лечение неврита зрительного нерва

Лечение неврита зрительного нерва проходит в условиях стационара. Пока не установлен точный диагноз, терапия нацелена на устранение воспалительного процесса и инфекции, иммунокоррекцию и улучшение метаболизма.
После того как диагноз подтвержден больному прописывают следующие группы препаратов:
- Антибиотики, купирующие воспаление. Их назначение обусловлено тем, что очень часто неврит вызывает бактериальная инфекция.
- Для профилактики рассеянного склероза внутривенно назначают кортикостероиды.
- Мочегонные средства. Назначают при необходимости понизить давление внутри черепа.
- Глюкокортикоидные препараты — помогают снять воспаление.
- Ноотропы препятствуют развитию атрофии нервной ткани, улучшая ее питание.
- Препараты для улучшения кровообращения.
- Витамины.
В тех случаях, когда у больного наблюдается повышенное давление в оболочке зрительного нерва, проводится хирургическая операция — декомпрессия оболочки. Если неврит выявлен как токсическая ретробульбарная разновидность, то прием антибиотиков прекращается.
Отдельная схема лечения неврита назначается для больных с рассеянным склерозом и шизофренией. Помимо общей терапии им прописывают психотропные средства. После окончания лечения сохраняется большая вероятность рецидива, поэтому больного ставят на учет к офтальмологу.
Осложнения неврита зрительного нерва
Воспалительные заболевания нервной системы могут вызвать необратимые изменения в организме. Степень тяжести напрямую зависит от продолжительности воздействия болезни на ткани. При долгом отсутствии нормального кровообращения в нервных волокнах могут начаться дистрофические изменения. Ранее полученные травмы или отравления способствуют полному разрушению ткани.
К возможным осложнениям неврита зрительного нерва относятся:
- Снижения остроты зрения или полная потеря. Редкое, но трудно поддающееся лечению осложнение.
- Неподдающееся восстановлению поврежденные нервы и ткани центральной и периферической нервной системы. Из-за того, что осложнение является необратимыми негативные последствия болезни, могут остаться на всю жизнь.
- Атрофия тканей. Большое количество рубцов повышает риск возможных осложнении.
Опасные осложнения при неврите возникают не часто. У многих пациентов уже через некоторое время полностью восстанавливается зрение. В то же время при тяжелом течении болезни, миелиновая оболочка разрушается, из-за чего и возникают необратимые последствия.
Профилактика неврита зрительного нерва
Лечение и реабилитационный период при неврите зрительного нерва носят длительный характер.
Для того, чтобы минимизировать риск рецидива неврита зрительного нерва нужно придерживаться основных правил профилактики:
- проходить профилактический осмотр у офтальмолога;
- стараться не травмировать голову и зрительный аппарат;
- не употреблять спиртные напитки;
- не пренебрегать лечением простудных заболевании;
- начать вести здоровый образ жизни, включающий в себя занятия спортом;
- отказаться от курения;
- питаться здоровой и сбалансированной пищей;
- избегать перенапряжения глаз;
- периодически делать анализ крови;
- принимать витамины и общеукрепляющие лекарства, которые назначит врач;
- в период реабилитации врач офтальмолог может назначить специальную гимнастику для улучшения кровоснабжения глаз.
Неврит зрительного нерва — это серьезное заболевание, ведущее к слепоте. Поэтому так важно при обнаружении первых признаков посетить офтальмолога, который проведет диагностику и назначит лечение.

Шейный остеохондроз диагностируется почти у 70% трудоспособного населения. Многие считают, что самое серьезное проявление болезни — это головные боли.
При ухудшении зрения пациенты никак не связывают эти проблемы с позвоночником, между тем, связь между остеохондрозом и заболеваниями глаз более чем очевидна.
Шейный остеохондроз и зрение

Шейный остеохондроз — это дегенеративные изменения в позвоночнике. Когда разрушается хрящевая ткань, то позвонки давят на сосуды и нервы, проходящие через шейный отдел. Эти сосуды питают затылочный отдел мозга, где располагается зрительный нерв. В результате сдавления артерий нарушается кровоток и развивается гипоксия мозга. Зрительные нервы испытывают кислородное голодание, поэтому происходит ухудшение зрения.
На первоначальном этапе изменения носят обратимый характер. Однако, при отсутствии лечения начинаются органические поражения, которые приводят к различным заболеваниям зрительной системы.
Симптомы патологии
В начале заболевания пациент наблюдает у себя ряд симптомов, которые указывают на то, что страдает отдел мозга, отвечающий за остроту зрения. Насторожить должны следующие проявления:

При осмотре у офтальмолога у пациента обнаруживаются такие проблемы, как:
- выпячивание глаз;
- изменение формы глазного яблока;
- разные размеры зрачков (анизокрия);
- расширенные зрачки.
На более позднем этапе врач диагностирует дистрофические изменения сетчатки, повышенное внутриглазное давление, отек сосудов глаз.
Заболевания зрительной системы при остеохондрозе

Симптомы в виде мушек, мерцаний, двоения и т. д. появляются не просто так. Они свидетельствуют о начале серьезных заболеваний, которые являются следствием шейного остеохондроза:
- Глаукома. При этом заболевании вследствие повышения внутриглазного давления поражается зрительный нерв. Эта болезнь неизлечима, она часто приводит к полной потере зрения. С помощью терапии удается достичь ремиссии, но остановить течение патологии невозможно.
- Катаракта. Начинается разрушение хрусталика из-за сбоя в обменных процессах мозга. Первый симптом болезни — появление мушек перед глазами. Если катаракту вовремя не начать лечить, больной утратит способность видеть.
- Болезнь Клода Бернара-Горнера. Вследствие гипоксии затылочного отдела головного мозга поражается зрительный нерв. Болезнь проявляется разницей размера зрачков, ухудшение реакции зрачка на свет, невозможностью сомкнуть веки полностью (птоз).
- Дистрофия сетчатки. Развивается вследствие гипоксии. Главный признак патологии — ухудшение сумеречного зрения.
Осложнения
Нарушение зрения начинается при хроническом шейном остеохондрозе. Сначала просто происходит спазм аккомодации, который приводит к функциональному ухудшению зрения. Затем развиваются органические изменения в хрусталике, сетчатке, глазных нервах.

Если вышеперечисленные симптомы оставить без внимания, то у пациента проявятся серьезные заболевания глаз. Некоторые являются неизлечимыми, другие лечатся только с помощью операции. При отсутствии лечения больного ждет полная слепота.
Диагностика
При возникновении проблем со зрением пациент должен обратиться в офтальмологу. Также нужна консультация невролога и вертебролога.

Прежде всего, необходимо точно установить взаимосвязь шейного остеохондроза и заболеваний глаз. Для этого врач назначает следующие обследования:
- Рентгенография позвоночника.
- МРТ, КТ позвоночника.
Эти методы позволят выяснить степень поражения позвонков, оценить состояние кровотока.
Затем следует пройти обследование у офтальмолога, чтобы выяснить, какие изменения в зрительной системе уже произошли и имеют ли они необратимый характер.
- Измеряет остроту зрения.
- Измеряет поля зрения.
- Оценивает внутриглазное давление и осматривает глазное дно.
- При необходимости назначают УЗИ глазного яблока, ультразвуковую биомикроскопию.

Если есть подозрение на глаукому, то понадобиться пройти следующие исследования:
- Измерение офтальмотонуса.
- Гониоскопию (оценку угла передней глазной камеры).
- Оптическую когерентную томографию.
На основании данных исследования врач подбирает лечение.
Лечение
Если ухудшение зрения носит функциональный характер, то все еще можно исправить. Терапия направлена на устранение превопричины (шейного остеохондроза). Лечение включает в себя следующие методы:
- Применение лекарственных препаратов.
- Массаж воротниковой зоны.
- Лечебную физкультуру.
- Витаминотерапию.
- Иглоукалывание.

При шейном остеохондрозе назначают следующие группы препаратов:
- Нестероидные противовоспалительные препараты (Ибупрофен, Деклофенак, Найз). Они снимают отечность в тканях, тем самым уменьшая сдавление нервов и сосудов. Данные средства можно использовать в виде таблеток, инъекций, мазей, пластырей.
- Миорелаксанты (Мидокалм). Применяют при сильном спазме мышц.
- Глюкокортикостероиды (Преднизолон). Назначают при серьезном отеке и воспалении, средства обладают анальгезирующим действием.
- Ноотропы (Мексидол, Фезам). Средства улучшают кровообращение, устраняют гипоксию мозга.
Прием витаминов направлен на улучшение метаболизма в тканях, усиление эффекта от медикаментозной терапии. При остеохондрозе назначаются витамины группы В, нормализующие состояние нервной системы (Мильгамма, Нейромультивит).

Также показан прием витаминов А и Е, которые обладают антиоксидантным действием, нейтрализуют действие свободных радикалов. При проблемах со зрением полезно принимать БАДы на основе экстракта черники.
Массаж воротниковой зоны назначают после снятия острого периода. Массаж способствует снятию мышечных спазмов, улучшению кровоснабжения в позвоночнике. Для достижения эффекта требуется минимум 10 сеансов.

Лечебная физкультура является неотъемлемой частью терапии шейного остеохондроза. Упражнения укрепляют мышечный корсет, снимают компрессию, улучшают обмен веществ.
Также важно выполнять гимнастику для глаз, особенно, если приходится долго работать за компьютером. Нужно каждый час делать несложные упражнения (вращение глазами, сжимание век и т. д.). Это увеличит приток крови, снимет напряжение, устранит болевые ощущения.
Метод широко применяется для лечения проблем позвоночника. С помощью тонких игл терапевт воздействует на активные точки, стимулируя кровообращение, улучшая нервную проводимость.

После нескольких сеансов снимается отек, устраняется боль, уходит головокружение, улучшается зрение. Иглоукалывание воздействует на весь организм, повышая защитные силы, направляя их на борьбу с болезнью.
Физиопроцедуры направлены на нормализацию кровообращения, в результате чего устраняется кислородное голодание. Самые эффективные методы — элекрофорез, лазерное лечение, ударно-волновая терапия.

Если у пациента диагностированы серьезные заболевания глаз, то часто применяют хирургическое лечение. Это позволяет остановить процесс, предотвратить полную потерю зрения.
Хирургическим путем лечится катаракта, дистрофия сетчатки. В настоящее время применяют лазерную коррекцию. Данный метод является малотравматичным и позволяет вернуть остроту зрения даже при серьезных проблемах. Глаукома также лечится с помощью лазера. Врач выполняет специальные процедуры, способствующие оттоку жидкости.
Профилактика

Профилактика заболеваний глаз при остеохондрозе заключается в следующем:
- Занятия физкультурой.
- Организация правильного питания.
- Отказ от вредных привычек.
- Избегание поднятия тяжестей, переохлаждений.
- Своевременное лечение инфекционных заболеваний.
- Прохождение профилактических курсов массажа.
Полезное видео
Узнайте больше о влияние остеохондроза на зрение с помощью этого видео
Заключение
Шейный остеохондроз и проблемы со зрением — это звенья одной цепи. Каждый пациент находится в группе риска. Нельзя игнорировать заболевание позвоночника, чтобы не нажить новых неприятностей в виде слепоты и инвалидности.
Защемление нервных корешков редко обходится без последствий, если проблему своевременно не устранить. Особенно это касается шейного отдела позвоночника, где находятся нервные окончания, отвечающие за функции головного мозга, и кровеносные сосуды, питающие его. Не всегда такое состояние сопровождается острой болью, но от этого оно не становится менее опасным. Как же определить защемление нерва в шейном отделе, и на какие симптомы следует обращать внимание?
Характеристика заболевания
Шейный отдел отличается большей подвижностью позвоночного столба и относительной слабостью мышечно-связочного аппарата, чем и обусловлена его повышенная уязвимость. Именно здесь нервные волокна поражаются чаще всего, и проявления недуга являются более интенсивными, чем в других отделах.
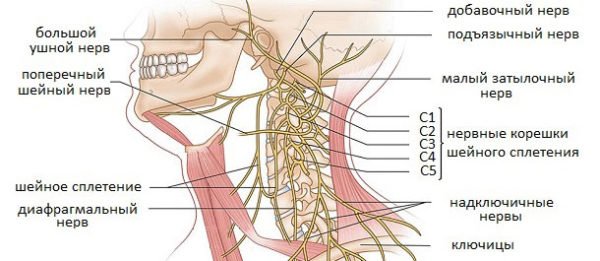
В зависимости от локализации поражения, защемление делится на два типа – затылочную невралгию и радикулопатию, и помимо общих симптомов, каждый тип имеет свои специфические признаки.
Затылочная невралгия диагностируется при сдавливании большого и малого затылочных нервов позвонками, межпозвонковыми дисками и даже мышечными волокнами. Проявляется она чаще всего с одной стороны и затрагивает не только затылок, но и верхнюю часть шеи. По характеру течения невралгия может быть острой и хронической, и, в зависимости от причины защемления, делится на первичную и вторичную. Если своевременно не устранить причину поражения, происходит изменение структуры оболочки нерва, в результате чего невралгия переходит в невропатию – состояние, сопровождающееся почти непрекращающимися сильными болями. В этом случае единственным способом лечения является хирургическое вмешательство.

Защемление других нервов шейного отдела называют радикулопатией. Помимо болевого синдрома такое состояние характеризуется наличием воспалительных процессов и мышечных спазмов, но при этом поддается лечению консервативными методами даже на запущенной стадии. Выделяют три вида радикулопатии: первичный (дискогенный), вторичный (вертеброгенный) и смешанный. Интенсивность проявлений прямо зависит от тяжести поражения корешков, это же влияет и на длительность лечебного процесса.
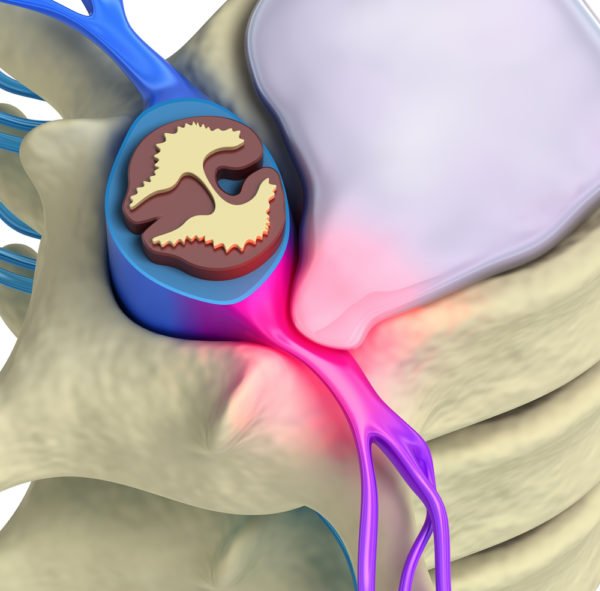
Защемление в шейном отделе представляет серьезную опасность для здоровья: длительное сдавливание корешков нарушает проходимость нервных импульсов, вызывает потерю чувствительности мягких тканей, а воздействие на кровеносные сосуды провоцирует кислородное голодание мозга. В дальнейшем это влияет на общее состояние организма, работу внутренних органов и систем, не говоря уже о значительном ухудшении качества жизни из-за сильных болей и ограничения двигательных функций.

Причины защемления
Причин, по которым происходит сдавливание нервных окончаний, немало, но к основной группе относятся изменения в позвоночном столбе дегенеративно-дистрофического характера. Прежде всего, это остеохондроз, спондилез, межпозвоночные грыжи и сопутствующие им осложнения. Также защемлению нервных волокон способствуют:
- врожденные патологии позвоночного столба;
- нестабильность шейных позвонков;

Симптомы защемления нерва
Защемление нервных корешков имеет целый перечень симптомов, которые условно можно разделить на общие и местные, зависящие от типа нерва, локализации компрессии и других факторов.
Нервы делятся на три группы – чувствительные (кожные), вегетативные и двигательные (мышечные). При сдавливании нервных корешков первой группы самым характерным симптомом является болевой синдром. Боль возникает в месте сдавливания и распространяется по ходу нерва, может затрагивать не только шею, но и теменную область головы, висок, плечо, отдавать в руку и под лопатку. Обычно болевые ощущения очень выражены и усиливаются при движениях шеи, головы. Характер болей зависит от степени поражения: человек может испытывать жгучую простреливающую боль, приступообразную, колющую либо же ноющую и постоянную.
Но болевой синдром – не единственный признак защемления. Общая симптоматика включает:
-
онемение отдельных участков шеи, затылка, верхних конечностей, покалывание в пальцах рук;


Если нервы поражены сильно, могут наблюдаться парез и паралич рук, онемение языка, отеки слизистых, проблемы с глотанием и речью.

Указанные симптомы проявляются с разной интенсивностью и не одновременно, так что в некоторых случаях их легко спутать с признаками других заболеваний. Что касается защемления двигательных и вегетативных нервов, то оно не всегда сопровождается резкой болью или выраженным онемением. Если корешки сдавлены не сильно, долгое время человек может этого не замечать, пока состояние не усугубится.
Если вы хотите более подробно узнать, что делать в домашних условиях, если защемило шею, а также рассмотреть эффективные методы и средства, вы можете прочитать статью об этом на нашем портале.
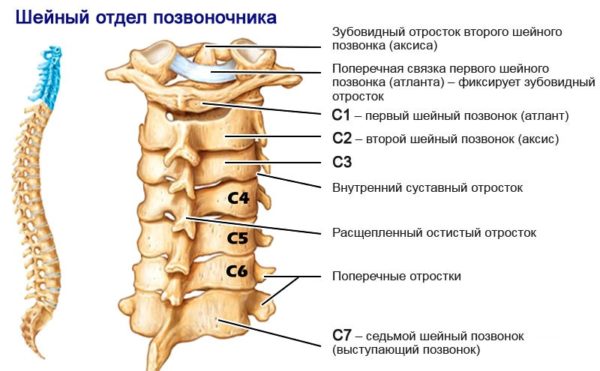
Характер местной симптоматики прямо зависит от того, где именно зажат нерв. Шейный отдел состоит из 7 позвонков, и в каждом из них может произойти защемление. Основным проявлением является боль в месте поражения, которая может быть простреливающей или же постоянной. Мышцы на этом участке перенапряжены, они становятся твердыми на ощупь и болезненными. В дальнейшем здесь наблюдается онемение, которое постепенно распространяется по ходу нерва.
| Участок защемления (номера позвонков) | Характерные симптомы |
|---|---|
| С1-С2 | Головные боли в височной и затылочной области, боль в верхней части шеи, головокружение. Может наблюдаться бессонница, повышенная раздражительность, ухудшение памяти, появляется хроническая усталость. |
| С2-С3 | Боли в теменной и затылочной зоне, в шее, ухудшение зрения и слуха, частичное онемение в гортани, ротовой полости. При сильной компрессии возможны обмороки из-за недостатка кровоснабжения. |
| С3-С4 | Острая простреливающая боль в шее, онемение со стороны сдавливания. Если воспаление затронуло тройничный нерв, ощущается мучительная боль в нижней или верхней челюсти, усиливающаяся при любых движениях головы. В случае сильного защемления наблюдается парез подъязычных мышц и нарушения речи. |
| С4-С5 | Мышечная скованность в шее, боли тянущего характера, отдающие в ключицу и предплечье, онемение пораженного участка. В редких случаях наблюдается нарушение дыхательных функций и проблемы со слухом. |
| С5-С6 | Боль в затылочной части и плечевом поясе, слабость мышц, проблемы с глотанием. |
| С6-С7 | Резкая простреливающая боль от шеи до пальцев руки, ощущение покалывания, онемение в области ключицы и лопатки. Мышцы на пораженном участке становятся твердыми, при касании болезненными. |
| С7-D1 | Болезненные спазмы в области шеи, лопатки и предплечья, прострелы по всей длине руки, покалывание и онемение запястья, пальцев, нарушение мелкой моторики. |
Самыми частыми проявлениями шейной радикулопатии считаются приступообразные боли, покалывание в руках, онемение пораженной области и мышечная слабость.

Как правило, симптомы появляются только с одной стороны тела – там, где зажат нерв. В зависимости от степени сдавливания, симптоматика может проявляться внезапно либо нарастать постепенно, усиливаясь при движениях и физических нагрузках. Болевые ощущения обычно ограничены областью иннервации затронутых корешков, что упрощает определение участка компрессии. При слабом защемлении симптомы радикулопатии могут исчезнуть сами по себе через 7-12 недель после появления.
При данной форме защемления боль локализуется в затылке, чаще с одной стороны. Двустороннее защемление диагностируется очень редко. Болевые приступы резкие, похожие на удар током или прострел, направленные от места сдавливания по ходу нерва. Длительность приступов варьируется от пары секунд до 2 минут, причем повторяться они могут множество раз в сутки.

Еще одним специфическим симптомом является наличие болевых точек в местах выхода большого и малого затылочных нервов. Если поражен большой нерв, болевые точки находятся в затылочной части, при сдавливании малого нерва они располагаются за ухом. Их стимуляция и даже простое касание вызывают нестерпимую резкую боль, которая исчезает в состоянии покоя.
Диагностика
Проблемой защемления нервов занимается врач-невролог. Обращаться к специалисту нужно сразу, как только появились первые симптомы, даже если выражены они достаточно слабо. Надеяться, что все само пройдет, или заниматься самолечением в таких случаях очень опасно, ведь могут быть затронуты жизненно важные структуры. Благодаря характерной симптоматике, невролог диагностирует защемление уже при первичном осмотре пациента, но чтобы определить конкретный участок сдавливания и степень поражения нерва, врач обязательно назначает дополнительные исследования.
Самый простой метод диагностики – это рентгенография.
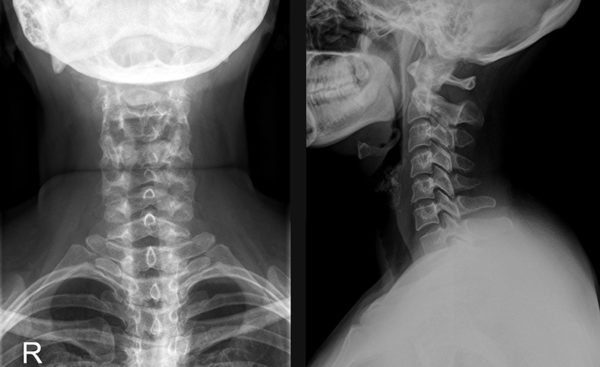
На снимке хорошо просматриваются любые патологии позвоночника, что позволяет установить не только локализацию проблемы, но и причину защемления.
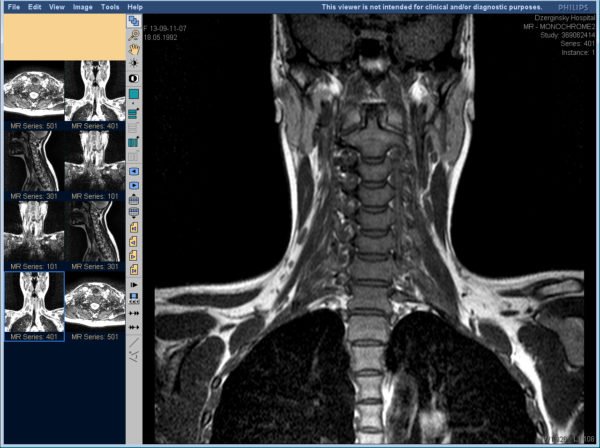
Компьютерная и магнитно-резонансная томография дают более точный результат, но при этом имеют ряд противопоказаний, так что назначают их не всем пациентам.
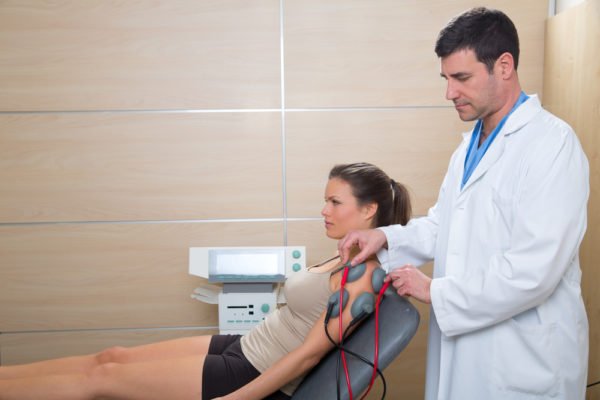
Для анализа работы нервных корешков и мышц используют электромиографию — исследование с применением электродов, безопасный и очень эффективный метод.
Как лечить защемление нерва
Основой лечебного процесса является устранение причины защемления. Без этого полноценно восстановить функции нервных корешков невозможно, и в дальнейшем состояние только усугубится. Но сначала необходимо снять болевой синдром и воспаление, и для этого больному назначается медикаментозная терапия. В острой фазе следует принимать нестероидные противовоспалительные средства, анальгетики, препараты для улучшения кровоснабжения. Если боль очень сильная, врач применяет новокаиновую блокаду, чтобы облегчить пациенту состояние. Вид и дозировка лекарств определяется специалистом, самостоятельно этого делать нельзя.
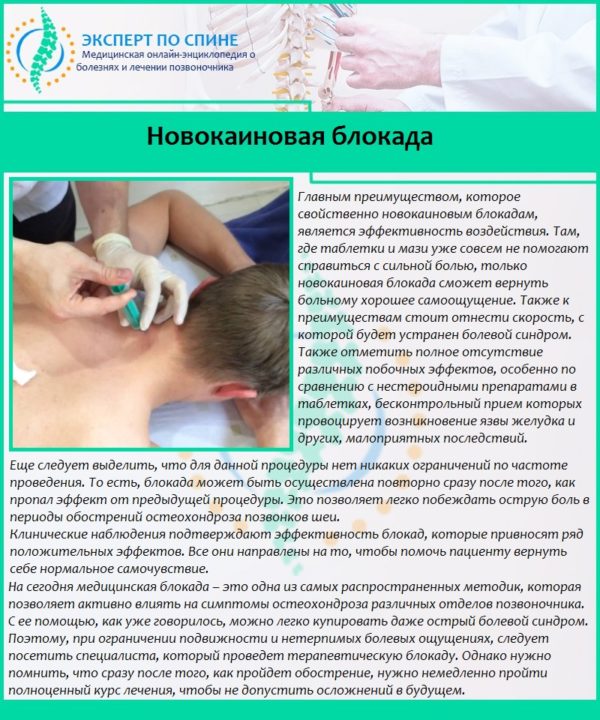
Когда пройдет острая фаза, назначается лечебная гимнастика для шеи, массаж, физиотерапевтические процедуры.
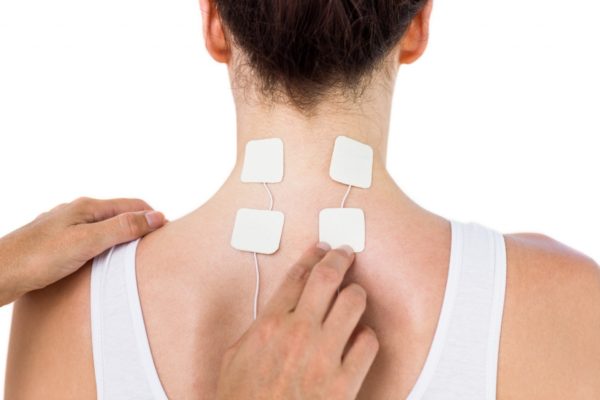
Если причиной защемления стало смещение позвонков, хороший эффект дает мануальная терапия, но обращаться нужно исключительно к специалисту высокой квалификации. Нередко для восстановления функций требуется обеспечить полную неподвижность шеи, и в этих случаях больному назначают ношение специального фиксирующего воротника.
Если вы хотите более подробно узнать, как проводится лечение смещения позвонков шейного отдела, а также рассмотреть методы восстановления, вы можете прочитать статью об этом на нашем портале.


А в целях профилактики защемления больше внимания нужно уделять физической активности, правильному питанию, поддерживать осанку и регулярно выполнять упражнения для укрепления шейных мышц.



Невралгия - клиники в Москве
Выбирайте среди лучших клиник по отзывам и лучшей цене и записывайтесь на приём
- Приём от 770
- Мануальная терапия от 1200
- Неврология от 1200
Читайте также: