Если при межпозвоночной грыжи защемляет нерв что делать
#!NevrologNA4ALO!#
Пациенты с грыжей позвоночника, как никто другой, знают о мучительных болях, которые возникают неожиданно и могут не отступать длительное время. Этот недуг называют защемлением грыжи позвоночника, которое требует обязательного лечения после снятия болевого приступа.
Что такое защемление грыжи позвоночника?
Защемление грыжи позвоночника – это следствие протрузии, т.е. ситуация, когда по каким-либо причинам происходит смещение межпозвоночного диска, что вызывает сдавливание или защемление нерва, который там проходит. Чтобы назначить адекватное лечение такого состояния, как защемление нерва при грыже позвоночника, необходимо определить причины, по которым это произошло.
Причины
Стоит отметить, что, как правило, причин развития патологии несколько, они накладываются одна на другую. Перечислим наиболее частые:
- остеохондроз;
- нарушение осанки;
- травмы позвоночника различного рода;
- различные новообразования, в том числе и грыжа;
- тяжелая физическая нагрузка в области спины;
- спазмированные мышцы;
- избыточная масса тела;
- грыжа заполняет межпозвоночное пространство, сдавливая при этом нерв.
Признаки патологии
Как диагностировать?
Для диагностики защемления нерва межпозвоночной грыжи метода обычной пальпации недостаточно. Необходимо сделать рентгенологическое исследование, МРТ или КТ позвоночника. В некоторых случаях врач может назначить КТ или МРТ с применением контрастного вещества. С помощью этих исследований можно определить точный диагноз и назначить наиболее эффективное лечение.
Первая помощь
Мероприятия по оказанию первой помощи при внезапном появлении сильной боли следующие:
- обеспечить больному полный покой;
- зафиксировать пораженный участок специальным корсетом, повязками или подручными средствами (шарфами, например), чтобы обеспечить его неподвижность;
- больного уложить в горизонтальном положении спиной вниз на ровную, твердую поверхность;
- возможно однократное принятие обезболивающего средства;
- незамедлительно обратиться к врачу.
#!NevrologSeredina!#
Как лечить защемление грыжи позвоночника?
После оказания первой помощи больному и снятия болевого синдрома назначают лечение. Врач может прописать один из видов лечения или скомбинировать несколько:
- массаж;
- лечебная физкультура;
- лечение с помощью медикаментов;
- специальный корсет.
Основная цель массажа – восстановление мышечных тканей спины и связок в области позвоночника. Назначается эта процедура уже после того, как болевой синдром при защемлении нерва позвоночника снят. Массаж улучшает кровообращение, предотвращает атрофию мышц, снимает спазмы и расслабляет нервные окончания, что позволяет уменьшить болевой синдром и укрепить мышечную структуру. Существуют разные техники массажа: классический, баночный, точечный, тайский, рефлекторный. Какой вид массажа и в каком объеме необходим пациенту, решает только врач-невролог. Массаж проводится курсами, как правило, по 20 сеансов с перерывами по три месяца. Продолжительность сеанса составляет от 5-10 минут до полутора часов, в зависимости от вида массажа и рекомендаций лечащего врача. Данный вид терапии не является самостоятельным методом лечения и работает только в комплексе с другими мероприятиями. Рекомендуется проходить курсы массажа также в комплексе с лечебной физкультурой с целью профилактики защемления грыжи позвоночника.
Лечебная физкультура обычно назначается врачом в комплексе с массажем спины. Специальные упражнения ЛФК при защемлении грыжи позвоночника важно проводить ежедневно (за исключением дней, когда случается острый болевой приступ), не реже. ЛФК способствует дополнительной разгрузке позвоночного столба, улучшению осанки, укреплению мышц спины. Если после выполнения упражнений появляются болевые ощущения, чувствуется ухудшение состояния, следует прекратить занятия и проконсультироваться с лечащим врачом.
При лечении грыжи позвоночника, в зависимости от сложности заболевания, врач назначает медикаментозную терапию. Она может включать в себя:
- снятие болевого синдрома обезболивающими препаратами;
- снятие болевого синдрома препаратами, обладающими также противовоспалительным и жаропонижающим эффектом;
- использование препаратов для уменьшения тонуса мышц с целью снять напряжение.
Специальные корсеты, пояса, бандажи назначаются врачом с целью уменьшения нагрузки на мышцы спины и давления на межпозвоночные диски. Обычно корсеты изготавливаются из эластичного материала, а внутрь устанавливаются специальные жесткие вставки. Бывают отдельные корсеты только для области поясницы или для грудного отдела позвоночника.
Те, кто страдает от межпозвоночной грыжи , не понаслышке знают о резкой, невыносимой боли. Она приходит внезапно и может оставаться на несколько часов.
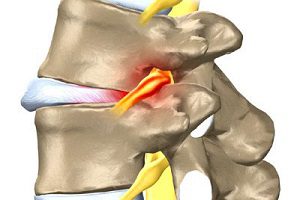
В большинстве случаев причиной такой боли является защемление грыжи, а точнее, нерва в том участке позвоночника, где грыжа образовалась.
Если вовремя не начать лечение, может нарушиться работа самого нерва и органов, с которыми он связан.
Могут появиться отеки и воспаления. Что же делать в такой ситуации? Как освободить защемленный нерв в одном из отделов спины, например, при пояснично-крестцовой грыже ?
Что такое защемление грыжи? Это явление, при котором поврежденные позвонки или студенистое вещество, находящееся между ними, сдавливают нерв.
Нервные ответвления идут к органам и тканям от спинного мозга, проходя через отверстия в позвонках.
Явление, когда грыжа сдавливает их, называется защемлением нерва. Чем еще оно может быть вызвано:
- остеохондроз ,
- неправильная осанка,
- спазмы в мышцах,
- сильные нагрузки на спину,
- избыточный вес,
- травмы,
- опухоли.
Что провоцирует защемление нерва при грыже? Ответить на этот вопрос помогут знания о том, как возникает это заболевание. Между двумя соседними позвонками находится хрящ, называемый межпозвоночным диском.
Внутри него есть ядро, состоящее из коллагена и оболочки. Задание диска – смягчать колебания позвоночника при движениях. В некоторых ситуациях, к примеру, при повышенной нагрузке, оболочка ядра разрывается, и студенистое вещество выходит из диска.
Так появляется грыжа. Это же вещество может оказывать давление на нервный корешок, идущий вдоль всего позвоночника. Так появляется защемление нерва.
Симптомы защемления нерва делятся на виды по двум параметрам:
- причина;
- вид нерва.
Если защемлен чувствительный нерв, болевые ощущения быстро не пройдут. Они будут ощущаться только там, где произошло сдавливание.
Если подобное случилось с вегетативным нервом, могут наблюдаться сбои в работе некоторых органов. Проблемы с двигательным нервом приводят к онемению и появлению слабости в конечностях.
По каким симптомам можно определить защемление нервного корешка?
- Боль может носить самый разнообразный характер: резкая, колющая, с прострелами и т.д.
- В области защемления возникает покалывание и ощущение тяжести.
- Больной быстро устает.
- Происходит сбой в работе тех органов, которые связаны с поврежденным нервом.
Описанные симптомы – лишь косвенные доказательства того, что произошло защемление. Для более точной постановки диагноза нужно провести дополнительное обследование.

Обычно врачи назначают рентгенологическое исследование , компьютерную и магнитно-резонансную томографию.
Иногда показано проведение миелографии (рентген с контрастным веществом).
Обследование дает возможность найти истинную причину защемления и назначить правильное и максимально действенное лечение.
Что делать, если боль застигла врасплох? Ни в коем случае нельзя разогревать больное место, поскольку часто там имеется отек.
Если повысить температуру, отечность лишь усилится. Боль уйдет, но ненадолго – она вернется и станет сильней. Как тогда быть?
- Для начала можно принять какое-нибудь обезболивающее средство . Стоит помнить, что самолечение опасно. Все лекарства должен назначать врач, иначе лечение только усугубит ситуацию.
- Теперь необходимо обездвижить ту область позвоночника, в которой предположительно произошло защемление. Это можно сделать с помощью специального пояса. Если его нет, можно взять обычный шарф. После этого рекомендуется лечь спиной на жесткую поверхность.
Лечение нужно начинать только тогда, когда врач выявит точную причину случившегося. Оно состоит из нескольких этапов.
- Постельный режим. В особенности показан тем, кто страдает от острой боли.
- Прием обезболивающих и противовоспалительных препаратов. Важно, чтобы это происходило под контролем врача.
- Также могут быть назначены противовоспалительные мази , например, Финалгон.
- От острой боли избавляются с помощью проведения специальных блокад .
- Изменение рациона. Необходимо совсем убрать или ограничить употребление острых приправ, соли, кофе и спиртных напитков.
В первую очередь лечение направлено на избавление от последствий защемления. Как только боль и отеки устранены, нужно обратить внимание на причину. Врачу нужно выполнить три действия:
- освободить сдавленный нерв;
- вернуть диски в нормальное положение;
- убрать спазм мышц.
Сделать это можно такими способами:
В некоторых случаях, например, если грыжу нельзя вылечить другими способами, может потребоваться операция .
Как и любые другие лекарственные препараты, народные средства можно использовать только под контролем врача. В сочетании с основной терапией они могут быть довольно эффективными.

- Взять 2 ст.л. измельченных лавровых листочков. Залить стаканом водки. Пусть постоят пару суток. После этого, легонько втирая, наносить на больное место.
- Из смеси муки и меда (по 100 г того и другого) сделать компресс. Закрепить с помощью бинта. Сверху утеплить шарфом.
- Набрать в ванну горячую воду. Влить туда настой корней аира или дубовой коры. Принимать ванну примерно четверть часа.
- Очень эффективны масло пихты и настой валерианы. Ими можно растирать больное место. После этого утеплить его шарфом.
- При защемлении хорошо помогает сельдерей. Его свежий сок перед едой (1 ст.л.) помогает восстановить работу нервной системы. Сельдерейный компресс поможет снять боль.
Межпозвоночная грыжа с защемлением нерва – довольно неприятное явление. Оно характеризуется резкой болью и ограничением подвижности.
Однако вовремя начатое лечение поможет не только избавиться от последствий, но и устранить причину. Главное – не заниматься самолечением, а обратиться за помощью к специалисту.
Отличным способом избавиться от постоянной боли и поддерживать мышечный корсет в тонусе помогут советы от Александры Бониной.
Если вы хотите получить больше подобной информации от Александры Бониной, посмотрите материалы по ссылкам ниже.
Дополнительная полезная информация:
Больше полезных материалов смотрите в моих социальных сетях:
Информация в статьях предназначена исключительно для общего ознакомления и не должна использоваться для самодиагностики проблем со здоровьем или в лечебных целях. Эта статья не является заменой для медицинской консультации у врача (невролог, терапевт). Пожалуйста, обратитесь сначала к врачу, чтобы точно знать причину вашей проблемы со здоровьем.
Я буду Вам очень признательна, если Вы нажмете на одну из кнопочек
и поделитесь этим материалом с Вашими друзьями :)
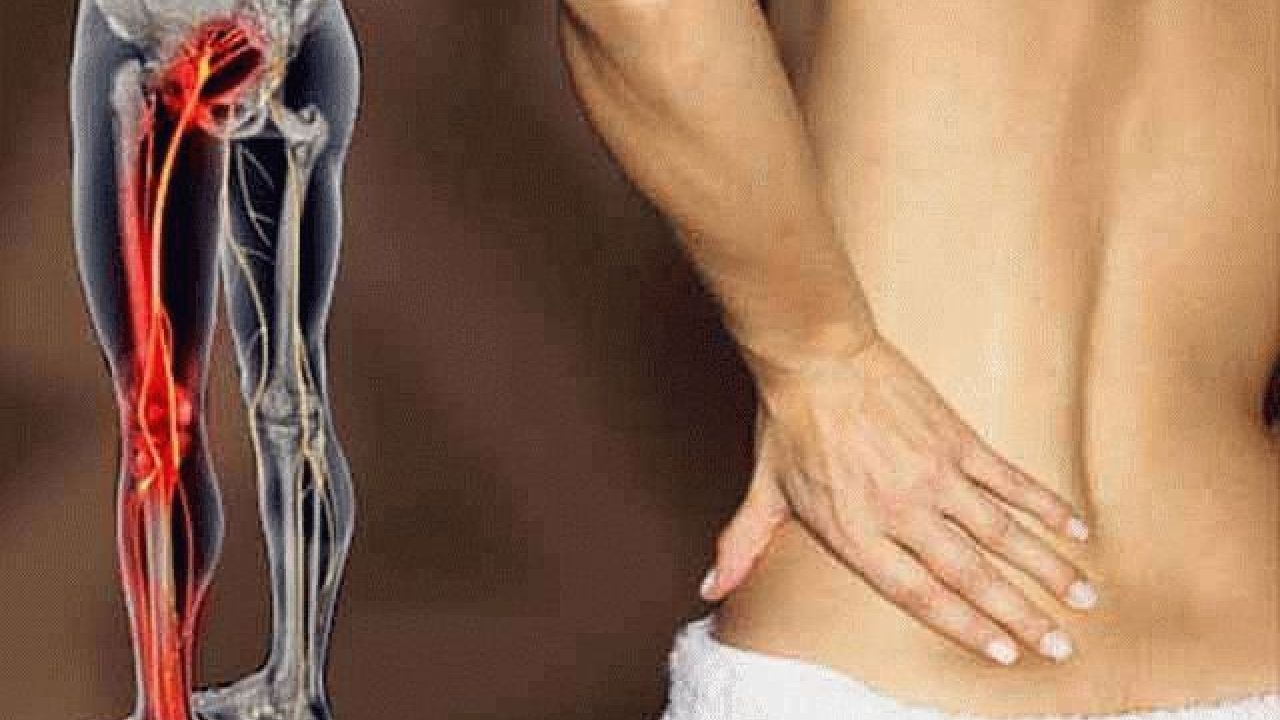
Любое защемление нерва в пояснице дает выраженный болевой синдром, сопровождающийся неврологическими признаками неблагополучия со здоровьем. Это онемение, парестезии, мышечная слабость, судороги и т.д. Нервное защемление в пояснице приводит к временной нетрудоспособности, поскольку пациент утрачивает возможность наклоняться, сгибать и разгибать туловище, выполнять некоторые другие движения. На весь период лечения показано ограничение физических нагрузок. В первые дни после защемления корешкового нерва в пояснице показан строгий постельный режим без оказываемого мышечного напряжения на пораженную область.
Соответственно, при появлении соответствующих клинических симптомов защемления нерва в пояснице для лечения следует обратиться на прием к врачу. Доктор предоставит лист временной нетрудоспособности, что позволит дать отдых спине и исключить вероятность развития неприятных осложнений. Нельзя продолжать ходить на работу и выполнять свои привычные домашние дела. Сразу же после защемления необходимо обеспечить полный физический покой поясничному отделу позвоночника. Важно понимать, что длительная компрессия нервного волокна нарушает его трофику и может привести к атрофии. В результате этого будет нарушена иннервации большого участка тела. В ряде случаев это становится причиной нарушения функции кишечника и мочевого пузыря.
Защемление корешкового нерва в пояснице может быть обусловлено дегенеративными дистрофическими изменениями в позвоночнике. В молодом возрасте часто причиной становится смещение тела позвонка, рубцовая деформация связочного аппарата, компрессионный перелом позвонка и т.д.
Корешковое защемление в пояснице может давать сопутствующие клинические симптомы, указывающие на развитие патологий в тех органах и системах человеческого тела, за иннервацию которых отвечает пораженный корешок. Предлагаем узнать, за что и какие поясничные корешковые нервы отвечают:
- L1 и L2 отвечает за иннервацию аппендикса и слепой кишки, брюшной полости и верхней части бедра (при его поражении развиваются грыжи белой линии живота, могут возникать длительные спастические или атонические запоры, сменяющиеся диареей, воспаление толстого кишечника);
- L3 и его ответвления иннервацию половые органы, область колена и мочевой пузырь (провоцирует развитие синдрома гиперактивности мочевого пузыря, у женщин может возникать недержание мочи, у мужчин - импотенция, боли в коленях);
- L4 отвечает за правильное функционирование сосудов и мышц голени и стопы, предстательной железы у мужчин (при компрессии этого корешка возникают острые боли в голенях и стопах, развивается варикозное расширение вен нижних конечностей, может присутствовать ишиас, люмбалгия, в тяжелых случаях наблюдается длительная задержка мочеиспускания);
- L5 иннервирует голени, пальцы ног и стопы, (при повреждении могут развиваться стойкие отёки, острые постоянные боли в лодыжках, постепенно формируется плоскостопие за счет снижения тонуса мышечного свода стопы).
Еще одна вероятная опасность защемления корешкового нерва в пояснице заключается в том, что ответвления участвуют в формировании пояснично-крестцового и копчикового нервного сплетения. Они обеспечивают функциональность всей нижней части тела. При поражении корешкового нерва возникает плексопатия, воспаление нервного сплетения. Частично выпадают инновационные функции.
Причины защемления корешков в области поясницы
Защемление корешков в пояснице возникает в силу негативного действия разных факторов. Чтобы понять механизм патологического изменения, предлагаем ознакомиться со строением позвоночного столба:
- в поясничном отделе находится пять позвонков;
- между ними располагаются межпозвоночные хрящевые диски, обеспечивающие равномерное распределение амортизационной нагрузки при движениях и защищающие корешковые нервы от компрессии;
- между собой позвонки соединяются с помощью фасеточных и дугоотросчатых межпозвоночных суставов (они покрыты хрящевой суставной капсулой);
- стабильность позвонков обеспечивается хрящевым диском и связочным аппаратом, включающим в себя короткие межпозвонковые и длинные продольные связки);
- тела позвонков вместе с дугообразными отростками формируют внутреннее овальное отверстие;
- все вместе позвонки и межпозвоночные диски формируют спинномозговой канал;
- внутри него располагается спиной мозг, который при помощи ликвора через овальное отверстие в затылочной кости черепной коробки передает нервный импульс к структурам голоного мозга и обратно к частям тела;
- от спинного мозга отходят парные корешковые нервы, которые выходят через фораминальные отверстия в боковых частях тел позвонков.
В дальнейшем корешковые нервы разветвляются. Часть их них участвует в формировании поясничного, крестцового и копчикового нервных сплетений. Другие формируют седалищный, бедренный и другие крупные нервы.
Защемление в области поясницы может происходить на разных уровнях (дуральные оболочки, фораминальные отверстия, места разветвлений, точки входа и выхода из нервных сплетений. Основные причины, провоцирующие защемление корешкового нерва в пояснице – это:
- дегенеративные дистрофические изменения в хрящевой ткани межпозвоночных дисков (остеохондроз и его осложнения в виде протрузии, экструзии и грыжи диска);
- воспалительные процессы в области позвоночника и паравертебральных тканей (миозит, тендинит, артрит межпозвоночных суставов, болезнь Бехтерева, подагра, системная красная волчанка, неврит, радикулит, полиомиелит, клещевой энцефалит и т.д.);
- рост доброкачественных и злокачественных опухолей в месте расположения корешковых нервов и их ответвлений;
- отеки мягких тканей (могут быть геморрагическими, возникающими после травматического воздействия, застойные с выпотом лимфатической жидкости, серозными и т.д.);
- травматическое воздействие (переломы тела и остистых отростков позвонков, трещины, разрывы и растяжения связочной и сухожильной ткани, вывих или подвывих позвонка);
- нарушение осанки и искривление позвоночника, в том числе и сопряженное с перекосом костей таза;
- неправильная постановка стопы (полая стопа, косолапость или плоскостопие);
- внешние факторы негативного влияния (сдавливание, удары, низкая температура воздуха);
- смещение тел позвонков относительно центральной оси (спондилолистез в виде ретролистеза и антелистеза);
- стеноз спинномозгового канала аза счет образования остеофитов, анкилоза и т.д.
С высокой долей вероятности защемление корешкового нерва в пояснице могут спровоцировать следующие факторы риска:
- избыточная масса тела, создающая повышенную нагрузку на межпозвоночные хрящевые диски;
- неправильная осанка и привычка сутулиться;
- ведение малоподвижного образа жизни с преимущественно сидячим типом работы и без регулярных физических нагрузок на мышечный каркас спины;
- тяжелый физический труд, связанный с подъемом тяжестей и их переносом;
- курение и употребление алкогольных напитков – провоцирует нарушение процесса микроциркуляции крови и лимфатической жидкости, что влечёт за собой преждевременное разрушение хрящевой ткани межпозвоночных дисков;
- неправильный выбор обуви и одежды;
- неправильная организация спального и рабочего места.
Исключать все возможные причины и факторы риска следует на этапе диагностики. К моменту начала лечения действие патогенных факторов должно быть полностью исключено.
Симптомы и признаки защемления нерва в пояснице
Защемление нерва в пояснице – это боль, которая отличается высокой степенью интенсивности. Она может быть жгучей, простреливающей, пульсирующей. Если при защемлении нерва в пояснице боль отдает в область паха, то нужно исключать вероятность поражения органов брюшной полости и малого таза.
Защемление в пояснице отдает в ногу в том случае, если поражается седалищный или бедренный нервы. Эти патологии часто провоцируются вторичными мышечными спазмами, возникающими на фоне развития приступа остеохондроза.
Первые признаки защемления нерва в пояснице обычно появляются сразу же после воздействия провокационного фактора. Это может быть подъем тяжести, длительное статическое напряжение мышц поясничной зоны, падение, резкое движение и т.д. Постепенно симптомы защемления в пояснице нарастают, становятся нестерпимыми. Нестероидные противовоспалительные препараты, такие как ибуклин, ортофен, кеторол, диклофенак, анальгин, баралгин, не оказывают достаточного обезболивающего воздействия. Поэтому принимать их не стоит. Они не помогут до тех пор, пока не будет устранено давление с корешкового нерва.
Постепенно к боли добавляются неврологические симптомы защемления нерва в пояснице:
- онемение в отдельных участках нижних конечностей, ягодичной области, передней брюшной стенке и т.д.;
- парестезии и ощущение ползающих мурашек;
- нарушение тонуса сосудистой стенки, которое влечет за собой снижение температуры на отдельных участках, за иннервацию которых отвечает пораженный нерв, и бледность кожных покровов;
- мышечная слабость, которая постепенно может переходит в парез и паралич;
- быстрая утомляемость ног при ходьбе;
- нарушение работы кишечника (поносы и диареи, снижение уровня перистальтики);
- нарушение работы мочевого пузыря (гиперфункция, частые позывы к мочеиспусканию или его полное отсутствие в течение нескольких суток).
При появлении подобных симптомов необходимо обратиться на прием к неврологу или вертебрологу. Эти специалисты проведут осмотр, поставят предварительный диагноз и назначат лечение. Для диагностики используется рентгенографический снимок и МРТ поясничного отдела позвоночника, УЗИ внутренних органов брюшной полости и малого таза.
Что делать, чем и как лечить защемление
Первое, что делать при защемлении нерва в пояснице – отказаться от продолжения тех действий, которые его спровоцировали. Важно понимать, что продолжение работы или занятий спортом может привести к печальному результату. Следующее, что делать при защемлении в пояснице – лечь на спину на твердую ровную поверхность. Затем нужно попытаться расслабить напряженные мышцы.
Существует несколько способов того, как снять защемление в пояснице в домашних условиях. Первый – применять некоторые гимнастические упражнения, которые помогают увеличивать промежутки между позвонками, тем самым устраняя компрессию с нервного волокна. Но следует понимать, что перед тем, как лечить защемление нерва в пояснице с помощью гимнастики, необходимо исключить возможное смещение тела позвонка или его вывих. В таких ситуациях помощь может быть оказана только остеопатом или мануальным терапевтом.
Прежде чем лечить защемление в пояснице нужно исключить вероятность компрессионного перелома, особенно у пожилых людей, у которых высок риск развития остеопороза. У молодых людей рентгенографический снимок необходим в случае падения, ДТП, ушиба, ранения в области позвоночного столба.
Лечение защемления нерва в пояснице
Стандартная схема лечения защемления нерва в пояснице включает в себя:
- постельный режим и обеспечение полного физического покоя поясничного отдела позвоночника в течение первых 5-7 дней;
- затем назначается курс лечебной гимнастики, физиотерапии, массажа;
- для купирования острого болевого синдрома назначаются нестероидные противовоспалительные препараты в виде внутримышечных инъекций;
- для восстановления высоты межпозвоночных дисков назначаются хондропротекторы;
- также в схему лечения входят витаминные препараты, сосудорасширяющие и местное применение мазей.
Практически все применяемые лекарственные препараты могут быть исключены. Если использовать для лечения методы мануальной терапии. Они позволяют быстро восстановить нормальное состояние корешкового нерва, исключить его повторную компрессию. Выбор метода лечения всегда остается за пациентов. Но только лечебная гимнастика и кинезиотерапия в сочетании с остеопатией и рефлексотерапией позволяют добиваться полного восстановления позвоночного столба.
Имеются противопоказания, необходима консультация специалиста.
Седалищный нерв, начинаясь в поясничном отделе позвоночника, проходит, разветвляясь, по всей длине ноги и достигает пальцев и пятки. Защемление седалищного нерва - это одно из часто возникающих состояний на фоне остеохондроза поясничного отдела позвоночника.
Отсутствие своевременно принятых мер способно привести к развитию хронического болевого синдрома и осложнений, связанных с нарушениями функции седалищного нерва.
- 1. Чем защемляется седалищный нерв?
- 2. Клиника
- 3. Что делать?
- 3.1. Лечение в фазе обострения остеохондроза
- 3.1.1. Немедикаментозные методы
- 3.1.2. Медикаментозное лечение
- 3.2. Лечебные мероприятия в период ремиссии
- 3.3. Тактика при межпозвонковой грыже
- 3.3.1. Показания к консервативной терапии
- 3.4. Показания к оперативному лечению
- 3.5. Лечение народными средствами
- 3.1. Лечение в фазе обострения остеохондроза

Схематичное изображение грыжи межпозвонкового диска, вызывающей ущемление седалищного нерва
Характер проявления заболевания зависит от причины, приведшей к патологическому состоянию седалищного нерва:
Причина
Характерные черты клинической картины
Грыжа межпозвонкового диска
Симптомы развиваются остро: боль сопровождается онемением, локализованным в зоне ветвления седалищного нерва.
Рентгенограмма может отразить смещение позвонков. Магнитно-резонансная томограмма визуализирует грыжевое выпячивание межпозвонкового хрящевого диска
Сдавление напряженными мышцами или отечными мягкими тканями
Симптомы могут развиваться на протяжении нескольких дней, постепенно прогрессируя. Возникновению болезненности предшествует:
- интенсивная физическая нагрузка, сопряженная с напряжением мышц поясничного отдела позвоночника;
- переохлаждение;
- резкое неловкое движение;
- нахождение в неудобном положении на протяжении длительного периода времени;
- спортивные травмы легкой и средней степени тяжести
Возникновение такого нарушения возможно, например, во время беременности у женщин, особенно на поздних сроках, когда нагрузка на пояснично-крестцовый отдел прогрессивно возрастает
Сдавление седалищного нерва костным отломком при переломе тела позвонка или одного из его отростков
Характерно острое начало, которому предшествует травма в поясничной области позвоночника.
Диагноз подтверждается рентгенологически
Болевой синдром, сопутствующие ему парестезии и другая симптоматика развиваются постепенно. Предположить наличие метастазов можно, основываясь на анамнестических данных. Рентгенологический диагноз подтверждается в случае сопутствующей деструкции позвонка или его отростков

Перелом позвонка с отломками, способными сдавить нервный корешок

Основным проявлением ущемления седалищного нерва является болевой синдром, локализованный в нижней части спины, иррадиирующий в бедро и диффузно распространяющийся по ноге.

Локализация болезненности и парестезий при нейропатии седалищного нерва
Характерным признаком является односторонняя локализация болезненности, локализованной в нижней части поясничного отдела позвоночника и ягодице, иррадиирующей в заднюю поверхность бедра.

Техника оценки симптома Кернига
В разные периоды развития заболеванию характерны следующие признаки:
- Боль в поясничном отделе позвоночника, которая усиливается при ходьбе, кашле, чихании или наклоне. Иррадиация болевых ощущений в ногу. Объективным подтверждением наличия болевого синдрома являются вынужденное положение пациента, а также признаки натяжения (симптомы Кернига и Брудзинского).
- Чувство онемения или появления посторонних ощущений (покалывания, пощипывания) по ходу ветвления седалищного нерва.
- Слабость в мышцах, иннервируемых ветвями седалищного нерва.
- Гипотрофия (уменьшение в объеме) мышц, иннервируемых этим нервом. Данный симптом проявляется при длительно существующем нарушении функции седалищного нерва и является признаком защемления нервного ствола.

Техника вызывания симптома Брудзинского

В зависимости от происхождения болевого синдрома направления лечения могут быть разными:
Причина защемления
Методы лечения
Грыжа межпозвонкового диска
Воспаление мягких тканей вследствие переохлаждения
Метастаз или доброкачественная опухоль

Лечение в остром периоде должно быть комплексным:
- воздействующим на симптомы заболевания;
- устраняющим последствия нарушений функции нерва;
- по возможности, устраняющим причину ущемления нерва.
Лечение данной патологии осуществляется комплексно - наряду с фармакотерапией применяются и немедикаментозные методы лечения:
- Охранительный режим. При острой боли необходим следующий комплекс мероприятий:
- постельный режим (покой для поясничного отдела и пораженной конечности) вплоть до снижения интенсивности болевого синдрома;
- при умеренно выраженной боли достаточно частичного ограничения двигательной активности (необходимо избегать физической нагрузки, не следует бегать и поднимать тяжести);
- при интенсивно выраженной боли - полный покой на протяжении нескольких суток (до 5 дней).
- Ортопедический режим - подразумевает ношение специальных ортезов, предназначенных для иммобилизации пораженного отдела позвоночника. В зависимости от причины защемления нерва специалист порекомендует полужесткий, имеющий каркас, корсет или мягкий ортез (пояс).
- Воздействие на проекцию болевого синдрома сухим теплом. Источник тепла должен лишь не намного превышать температуру тела.
- Физиотерапия - является хорошим дополнением к медикаментозной терапии, ускоряет выздоровление и позволяет сократить продолжительность приема фармацевтических препаратов. При отсутствии противопоказаний физиолечение начинают после снятия острых болей. Для воздействия на патологический очаг могут использоваться лекарственные препараты, проникновению которых внутрь тканей способствуют физиотерапевтические воздействия: анестетики (Новокаин, Лидокаин), противовоспалительные средства (мазь с гидрокортизоном или гели, содержащие нестероидные противовоспалительные вещества). В рамках данного направления показаны; магнитотерапия, лазерная терапия, Амплипульс, электромиостимуляция, Парафино-озокеритные аппликации.
- При отсутствии противопоказаний на выходе из обострения применяются массаж и мануальная терапия.

Мягкий ортез для поясничного отдела
Фармакотерапия, призванная снять обострение остеохондроза, осуществляется по нескольким направлениям:
В межприступном периоде показано систематическое занятие лечебной гимнастикой. Регулярное выполнение специальных комплексов упражнений способствует укреплению паравертебральной мускулатуры.
При выполнении гимнастики следует избегать резких движений и чрезмерной амплитуды, вызывающей болевые ощущения.
Приучать мышцы к нагрузке необходимо постепенно.
Лечебная тактика при грыже межпозвонкового хрящевого диска определяется особенностями течения заболевания, размерами грыжевого выпячивания, выраженностью симптоматики.
Консервативные методы лечения при межпозвонковой грыже применяются в следующих случаях:
- небольшой размер грыжевого выпячивания;
- отсутствие риска сдавления или ущемления спинного мозга;
- наличие противопоказаний к хирургическому вмешательству (данный параметр зависит от общего состояния здоровья человека, наличия сопутствующих заболеваний и степени тяжести их протекания);
- хорошо купирующийся болевой синдром.
В рамках безоперационного лечения применяются следующие методы:
| Метод | Комментарии |
|---|---|
| Медикаментозная терапия | Лечение направлено на снятие боли и других признаков воспаления в виде отечности и нарушения функции пораженного спинномозгового сегмента. Показано использование НПВС и глюкокортикостероидов, а также большое значение имеет антиоксидантное воздействие |
| Физиолечение и рефлексотерапия | Способствуют нормализации микроциркуляции и лимфотока в пораженных тканях |
| Ортопедический режим (ношение бандажа), мануальная терапия, тракция позвоночного столба (сухое вытяжение или тракция под водой) | Способствуют предотвращению компрессии нервного корешка |
| Консультации по изменению образа жизни, коррекции двигательного режима | Помогают предотвратить развитие рецидивов |
Показания к хирургическому вмешательству принято делить на абсолютные и относительные.
Первые - это обстоятельства, при которых хирургическое вмешательство неизбежно. Операция в этих случаях требуется немедленно. К данной группе состояний относят:
- Выраженные нарушения со стороны функций тазовых органов (так называемый синдром "конского хвоста"). Состояние проявляется задержкой или учащением мочеиспускания, изменениями со стороны половых функций, возникновением запоров.
- Атрофия мышц пораженной нижней конечности, возникновение парезов, связанных со сдавлением спинномозгового нервного корешка. Состояние проявляется нарушением сгибания и разгибания стопы.
- Секвестрирование грыжи, характеризующееся выпадением пульпозного ядра. Секвестр ущемляет нервные корешки, вызывая резкую острую боль.
К относительным показаниям принято относить неэффективность (или низкую эффективность) консервативных терапевтических мероприятий на протяжении двух месяцев.
Специалисты по народной медицине рекомендуют следующие рецепты для борьбы с защемлением седалищного нерва:
- Отвар из семян конского каштана (две чайные ложки лекарственного сырья на 500 мл кипятка). Отвар нагревать на водяной бане на протяжении 15 минут. Далее отвар следует процедить и остудить. Принимать по 100 мл перед каждым приемом пищи.
- Настой из высушенных цветков календулы (две столовые ложки цветков на два стакана кипятка). Настаивать в плотно закрытой емкости не менее 2 часов. Процеженный настой принимать внутрь по 100 мл перед приемом пищи - от 3 до 4 раз в сутки.
- Ванна с хреном. Свежее корневище весом 100 г измельчить при помощи мясорубки, завернуть в марлю и поместить в теплую ванну. Продолжительность процедуры - не более 5 минут.
Лечение народными средствами имеет ряд преимуществ:
- небольшое количество побочных эффектов и противопоказаний;
- доступность большей части ингредиентов.
Однако имеются и отрицательные стороны: народные рецепты не в силах повлиять на развитие заболевания в случае сдавления спинномозгового нервного корешка костным отломком, грыжевым выпячиванием или секвестром. В случае выраженного воспалительного процесса такое лечение не заменит и противовоспалительной медикаментозной терапии.
Самостоятельное применение народных средств в домашних условиях без предварительной диагностики способно привести к ухудшению состояния вследствие затягивания патологического процесса, особенно если боль вызвана механическим повреждением нервного ствола. Поэтому такая терапия должна применяться только по согласованию с лечащим врачом.
Читайте также:


