История болезни вильсона коновалова по нервным болезням

И.А. Иванова-Смоленская
профеcсор, доктор медицинских наук
ГУ НИИ неврологии РАМН
Болезнь Вильсона–Коновалова (гепато-лентикулярная дегенерация) относится к тяжелейшим наследственным болезням центральной нервной системы и внутренних органов. Если своевременно не начать лечение, направленное на выведение токсичных избытков меди из организма, то через 5–7 лет больной обречен на смерть. Болезнь поражает 25% братьев и сестер в семье при клинически здоровых родителях, которые являются носителями аномального гена (аутосомно-рецессивный тип наследования). Заболевают только те индивидуумы, которые унаследовали два мутантных гена, то есть по одному от матери и от отца – гомозиготные носители мутации; лица, которые от одного из родителей получили мутантный ген, а от другого – нормальный ген, являются гетерозиготными носителями мутации и остаются здоровыми.
Открытый недавно ген болезни отвечает за синтез медь-транспортирующего белка (АТР7В). При гепатолентикулярной дегенерации обмен меди и медьсодержащих белков нарушается, появляется избыток “свободной” меди, которая в больших количествах откладывается в печени, мозге, роговице, а также выделяется с мочой. Не случайно диагностика болезни базируется на обнаружении характерных нарушений медного обмена. Благодаря идентификации гена в настоящее время возможна и ДНК- диагностика этого заболевания.
Поражение печени избытком “свободной” меди проявляется циррозом печени. Поражение мозга приводит к развитию тяжелой неврологической симптоматики: дрожанию конечностей и всего туловища, повышению мышечного тонуса, иногда сопровождающемуся болезненными спазмами, нарушением речи, глотания, снижению интеллекта. Отложение меди в роговице (по краю радужной оболочки) обусловливает формирование кольца Кайзера–Флейшера – буро-зеленоватого пигмента. По этому признаку диагноз болезни можно поставить безошибочно.
Гепато-лентикулярная дегенерация известна с глубокой древности. Дошедшее до нас изображение египетского фараона Тутанхамона, по мнению крупнейшего специалиста J. Walshe, не исключает вероятности, что он страдал этим заболеванием. Институт неврологии РАМН в течение многих лет занимается проблемой гепато-лентикуляной дегенерации. Знаменитый отечественный невролог академик АМН СССР Н.В. Коновалов, один из основателей Института, посвятил этому заболеванию две монографии, последняя из которых в 1964 году была удостоена Ленинской премии. В последующие годы данное заболевание продолжало успешно изучаться сотрудниками нейрогенетического отделения Института неврологии, под наблюдением которых за 40 лет находилось свыше500 семей, отягощенных этим недугом. Весь многолетний опыт Института свидетельствует о том, что ключевой проблемой является ранняя диагностика гепатолентикулярной дегенерации. Чем раньше начать лечение (в идеале – еще на досимптоматической стадии либо на доневрологическом этапе, то есть до появления признаков поражения мозга), тем лучше эффект. Вот почему, если в семье есть хоть один ребенок, страдающий этим заболеванием, необходимо тщательное обследование всех его братьев и сестер, в том числе с использованием самых современных биохимических и молекулярно-генетических методов.
Заподозрить раннюю стадию болезни можно на основании следующих признаков: перенесенной желтухи; повторных кровотечений из носа, кровоточивости десен либо множественных кровоподтеков; сосудистых “звездочек” на коже груди и спины; своеобразных “полосок” (белых, меняющих периодически окраску на красновато-синюшную) на бедрах и в подмышечных областях; гормональных нарушений в виде аменореи или дисменореи у девушек, гинекомастии (нагрубание грудных сосков) у юношей, а также акромегалии(увеличение носа, подбородка, утолщение губ); снижения интеллекта и изменений психики в виде чередования дурашливости и пониженного настроения, трудностей усвоения нового материала, проблем с успеваемостью в школе.
Гепато-лентикулярная дегенерация может начать проявляться в детском, подростковом, юношеском, зрелом возрасте и очень редко – в 50–60 лет. Чем раньше начинается заболевание, тем тяжелее оно протекает (при отсутствии лечения). Однако болезнь Вильсона–Коновалова – редкий пример наследственного нарушения, для которого разработаны высокоэффективные методы лечения: даже при появлении тяжелой неврологической симптоматики систематическое лечение обычно дает “драматический” эффект, вплоть до исчезновения всех симптомов или резкого их уменьшения. Пациенты вновь могут полностью обслуживать себя, вести домашнюю работу, учиться, работать по профессии, создать семью и родить здорового ребенка (под нашим наблюдением находятся 30 женщин, страдающих гепатолентикулярной дегенерацией и благополучно родивших здоровых детей). Пациентам с гепатолентикулярной дегенерацией необходимо регулярно наблюдаться у постоянного лечащего врача.
В чем же заключается лечение этой тяжелейшей болезни? Во-первых, это строгое соблюдение “печеночной” диеты (стол 5а), предполагающей исключение богатых медью продуктов (шоколад, кофе, орехи, бобовые и др.). Однако основное лечение – постоянный прием препаратов, выводящих медь из организма. Главным из них является D-пеницилламин.
Эти препараты назначаются по специальной схеме с постепенным увеличением дозы. К сожалению, в силу необходимости проведения пожизненного лечения и особых требований к химической чистоте препаратов отечественный аналог пеницилламина не может быть рекомендован при гепатолентикулярной дегенерации из-за высокой токсичности.
При длительном многолетнем приеме D-пеницилламина у некоторых больных гепатолентикулярной дегенерацией возникают побочные явления в виде дерматитов, анемии и иных осложнений. Поэтому был предложен альтернативный метод лечения солями цинка (оксид, сульфат и др.). Нами было предложено комбинированное лечение D-пеницилламином и препаратами цинка, что дает возможность снизить дозу и избежать побочных явлений. У больных в пресимптоматической стадии достаточно лечения только препаратами цинка.
В настоящее время за рубежом в тяжелых случаях болезни, не поддающихся консервативному лечению, широко применяется пересадка печени. При удачном исходе операции больной полностью выздоравливает и не нуждается в дальнейшем приеме препаратов. В России делаются первые шаги в этом направлении, и одним из таких шагов является разработанный нами совместно с Институтом трансплантологии и искусственных органов метод био-гемоперфузии с изолированными живыми клетками печени и селезенки – так называемый аппарат “вспомогательная печень”.
Помимо этих методов, большое значение имеет гепатопротекторная терапия, направленная на максимальное улучшение функций печени.
Таким образом, при правильной терапии гепатолентикулярной дегенерации – тяжелейшего наследственного заболевания мозга и внутренних органов – в 80% случаев возможно клиническое выздоровление либо выраженное улучшение состояния больных при условии своевременной максимально ранней диагностики.

Любой современный генетик знает, что болезнь Вильсона-Коновалова (дегенерация гепатолентикулярная) – тяжелейшее поражение ЦНС, а также внутренних органов. Второе название – гепатоцеребральная дистрофия (ГЦД). Она может наследоваться. Проблема состоит в том, что организм буквально отравляет избыток меди. Главная задача лечения – вывести медь. Если этого не делать, больной погибнет.
Коновалова болезнь передается по наследству. Если родители – носители, существует вероятность, что ребенок заболеет (25%). При этом носитель может быть абсолютно здоровым. Ученые выяснили, чтобы заболеть, потребуется наличие двух мутантных генов. Это значит, что оба родителя должны быть носителями. Такое случается крайне редко. Если ребенку достался мутантный ген лишь от одного родителя, он не заболеет, но будет носителем (в этом случае гетерозиготным).
Все поражения очень серьезны и со временем приводят к отказу органов. Крайне важно провести диагностические мероприятия на ранней стадии развития заболевания, пока органы не отравлены.
Из-за того, что медь собирается в роговице, образуется так называемое кольцо Кайзера-Флейшера. Его визуально можно распознать по зеленовато-бурому оттенку.
Около 15% всех проблем с печенью среди детей связаны с заболеванием Вильсона-Коновалова.
Немного истории
Это очень древнее заболевание. Ученые проанализировали изображение знаменитого египетского фараона Тутанхамона и сделали вывод, что он мог иметь гепатолентикулярную дегенерацию.

Название заболевания связано с именем Вильсона – английского невролога. Еще в 1912 г. он во всех подробностях описал типичные дистрофические изменения в мозге при развитии цирроза. Так было описано новое заболевание – прогрессивная лентикулярная дегенерация.
Этому предшествовало описание псевдосклероза К. Вестфалем и А. Штрюмпеллем. У больных на фоне проблем с печенью развивалось слабоумие.

Данную патологию изучал академик Н. В. Коновалов. Одна из его монографий на данную тему получила в 1964 году Ленинскую премию. Затем патология тщательно изучалась в Институте неврологии (нейрогенетическое отделение). Более 40 лет подряд ученые наблюдали семьи, в которых появился этот тяжелый недуг.
Опыт показал, что главное – диагностировать заболевание на начальной стадии развития. Лучше всего, если лечение начато еще до появления симптомов (досимптоматическая стадия). Важно предотвратить поражение мозга и важнейших внутренних органов.
Если оказалось, что есть заболевший ребенок, нужно немедленно обследовать всех, кто с ним контактировал. Проявляется синдром чаще в детстве или юношестве. Но иногда может дать знать о себе и в зрелости. Крайне редки первые проявления после 50-ти лет.
Классификация
В современной классификации выделяют три формы заболевания (по клиническим симптомам):
- Преобладание поражений ЦНС.
- Смешанная форма.
- Преобладание поражений печени.

Данные статистики
Последнее время диагностируют больше случаев заболевания. 0,56% населения Земли являются носителями патологически измененного гена.
В тех регионах, где практикуют браки между близкими родственниками, частота заболевания выше. Заболеваемость не зависит от половой принадлежности. Но у детей и молодежи оно диагностируется чаще. Симптомы могут проявиться к 19-20 годам. До пяти лет симптомы могут полностью отсутствовать.

Если патологию не лечить, летальность составляет 100%. Такие больные редко доживают до 30-ти. Причина летальности – геморрагические осложнения, печеночная, почечная недостаточность.
Для чего нашему организму медь
Медь – важный для нашего организма микроэлемент. Из него состоит множество ферментов. Избыток меди производит токсический эффект. Наблюдается повреждение мембран клеток, нарушается ядерная ДНК, разрушается лизос.

Из-за мутации гена 13-й хромосомы (сейчас мутаций насчитано около 200) нарушается экскреция меди. Она собирается поначалу в печени, а потом и остальных тканях. Страдают почки, сердце, ЦНС, мозг, кости, суставы. Наблюдается поражение перечисленных органов. Их функции постепенно нарушаются.
Патогенез заболевания Вильсона-Коновалова
Основную роль в патогенезе играет дисбаланс между поступлением и выведением меди. В разы снижается выведение меди при помощи желчи. Из-за этого она накапливается в гепатоцитах.
Выведение меди нарушается ввиду дефицита или отсутствия в организме протеина, который ее транспортирует. Его и активирует нарушенный ген. В здоровом организме данный протеин (АТФазный протеин Р-типа) транспортирует медь в так называемый аппарат Гольджи. Затем лизосомы высвобождают ее в желчь.

Также нарушено включение токсичной меди в церулоплазмин. Его синтезом занимается печень. Из-за этого у больных заболеванием Вильсона-Коновалова в плазме наблюдается критически низкий уровень церулоплазмина. Это также признак заболевания.
Медь в огромном количестве собирается во всех органах. Так как накопление начинается с печени, то вся симптоматика поначалу связана с этим органом. Первые симптомы появляются в 8-12 лет.
Симптоматика
При болезни Вильсона-Коновалова симптомы в основном связаны с поражением печени (цирроз, печеночная недостаточность), нарушениями психики, ЦНС, комбинированными проявлениями. О том, что началась болезнь Вильсона, симптомы говорят не сразу. Лишь после достижения пятилетнего возраста у ребенка могут появиться первые ее признаки.

Симптомами являются желтуха, ощущение боли в области правого бока. Со временем происходит нарушение пищеварения.
Неоспоримым симптомом болезни Вильсона является желто-коричневое кольцо, расположенное на роговице (кольцо Кайзера-Флейшера). К этому присоединяются нарушения функции печени, почек, неврология и т.д.

Диагностика
Если развивается болезнь Вильсона Коновалова, диагностика крайне желательна на ранних стадиях. Выявить патологию можно при помощи молекулярно-генетического, биохимического обследования. Проводится:
- Исследование физиологическое.
- Анализы. При биохимии в крови можно обнаружить пониженный уровень церулоплазмина, повышенный уровень меди в моче).
- Визуализирующие методы (МРТ, КТ, УЗИ). Они помогают выявить сплено-, гепатомегалию, дегенерацию базальных ганглиев (головной мозг).
- При биопсии печени можно обнаружить увеличенное содержание меди.
- Генетическое тестирование.

Заподозрить заболевание Вильсона-Коновалова можно по таким признакам:
Как лечить
Чем раньше начался Вильсон-Коновалов, тем тяжелее он будет (при условии отсутствия лечения). Сейчас есть действенные методики терапии. Правильное лечение болезни Вильсона-Коновалова поможет максимально облегчить симптомы и даже полностью устранить их.
Если лечение приносит желаемый эффект, больные способны себя обслуживать, успешно учиться, работать, создавать семью. Женщина даже может под наблюдением врача выносить и родить. Таких пациентов нужно регулярно наблюдать.
Даже при наступлении беременности нельзя отказываться от хелаторов меди. Врач должен лишь снизить дозу. Если нужно кесарево сечение, суточная доза D-пеницилламина понижается до 250 мг.
Обратите внимание
Нужна строгая диета (стол 5а). Ее цель – сохранить функции печени. Полностью нужно исключить продукты, в которых содержится много меди (бобовые, орехи, кофе, шоколад и т.д.).
Основное лечение заключается в регулярном приеме препаратов, которые способны выводить медь. Это, в первую очередь, D-пеницилламин. Отечественный его аналог не подходит. Он высокотоксичен. Так как принимать препарат нужно всю жизнь, со временем появляются побочные эффекты (анемия, дерматиты и др.). Сейчас предлагается альтернативное лечение при помощи солей цинка. Можно также комбинировать препараты.

Такие препараты назначают по особой схеме. Доза постепенно увеличивается. Лечение будет пожизненным.
За рубежом для борьбы с этой патологией начали практиковать пересадку печени. Она используется при тяжелом течении заболевания, если консервативные методы оказались бессильны. После нее уже не нужно будет принимать препараты.

Также крайне важно гепатопротекторное лечение. Его задача – максимально сохранить функции печени. Чтобы сохранить функции мозга, потребуется наблюдение у невролога.
Если правильно подобрать методы лечения, возможно полное выздоровление (80% всех случаев) или заметное улучшение. Но столь положительный эффект наблюдается лишь в том случае, если заболевание выявлено на самой ранней стадии. При этом еще не произошло катастрофичного отравления органов и тканей токсичной медью, не появились мучительные неврологические симптомы.
Прогнозы
Если пациент прошел полноценный курс лечения, прогнозы весьма оптимистичны. Он может сохранить высокое качество жизни на долгие годы, работать и т.д. Плохие перспективы лишь у тех больных, у которых развилась печеночная недостаточность в острой форме, цирроз, гемолиз.
Возможна ли профилактика
Врачи подчеркивают, что в случае с болезнью Вильсона возможна первичная профилактика. Она состоит в том, что проводятся тесты на эмбриональном этапе, когда ребенок находится в утробе. Современный уровень развития генетики позволяет обнаружить заболевание уже в этот период.

Вторичная профилактика также возможна. Она состоит в том, что лечение назначается еще до того, как появились первые симптомы. Такая терапия уместна, если диагноз точно поставлен. Важно также проверить всех членов семьи.

Больного нужно тщательно обследовать, провести анализ мочи на наличие и уровень в ней меди. Если в семье есть такие больные, их детей нужно повторно обследовать на протяжении 5-10 лет (начиная с шестилетнего возраста).
Если пациенту поставлен этот диагноз, и он получает систематическое лечение, его должен постоянно наблюдать гастроэнтеролог. Он тщательно следит за изменением состояния пациента, реакцией организма на препараты.
Вывод
Рекомендация генетиков однозначна – если в семье есть ребенок с синдромом Вильсона-Коновалова, следует тщательно обследовать всех детей. Крайне важно обнаружить патологию на самой ранней, бессимптомной стадии. Тогда ее можно успешно контролировать.
Что такое болезнь Вильсона-Коновалова?
Болезнь Вильсона-Коновалова (гепатоцеребральная дистрофия, гепатолентикулярная дегенерация) — это генетическое расстройство, не позволяющая организму удалять лишнюю медь, вызывая накопление меди в печени, головном мозге, глазах и других органах.
Для поддержания здоровья организму требуется небольшое количество меди из пищи, но большое количество меди вредно. Без лечения болезнь Вильсона может привести к высокому содержанию меди, что может привести к опасному для жизни повреждению органов.
Насколько распространена болезнь?
Эксперты все еще изучают, насколько распространена болезнь Вильсона. Более старые исследования показали, что больны примерно 1 из 30 000 человек. Эти исследования были проведены до того, как ученные обнаружили мутации генов, вызывающих заболевание.
Более новые исследования генов пациентов предполагают, что заболевание может быть более распространенной. Исследование, проведенное в Великобритании, показало, что примерно у 1 из 7000 человек есть генетические мутации, вызывающие болезнь Вильсона.
Эксперты не уверены, почему генные исследования предполагают, что заболевание встречается чаще, чем считалось ранее. Одной из причин может быть то, что некоторым больным пациентом не ставили диагнозы. Другая причина может заключаться в том, что некоторые пациенты имеют мутации генов, но заболевание по какой-то причине не развивается.
Причины болезни Вильсона-Коновалова
Как известно, болезнь Вильсона вызывают мутации гена под названием ATP7B. Эти мутации генов не позволяют организму удалить лишнюю медь из организма. Обычно печень выделяет лишнюю медь в желчь. Медь вместе с другими токсичными веществами и отходами выводится из организма через желудочно-кишечный тракт. При заболевании печень выделяет меньше меди в желчь, соответственно, в организме её остается больше.
Мутации ATP7B, вызывающие заболевание, наследуются, т.е., передаются от родителей ребенку. Мутация является аутосомно-рецессивной, что означает, что ребенок должен унаследовать две мутировавшие копии гена ATP7B, по одному от каждого родителя, чтобы заболеть. Люди, имеющие один ген ATP7B без мутации и один ген ATP7B с мутацией, обычно не страдают заболеванием, а являются её носителями.
Людям может быть присуща болезнь, если оба родителя являются носителями, не страдающими от неё сами. На приведенной ниже диаграмме показана вероятность наследования заболевания от родителей, которые являются носителями.
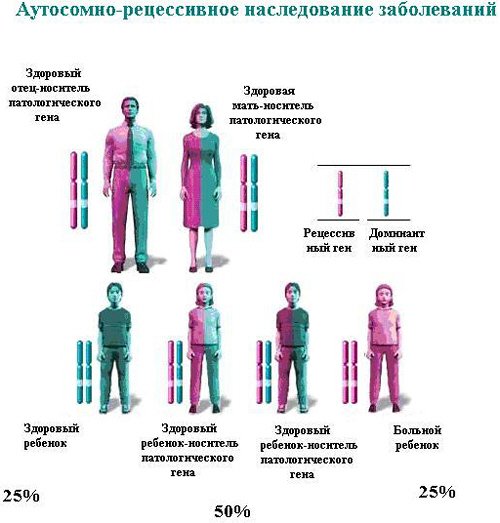
Мутации, вызывающие болезнь Вильсона, являются аутосомно-рецессивными, что означает, что человек должен унаследовать две копии гена с мутациями, чтобы заболеть.
Симптомы болезни Вильсона
Симптомы болезни Вильсона многообразны. Состояние присутствует при рождении, но симптомы не проявятся, пока не накопиться слишком много меди в печени, головном мозге или других органах.
Некоторые пациенты не испытывают признаков и симптомов гепатоцеребральной дистрофии до постановления диагноза и лечения. Однако, если симптомы присутствуют, они связаны с печенью, нервной системой и психическим здоровьем, глазами или другими органами.
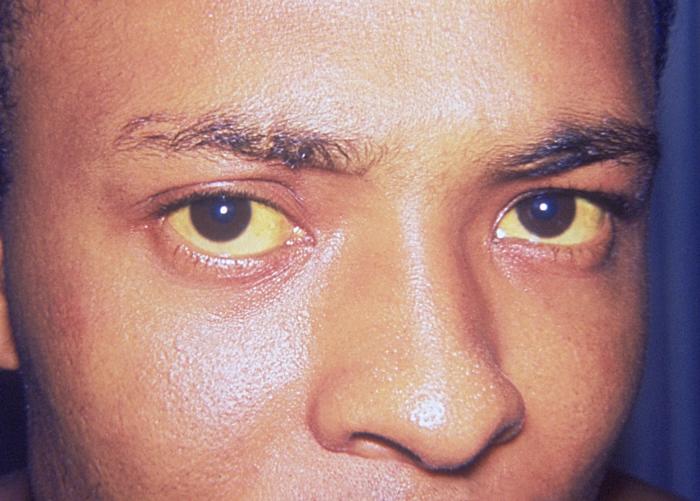
У людей с болезнью Вильсона могут развиться признаки гепатита или воспаление печени. В некоторых случаях эти симптомы у больных появляются, когда возникает острая печеночная недостаточность.Симптомы включают:
- чувство усталости;
- тошнота и рвота;
- отсутствие аппетита;
- боль над печенью, в верхней части живота;
- потемнение цвета мочи;
- светловатый цвет стула;
- желтоватый оттенок склер глаз и кожи (желтуха)
Некоторые люди с заболеванием имеют симптомы только в том случае, если у них развивается хроническая болезнь печени и осложнения, вызванные циррозом печени. Эти симптомы могут включать:
- чувство усталости или слабости;
- беспричинное похудение;
- вздутие живота от скопления жидкости в животе (асцит);
- отек голеней, лодыжек или ступней;
- зуд кожи;
- желтуху.
У пациентов с заболеванием могут развиться проблемы с нервной системой и психическим здоровьем. Эти проблемы чаще встречаются у взрослых, но иногда появляются и у детей. Симптомы нервной системы могут включать:
- проблемы с речью, глотанием или физической координацией;
- скованность мышц;
- тремор или неконтролируемые движения.
Симптомы психического здоровья могут включать:
- тревогу;
- изменения в настроении, личности или поведении;
- депрессию;
- психоз.
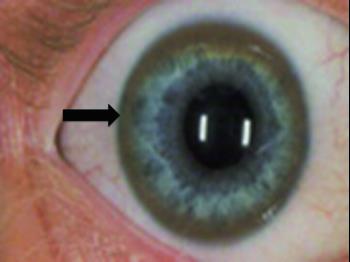
Многие люди с болезнью Вильсона имеют кольца Кайзера-Флейшера, представляющие собой кольца зеленоватого, золотого или коричневатого цвета по краям роговицы. Кольца появляется в результате накопление меди в глазах. Так просто их не заметить, обычно врач-офтальмолог обнаруживает кольца во время специального обследования глаз, называемого осмотром щелевой лампой.
Среди пациентов с проблемами нервной системы при болезни Вильсона-Коновалова более 9 из 10 имеют кольца Кайзера-Флейшера, а среди больных, испытывающих проблемы с печенью, только 5-6 из 10 имеют кольца Кайзера-Флейшера.
Гепатоцеребральная дистрофия может повлиять и на другие части тела, вызывая симптомы или проблемы со здоровьем, в том числе:
- тип анемии, называемой гемолитическая анемия;
- проблемы с костями и суставами, например, артрит или остеопороз;
- проблемы с сердцем, например, кардиомиопатия;
- проблемы с почками (ацидоз почечных канальцев и нефролитиаз).
У больных с гепатоцеребральной дистрофией симптомы обычно появляются в возрасте от 5 до 40 лет. Однако у некоторых пациентов признаки проявляются в более молодом или старшем возрасте. Врачи обнаружили первые симптомы болезни Вильсона у детей в возрасте 9 месяцев и у взрослых старше 70 лет.
Диагностика

Болезнь диагностируют на основании медицинской и семейной истории, физического осмотра, осмотра глаз и анализов.
Врачи обычно используют анализ крови и 24-часовой анализ мочи для диагностики болезни Вильсона. Специалисты также проводят биопсию печени и визуализационные исследования.
Медицинская и семейная история.
Врач спросит о семье и личной истории болезни Вильсона и других состояниях, вызывающих симптомы.
Физический осмотр.
Во время медицинского осмотра врач проверит признаки повреждения печени, например:
- изменения кожи;
- увеличение селезенки или печени;
- припухлость на животе;
- отек в нижней части ног, ступней или лодыжек;
- желтоватый цвет белых глаз.
Осмотр глаз.
Обследование глаз проводиться щелевой лампой. Во время обследования щелевой лампой врач использует специальный свет для поиска колец Кайзера-Флейшера в глазах.
Анализы крови.
Для анализа крови медицинский работник возьмет образец крови и отправит ее в лабораторию.
Специалист может заказать один или несколько анализов крови, включая анализы, проверяющие количество:
- церулоплазмина, белка, несущего медь в крови. Люди с болезнью Вильсона часто имеют низкий уровень церулоплазмина, но не всегда.
- меди. У пациентов с заболеванием уровень меди в крови может быть ниже нормы. Острая печеночная недостаточность из-за болезни Вильсона приводит к повышению уровня меди в крови.
- аланинатрансаминаза (АЛТ) и аспартататрансаминаза (АСТ). Больные с гепатоцеребральной дистрофией могут иметь ненормальные уровни АЛТ и АСТ.
- эритроцитов для поиска признаков анемии.
Врачи также могут заказать анализ крови на наличие мутаций гена, вызывающих болезнь, если другие медицинские анализы не помогут подтвердить или исключить диагноз заболевания.
24-часовой анализ мочи.
В течение 24 часов пациент должен будет собирать свою мочу в домашних условиях в специальный контейнер, предоставив ее потом медицинским работникам. Медицинский работник отправит мочу в лабораторию, которая проверит количество меди в моче. Уровень меди в моче у пациентов с болезнью Вильсона-Коновалова часто выше нормы.
Биопсия печени.
Если результаты анализов крови и мочи не подтверждают или не исключают диагноз заболевания, врач назначит биопсию печени. Во время биопсии врач извлечет небольшие кусочки ткани из печени, а патологоанатом исследует ткань под микроскопом, чтобы найти особенности конкретных заболеваний печени, такие как болезнь Вильсона, и проверит наличии повреждений и цирроза печени. Кусочек ткани печени будет отправлен в лабораторию, которая проверит количество меди в ткани.
Визуализационные методы исследования.
При проблемах с нервной системой врачи могут заказать визуальные тесты для выявления признаков болезни Вильсона или других состояний мозга.
- Магнитно-резонансная томография (МРТ), которая использует радиоволны и магниты для получения детальных изображений органов и мягких тканей без использования рентгеновских лучей.
- Компьютерная томография (КТ), которая использует комбинацию рентгеновских лучей и компьютерных технологий для создания детальных изображений.
Лечение болезни Вильсона-Коновалова
Лечат заболевание при помощи:
- лекарств, удаляющих медь из организма, называемых хелатирующими агентами;
- цинка, препятствующего поглощению меди кишечником.
Во многих случаях лечение улучшает или предотвращает симптомы и повреждения органов. Врачи также могут порекомендовать изменить диету, чтобы избежать употребления продуктов с высоким содержанием меди.
Люди с болезнью Вильсона-Коновалова нуждаются в пожизненном лечении. Прекращение терапии может привести к острой печеночной недостаточности. Медицинские работники регулярно будут проводить анализы крови и мочи, чтобы проверять, как протекает лечение.
Пеницилламин (Купрамин, Депен) и Триентин (Сиприн) являются двумя хелатирующими агентами, используемыми для лечения болезни Вильсона. Лекарства удаляют медь из организма.
Пеницилламин чаще вызывает побочные эффекты, чем триентин. Побочные эффекты пеницилламина могут включать лихорадку, сыпь, проблемы с почками или проблемы с костным мозгом. Пеницилламин также снижает активность витамина В6, поэтому врачи могут порекомендовать принимать добавку витамина В6 вместе с пеницилламином. В некоторых случаях, когда пациенты с симптомами нервной системы начинают принимать хелатирующие агенты, их симптомы усиливаются.
Когда начинается лечение, врачи постепенно увеличивают дозу хелатирующих агентов. Больные принимают более высокие дозы хелатирующих агентов, пока лишняя медь из организма не будет удалена. Когда симптомы болезни Вильсона улучшатся, и анализы покажут, что содержание меди на безопасном уровне, могут назначить более низкие дозы хелатирующих агентов в качестве поддерживающей терапии. Препараты этой группы применяются с перерывами в течение всей жизни.
Хелатирующие агенты могут мешать заживлению ран, поэтому, на момент операции врачи могут назначать более низкие дозы препарата.
Цинка предотвращает поглощение меди кишечником. Врачи могут назначить цинк в качестве поддерживающей терапии, после того, как хелатообразующие агенты удалят лишнюю медь из организма. Также цинк может назначаться людям, у которых болезнь Вильсона-Коновалова обнаружена, но протекает бессимптомно.
Наиболее распространенным побочным эффектом цинка является расстройство желудка.
Прекращение приема лекарств от болезни может вызвать быстрое накопление меди и опасные для жизни последствия. Важно, чтобы пациенты, принимающие ацетат цинка, использовали рецептурную версию этого препарата, потому что пищевые добавки не могут быть биоэквивалентными и могут быть неэффективными.

Во время лечения, врач может порекомендовать избегать продуктов с высоким содержанием меди, например:
- шоколад;
- печень;
- грибы;
- орешки;
- моллюск.
После того, как лечение понизило уровень меди и началась поддерживающая терапия, поговорите с врачом о том, можно ли безопасно есть умеренное количество этих продуктов.
Если водопроводная вода поступает из колодца или течет по медным трубам, проверьте уровень меди в воде. Вода, проходящая в медных трубах, может содержать медь. Возможно, придется использовать фильтры для воды, чтобы удалить медь из водопроводной воды.
Из соображений безопасности поговорите с врачом перед использованием пищевых добавок, витаминов, или любых дополнительных или альтернативных лекарств. Некоторые пищевые добавки могут содержать медь.
Как лечат болезнь Вильсона беременным женщинам?
Беременные женщины должны продолжать лечение болезни на протяжении всей беременности. Врачи назначат более низкие дозы хелатирующих препаратов. Поскольку плод нуждается в небольшом количестве меди, снижение дозы может удерживать медь на безопасном уровне без удаления слишком большого количества.
В большинстве случаев врачи рекомендуют женщинам продолжать принимать полную дозу цинка во время беременности. Эксперты рекомендуют женщинам с болезнью Вильсона не кормить грудью, если принимают хелатирующие препараты. Пеницилламин присутствует в грудном молоке и может быть вредным для ребенка. О безопасности триентина и цинка, содержащегося в грудном молоке имеется мало информации.
Как лечат осложнения болезни?
Если заболевание приводит к циррозу, врачи лечат проблему и осложнения, связанные с циррозом, с помощью лекарств, операции и других медицинских процедур.
Если болезнь вызывает острую печеночную недостаточность или печеночную недостаточность вследствие цирроза, может потребоваться пересадка печени. Пересадка печени избавляет от заболевания в большинстве случаев.
Профилактика
Предотвратить заболевание нельзя. Если есть родственник первой степени — родитель, брат, сестра — с болезнью Вильсона-Коновалова, поговорите с врачами об обследовании вас и других членов семьи на предмет заболевания. Врач может поставить диагноз и начать лечение до появления симптомов и осложнений.
Ранняя диагностика и лечение могут уменьшить или предотвратить повреждение органов.
Прогноз
Прогноз улучшается при назначении адекватной терапии на ранних стадиях заболевания. Терапия на поздней стадии существенно не влияет на развитие и прогрессирование осложнений и на прогноз заболевания. Смерть наступает преимущественно в молодом возрасте, как правило, от осложнений цирроза печени (кровотечение из варикозно расширенных вен пищевода и желудка, печеночная недостаточность, фульминантная печеночно-клеточная недостаточность), реже — от осложнений, связанных с поражением нервной системы.
Читайте также:


