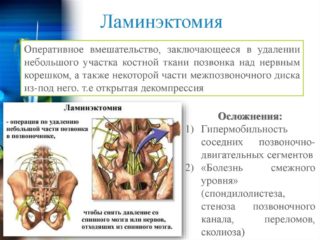
Как удаляют спиной нерв
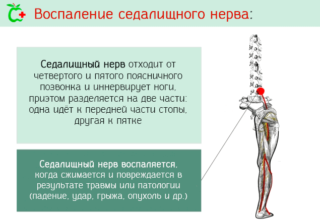
Защемление или воспаление седалищного нерва вызывает острую боль в пояснице, распространяющуюся вниз по задней поверхности ноги. У пациентов возникает онемение в конечности, трудности со сгибанием коленного сустава, появляется хромота. Боль усиливается при движении, кашле, смехе.
Причины и методы лечения
Основными причинами невропатии являются:
- спазм грушевидной мышцы;
- поясничный стеноз (сужение позвоночного канала);
- компрессия межпозвонковой грыжей;
- спондилез, образование остеофитов;
- опухоли;
- инфекционные процессы и эндокринные расстройства в организме.
Лечение невропатии начинается с консервативной терапии. Пациентам назначают противовоспалительные таблетки и мази, новокаиновую блокаду, миорелаксанты, прижигание седалищного нерва, физиотерапию и ЛФК. Продолжительное лечение ишиаса не всегда оказывается эффективным. При отсутствии положительных результатов консервативной терапии прибегают к оперативному вмешательству.
Показания и противопоказания к проведению операции
Безрезультатное лечение консервативными методами приводит к хроническому болевому синдрому. У пациента существенно снижается уровень жизни, появляется депрессия. Подвижность конечности ограничивается, при тяжелых приступах пропадает полностью. Показаниями к операции являются:
- неэффективность консервативной терапии, проводимой в течение 6-12 недель;
- нарушения функционирования органов малого таза (мочевого пузыря, кишечника);
- хроническая острая боль в конечности;
- прогрессирующая слабость в ногах;
- остеохондроз;
- спондилоартроз;
- стеноз позвоночного канала.
Технологические разработки медицины обеспечили эндоскопический доступ к оперируемой области. Среди предлагаемых современных методик — использование лазера и радиочастотного излучения. Любой вид хирургического вмешательства является серьезной нагрузкой для организма, поэтому показан не всем пациентам.
Противопоказания:
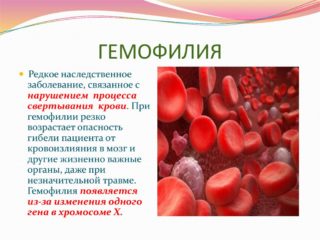
- нарушение свертываемости крови;
- беременность;
- патологии сердечно-сосудистой системы;
- обострение язвенной болезни;
- психические расстройства (при проведении лазерной дискэктомии);
- инфекционно-воспалительные процессы в организме.
Хирургическое лечение устраняет причину, вызвавшую невропатию, предотвращает рецидив ишиаса в будущем. Результатом операции является снятие компрессии на седалищный нерв.
Виды операций при ишиасе и техника выполнения
При ущемлении седалищного нерва пациенту могут быть предложены различные техники проведения хирургического вмешательства. Оптимальный метод подбирается с учетом индивидуальных особенностей человека, причин развития проблемы и степени поражения.
К основным методам хирургического вмешательства, показанным при ишиасе, относятся:
- Микродискэктомия – удаление пораженного диска вместе с грыжей через небольшой надрез длиной 2-3 см. Хирург использует операционный микроскоп для изучения нервных корешков. Вырезание выпячивающейся грыжи происходит специальными инструментами. Во время процедуры связки и мышцы не затрагиваются. Операция проходит под общей анестезией. Время работы хирурга не превышает 30 минут, а пребывание пациента в стационаре четырех дней. Показатель эффективности составляет 90%, у незначительного количества пациентов наблюдается рецидив патологии.
![]()
- Фасетэктомия – вырезание фасеточных суставов. Процедура открывает доступ к спинномозговому каналу. Выполняется под общим наркозом.
- Пункционная лазерная дискэктомия – пациент лежит на боку, операция проводится под местным обезболиванием. Для пункции диска применяются специальные иглы. Их положение контролирует рентген аппарат. Лазерная вапоризация (удаление тканей) проводится ниодимовым ИАГ-лазером. В отличие от более ранней методики — открытой дискэктомии — не требуется выполнение разреза. Пункции показаны при небольшом диаметре грыжи, они выполняются через проколы кожи. Время процедуры 20-45 минут.
- Ламинэктомия – иссечение дужки позвонка над нервным корешком. Освобожденное пространство способствует восстановлению кровоснабжения. Процедура связана с разрезанием и раздвиганием тканей и мышц, мешающих доступу к позвоночнику. Длина надреза составляет 4-10 см, после окончания манипуляций ткани послойно сшиваются. Продолжительность ламинэктомии — 1-3 часа. В процессе хирургического вмешательства происходит удаление грыжи, остеофитов и других образований, сдавливающих нерв. Операция не рекомендуется при возможности проведения другого вмешательства, являющего менее инвазивным.
- Перкутанная автоматизированная дискэктомия – эндоскопическая техника отличается минимально инвазивным доступом. Операция проводится с помощью специального аппарата. Она показана при выпячивании диска в полость спинного мозга.
- Радиочастотная термальная аннулопластика – воздействие на межпозвоночный диск происходит с помощью высокой температуры. Ее производит ток высокой частоты. Метод заключается в заваривании дефектов и уплотнении фиброзного кольца. Процедура отличается коротким периодом реабилитации и не оставляет следов на теле пациента.
Хирургическое вмешательство при защемлении седалищного нерва позволяет быстро избавиться от боли, вернуться к нормальному образу жизни.
Операции, связанные с невропатией, отличаются высоким риском повреждения спинномозговых корешков. Впоследствии боль может усилиться. В некоторых случаях возникает нестабильность позвонка, двигательные расстройства. К операционным осложнениям относится инфицирование раны, кровотечение.
Реабилитационный период

Продолжительность восстановления после проведенной операции зависит от типа хирургического вмешательства. Пациенту назначают препараты для восстановления кровообращения, анальгетики, профилактическую терапию антибиотиками. Для предотвращения тромбоза рекомендуется ношение компрессионных чулок. Вставание с кровати происходит спустя несколько часов, в некоторых случаях через сутки.
Пациентам в период реабилитации показаны физиотерапевтические процедуры и лечебная гимнастика. Запрещается подъем тяжестей. Для поддержания позвоночника и скорейшей регенерации тканей врачи советуют ношение ортопедического корсета. После проведения микродискэктомии к физическому труду приступают через 2-3 недели.
Отзывы пациентов
Хирургическое лечение ишиаса — это один из случаев, когда врач только рекомендует операцию, а решение принимает пациент. Перед процедурой он получает полную информацию о возможных негативных последствиях и неблагоприятном исходе. На хирургическое вмешательство идут больные, которые не имеют возможности и желания заниматься продолжительным консервативным лечением, сочетающим постельный режим и введение стероидных препаратов. Существующие малоинвазивные хирургические методы, использование лазера вместо скальпеля сокращают период реабилитации и снижают риски появления осложнений. По отзывам об операции при защемлении седалищного нерва пациенты быстро восстанавливаются. У них начинается новый этап в жизни, без постоянного болевого синдрома.
Любое защемление нерва в пояснице дает выраженный болевой синдром, сопровождающийся неврологическими признаками неблагополучия со здоровьем. Это онемение, парестезии, мышечная слабость, судороги и т.д. Нервное защемление в пояснице приводит к временной нетрудоспособности, поскольку пациент утрачивает возможность наклоняться, сгибать и разгибать туловище, выполнять некоторые другие движения. На весь период лечения показано ограничение физических нагрузок. В первые дни после защемления корешкового нерва в пояснице показан строгий постельный режим без оказываемого мышечного напряжения на пораженную область.
Соответственно, при появлении соответствующих клинических симптомов защемления нерва в пояснице для лечения следует обратиться на прием к врачу. Доктор предоставит лист временной нетрудоспособности, что позволит дать отдых спине и исключить вероятность развития неприятных осложнений. Нельзя продолжать ходить на работу и выполнять свои привычные домашние дела. Сразу же после защемления необходимо обеспечить полный физический покой поясничному отделу позвоночника. Важно понимать, что длительная компрессия нервного волокна нарушает его трофику и может привести к атрофии. В результате этого будет нарушена иннервации большого участка тела. В ряде случаев это становится причиной нарушения функции кишечника и мочевого пузыря.
Защемление корешкового нерва в пояснице может быть обусловлено дегенеративными дистрофическими изменениями в позвоночнике. В молодом возрасте часто причиной становится смещение тела позвонка, рубцовая деформация связочного аппарата, компрессионный перелом позвонка и т.д.
Корешковое защемление в пояснице может давать сопутствующие клинические симптомы, указывающие на развитие патологий в тех органах и системах человеческого тела, за иннервацию которых отвечает пораженный корешок. Предлагаем узнать, за что и какие поясничные корешковые нервы отвечают:
- L1 и L2 отвечает за иннервацию аппендикса и слепой кишки, брюшной полости и верхней части бедра (при его поражении развиваются грыжи белой линии живота, могут возникать длительные спастические или атонические запоры, сменяющиеся диареей, воспаление толстого кишечника);
- L3 и его ответвления иннервацию половые органы, область колена и мочевой пузырь (провоцирует развитие синдрома гиперактивности мочевого пузыря, у женщин может возникать недержание мочи, у мужчин - импотенция, боли в коленях);
- L4 отвечает за правильное функционирование сосудов и мышц голени и стопы, предстательной железы у мужчин (при компрессии этого корешка возникают острые боли в голенях и стопах, развивается варикозное расширение вен нижних конечностей, может присутствовать ишиас, люмбалгия, в тяжелых случаях наблюдается длительная задержка мочеиспускания);
- L5 иннервирует голени, пальцы ног и стопы, (при повреждении могут развиваться стойкие отёки, острые постоянные боли в лодыжках, постепенно формируется плоскостопие за счет снижения тонуса мышечного свода стопы).
Еще одна вероятная опасность защемления корешкового нерва в пояснице заключается в том, что ответвления участвуют в формировании пояснично-крестцового и копчикового нервного сплетения. Они обеспечивают функциональность всей нижней части тела. При поражении корешкового нерва возникает плексопатия, воспаление нервного сплетения. Частично выпадают инновационные функции.
Причины защемления корешков в области поясницы
Защемление корешков в пояснице возникает в силу негативного действия разных факторов. Чтобы понять механизм патологического изменения, предлагаем ознакомиться со строением позвоночного столба:
- в поясничном отделе находится пять позвонков;
- между ними располагаются межпозвоночные хрящевые диски, обеспечивающие равномерное распределение амортизационной нагрузки при движениях и защищающие корешковые нервы от компрессии;
- между собой позвонки соединяются с помощью фасеточных и дугоотросчатых межпозвоночных суставов (они покрыты хрящевой суставной капсулой);
- стабильность позвонков обеспечивается хрящевым диском и связочным аппаратом, включающим в себя короткие межпозвонковые и длинные продольные связки);
- тела позвонков вместе с дугообразными отростками формируют внутреннее овальное отверстие;
- все вместе позвонки и межпозвоночные диски формируют спинномозговой канал;
- внутри него располагается спиной мозг, который при помощи ликвора через овальное отверстие в затылочной кости черепной коробки передает нервный импульс к структурам голоного мозга и обратно к частям тела;
- от спинного мозга отходят парные корешковые нервы, которые выходят через фораминальные отверстия в боковых частях тел позвонков.
В дальнейшем корешковые нервы разветвляются. Часть их них участвует в формировании поясничного, крестцового и копчикового нервных сплетений. Другие формируют седалищный, бедренный и другие крупные нервы.
Защемление в области поясницы может происходить на разных уровнях (дуральные оболочки, фораминальные отверстия, места разветвлений, точки входа и выхода из нервных сплетений. Основные причины, провоцирующие защемление корешкового нерва в пояснице – это:
- дегенеративные дистрофические изменения в хрящевой ткани межпозвоночных дисков (остеохондроз и его осложнения в виде протрузии, экструзии и грыжи диска);
- воспалительные процессы в области позвоночника и паравертебральных тканей (миозит, тендинит, артрит межпозвоночных суставов, болезнь Бехтерева, подагра, системная красная волчанка, неврит, радикулит, полиомиелит, клещевой энцефалит и т.д.);
- рост доброкачественных и злокачественных опухолей в месте расположения корешковых нервов и их ответвлений;
- отеки мягких тканей (могут быть геморрагическими, возникающими после травматического воздействия, застойные с выпотом лимфатической жидкости, серозными и т.д.);
- травматическое воздействие (переломы тела и остистых отростков позвонков, трещины, разрывы и растяжения связочной и сухожильной ткани, вывих или подвывих позвонка);
- нарушение осанки и искривление позвоночника, в том числе и сопряженное с перекосом костей таза;
- неправильная постановка стопы (полая стопа, косолапость или плоскостопие);
- внешние факторы негативного влияния (сдавливание, удары, низкая температура воздуха);
- смещение тел позвонков относительно центральной оси (спондилолистез в виде ретролистеза и антелистеза);
- стеноз спинномозгового канала аза счет образования остеофитов, анкилоза и т.д.
С высокой долей вероятности защемление корешкового нерва в пояснице могут спровоцировать следующие факторы риска:
- избыточная масса тела, создающая повышенную нагрузку на межпозвоночные хрящевые диски;
- неправильная осанка и привычка сутулиться;
- ведение малоподвижного образа жизни с преимущественно сидячим типом работы и без регулярных физических нагрузок на мышечный каркас спины;
- тяжелый физический труд, связанный с подъемом тяжестей и их переносом;
- курение и употребление алкогольных напитков – провоцирует нарушение процесса микроциркуляции крови и лимфатической жидкости, что влечёт за собой преждевременное разрушение хрящевой ткани межпозвоночных дисков;
- неправильный выбор обуви и одежды;
- неправильная организация спального и рабочего места.
Исключать все возможные причины и факторы риска следует на этапе диагностики. К моменту начала лечения действие патогенных факторов должно быть полностью исключено.
Симптомы и признаки защемления нерва в пояснице
Защемление нерва в пояснице – это боль, которая отличается высокой степенью интенсивности. Она может быть жгучей, простреливающей, пульсирующей. Если при защемлении нерва в пояснице боль отдает в область паха, то нужно исключать вероятность поражения органов брюшной полости и малого таза.
Защемление в пояснице отдает в ногу в том случае, если поражается седалищный или бедренный нервы. Эти патологии часто провоцируются вторичными мышечными спазмами, возникающими на фоне развития приступа остеохондроза.
Первые признаки защемления нерва в пояснице обычно появляются сразу же после воздействия провокационного фактора. Это может быть подъем тяжести, длительное статическое напряжение мышц поясничной зоны, падение, резкое движение и т.д. Постепенно симптомы защемления в пояснице нарастают, становятся нестерпимыми. Нестероидные противовоспалительные препараты, такие как ибуклин, ортофен, кеторол, диклофенак, анальгин, баралгин, не оказывают достаточного обезболивающего воздействия. Поэтому принимать их не стоит. Они не помогут до тех пор, пока не будет устранено давление с корешкового нерва.
Постепенно к боли добавляются неврологические симптомы защемления нерва в пояснице:
- онемение в отдельных участках нижних конечностей, ягодичной области, передней брюшной стенке и т.д.;
- парестезии и ощущение ползающих мурашек;
- нарушение тонуса сосудистой стенки, которое влечет за собой снижение температуры на отдельных участках, за иннервацию которых отвечает пораженный нерв, и бледность кожных покровов;
- мышечная слабость, которая постепенно может переходит в парез и паралич;
- быстрая утомляемость ног при ходьбе;
- нарушение работы кишечника (поносы и диареи, снижение уровня перистальтики);
- нарушение работы мочевого пузыря (гиперфункция, частые позывы к мочеиспусканию или его полное отсутствие в течение нескольких суток).
При появлении подобных симптомов необходимо обратиться на прием к неврологу или вертебрологу. Эти специалисты проведут осмотр, поставят предварительный диагноз и назначат лечение. Для диагностики используется рентгенографический снимок и МРТ поясничного отдела позвоночника, УЗИ внутренних органов брюшной полости и малого таза.
Что делать, чем и как лечить защемление
Первое, что делать при защемлении нерва в пояснице – отказаться от продолжения тех действий, которые его спровоцировали. Важно понимать, что продолжение работы или занятий спортом может привести к печальному результату. Следующее, что делать при защемлении в пояснице – лечь на спину на твердую ровную поверхность. Затем нужно попытаться расслабить напряженные мышцы.
Существует несколько способов того, как снять защемление в пояснице в домашних условиях. Первый – применять некоторые гимнастические упражнения, которые помогают увеличивать промежутки между позвонками, тем самым устраняя компрессию с нервного волокна. Но следует понимать, что перед тем, как лечить защемление нерва в пояснице с помощью гимнастики, необходимо исключить возможное смещение тела позвонка или его вывих. В таких ситуациях помощь может быть оказана только остеопатом или мануальным терапевтом.
Прежде чем лечить защемление в пояснице нужно исключить вероятность компрессионного перелома, особенно у пожилых людей, у которых высок риск развития остеопороза. У молодых людей рентгенографический снимок необходим в случае падения, ДТП, ушиба, ранения в области позвоночного столба.
Лечение защемления нерва в пояснице
Стандартная схема лечения защемления нерва в пояснице включает в себя:
- постельный режим и обеспечение полного физического покоя поясничного отдела позвоночника в течение первых 5-7 дней;
- затем назначается курс лечебной гимнастики, физиотерапии, массажа;
- для купирования острого болевого синдрома назначаются нестероидные противовоспалительные препараты в виде внутримышечных инъекций;
- для восстановления высоты межпозвоночных дисков назначаются хондропротекторы;
- также в схему лечения входят витаминные препараты, сосудорасширяющие и местное применение мазей.
Практически все применяемые лекарственные препараты могут быть исключены. Если использовать для лечения методы мануальной терапии. Они позволяют быстро восстановить нормальное состояние корешкового нерва, исключить его повторную компрессию. Выбор метода лечения всегда остается за пациентов. Но только лечебная гимнастика и кинезиотерапия в сочетании с остеопатией и рефлексотерапией позволяют добиваться полного восстановления позвоночного столба.
Имеются противопоказания, необходима консультация специалиста.
Заболевания позвоночника
То есть специалист, заинтересованный, казалось бы, в проведении операции по удалению грыжи позвоночника , предупреждает о достаточно малом проценте успешных исходов операций по удалению грыж позвоночника.
Откровенно говоря, никакая операция на позвоночнике не дает полной гарантии. А если бы и можно было их дать, то уж во всяком случае нельзя утверждать, что все проблемы, связанные со спиной, снимутся раз и навсегда.
Через неделю или через год после успешной операции может заявить о себе какой-нибудь другой диск или сустав, никогда раньше не представлявший беспокойства.
Кроме того, широко распространено заблуждение, что хирургия - это метод, позволяющий избавиться от всех проблем быстро, раз и навсегда, избежав необходимости заниматься в дальнейшем своей спиной.
«Врачи, занимающиеся болями в опорно-двигательном аппарате , часто возлагают вину во всех бедах на позвоночник. Роль позвоночного столба в обеспечении функции опоры и движения, защиты жизненно важных органов, безусловно, велика.
Но приписывать все боли в спине остеохондрозу нет никаких оснований. Чтобы доказать это, напомним о нормальной клинической анатомии позвоночника и заключенных в нем неврологических структурах.
Позвоночный столб образует позвоночный канал, ограниченный спереди телами позвонков и межпозвонковыми дисками, покрытыми задней продольной связкой. По сторонам и сзади позвоночный канал ограничен дугами позвонков и желтыми связками между ними.
Внутри позвоночного канала располагается спинномозговой канал ("дуральный мешок"), в котором заключены спинной мозг (от основания черепа до 2-го поясничного позвонка), а ниже 2-го позвонка -корешки спинномозговых нервов ("конский хвост").
Пространство между стенками позвоночного и спинномозгового каналов заполнено рыхлой соединительной тканью, позволяющей "дуральному мешку" легко перемещаться во всех направлениях.
Спинномозговой канал заполнен спинномозговой жидкостью, в которой "плавают" спинной мозг, а ниже 2-го поясничного позвонка корешки спинномозговых нервов.
При любом надавливании снаружи на стенку спинномозгового канала корешки смещаются в спинномозговой жидкости, легко уходя от сдавления.
Корешки спинномозговых нервов существуют раздельно только в спинномозговом канале, за пределы которого передний и задний корешки выходят попарно в одной оболочке и называются "спинномозговой нерв".
Этот нерв направляется к межпозвонковому отверстию и выходит через его верхнюю часть непосредственно под дугой одноименного. позвонка, то есть, значительно выше межпозвонкового диска . Иными словами, спинномозговой нерв и диск располагаются в разных поперечных плоскостях.
Поэтому не только выпячивания диска, но и любые грыжи не могут повредить спинномозговой нерв. Любопытно, что американские анатомы знают, это и даже создали специальный учебный муляж, показывающий невозможность такого сдавления.
Еще одна неврологическая деталь: повреждение любого нервного проводника характеризуется вовсе не болями, а выпадением двигательных и чувствительных функций в иннервируемой области.
Теперь несколько слов о патологической анатомии остеохондроза. "Остеохондроз" - термин патоморфологический, он введен Ч. Шморлем в 1932 г. и означает дистрофическое изменение хряща и прилежащей к нему кости, то есть может быть везде, где есть хрящ и кость в позвоночнике, суставе, симфизе, ребрах и т.д. Причем начинается дистрофический процесс всегда с хряща!
Хрящевая фаза названа Шморлем хондрозом. По существу, остеохондроз является процессом старения - "своевременного" или преждевременного. Это не болезнь, а медленно развивающееся патоморфологическое состояние, такое же, как поседение, облысение, старческое изменение кожи и т.п.
Многие авторы утверждают, что краевые костные разрастания, тел позвонков могут травмировать спинной мозг или корешки спинномозговых нервов. По этому поводу следует сказать, что таких разрастаний в заднем направлении практически не бывает.
Остеохондрозные разрастания идут вперед и в стороны, вдоль выпячивающихся дисков. Кроме того, как уже говорилось, спинномозговые нервы (не корешки!) и остеохондрозные костные разрастания располагаются в разных поперечных плоскостях.
Ни грыжи дисков, ни костные остеохондрозные разрастания не могут повредить спинномозговые нервы в межпозвонковых отверстиях (по крайней мере, в грудном и поясничном отделе позвоночника), ни, тем более, корешки спинномозговых нервов по той простой причине, что раздельных корешков за пределами спинномозгового канала ("дурального мешка") нет.
А это означает, что нет и не может быть никаких радикулярных синдромов, что причина болей иная. Для ее выяснения нужно знать, что болевая импульсация может исходить только из тех анатомических структур, которые имеют болевые рецепторы.
И эта причина, вероятно, была бы давно установлена, если бы при обследовании больного исследовали то, что болит, а не искали ее в позвоночнике и даже в голове.
Теперь мы уже сталкиваемся с такими фактами, когда, не найдя никакой патологии в позвоночнике, считают, что нет морфологической основы для болей, а значит это боли психогенные. Совместное лечение таких хронически больных с психиатрами преподносится как новейшее достижение неврологической науки.
Тупиковая ситуация , в которую попала неврология и завела за собой всю медицину, объясняется тем, что она вместо прямой и ясной дороги добросовестного клинического исследования пациента пошла по пути умозрительных надуманных концепций и "теорий" о вине позвоночника вообще и остеохондроза и грыж дисков в частности.
После этого всем случайным находкам в позвоночнике, начиная от остеохондроза и заканчивая вариантами нормы, начали приписывать вину за болевые синдромы. А уж когда появилась возможность с помощью КТ и МРТ выявлять выпячивания и грыжи дисков, на них свалили все беды.
Почти в каждой истории болезни 40-60-летнего пациента с болями в спине можно найти сведения о перенесенных в грудном возрасте заболеваниях, но ни в одной не отыскать точную локализацию болевой точки или хотя бы зону, не говоря уже о пальпаторном исследовании указанной им зоны. Это можно понять.
Зачем перегруженному врачу проводить такие исследования, если всем известно, что болит из-за остеохондроза или грыжи диска. А потому больного сразу направляют "на рентген", КТ, МРТ.
Доброй спины всем обитателям этого форума. Начну с начала.
В возрасте 18 лет увлекся накачкой мышц (модно было в начале 90-х), без всякого контроля со стороны хоть сколько-нибудь понимающих в этом лиц. И как это обычно бывает, у меня в руках согнутого буквой "Г" оказалась штанга весом 125 кг. Приятель по "качалке" попросил подстраховать его жим лёжа. Я то подстраховал, но разогнуться потом не сразу смог. В поликлинике участковый поставил люмбалгию и выписал две недели больничного.
Через каких-то полгода (1993г) забрали в армию, где шоу повторилось в новом свете. Как свеже прибывших нас отправили подметать плац, выдали по венику и вперёд. Я добросовестно исполнял свои обязанности, ничего не подозревая. Тут подошло время завтрака, и надо было разогнуться и идти, но не тут-то было, в спине как-будто лом застрял, да ещё и раскалённый. В общем оттащили меня мои боевые товарищи на лавку, где я и пролежал почти до обеда не в силах встать. Про мытарства по санчастям писать не буду, неинтересно это.
Дальнейшая моя судьба сложилась так, что выпало мне работать газосварщиком. Баллоны, чугунные радиаторы , трубы - всего было вдоволь. Но то ли я старался не напрягать особо спину, то ли Бог миловал, но худо-бедно дожил я со своей спиной до 31 года (2005г)
Побаливало, но не критично.
И вот в один прекрасный день выпало мне работать стоя в слегка наклонённой позе. Меня хватило на полдня. Боль усиливалась и не прекращалась в любом пространственном положении. Пролежав две недели, отправился на МРТ, где обнаружились две грыжи L4-L5 2мм и L5-S1 2.4мм.
Все вытекающие рекомендации по поводу поднятия тяжестей тут я думаю ни кому объяснять не надо. Пришлось уйти с работы. Не работал вплоть до 2011 года. Были за этот период не большие обострения, но все сводилось к уколу диклофенака и им же сверху.
За время вынужденного безделья увлекся созданием мопедов, хоть и легких, но увесистых. Две недели назад неудачно приподнял конструкцию мопеда, и снова здорово. Но в этот раз диклофенак уже не помог, а также уколы мовалиса с таблетками сирдалуда, выписанные участковым врачом. Загремел в 63 ГКБ, где кроме обезболивающих в/в и кеторолак на ночь в/м, никакого лечения предложить не смогли, да и не желали. В больнице из диагностического оборудования, кроме рентгена и УЗИ, ничего не было. Пришлось в полулежачем положении добираться до МРТ самостоятельно.
Вот результаты МРТ от 29 июня 2012 года:
Высота межпозвонковых дисков L4-S1 и сигналы от них по Т2 снижены (явления дегидратации), высота остальных дисков исследуемой зоны и сигналы от них по Т2 сохранены.
Определяется задняя правосторонняя парамедианная грыжа диска L4/L5 размером до 9мм, на широком основании распространяющаяся на межпозвонковые отверстия с обеих сторон, значительнее на правое, компримирующая прилежащие отделы дурального мешка и его структуры.
Дорзальная диффузная грыжа диска L5/S1 размером до 5 мм, распространяющаяся на оба межпозвонковых отверстия, деформирующая переднее эпидуральное пространство.
Провет позвоночного канала сужен в соответствии с выявленными изменениями.
Сигнал от структур спинного мозга (по Т1 и Т2) не изменен.
В больнице, посмотрев на это, поахали-поохали, но другого лечения не предложили. Сбежал я от них через неделю.
Начал я "рыть" Интернет. Наткнулся на этот замечательный ресурс. Проштудировав форум, сторонники хирургического вмешательства уже почти убедили меня в неотвратимости операции по удалению грыжи. Съездил на консультацию в больница РЖД им.Семашко в нейрохирургическое отделение. Тамошний доктор, взглянув только на снимки МРТ, сказал "резать к чертовой матери, не дожидаясь перитонита", не проводя даже медицинского осмотра. Сразу объявил цену вопроса 100-120 тыс. руб. Это за операцию по полному удалению межпозвонкового диска.
Знакомые посоветовали обратиться в Клинику нервных болезней при первом Меде. Вышел на местного врача. Который тщательно осмотрев меня и посмотрев снимки, предложил сначала провести эксперимент: ввести новокаиновую блокаду непосредственно в сустав позвонка (по ощущениям в район L4/L5) и прислушаться к ощущениям. Буквально через пять минут я обнаружил, что спина выпрямилась и я мог делать полноценные шаги. Спина не болела, но боль немного отдавала в правую ягодицу. На вопрос доктора на сколько боль отступила по 100 балльной шкале, я ответил, что легче стало на 80 баллов (боль на 20). После чего доктор сделал вывод, что для оперативного вмешательства по удалению грыжи показаний нет.
Мне предложили сделать радиочастотную денервацию.
А теперь внимание вопрос к врачам форума: после "убийства" нерва сможет ли мой организм предупредить меня о критических нагрузках на позвоночник? И вытекающий отсюда вопрос: делать или не делать? Также прошу уважаемых форумчан, перенесших подобную манипуляцию, откликнуться и поделиться опытом и ощущениями.
Прикладываю снимки. 



Читайте также: