Какой нерв иннервирует сфинктер зрачка
Билет 16
Вегетативная иннервация глаза обеспечивает расширение или сужение зрачка (Mm. dilatator et sphincter pupillae),аккомодацию (ресничная мышца - М. ciliaris), определенное положение глазного яблока в глазнице (глазничная мышца - М. orbitalis) и частично - поднимание верхнего века (верхняя мышца хряща века - М. tarsalis superior).
Сфинктер зрачка и цилиарная мышца, обусловливающая аккомодацию, иннервируются парасимпатическими нервами, остальные - симпатическими. Вследствие одновременного действия симпатической и парасимпатической иннервации выпадение одного из влияний приводит к преобладанию другого.
Ядра парасимпатической иннервации находятся на уровне верхних холмиков, входят в состав III черепного нерва (ядра Якубовича- Эдингера-Вестфаля) - для сфинктера зрачка и ядро Перлиа - для ресничной мышцы. Волокна от этих ядер идут в составе III нерва в ресничный узел, откуда берут начало постганглионарные волокна к мышце, сужающей зрачок, и ресничной мышце.
Ядра симпатической иннервации находятся в боковых рогах спинного мозга на уровне сегментов Q-Th1. Волокна из этих клеток направляются в пограничный ствол, верхний шейный узел и далее по сплетениям внутренней сонной, позвоночной и основной артерий подходят к соответствующим мышцам (Mm. tarsalis, orbitalis et dilatator pupillae).
В результате поражения ядер Якубовича-Эдингера-Вестфаля или идущих от них волокон наступает паралич сфинктера зрачка, при этом зрачок расширяется за счет преобладания симпатических влияний (мидриаз). При поражении ядра Перлиа или идущих от него волокон нарушается аккомодация.
Поражение цилиоспинального центра или идущих от него волокон приводит к сужению зрачка (миоз) за счет преобладания парасимпатических влияний, к западению глазного яблока (энофтальм) и легкому сужению глазной щели в связи с псевдоптозом верхнего века и легким энофтальмом. Эта триада симптомов - миоз, энофтальм и сужение глазной щели - носит название синдрома Бернара-Горнера, включающего также нарушения потоотделения на той же стороне лица. При этом синдроме иногда наблюдается такжедепигментация радужки. Синдром Бернара-Горнера чаще обусловлен поражением боковых рогов спинного мозга на уровне C8-Th1, верхних шейных отделов пограничного симпатического ствола или симпатического сплетения сонной артерии, реже - нарушением центральных влияний на цилиоспинальный центр (гипоталамус, ствол мозга). Раздражениеэтих отделов может вызывать выпячивание глазного яблока (экзофтальм) и расширение зрачка (мидриаз).
2. Инфаркт головного мозга. Этиология, патогенез, клиника, диагностика, лечение, профилактика.Ишемический инсульт (инфаркт головного мозга) - это острое нарушение мозгового кровообращения, при котором, в отличие от преходящего нарушения мозгового кровообращения, симптомы поражения нервной системы сохраняются более суток.
Этиология и патогенез
• Врожденные болезни сердца, приводящие к НМК : дефекты перегородок, незаращение Боталова протока, стенозы устья аорты и митрального клапана, коарктация аорты, сложные пороки сердца и др.
• Приобретенные болезни сердца: ревматизм, протезированные клапаны, эндокардиты, кардиомиопатия, миокардит, нарушения ритма и др.
• Болезни системы крови и коагулопатии: гемоглобинопатии, тромбоцитоз, полицитемия, лейкемии, ВДС, антифосфолипидный синдром, врожденные нарушения коагуляции, злокачественные новообразования.
• Ишемия возникает при падении МК ниже 20мл на 100 г / мин (норма 50-60).В течение нескольких минут возникают необратимые изменения в нейронах. Анаэробный обмен приводит к ацидозу.
• Лактат-ацидоз в сочетании с гипоксией нарушает функцию ферментной системы: транспорт ионов, что приводит к нарушению ионного гомеостаза клетки.
Важное значение имеет выброс в межклеточное пространство возбуждающих нейромедиаторов: глутамата и аспартата, недостаточность их обратного захвата астроглией, перевозбуждение глутаматных НМДА-рецепторов и раскрытие котролируемых ими Са каналов, что приводит к дополнительному притоку Са в нейроны .
Т. О. активируются ферменты липазы, протеазы, эндонуклеазы.
В условиях гипоксии происходит изменение нейромедиаторной активности
• Снижается концентрация нейромедиаторов в межклеточном пространстве
• Происходит инактивация медиаторов путем ферментного дезаминирования и окисления
• Нейромедиаторы проникают через поврежденный ГЭБ в кровь
• Происходит перегрузка митохондрий с разобщением процесса окислительного фосфорилирования, и усиливаются процессы катаболизма.
• Увеличивается содержание внутриклеточного кальция.
• Распад фосфолипидов в мембранах внутриклеточных органелл и наружной клеточной мембране усиливает перекисное окисление липидов и образование свободных радикалов
• Образование свободных кислородных радикалов и липидных перекисей оказывают нейротоксическое действие и вызывает некроз нервной ткани.
• Ишемия и гипоксия увеличивают выработку эксцитатных аминокислот (ЭАК) (глутаминовой и аспаргиновой) в коре головного мозга и базальных ганглиях.
• Активация рецепторов со связанными ионными каналами (подобными NMDA) ведет к гибели клетки из-за увеличения внутриклеточной концентрации кальция.
• Эксцитатные аминокислоты (ЭАК) препятствуют факторам, которые в норме управляют апоптозом, что увеличивает темп и выраженность процесса программируемой смерти клетки.
• Гибель клеток в этом районе увеличивает размеры повреждения, однако эти клетки в течение определенного времени могут сохранять жизнеспособность. Их распад можно предотвратить при восстановлении кровотока и использовании нейропротекторов.
• патологические изменения развиваются в очаге от 2-3 суток до 7 дней в зависимости от компенсаторных возможностей сосудистого русла и до инсультного состояния метаболизма мозга
Условно выделяют малые инсульты с лёгким течением и обратимым неврологическим дефицитом (неврологические симптомы
исчезают в сроки до трех недель) и большие, протекающие значительно тяжелее, с грубыми и необратимыми неврологическими проявлениями.
Варианты развития инсульта.
■ Острый (30-35% случаев) - неврологические симптомы развиваются в течение нескольких минут, часа.
■ Подострый (40-45% случаев) - симптоматика постепенно нарастает от нескольких часов до недели.
■ Хронический (20-30% случаев) - более 7 дней.
Общемозговые симптомы бывают ярко выражены в основном при остром развитии инсульта. Как правило, такое развитие инсульта наступает после эмоциональных переживаний.
Например, при тромбозе внутренней сонной артерии развиваются гемипарез и парез нижней мимической мускулатуры, интеллектуально-мнестические расстройства, нарушения речи, оптико-пирамидный синдром или гомонимная гемианопсия, а также нарушения чувствительности. В 25% случаев можно выслушать систолический шум над областью стеноза, в 17% - пальпаторно обнаружить снижение пульсации сонной артерии и её болезненность. У 20% больных возникают эпилептические припадки. Нередко больные жалуются на приступы брадиили тахикардии, которые обусловлены вовлечением в атеросклеротический процесс сонного синуса. При исследовании глазного дна на пораженной стороне обнаруживают простую атрофию диска зрительного нерва.
При тромбозе внутренней сонной артерии через некоторое время после развития инсульта может произойти быстрое восстановление неврологических расстройств, связанное с реканализацией тромба. Однако в дальнейшем нередко наступает повторная окклюзия сосуда с увеличением тромба и распространением его на сосуды виллизиева круга. При этом снова ухудшается состояние больного и возможен даже летальный исход.
Между двумя частями латерального (основного) ядра находятся группы мелких вегетативных (парасимпатических) клеток—добавочное ядро, куда входит парное мелкоклеточное ядро Якубовича, которое иннервирует неисчерченную (гладкую) внутреннюю мышцу глазного яблока, суживающую зрачок (сфинктер зрачка), обеспечивая реакцию зрачка на свет и конвергенцию, и непарное мелкоклеточное ядро Перлиа, расположенное между ядрами Якубовича, которое иннервирует ресничную мышцу (m. ciliaris), регулирующую конфигурацию хрусталика, чем обеспечивается аккомодация, т. е. близкое видение.
Аксоны нервных клеток парного и непарного парасимпатических ядер заканчиваются в ресничном узле (ganglion ciliare), волокна клеток которого достигают упомянутых мышц глаза, участвуя в реализации зрачкового рефлекса.
Глазодвигательный нерв покидает средний мозг через дно меж-ножковой ямки (fossa interpeduncularis) у верхнего края моста и медиальной поверхности ножки мозга и выходит на нижнюю поверхность головного мозга, где проходит вместе с блоковым, отводящим и глазным (ветвью V пары) нервами через верхнюю глазничную щель, покидая полость черепа и иннервируя указанные выше пять наружных и две внутренние мышцы глаза.
Полное поражение глазодвигательного нерва вызывает:
опущение верхнего века (ptosis), вызванное парезом или параличом m. levator palpebrae superioris;
расходящееся косоглазие (strabismus divergens) — за счет пареза или паралича m. rectus medialis и преобладания функции m. rectus lateralis (VI нерв) — глазное яблоко повернуто кнаружи и вниз;
двоение в глазах (diplo-pia), наблюдающееся при поднятии верхнего века и нарастающее при движении рассматриваемого предмета в сторону другого глаза,
отсутствие конвергенции глазных яблок вследствие невозможности движений глаза кнутри и кверху;
нарушение аккомодации (вследствие паралича ресничной мышцы) — больной не может рассмотреть предмет, находящийся на близком расстоянии;
расширение зрачка (midriasis) за счет преобладания симпатической иннервации m. dilatatoris pupillae;
выпячивание глазного яблока из глазницы (exophtalmus) за счет пареза или паралича наружных мышц глаза при сохранении тонуса m. orbitalis, имеющей симпатическую иннервацию от centrum cilio-spinale (Cs—Thi);
отсутствие зрачкового рефлекса.
Нарушение зрачкового рефлекса объясняется поражением его рефлекторной дуги.
Освещение одного глаза вызывает прямую (сужение зрачка на стороне освещения) и содружественную (сужение зрачка противоположного глаза) зрачковые реакции.
Исследование функции глазодвигательного нерва проводится одновременно с исследованием функций блокового и отводящего нервов.
Исследование зрачков сводится к определению их величины, формы, равномерности, а также прямой и содружественной реакции зрачков на свет. При исследовании прямой реакции зрачка на свет исследующий своими ладонями закрывает оба глаза исследуемого, обращенного лицом к свету, и, поочередно отнимая ладони, смотрит, как реагирует зрачок в зависимости от интенсивности его освещения. При исследовании содружественной реакции оценивают реакцию зрачка на свет в зависимости от освещенности другого глаза.
Исследование реакции зрачков на конвергенцию с аккомодацией проводится путем поочередного приближения предмета к глазам, затем отдаления его (на уровне переносицы). При приближении предмета, на котором фиксируется взор, зрачки суживаются, при отдалении — расширяются.
Утрата прямой и содружественной реакции зрачков на свет при сохранении живой их реакции на аккомодацию с конвергенцией называется синдромом Аргайла Робертсона, который наблюдается при спинной сухотке. При этом заболевании бывают и другие симптомы со стороны зрачков: их неравномерность (anisocoria), изменение формы. При хронической стадии эпидемического энцефалита отмечается обратный синдром Аргайла Робертсона (сохранность реакции зрачков на свет, но ослабление или утрата реакции зрачков на конвергенцию с аккомодацией).
При ядерном поражении часто поражаются лишь отдельные мышцы, что объясняется рассредоточенным расположением клеточных групп и вовлечением в процесс только отдельных из них.
Блоковой нерв, IV (п. trochlearis) — двигательный. Его ядро находится в покрышке среднего мозга на дне водопровода среднего мозга на уровне нижних холмиков. Аксоны двигательных клеток направляются дорсально, минуя водопровод среднего мозга, попадают в верхний мозговой парус, где совершают частичный перекрест. Покинув^-мозговой ствол позади нижних холмиков, корешок блокового нерва огибает ножку мозга по ее боковой поверхности, ложится на основание черепа, а затем вместе с глазодвигательным, отводящим и глазным нервами покидает через верхнюю глазничную щель полость черепа и входит в полость глазницы. Здесь он иннервирует единственную мышцу — верхнюю косую мышцу, поворачивающую глазное яблоко кнаружи и вниз.
Изолированное поражение отводящего нерва бывает редко. При этом возникает сходящееся косоглазие (strabismus convergens) и диплопия только при взгляде вниз.
Отводящий нерв, VI (п. abducens) — двигательный. Его относят также и к группе нервов мостомозжечкового угла. Его ядро располагается в дне верхнего треугольника ромбовидной ямки в пределах нижней части моста, где внутреннее колено лицевого нерва, огибая это ядро, образует лицевой бугорок. Аксоны двигательных клеток ядра направляются в вентральном направлении и, пройдя через всю толщу моста, выходят из ствола мозга между нижним краем моста и пирамидами продолговатого мозга. Затем отводящий нерв ложится на нижнюю поверхность головного мозга, проходит возле пещеристого синуса и покидает полость черепа через верхнюю глазничную щель (вместе с III, IV парами и верхней ветвью V пары) и проникает в глазницу, где иннервирует прямую латеральную мышцу, при сокращении которой глазное яблоко поворачивается кнаружи.
жения глазного яблока кнаружи. В таких случаях возникает сходящееся косоглазие и диплопия, усиливающаяся при взгляде в сторону пораженного нерва. Диплопия доставляет больному большие неудобства. С целью избежания ее он старается держать голову повернутой в сторону, противоположную пораженной мышцы, или прикрывать глаз рукой. Длительное двоение может сопровождаться головокружением, болью в области затылка и шеи в связи с вынужденным положением головы.
При ядерном поражении в патологический процесс вовлекаются и волокна лицевого нерва, огибающие ядро отводящего нерва, и волокна пирамидных путей ( раздел “Альтернирующие синдромы”, с. 130).
Иннервация взора. Содружественные движения глазных яблок обусловлены синхронным сокращением мышц, иннервируемых разными нервами. Так, повороты глаз вверх или вниз с одновременным опусканием или подниманием век требуют сокращения мышц, иннервируемых двумя глазодвигательными или двумя глазодвигательными и блоковыми нервами. Поворот глазных яблок в сторону осуществляется за счет сокращения мышц, которые иннервируются соответствующим стороне отводящим нервом и противоположным глазодвигательным. Подобная синхронность возможна благодаря существованию особой иннервационной системы — заднего продольного пучка, связывающего III, IV и VI пары друг с другом и другими анализаторами. Его нисходящие волокна начинаются в ядре заднего продольного пучка (Даркшевича), расположенном под дном орального конца водопровода среднего мозга. К ним присоединяются нисходящие волокна от латерального вестибулярного ядра (Дейтерса). Оканчиваются нисходящие волокна у ядер XI нерва и клеток передних рогов шейной части спинного мозга, обеспечивая связь с движениями головы. На своем пути нисходящие волокна подходят к клеткам ядер III, IV и VI пар, осуществляя связь между ними. В других вестибулярных ядрах — верхнем и медиальном — начинаются восходящие волокна, которые связывают ядро VI нерва с той частью ядра противоположного глазодвигательного нерва, которая иннервирует медиальную прямую мышцу. Ядра заднего продольного пучка связывают между собой части ядер глазодвигательных нервов, ответственных за поворот глаз вверх и вниз. Так обеспечиваются согласованные движения глаз.
Иннервация произвольных движений глаз осуществляется корой. Волокна, связывающие корковый центр взора (задние отделы средней лобной извилины) с задним продольным пучком, проходят через передние отделы передней ножки внутренней капсулы вблизи корково-ядерного пути и направляются в покрышку среднего мозга и моста, перекрещиваясь в передних его отделах. Заканчиваются они в ядре отводящего нерва (стволовой центр взора). Волокна для вертикальных движений глаз подходят к ядру заднего продольного пучка, которое является координационным центром вертикального взора.
Поражение заднего продольного пучка или стволового центра взора вызывает нарушение сочетанных движений глаз в сторону, соответствующую поражению (парез или паралич взора). Повреждение задних отделов средней лобной извилины или путей, идущих отсюда к заднему продольному пучку, вызывает парез или паралич взора в сторону, противоположную поражению. При ирритативных процессах в коре названных отделов возникают клонико-тонические судороги глазных мышц и головы в сторону, противоположную очагу раздражения. Поражение области, в которой расположены ядра заднего продольного пучка, вызывает парез или паралич вертикального взора.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
Что беспокоит?
Световой рефлекс
Световой рефлекс опосредуют фоторецепторы сетчатки и 4 нейрона.
- Первый нейрон (сенсорный) соединяет каждую сетчатку с обоими претектальными ядрами среднего мозга на уровне верхних холмиков. Импульсы, возникающие в височной сетчатке, проводятся неперекрещенными волокнами (ипсилатеральным оптическим трактом), которые заканчиваются в ипсилатеральном иретектальном ядре.
- Второй нейрон (вставочный) соединяет каждое претектальное ядро с обоими ядрами Edinger-Weslphal. Монокулярный световой раздражитель вызывает двухстороннее симметричное сужение зрачка. Повреждение вставочных нейронов вызывает диссоциацию реакций па свет и близкие расстояния при нейросифилисе и иинсаломах.
- Третий нейрон (преганглионарный моторный) соединяет ядро Edinger-Westphal с цилиарным узлом. Парасимпатические волокна идут в составе глазодвигательного нерва и, входя в его нижнюю ветвь, доходят до цилиарного узла.
- Четвертый нейрон (постганглионарный моторный) оставляет цилиарный узел и, проходя в коротких цилиарных нервах, иннервирует сфинктер зрачка. Цилиарный узел расположен в мышечном конусе, за глазом. В цилиарном узле проходят разные волокна, но только парасимпатические образуют в нем синапс.

[11], [12], [13], [14], [15], [16], [17], [18], [19]
Рефлекс на приближение
Рефлекс на приближение (синкинезия, а не истинный рефлекс) активируется при переводе взгляда с далекого объекта на близкий. Включает аккомодацию, конвергенцию и миоз. Зрение не является необходимым для рефлекса на приближение, и клинических состояний, при которых световой рефлекс присутствует, а рефлекс на приближение отсутствует, нет. Несмотря на то, что конечные пути для рефлекса на приближение и светового рефлекса идентичны (т.е. глазодвигательный нерв, цилиарный узел, короткие цилиарные нервы), центр рефлекса на приближение недостаточно изучен. Вероятны два надъядерных влияния: лобной и затылочной долей. Среднемозговой центр рефлекса на приближение, вероятно, расположен вентральнее, чем претектальное ядро, именно поэтому компрессионные поражения, такие как пинеаломы, преимущественно поражают дорсальные вставочные нейроны светового рефлекса, щадя вентральные волокна до последнего.

[20], [21], [22], [23]
Симпатическая иннервация зрачков
Симпатическая иннервация включает 3 нейрона:
- Нейрон первого порядка (центральный) начинается в заднем гипоталамусе и спускается, неперекрещенный, по стволу мозга до окончания в цилиоспинальном центре Budge в латеральном промежуточном веществе спинного мозга между С8 и Т2.
- Нейрон второго порядка (преганглионарный) идет от цилиоспииального центра до верхнего шейного узла. На своем пути он тесно связан с апикальной плеврой, где может поражаться бронхогенной карциномой (опухоль Pancoasl) или при операции на шее.
- Нейрон третьего порядка (постганглионарный) поднимается вдоль внутренней сонной артерии до вступления в кавернозный синапс, где соединяется с глазной ветвью тройничного нерва. Симпатические волокна достигают цилиарного тела и дилататора зрачка через назоцилиарный нерв и длинные цилиарные нервы.

[24], [25], [26], [27], [28], [29]
Афферентные зрачковые дефекты
Абсолютный афферентный зрачковый дефект
Абсолютный афферентный зрачковый дефект (амавро-тический зрачок) вызывается полным поражением зрительного нерва и характеризуется следующим:
- Глаз на стороне поражения слепой. Оба зрачка одинакового размера. При световой стимуляции пораженного глаза ни один зрачок не реагирует, но при стимуляции нормального глаза оба зрачка реагируют нормально. Рефлекс на приближение нормален для обоих глаз.
Относительный афферентный зрачковый дефект
Относительный афферентный зрачковый дефект (зрачок Marcus Gunn) вызывается неполным поражением зрительного нерва или тяжелым поражением сетчатки, но не вызывается плотной катарактой. Клинические проявления похожи на амавротический зрачок, но более легкие. Так, на стимуляцию больного глаза зрачки реагируют вяло, а нормального - живо. Различия зрачковых реакции обоих глаз подчеркивается тестом "покачивания фонарика", при котором источник света переводят с одного глаза на другой и обратно, последовательно стимулируя каждый глаз. Сначала стимулируют нормальный глаз, вызывая сужение обоих зрачков. Когда свет переводят на больной глаз, оба зрачка вместо сужения расширяются. Это парадоксальное расширение зрачков в ответ на освещение появляется потому, что расширение, вызываемое отведением света от нормального глаза, перевешивает сужение, вызываемое стимуляцией больного глаза.
При афферентных (сенсорных) поражениях зрачки имеют одинаковый размер. Анизокория (неодинаковый размер зрачков) является следствием поражения эфферентного (моторного) нерва, радужки или мышц зрачка.

[30], [31], [32], [33], [34], [35]
Диссоциация зрачковых рефлексов на свет и близкие расстояния
Рефлекс на свет отсутствует или вялый, но реакция на приближение нормальная.
Причины диссоциации зрачковых рефлексов на свет и близкие расстояния
- дефект проведения афферентации
- зрачок Adie
- herpes zoster ophthalmicus
- аберрантная регенерация n. oculomotorius
- нейросифилис
- диабет I типа
- миотоническая дистрофия
- дорсальный среднемозговой синдром Parinaud
- семейный амилоидоз
- знцефалит
- хронический алкоголизм
- Умеренный птоз (обычно 1-2 мм) как результат слабости мышцы Мюллера.
- Небольшое поднятие нижнего века из-за слабости нижней тарзальной мышцы.
- Миоз вследствие беспрепятственного действия сфинктера зрачка, с возникновением анизокории, усиливающейся при слабом освещении, так как зрачок Hоrner не расширяется, подобно парному.
- Нормальная реакция на свет и приближение,
- Уменьшение потоотделения ипсилатерально, по только если поражение ниже верхнего шейного узла, так как волокна, иннервирующие кожу лица, идут вдоль наружной шейной артерии.
- Гипохромная гетерохромия (радужки разного цвета- зрачок Horner светлее) видна, если поражение врожденное или существует давно.
- Зрачок расширяется медленно.
- Менее важные симптомы: гиперактивность аккомодации, гипотония глаза и гиперемия конъюнктивы.

[36], [37]
Зрачок Argyll Robertson
Вызывается нейросифилисом и характеризуется следующим:
- Проявления обычно двухсторонние, но асимметричные.
- Зрачки маленькие, неправильной формы.
- Диссоциация реакций на свет и приближение.
- Зрачки очень трудно расширить.

[38], [39], [40], [41], [42], [43], [44], [45], [46]
Зрачок Adie
Зрачок Adie (тонический) вызывается постганглионарной денервацией сфинктера зрачка и цилиарной мышцы, возможно вследствие вирусной инфекции. Обычно бывает у молодых и односторонней в 80% случаев.
Сопутствующими в некоторых случаях являются ослабление глубоких сухожильных рефлексов (синдром Holmes-Adie) и вегетативная дисфункция.
Фармакологические тесты. Если мехолил 2,5% или пилокарпин 0,125% инстиллировать в оба глаза, нормальный зрачок сужаться не будет, а пораженный - будет сужаться из-за денервационной гиперчувствительности. У некоторых больных диабетом также может быть эта реакция, а у здоровых людей оба зрачка сужаются очень редко.

[47]
Окулосимпатический паралич (синдром Horner, Горнера)
Причины синдрома Горнера
Центральный (нейрон первого порядка)
- поражения ствола мозга (сосудистые, опухоли, демиелинизация)
- сирингомиелия
- альтернирующий синдром Wallenberg
- опухоли спинного мозга
Преганглионарный (нейрон второго порядка)
- опухоль Pancoast
- каротидные и аортальные аневризмы и расслоения
- болезни шеи (железы, травма, послеоперационные)
Постганглионарный (нейрон третьего порядка)
- кластерные головные боли (мигренозная невралгия)
- расслоение внутренней сонной артерии
- опухоли носоглотки
- средний отит
- новообразование кавернозного синуса
Диагноз подтверждают с помощью кокаина. Гидроксиамфетамии (паредрии) используют для дифференцировки преганглионарного поражения от постганглионарного. Адреналин можно использовать для оценки денервационной гиперчувствительности.
Кокаин 4% инстиллируют в оба глаза.
- Результат: нормальный зрачок расширяется, зрачок Horner - нет.
- Объяснение: норалреналин, выделенный постганглионарными симпатическими окончаниями, подвергается обратному захвату, при этом его действие заканчивается. Кокаин блокирует обратный захват, поэтому норадреналин накапливается и вызывает расширение зрачка. При синдроме Горнера норадреналин не будет выделяться, поэтому кокаин не действует. Таким образом, кокаин подтверждает диагноз синдрома Horner.
Гидроксиамфетамин 1 % инстиллируют в оба глаза.
- Результат: при преганглионарном поражении оба зрачка расширятся, тогда как при постганглионарном зрачок Horner не расширится. (Тест выполняют на следующий день после того, как эффекты кокаина пройдут.)
- Объяснение: гидроксиамфетамин усиливает выделение норадреналина из постганглионарных нервных окончаний. Если этот нейрон интактен (поражение нейрона первого или второго порядка, а также нормальный глаз), НА будет выделяться, и зрачок расширится. При поражении нейрона третьего порядка (постганглионарного) расширения быть не может, т.к. нейрон разрушен.
Адреналин 1 : 1000 инстиллируют в оба глаза.

[48], [49], [50]
Реакция зрачков на раздражение и местнодействующие препараты значительно помогает оценить состояние больного в экстренной ситуации. Зрачковые нарушения в сочетании с другими признаками и симптомами позволяют локализовать поражение.
Для правильной трактовки зрачковой функции решающее значение имеет знание анатомии нервных волокон, идущих к зрачку, и его нормальной функции. Именно об этих основах, а также об изменениях зрачка при различных нарушениях, пойдет речь ниже.
Центральное отверстие в радужной оболочке образует зрачок. Радужка прикреплена к ресничному телу тонкими корешками и содержит мышцы, функционально подразделяющиеся на 2 группы: 1) сфинктер зрачка и 2) расширитель зрачка. Сфинктер иннервируется парасимпатическими нервными волокнами вегетативной нервной системы.
Преганглионарные парасимпатические волокна, идущие к зрачку, берут начало в ядре Эдингера — Вестфаля, которое находится в среднем мозге в полости черепа. Эти волокна идут супрамедиально по отношению к III черепным нервам вместе с последними, а пройдя через верхнеглазничную щель, сопровождают нижнюю ветвь III нерва до синапса в ресничном узле.
Постганглионарные волокна идут к сфинктеру зрачка в составе коротких ресничных нервов. Согласно имеющимся данным, сужение зрачка обеспечивают всего лишь 3% волокон, выходящих из ядра Эдингера — Вестфаля, а 94% из оставшихся — медиируют аккомодацию.
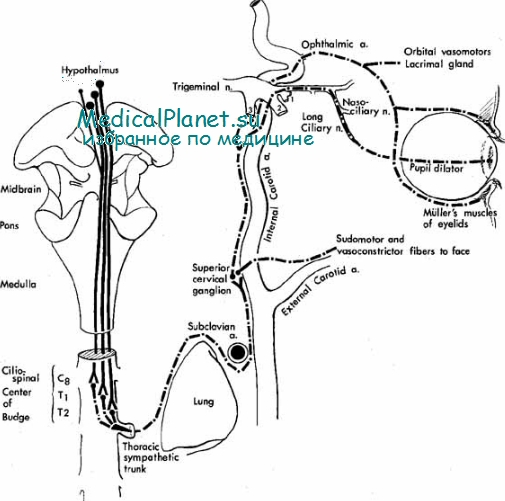
Расширитель зрачка иннервируется симпатическим отделом вегетативной нервной системы. Симпатические волокна к зрачку берут начало (волокна первого порядка) в заднелатеральной части гипоталамуса и идут в латеральных порциях ствола мозга, а также шейного отдела спинного мозга.
После образования синапса на уровне CVII, TI и ТII большинство преганглионарных (второго порядка) симпатических волокон к зрачку выходят на уровне TI и вместе с другими симпатическими волокнами огибают верхушку легкого, направляясь к верхнему шейному узлу, где образуют синапс. Постганглионарные волокна (нейрон третьего порядка) идут вместе с сонной артерией. Потоотделительные волокна сопровождают наружную сонную артерию, тогда как зрачковые вместе с внутренней сонной артерией направляются в полость черепа.
Часть зрачковых волокон входят в тимпаническое сплетение на промонтории (мысе) внутреннего уха, а затем воссоединяются с основной группой симпатических волокон. Большинство волокон, направленных к зрачку, идут вместе с носоресничным нервом в полость глазницы к расширителю зрачка.
В клинической практике зрачковые реакции принято оценивать с помощью яркого источника света. Освещение одного глаза раздражает волокна зрачков, которые идут вместе с афферентными зрительными волокнами (или сами являются афферентными зрительными волокнами) в составе зрительного нерва, зрительного перекреста и зрительного тракта. Считается, что в зрительном перекресте перекрещивается почти столько же зрачковых волокон, сколько афферентных зрительных. Вблизи от латерального коленчатого тела зрачковые волокна входят в ручку верхнего холмика и направляются в препокрышковую область.
После образования синапса равное число волокон идет к гомо- и контралатеральному ядрам Эдингера — Вестфаля.
Нормальная реакция на яркое освещение одного глаза заключается в быстром сужении зрачка и в раздражаемом (прямая реакция), и в нераздражаемом (согласованная реакция) глазу. Необходимым условием нормальной реакции является интактность как афферентного, так и эфферентного зрачковых путей. Нормальный диаметр зрачков составляет 3—4 мм. Анизокория — это различие между размерами зрачков. В отсутствие каких-либо явных нарушений различие между диаметрами зрачков не превышает 1 мм; такая анизокория наблюдается примерно у 20% людей, чаще у пожилых. Некоторые авторы называют ее физиологической.
Синапсы парасимпатических и преганглионарных симпатических волокон содержат ацетилхолин. В постганглионарных симпатических волокнах присутствует норадреналин. В локализации зрачковых нарушений значительную помощь оказывают местнодействующие вещества, влияющие на эти нейромедиаторы. О них речь пойдет ниже.
Читайте также:


