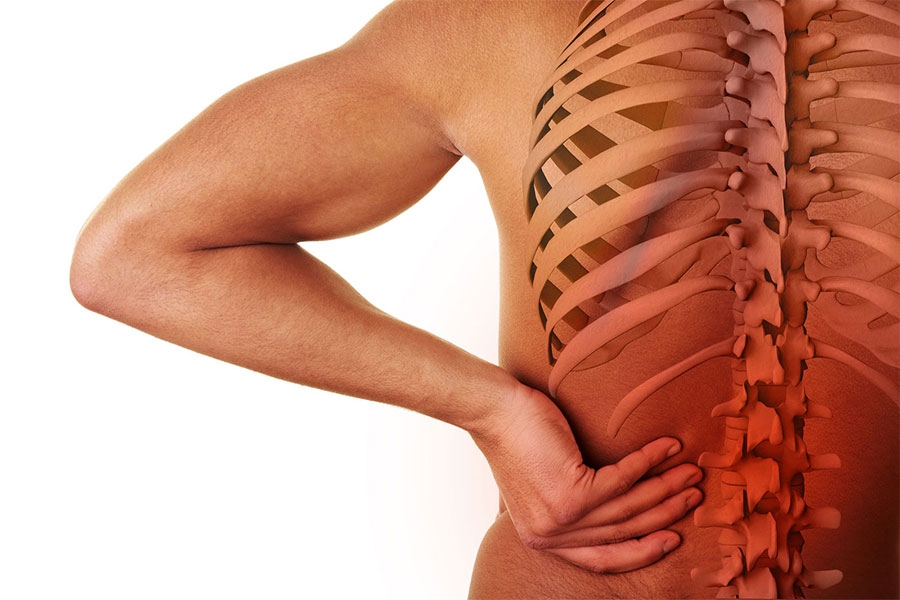
Лечение при воспалении нерва в поясничном отделе
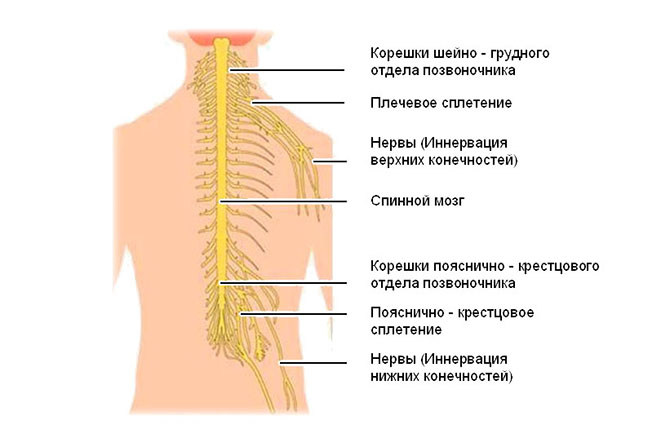
Поясничное сплетение формируется передними ветвями корешковых нервов L1-L4. Частично в него входят нижние ветви последнего грудного корешка. Пояснично-крестцовое сплетение – это объединение двух структур: поясничного и крестцового сплетения. Поясничное нервное сплетение расположено под большой поясничной мышцей по боковым поверхностям остистых отростков позвонков.
От него отходят следующие ветви:
- мышечные нервы, отвечающие за иннервацию мышечного каркаса поясницы;
- подвздошно-подчревный нерв обеспечивает иннервацию эпидермиса верхней части ягодицы и пахового кольца, обеспечивает подвижность поперечной и внутренней косых мышц живота;
- подвздошно-паховый нерв иннервирует эпидермис в области основания полового члена и мошонки у мужчин, поверхностях отделов половых губ у женщин;
- латеральный кожный нерв бедра обеспечивает чувствительность кожи нижних конечностей;
- бедренный нерв – распадаясь на подкожные и мышечные ветви, обеспечивает иннервацию подкожного жирового слоя и работу мышечных групп сгибателей и разгибателей;
- бедренно-половой нерв иннервирует паховую зону и внутренние половые органы;
- запирательный нерв и добавочный запирательный нерв иннервируются мышцы нижних конечностей и ягодичной зоны.
Как уже сказано выше, пояснично-крестцовое сплетение состоит из двух частей: поясничного и крестцового. Поясничное мы уже рассмотрели. Теперь осталось рассмотреть крестцовое. В целом пояснично-крестцовое нервное сплетение отвечает за иннервацию нижних конечностей, поясничной области, передней брюшной стенки. Оно же обеспечивает функциональность подавляющей части внутренних органов брюшной полости и малого таза.
Крестцовое нервное сплетение состоит и ветвей четвертого и пятого поясничных корешков и первых четырех корешковых нервов крестца. Выглядит как толстая пластинка в форме треугольника. Одной из вершин направлена к подгрушевидной мышце. Располагается между грушевидной мышцей и крестцом. Отсюда выходит самый крупный нерв в человеческом теле – седалищный. Остальные короткие и длинные ветви крестцового сплетения отвечают за иннервацию нижних конечностей.
Работают поясничное и крестцовое нервные сплетения совокупно и согласованно. С их помощью обеспечивается двигательная активность нижних конечностей, работоспособность кишечника, мочевого пузыря и т.д. Если наблюдается их поражение, то возникает сбой в процессе иннервации. Это чревато тем, что не могут в полной мере функционировать внутренние органы, появляется мышечная слабость в ногах и т.д.
Причины поражения нервов поясничного и пояснично-крестцового сплетения
Нервы поясничного сплетения чаще всего поражаются при дегенеративных дистрофических заболеваниях позвоночного столба. Лидирует среди потенциальных причин остеохондроз и такие его осложнения как грыжа диска, протрузия или экструзия. Также патологические изменения в сплетении могут быть связаны с воздействием следующих негативных факторов:
- эндокринные патологии, такие как сахарный диабет, нарушение функции надпочечников, щитовидной железы и т.д.;
- нарушение метаболических процессов в организме, приводящее к недостаточному клеточному питанию нервного волокна;
- сосудистые патологии, такие как атеросклероз, диабетическая ангиопатия, общая сосудистая недостаточность, спазмы капиллярных сосудов и т.д.;
- воспалительные процессы в области паравертебральных мягких тканей и структур спинного мозга, включая дуральные оболочки;
- опухоли позвоночника и окружающих его тканей (оказывают давление на поясничное сплетение и нарушают его работоспособность);
- хирургическое вмешательства (часто происходит частичное или полное рассечение поясничного сплетения при неаккуратном проведении операции по удалению повреждённого грыжей межпозвоночного диска, впоследствии это проявляется онемением, парезом или параличом отдельных частей тела);
- травматической воздействие (ушибы, вывихи, компрессионные переломы и трещины).
Нервы пояснично-крестцового сплетения также могут повреждаться при недостатке витаминов группы B, некоторых минералов в повседневном рационе питания. Железодефицитная анемия и длительный прием нестероидных противовоспалительных препаратов также могут спровоцировать поражение нервного сплетения. Часто патологические изменения выявляются при токсической системной нейропатии, например, при алкоголизме или лекарственном отравлении.
Поясничная и крестцовая плексопатия
Плексопатия поясничного сплетения может быть инфекционной, воспалительной, посттравматической, ятрогенной и аутоиммунной. Поражение нервного волокна может быть односторонним или двусторонним. Чаще всего диагностируется сочетанная плексопатия пояснично-крестцового сплетения, поскольку оба образования расположены в непосредственной близости друг от друга.
Изолированная поясничная плексопатия встречается в основном при локальных травматических воздействиях на место расположения одноименного нервного сплетения. Это может быть ушиб, компрессионные перелом тела позвонка, хирургическая операция, проникающее пулевое или ножевое ранение и т.д.
Пояснично-крестцовая плексопатия сопровождает все патологии пояснично-крестцового отдела позвоночника. Люмбоишалгия, люмбалгия — это состояния, при которых воспалительным отеком мягких тканей поражается структура нервных сплетений. В условиях даже небольшой компрессии в них нарушается трофика тканей, замедляется капиллярный кровоток. Начинаются ишемические изменения структуры нервного волокна. Это приводит к первичной форме поражения – воспалению, или плекситу.
Непосредственно плексопатия от плексита отличается хроническим течением и зачастую необратимостью происходящих атрофических изменений. Плексопатия сопровождается клиникой неврологических изменений, таких как выпадение чувствительности на отдельных участках нижних конечностей, передней брюшной стенки и в области ягодиц.
Поясничный и пояснично-крестцовый плексит
Пояснично-крестцовый плексит – это воспаление нервных сплетений, которое может быть инфекционным и асептическим. Во взрослом периоде жизни в 95 % случаев встречается асептический плексит, который развивается на фоне остеохондроза и его осложнений.
Поясничный плексит отличается острым течением и бурным началом. Внезапно пациент начинает ощущать выпадение иннервации на некоторых участках. Часто поражается седалищный нерв, бедренный, подкожный латеральный и т.д. Онемение в нижней конечности на стороне поражения, покалывание кожи, снижение местной температуры и бледность кожных покровов – это все клинические признаки поражения нервов поясничного сплетения.
При тотальном плексите, когда воспаляется вся его ткань, могут возникать признаки нарушения функции внутренних органов брюшной полости. Это парезы кишечника, когда отсутствует перистальтика и не происходят пищеварительные процессы, запоры или диареи. У женщин часто это заболевание провоцирует синдром гиперфункции мочевого пузыря. Появляется ощущение его постоянной переполненности и частые позывы к мочеиспусканию. Симптомы часто принимают за проявление цистита, но назначаемое лечение не помогает. Необходимо исключать поражение нижних ветвей пояснично-крестцового сплетения, которое может давать такие нехарактерные симптомы.
Для диагностики применяется рентгенографический снимок пояснично-крестцового отдела позвоночника. С его помощью можно исключить травматические поражения костной ткани, развивающийся и осложненный остеохондроз , смещение тел позвонков, искривление позвоночного столба и т.д. Также показано МРТ обследование, в ходе которого врач сможет установить точное состояние сплетений и поставит диагноз.
Симптомы поражения пояснично-крестцового сплетения
Клинические симптомы поражения поясничного сплетения начинаются проявляться плексалгией. Это состояние, при котором возникают стойкие боли в области бедра, ягодицы, нижней части живота, поясницы. По мере развития заболевания появляются симптомы плексопатии поясничного сплетения – это иррадиация боли по ходу пораженных нервов, онемение, парестезии и т.д. В тяжелых случаях может отниматься нога на стороне поражения. При двустороннем воспалительном процессе слабость определяется в обеих конечностях, часто пациент не может самостоятельно передвигаться. Может возникать задержка мочеиспускания или напротив, слишком частые позывы в туалет.
Симптомы поражения пояснично-крестцового сплетения:
- парестезия в паховой области;
- снижение кожной чувствительности в области ягодиц и верхней части бедра;
- усиление болевых ощущений при попытке совершить любое движение;
- острая мышечная слабость, ощущение, что невозможно без посторонней помощи сделать шаг;
- покалывание в нижних конечностях;
- бледность кожных покровов.
Это основные симптомы воспаления поясничного и крестцового сплетения, которые говорят о том, что развивается серьезное поражение вегетативной нервной системы. При проведении осмотра врач может вывить снижение тонуса мышц, напряженность в триггерных точках, расположенных по ходу седалищного и бедренного нервов. Спустя несколько дней отмечается выпадение сухожильных рефлексов (ахиллова и коленного). Симптомы натяжения положительные.
Проводятся диагностические функциональные тексты:
- человек ложится на спину, его просят поднять ногу вверх, если он поднимает прямую, то появляется резкая боль, если согнутую в колене, то боль отсутствует (симптом Ласега);
- человек ложится на живот, врач пытается приподнять прямую ногу вверх – возникает боль (симптом Вассермана).
Если не предпринимать меры для лечения плексопатии поясничного и пояснично-крестцового сплетения, то с течением времени развивается гипотрофия мышц нижних конечностей, могут развиваться дегенеративные дистрофические заболевания хрящевой ткани коленного и тазобедренного суставов. В ряде случаев наступает инвалидность по причине полной парализации нижних конечностей. Может появляться недержание мочи и кала.
Как лечить поражение пояснично-крестцового сплетения
Перед тем, как начинать проводить лечение поражения пояснично-крестцового сплетения, нужно провести тщательную диагностику и поставить точный диагноз. Клинические симптомы поражения поясничного сплетения могут напоминать ряд других патологий. В частности, нужно исключать вероятность развития стеноза спинномозгового канала, при котором пациенту требуется экстренная медицинская помощь. Самостоятельно исключить это заболевание вряд ли удастся, поскольку необходимы специальные обследования.
В домашних условиях лечить поражения нервов поясничного сплетения очень затруднительно, поскольку требуется устранить причину появления данной патологии. Для получения эффективной и безопасной медицинской помощи лучше всего обращаться к специалистам клиник мануальной терапии.
С помощью тракционного вытяжения позвоночного столба можно устранить компрессию крупных нервов и корешков, отходящих от спинного мозга через специальные отверстия в телах позвонков.
Остеопатия и массаж позволяют восстановить микроциркуляцию крови и лимфатической жидкости в области поясничного и крестцового нервного сплетения. Повышение эластичности окружающих мягких тканей и купирование спазма мышечных волокон создает благоприятные условия для восстановления.
Физиотерапия и лазерное воздействие помогают регенерировать ткани. А правильно проводимое иглоукалывание активирует скрытые резервы организма и запускает процесс восстановления нервного волокна в сплетениях.
Также могут применяться лечебная гимнастика, кинезиотерапия, электромиостимуляция и другие методы воздействия.
В домашних условиях ничего из описанного выше применить не получится. А использовать нестероидные противовоспалительные мази при плексите не только бесполезно, но и опасно. Вы рискуете перевести патологию в хроническую рецидивирующую форму. В этом случае в недалеком будущем может наступить парализация нижней части тела и помощь восстановить подвижность будет очень сложно. Не откладывайте обращение к врачу в долгий ящик.
Имеются противопоказания, необходима консультация специалиста.
Причины
Причинами могут стать самые разные факторы. Они в обязательном порядке выявляются на стадии диагностики, так как без их устранения боли будут возвращаться снова и снова.
- дегенеративно-дистрофические поражения позвоночника (межпозвонковая грыжа, остеохондроз, кифоз, спондилоартроз, анкилозирующий гиперостоз, протрузия межпозвонкового диска) — боль отдаёт в грудную клетку;
- простудные заболевания (ОРВИ, ОРЗ) — боль локализуется в области поясницы и лопаток;
- герпес, опоясывающий лишай;
- воспалительные процессы, локализующиеся в околопозвонковых тканях;
- интоксикация организма;
- сердечно-сосудистые заболевания, которые приводят к нарушению локального кровообращения;
- травмы позвоночника — следствием чаще всего становится защемление седалищного нерва;
- сахарный диабет;
- рассеянный склероз;
- гипо- и авитаминоз;
- опухоли различной этиологии.
- чрезмерные физические нагрузки;
- гиподинамия, сидячая работа, малоподвижный образ жизни;
- тесное, неудобное, утягивающее, не по размеру купленное нижнее бельё: бюстгальтер, корсет, колготки;
- длительное пребывание в неудобной позе;
- переохлаждение организма.
- сильный стресс;
- неврозы;
- психозы;
- чрезмерные эмоциональные нагрузки;
- моральная усталость;
- переутомление, синдром хронической усталости.
Психоэмоциональные причины развития невралгии провоцируют появление нетипичной симптоматики — больной ощущает сильнейший зуд и жжение в области лопаток или поясницы.
Симптомы
Основной признак невралгии — боль. Локализуется там, где повреждён нерв. Характер может быть совершенно разным:
- сильная или слабая;
- внезапная или тупая;
- жгучая или тянущая;
- режущая или ноющая;
- приступообразная или постоянная.
Усиливается при резких движениях, чихании, наклонах, кашле, глубоком вздохе, надавливании, выполнении физической работы. При отсутствии лечения присоединяются мышечные спазмы. Болевая точка может покраснеть. Часто образуются отёки.
В зависимости от места поражения нервных корешков, симптомы невралгии спины могут быть разными.
Шея
Грудной отдел позвоночника
- Характер боли: опоясывающая, постоянная, ноющая, отдаёт в сердце, часто обостряется по ночам, усиливается при резких движениях и глубоком вздохе;
- зона распространения: в области лопаток и верхнего отдела поясницы;
- ночные обострения часто сопровождаются приступами удушья, сонным апноэ и паническими атаками;
- мышечные спазмы и судороги;
- тремор рук.
Спинной мозг и нервные структуры
Поясница
- Характер боли: острая, пронизывающая, резкая, интенсивная; отдаёт в какую-то одну ногу так, что на неё невозможно ступить; при защемлении седалищного нерва — невыносимая;
- траектория распространения: верхний отдел поясницы → нижний → задняя поверхность бедра → голени → пальцы ног;
- мышечные отёки и спазмы;
- при защемлении седалищного нерва возможно временное полное обездвиживание;
- тремор ног.
Чаще всего невралгия спины диагностируется у взрослых. Процент заболевания у детей минимален. В крайних случаях она является следствием родовой травмы у новорождённых. Иногда возникает у подростков из-за сильного стресса, связанного с возрастным кризисом.
По характеру боли:
- острая невралгия спины, характеризующаяся сильными болевыми приступами, обычно длится 10-14 дней;
- хроническая, когда боль отступает под напором лечения (стадия ремиссии).
По локализации боли:
- костно-суставная, когда боль ощущается в позвоночнике, рёбрах;
- мышечная невралгия, характеризующаяся спазмами и отёками.
В зависимости от поражённого участка:
- шейная;
- грудная;
- поясничная.
Выделяют также постгерпетическую невралгию — редкий вид заболевания, но невероятно болезненный. Тело словно пронзает сильнейший удар током при одном только прикосновении. Причиной чаще всего становится реактивация в организме одного из вирусов: герпеса, ветряной оспы, Эпштейна-Барр, цитомегаловируса.
Диагностика
При подозрении на невралгию спины следует обратиться к невропатологу или вертебрологу. Дифференциальная диагностика предполагает применение таких методов, как:
- пальпация болевой точки;
- сбор анамнеза;
- инструментальные обследования: рентгеноскопия грудной клетки и позвоночника, электрокардиография, магнитно-резонансная и компьютерная томографии, электромиография.
Главная задача врача при диагностике — дифференцировать невралгию и схожие по симптоматике заболевания — инфаркт, воспаление лёгких.
Лечение
Обычно лечение комплексное. Одновременно назначаются медикаментозные препараты, даётся направление на физиопроцедуру, объясняется принцип выполнения ЛФК, рекомендуются народные средства, озвучиваются правила ухода за больной точкой.
Первая помощь оказывается в момент болевого приступа.
Приоритетная задача — успокоить больного, потому что паника усиливает болевые ощущения. После этого необходимо помочь ему принять удобное положение тела:
- если боль в шее — усадить, укутать шарфом или платком;
- в грудной клетке — наклонить тело в здоровую сторону;
- в пояснице — уложить на живот на ровную и твёрдую поверхность, укрыть пледом.
При обострении боли нельзя применять разогревающие мази — лучше растереть спину охлаждающим гелем:
- Бен-Гель;
- Быструмгель;
- Вольтарен эмульгель;
- Диклофенак;
- Дип Рилиф;
- Долобене.
Дать обезболивающие таблетки:
- Анальгин;
- Диклофенак;
- Кеторолак;
- Найз;
- Нурофен;
- Ортофен;
- Пенталгин;
- Темпалгин;
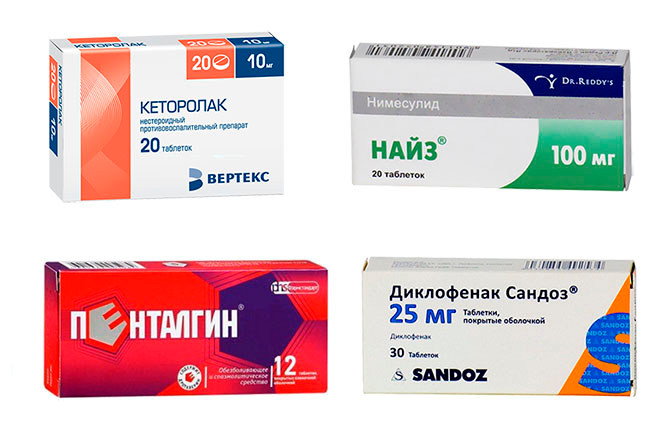
Обезболивающие препараты
Если первая помощь при невралгии спины не возымела эффекта, боль не прекратилась или даже усилилась, вызывается на дом врач. Если приступ удалось купировать, больного необходимо уговорить как можно быстрее (желательно на следующий же день) обратиться к профильному специалисту.
Для приёма внутрь
В первую очередь при невралгии врач назначает противовоспалительные препараты от болей в спине:
- Анальгин;
- Найз;
- Нурофен.
В качестве альтернативы прописывается какое-нибудь нестероидное противовоспалительное лекарство:
- Диклофенак;
- Ибупрофен;
- Индометацин;
- Кеторолак;
- Мелоксикам;
- Мовалис;
- Налгезин.
Для снятия мышечных спазмов применяются миорелаксанты центрального действия — Мидокалм, Баклофен или Сирдалуд. С этой же целью могут быть прописаны противоэпилептические препараты, хорошо зарекомендовавшие себя в лечении невралгий. Это Финлепсин, Габапентин, Карбамазепин.
В период обострения, чтобы облегчить боль, врач может назначить успокаивающие препараты седативного действия:
- Глицин;
- Ново-пассит;
- Афобазол;
- Тенотен;
- Персен;
- настойки валерианы, пустырника.
Комплексные препараты, содержащие витамины группы В, ускоряют выздоровление: Мильгамма композит, Нейрорубин, Нейровитан.
Для наружного применения
В стадии обострения невралгии применяются охлаждающие гели (список приведён выше). Как только боли немного затихают, используется согревающая мазь, но с разрешения врача и в минимальных дозировках. Это могут быть:
- Апизартрон;
- Випратокс;
- Випросал В.
Также с разрешения врача можно применять общеукрепляющие мази, полезные для позвоночника:
- Flekosteel;
- Artraid;
- массажный бальзам Дикуля;
- Здоров (крем-воск).
Выбор мазей от болей в спине на современном фармацевтическом рынке достаточно обширен.
Инъекции
Внутримышечные инъекции — одно из самых эффективных лечений невралгии спины с практически мгновенным купированием боли. Это могут быть:
- микс из анальгетика и спазмолитика: Анальгин в сочетании с Но-шпой, Папаверином или Димедролом;
- противовоспалительные нестероиды и миорелаксанты: Диклофенак, Вольтарен, Артрозан, Мидокалм, Мелоксикам;
- витамины: В1, В2, В6, В12;
- Мильгамма — микс из витаминов группы В и обезболивающего (лидокаина или новокаина);
- гормоны: Преднизолон, Гидрокортизона ацетат, Дексаметазон.
В случае сильнейших приступов врач проводит новокаиновую блокаду для временного облегчения боли. Инъекция вводится в околопозвоночную область специальной иглой. Представляет собой микс из гормонов, анестетиков и противовоспалительных препаратов.
Пластырь
В последнее время от болей в спине стал широко применяться обезболивающий пластырь. Он быстро купирует приступы и прост в использовании. Выбор в аптеках достаточно богат:
- Версатис с лидокаином;
- Вольтарен с диклофенаком натрия;
- ZB Pain Relief Orthopedic Plaster — ортопедический пластырь с травами;
- чёрный нефрит с травами;
- Injoint — прозрачный гель-пластырь с пчелиным и змеиным ядом.
Однако нужно понимать, что ни один пластырь не лечит невралгию, а лишь облегчает течение болезни, временно устраняя некоторые симптомы.
Физиотерапевтическое лечение предполагает применение следующих процедур:
- магнитотерапия;
- дарсонвализация;
- ультрафиолетовое облучение;
- ДМВ-терапия;
- электрофорез;
- парафиновые и озокеритовые аппликации;
- грязелечение.
В домашних условиях с разрешения врача можно пользоваться физиотерапевтическими приборами, нормализующими кровоток в больной области, предназначенные для снятия болевого синдрома и лечения заболеваний позвоночника. Хорошо зарекомендовали себя в этой нише Алмаг-01 и Дэнас.
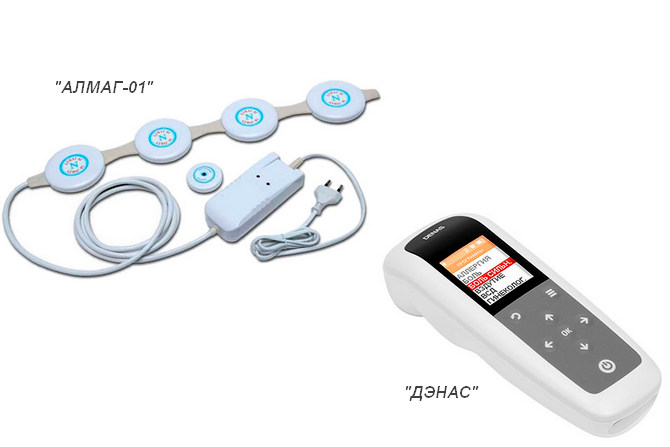
Электростимуляторы для нормализации кровотока в больной области Алмаг-01 и Дэнас
При невралгии спины применяются различные виды массажа.
- Классический лечебный
Выполняется только специалистом. Курс лечения — 10 процедур. Длительность одного сеанса — около получаса. Эффект: ослабление болей, снятие мышечных спазмов, улучшение кровообращения и лимфотока.
- Точечный (акупунктурный)
Лечебное воздействие на определённые точки. Некоторые осваивают его самостоятельно для применения в домашних условиях.
- Баночный (вакуумный)
Установка силиконовых вакуумных банок на лопатки и поясницу. Мгновенно снимают болевой синдром, ускоряют кровоток, устраняют отёки, улучшают подкожный обмен веществ, препятствуют дальнейшему развитию заболевания, предупреждают появление осложнений. Подходят для домашнего применения.
Самостоятельно в домашних условиях вылечить невралгию спины невозможно, однако есть народные средства, позволяющие облегчить течение заболевания в стадии ремиссии. В частности, можно делать различные компрессы.
Залить 50 г эвкалиптового листа 500 мл воды. Довести до кипения, держать на сильном огне 5 мин. Настаивать под крышкой 1,5 часа. Процедить. Добавить 15 г мёда. Тщательно размешать. Смочить ткань. Приложить к больному месту, накрыть сверху чем-нибудь тёплым. Держать 15 мин. Применять пару раз в день такими короткими курсами или оставлять на ночь.
Несколько листков герани выложить на кусок льняной ткани. Закрепить на больном месте тёплым платком. Каждые полчаса листки менять на свежие. Держать 2 часа.
100 г пшеничной муки и 10 г сухих дрожжей залить 200 мл тёплого молока. Замесить. Маленькими порциями добавить 100 г ржаной обдирной муки, постоянно помешивая. Накрыть плёнкой с отверстиями, оставить на 10 часов. Всыпать ещё 100 г ржаной обдирной муки мелкими порциями при постоянном помешивании.
Натереть больное место очищенным скипидаром. Обернуть тесто марлей, приложить. Сверху накрыть бумагой для компрессов. Замотаться шерстяным платком. Продолжительность процедуры — 40 мин. Частота — через день. Тесто можно использовать повторно.
Смазать больное место мёдом. Поверх наложить лепёшку из растопленного воска. Продолжительность первой процедуры — 5 мин. Каждую последующую постепенно увеличивать во времени.
Кому-то помогает мазь домашнего приготовления для растирания больной спины. Берутся свежие почки сирени и свиной жир. Пропорции — 1 к 4. Перемешиваются и подогреваются на медленном огне. Применять в тёплом виде.
При невралгии спины также рекомендуются ванны с добавлением осиновой коры, хвойных иголок или сосновых шишек.
Если образовались отёки, помогают солевые примочки.
Вместо седативных препаратов можно пить настой из пустырника или чай с мелиссой.
Однако нужно помнить, что самолечение в домашних условиях проводится только с разрешения врача. Иначе любая процедура может обернуться во вред, ухудшить состояние и привести к необратимым последствиям.
Есть специальные упражнения, помогающие при невралгии спины. Лечебная физкультура должна быть в обязательном порядке согласована с врачом. Практикуется только в стадии ремиссии. Одно из основных правил — не делать никаких резких движений, выполнять плавно, не торопясь.

Упражнения для шеи
- Положить ладонь на лоб. Постараться выдвинуть голову вперёд, оказывая рукой сопротивление.
- Положить ладонь на затылок. Постараться отодвинуть голову назад, оказывая рукой сопротивление.
- Положить ладонь на правое ухо. Постараться наклонить голову к правому плечу, преодолевая сопротивление.
- Положить ладонь на левое ухо. Постараться наклонить голову к левому плечу, преодолевая сопротивление.
- Выполнить повороты головой вправо и влево.
- Выполнить наклоны головой вперёд и назад.
- Выполнить вращение головой по часовой стрелке, затем — против неё.
Количество повторов для каждого упражнения — 10.
Упражнения для грудного отдела позвоночника
Лечь на спину, вытянуться. Поднять выпрямленные руки вверх над головой. Перекатываться попеременно вправо и влево.
Встать прямо. Ноги на ширине плеч. Локти согнуть, руки ладонями вниз расположить перед грудью. Вращать верхнюю часть тела по часовой стрелке и против.
Упражнения для поясницы
Встать на четвереньки. На вдохе выгнуть спину дугой. На выдохе — прогнуть в обратную сторону.
Встать на четвереньки. Выпрямить и вытянуть правую ногу назад, упереться пальцами в пол. Одновременно с ней вытянуть перед собой левую руку. Зафиксироваться на несколько секунд. Выполнить для другой стороны.
Лечь на спину. Согнуть колени. Руки запрокинуть за голову. Медленно потянуться правым локтём к левому колену. Вернуться в исход. Выполнить для другой стороны.
- Ягодичный мостик
Лечь на спину. Вытянуть руки вдоль тела. Поднять таз, зафиксироваться, опустить.
При ежедневном и правильном выполнении лечебная гимнастика ускорит выздоровление.
В лечении невралгии спины также применяются следующие вспомогательные методы:
- мануальная терапия;
- специальный корректирующий корсет для осанки;
- иглоукалывание;
- йога-мат;
- валик универсальный (аппликатор Ляпко);
- хирургическое вмешательство — удаление ткани, которая оказывает давление на нервные окончания.
Несмотря на такое обилие препаратов, процедур, народных средств и методов даже нетрадиционной медицины, как лечить невралгию спины в каждом отдельном случае, может сказать только невропатолог.
Рекомендации

Чтобы облегчить течение невралгии и избежать острых болевых приступов в спине, необходимо иметь в виду несколько врачебных рекомендаций:
- В период обострения нельзя принимать горячие ванны, загорать, применять разогревающие мази. Даже сухое тепло использовать с большой осторожностью.
- Избегать переохлаждения организма. Укреплять иммунитет, стараться не болеть.
- Не поднимать тяжести. На время отказаться от силовых тренировок.
- Высыпаться. Спать на ортопедическом матрасе: при шейной невралгии — на жёстком, при грудной — на средней жёсткости, при поясничной — на мягком.
- Правильно питаться.
- Пить больше воды.
- Заняться плаванием. Ежедневно делать лечебную гимнастику. Больше двигаться.
- Чаще гулять и проветривать помещения.
- Отказаться от алкоголя и курения.
- Избегать стрессов и переутомления.
Тем, у кого сидячая работа, рекомендуется каждый час делать перерыв и разминаться — ходить, потягиваться, выполнять несложные упражнения.
При возникновении любых дискомфортных ощущений необходимо своевременно обращаться к врачу.
Эти же рекомендации являются одновременно и профилактическими мерами, позволяющими избежать невралгии.
Осложнения
Если не заниматься полноценным лечением невралгии спины, заболевание не только перейдёт в хроническую стадию, но и будет иметь самые негативные последствия для здоровья. Возможные осложнения:
Также, если воспаление не купировать, есть высокий риск его распространения на межпозвонковые соединения. Это может привести к развитию опоясывающего лишая, сыпи на теле, повышению температуры.
Невралгия спины — крайне тяжёлое заболевание, требующее профессионального лечения, терпения и соблюдения врачебных рекомендаций. Лишь при таких условиях оно отступит и не будет иметь пагубных последствий.
Читайте также:


