Лечение защемления нерва в пояснице блокада
Принцип действия
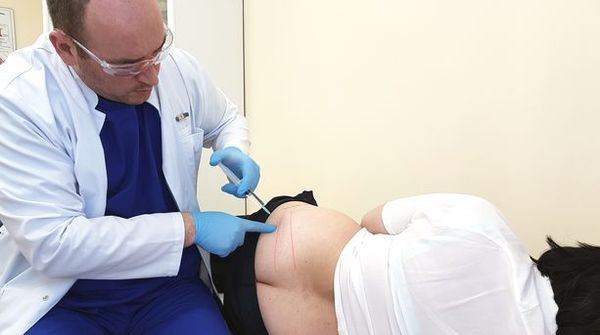
Манипуляцию выполняет только специалист. Поскольку очень многое зависит от определения правильного места для укола и точности попадания. Невротомия – главный принцип для проведения блокады при воспалении седалищного нерва. Что он обозначает?
В болевую область вводят препарат с анальгетическим эффектом. Он начинает действовать локально и мешает прохождению нервных импульсов по нервному волокну. Практически сразу же боль притупляется и полностью уходит.
Кроме этого, восстанавливается подвижность и способность к перемещению. Улучшается местное кровообращение, ткани получают в достатке кислород и питательные вещества. Уходят неприятные ощущения в форме тяжести и онемения.
Из этого видео вы узнаете, каким образом делается блокада седалищного нерва.
Преимущества и недостатки
У блокады при ущемлении седалищного нерва есть целый ряд неоспоримых достоинств по сравнению с другими способами лечения, такими как электрофорез, прием препаратов, внутримышечные инъекции. Наиболее существенные преимущества:
Каких еще осложнений можно опасаться? Очень редко возможны такие неприятные ситуации:
- попадание иглой в сосуд и развитие гематомы;
- возможное задевание нерва. Ощущается как сильнейший удар током, болезненность усиливается;
- поломка иглы в месте блокады. Поэтому специалист предупреждает о необходимости полного расслабления. Ни в коем случае нельзя дергаться и совершать резкие движения.
Показания и противопоказания
Если назначают блокаду, пациенту полезно знать, какие существуют показания для ее проведения. Для выполнения этой непростой техники выделяют такие экстренные случаи:
- сильное воспаление;
- местные трофические нарушения;
- резкая болезненность при защемлениях;
- круглосуточные сильные болевые приступы после травмы;
- выраженная невралгия;
- перегрузка связок;
- спазмирование мышечных групп;
- контрактура.
Этот метод является ведущим и незаменимым, если нужно быстро и эффективно:
- купировать боль при ущемлении;
- устранить спазм;
- уменьшить воспалительные процессы;
- избавиться от местного отека.
Врачи не всегда и не всем пациентам назначают блокаду. Чтобы не проводить манипуляцию, существуют серьезные противопоказания в состоянии здоровья. Это могут быть такие патологические проявления:
- тяжелые болезни печени;
- непереносимость вводимых лекарств;
- склонность к гипотонии;
- замедленный пульс – менее 60–55 пульсаций в минуту;
- неблагоприятные сердечные аритмии по типу блокады желудочков, предсердий;
- слабость синусового узла.
Для успешности процедуры пациенту важно, как можно более полно рассказать врачу свой анамнез.

Какие препараты применяются
При проведении блокады невропатологи используют следующие группы препаратов для экстренного лечения:
Блокада седалищного нерва - это инъекция обезболивающих и противовоспалительных средств, лечебная и диагностическая процедура, показанная при ишиасе.

При воспалении или ущемлении нерва основным симптомом является резкая интенсивная боль в ноге, приводящая к существенному ограничению подвижности. Введение анестетиков и других лекарственных препаратов непосредственно в очаг поражения не только снимает болезненную симптоматику, но и обеспечивает терапевтический эффект. Для проведения блокады существуют определенные показания и противопоказания, а сама манипуляция выполняется врачом.
Показания к проведению
При ишиасе средней и легкой степени показана терапия пероральными препаратами болеутоляющего, противовоспалительного, спазмолитического действия. Назначаются также мази с аналогичным эффектом, в некоторых случаях – инъекции. В отличие от обычных уколов блокада направлена прежде всего на купирование болевых импульсов и используется в следующих случаях:
- диагностика – при нейропатиях данная манипуляция позволяет точно определить локализацию и объем поражения;
- выраженные боли, препятствующие передвижению, имеющие постоянный характер;
- неэффективность предыдущего лечения пероральными и наружными средствами.
Блокада анестетиками эффективна как при воспалении, так и при защемлении нерва, поскольку болезненные ощущения исчезают мгновенно. Однако эффект длится несколько часов, поэтому регулярно требуются повторные инъекции. Применение противовоспалительных препаратов дает стойкий терапевтический эффект.
Техники выполнения
В отличие от внутримышечных уколов, которые можно делать самостоятельно в домашних условиях, блокаду седалищного нерва должен выполнять исключительно специалист.
Не имея медицинского образования, подобрать подходящий способ и место введения лекарства практически невозможно. Самолечение чревато также осложнениями: повреждениями нервов и сосудов, поломкой иглы, воспалением.
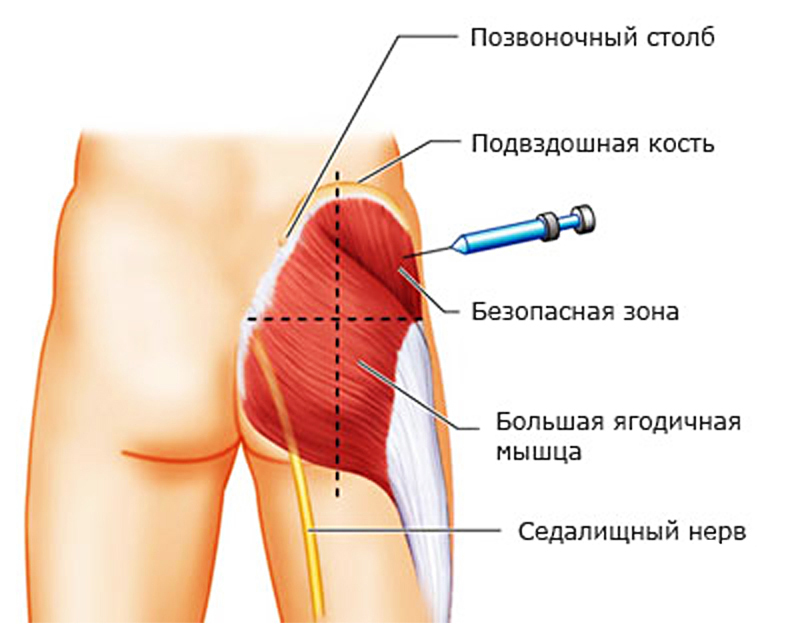
Проводится задним доступом, больной при этом лежит на животе. Для определения точки, куда необходимо ввести анестетик, проводятся две воображаемые линии. Первая – горизонтальная – через вершину большого вертела кости бедра, вторая – вертикальная – вдоль наружного края седалищного бугра. Место их пересечения располагается непосредственно над искомым нервом.
Чтобы избежать инфицирования, кожа предварительно обрабатывается антисептиком. Затем инфильтруется кожа в зоне инъекции (для этого применяется 0,25% раствор новокаина). После того как чувствительность пропадет, через тонкую длинную иглу в глубжележащие ткани вводится новокаин в концентрации 0,5% объемом от 20 до 40 мл.
Пациент располагается на боку, пораженная конечность при этом находится сверху, согнута под прямым углом в бедре и колене. Место введения иглы определяется следующим образом: воображаемой линией соединяются верхняя задняя подвздошная ость и верхушка большого вертела.
От середины полученной линии книзу (в сторону копчика) проводится перпендикуляр длиной 4-5 см. Полученная точка на его свободном конце представляет собой место для инъекции. Длинной тонкой иглой вначале обезболиваются кожа с подкожной клетчаткой, затем – подлежащие ткани.
Данная техника используется, когда нельзя повернуть пациента (при поврежденном позвоночнике, например). Больной лежит на спине, ноги прямые. После обработки операционного поля антисептиком делается разметка.
Первая линия соединяет лобковый бугорок подвздошной кости с ее передневерхней остью. Отрезок делится на три равные части, от точки между его медиальной и средней частями проводится перпендикуляр. Третья линия располагается параллельно первой, проходя через наружный край большого вертела. Ее соединение с перпендикуляром – место введения иглы.
Техника выполнения инъекции в данном случае требует особой осторожности. После обезболивания кожи с клетчаткой игла длиной не менее 8 см вводится в направлении бедренной кости до контакта с ней. Затем немного подтягивается назад и погружается уже медиально, за кость, на глубину 5 см. Чтобы исключить попадание анестетика в артерию, перед введением лекарства делается аспирационная проба.
Препараты для введения
Для блокады используются анестетики – Новокаин, Лидокаин – в различных концентрациях. Например, для обезболивания места инъекции подкожно вводится несколько миллилитров 0,25%-го Новокаина. Непосредственно в глубжележащие мягкие ткани 0,5-1%-й раствор.
Иногда подобным образом осуществляется введение нестероидных или гормональных противовоспалительных (Диклофенака, Дексаметазона). В некоторых случаях применяются миорелаксанты или наркотические обезболивающие препараты.
Плюсы и минусы
Несомненное преимущество блокады седалищного нерва перед другими видами терапии – практически мгновенный эффект. Боль исчезает за несколько минут, возвращаются свобода движений и трудоспособность. Поскольку лекарство вводится местно, в кровоток попадает его незначительное количество (соответственно, проявляется минимум побочных эффектов). Противопоказаний к такому методу тоже немного в отличие от медикаментозной терапии пероральными средствами.
К недостаткам манипуляции относятся прежде всего ее вероятные осложнения:
- повреждение седалищного нерва иглой;
- пункция бедренной артерии;
- поломка иглы (при попадании в кость или спазме мускулатуры);
- прокол мочевого пузыря;
- занесение инфекции.
Однако негативные последствия исключены, если блокада выполняется врачом с соблюдением техники и правил антисептики. Недостатком также может считаться побочное действие препаратов в виде снижения АД, головокружения, слабости, аллергических реакций.

Противопоказания
Блокада седалищного нерва противопоказана при некоторых хронических заболеваниях и острых состояниях. Ее нельзя проводить пациентам младше 18 лет, беременным и кормящим женщинам, лицам с сахарным диабетом, остеопорозом, почечной недостаточностью, гипотонией, активной формой туберкулеза.
Противопоказаниям являются также повышенная чувствительность к используемым препаратам, склонность к аллергическим реакциям.
Заключение
Блокада нерва в случае его ущемления или воспаления – самый быстрый способ снятия болевого синдрома. Данная манипуляция при выполнении специалистом с учетом противопоказаний безопасна, не имеет побочного действия.
Однако для достижения стойкого терапевтического эффекта необходимо устранить причину ишиаса, для чего используются другие консервативные и хирургические методы лечения.
Уколы при защемлении нерва в пояснице назначаются для снятия болевого синдрома, уменьшения воспалительных явлений и расслабления спазмированных мышечных волокон. В зависимости от локализации поражения, стадии заболевания и характера мышечного спазма индивидуально подбирается комплекс препаратов.
Преимущество инъекционного способа введения лекарства заключается в том, что целебные вещества действуют непосредственно на очаг воспаления и достигают его уже через 5–10 минут. При этом отсутствуют тошнота, изжога и горечь во рту, появляющиеся при приеме таблеток.
Симптомы и причины патологии
Ущемление поясничного нерва сопровождается характерной симптоматикой.

Учитывая симптомы заболевания, врач находит локализацию поражения и ставит предварительный диагноз.
К защемлению нерва приводят:
- травмы позвоночника;
- длительные физические нагрузки;
- систематические нарушения положения тела при выполнении работы;
- беременность в последнем триместре;
- регулярное нарушение режима питания, вес тела выше нормы;
- малоподвижный образ жизни.
Патологические причины защемления нервных корешков:
- остеохондроз позвоночника, приводящий к деформации или смещению позвонка;
- сдавливание корешков спинного мозга в области поясницы или участков самого нерва при нагрузках на позвоночник;
- дегенеративно-дистрофические изменения в межпозвоночном диске, приводящие к протрузии;
- непроизвольные сокращения мышц, которые появляются при воспалении;
- воспалительные заболевания позвоночника, приводящие к отекам тканей;
- опухоли позвоночника.

Список инъекционных препаратов

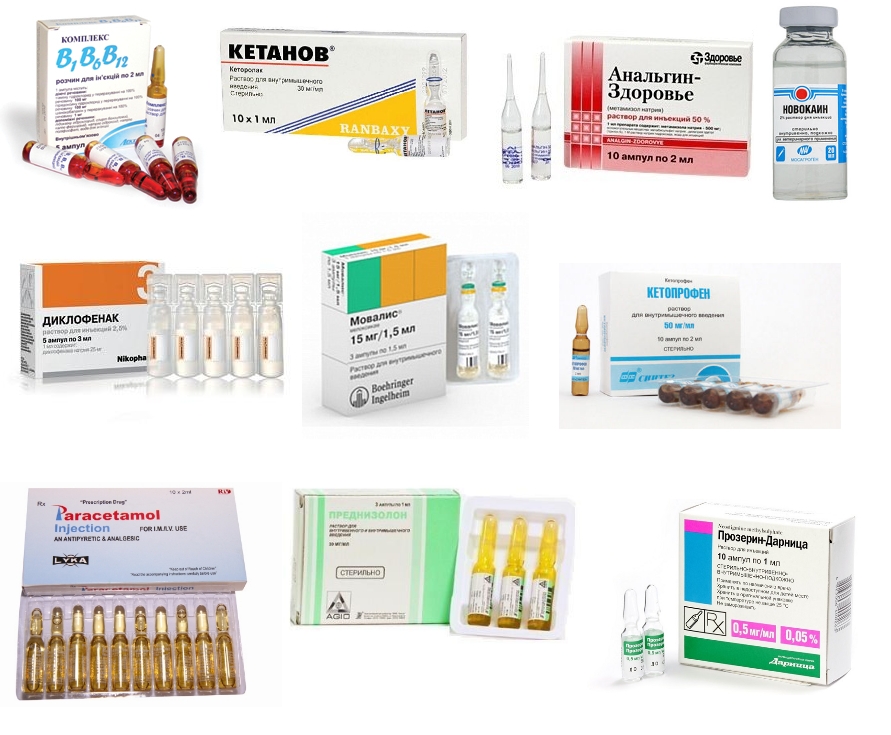
- Часто назначают препараты, содержащие витамины группы В, так как они обеспечивают работу сердечно-сосудистой и нервной систем, позитивно влияют на обмен веществ Это, например, Мильгамма, которая состоит из тиамина гидрохлорида (В1), пиридоксина гидрохлорид (В6), цианокобаламин (В12) и лидокаина гидрохлорид (В6).
- Для уменьшения боли применяют препараты Кетанов, Анальгин.
- Тройчатка. Содержит димедрол, анальгин, папаверин. Анальгин дает хороший обезболивающий эффект. Димедрол оказывает седативное воздействие. Папаверин используется как спазмолитическое средство.
- Если боли длительное время не проходят, пациенту назначают инъекции новокаина в поясницу с последующим растяжением мышц.
- Для лечения воспаления используют селективные и неселективные НПВС. Распространены такие неселективные НПВС: Диклофенак (Вольтарен, Ортофен), Мовалис (Мелоксикам), Кетопрофен. Побочным эффектом неселективных НПВС является их негативное воздействие на слизистую оболочку ЖКТ. Поэтому пациентам с болезнями печени, язвой желудка, склонностью к кровотечениям ЖКТ они противопоказаны. Запрещается также использовать их беременным женщинам и кормящим мамам.
Селективные НПВС (Нимесулид) действуют на ЖКТ более мягко, поэтому их можно использовать длительно. - При подозрении на возможные осложнения со стороны ЖКТ рекомендуют в комплексе с нестероидными противовоспалительными препаратами колоть ингибиторы протонной помпы (Рабепразол, Омепразол).
- При кардиоваскулярных осложнениях применяют инъекции с Парацетамолом, Нимесулидом.
- При наличии комплекса кардиологических и гастроэнтерологических заболеваний назначают Омепразол, Нимесулид с Аспирином.
- Кортикостероидные препараты (Преднизолон) назначаются в особых случаях. Они обладают мощным противовоспалительным действием, но имеют много побочных эффектов. Поэтому их принимают только под наблюдением врача.
- Миорелаксанты помогают снять мышечный спазм, рекомендуются в комплексе с НПВС.
- Для устранения остаточных явлений после блокады нервно-мышечной передачи миорелаксантами назначают Прозерин.
При непереносимости новокаина пациенту вводят блокады на основе лидокаина или его аналогов.
Особые указания
При терапии инъекциями следует строго придерживаться правил:

- Препарат, его дозировку и длительность курса лечения должен назначать врач после предварительного обследования.
- Делать уколы может только опытная медицинская сестра или доктор.
- Лекарственные средства должны соответствовать срокам и условиям хранения.
- Необходимо внимательно изучать название препарата на ампуле и на упаковке.
- Четко соблюдать инструкцию по приготовлению лекарственного раствора.
- Кожные покровы перед началом манипуляции нужно обработать спиртом.
- После введения иглы следует проверить, не поврежден ли какой-либо кровеносный сосуд.
- Вводить раствор медленно.
При соблюдении этих норм инъекция будет безболезненной, а риск осложнений минимальный.
Защемление нерва вызывает острую боль в пояснице. С этим можно бороться дома.

Что нужно делать:
Снимаем воспаление с помощью НПВС и витаминами B.
Устраняем СПАЗМ межпозвонковых мышц с аппаратом Cordus.
Делаем укрепляющую гимнастику.
Защемление нерва в пояснице – чем его лечить? – этим вопросом задаются люди, которые столкнулись с данной проблемой впервые.
Нервные ответвления спинного мозга сдавливаются, образуя неприятные ощущения при движении, а в некоторых случаях острую боль, парализующую движение.
Чаще всего острая поясничная боль беспокоит мужчин старше 30-ти лет. Это следствие интенсивных физических нагрузок и переохлаждения. Симптомы защемления поясничного нерва иногда путают с радикулитом. Относительно причин возникновения боли так же постоянно ведутся споры в медицинской среде.
Какая причина защемления нерва?
Нет однозначно безусловных признаков защемления нерва в пояснице. Хотя острая боль в этой области практически всегда связана с нервами. Если болят мышцы, то характер боли другой. В этом случае она постоянная, ноющая, более слабая.
Однозначно верный диагноз становиться с помощью ренгена и МРТ, но уже по типу болезненных ощущений можно строить предположения.
Если болит поясница при защемлении нерва, то это люмбагия. Есть вариант, что будет болеть зона крестца с переходом в заднюю часть ноги – это ишалгия. Возможен комбинированный случай (когда и в первом, и во втором месте болит) – это люмбоишалгия.
Чувство жжения, онемения вызывается защемлением нервов.
В 90% случаях причиной защемления нерва служит неправильная работа мышц. Рядом с нервами есть мышечные ткани, которые могут спазмироваться от перенапряжения и перестать адекватно работать. Если это длиться годами (а это неизбежно при сидячей работе), то спазмированная мышца либо формирует протрузию или межпозвонковую грыжу (а они уже защемляют нерв), либо мышца сама начинает сдавлить нерв Спазм мышц вызывается долгим нахождением в сидячем положении, стрессом, малоподвижным образом жизни и лишним весом.
Если уже есть проблемы с мышцами, то любое неловкое движение или перегрузка может вызвать сильную боль. В неблагоприятных условиях спазмированная мышца напрягается сильнее и резко сдавливает нерв в пояснице или седалищный нерв (чаще всего сдавливается мышцами). Сразу же возникает сильная боль. Человек отдохнул, мышца чуть расслабилась, сильная боль прошла. Может быть так, что человек утром чувствует себя хорошо, но к вечеру начинается появляться боль в области пояснице. Значит, спазм увеличивается, и мышца сильнее защемляет нерв.
Если не лечиться, то это будет повторяться снова и снова, причём сила и продолжительность боли будет увеличиваться.
Лучшее лечение защемления нерва в пояснице
В основе эффективного лечения лежит снятие мышечного спазма. Он является первопричиной этой беды.
При особо острой боли (фактически парализующей человека) лучше всего использовать медикаменты - ибупрофен или вольтарен. Для быстрого эффекта необходимо вводить инъекцией. Это поможет снять сильную боль и начать процедуру лечения. Не стоит думать, что после этого можно решить, что всё в порядке. Без надлежащего лечения боль вернётся.
Для эффективного и недорого домашнего лечения защемления нерва в пояснице оптимально выбрать технологию аутогравитационной терапии. При ней человек специальными аппаратами растягивает позвоночник и снимает мышечный спазм. Это даёт возможность позвоночнику восстанавливаться, что уменьшает грыжи и протрузии (причину защемления). Если нерв сдавливает спазмированная мышца, то расслабление уменьшает её в размерах и также устраняет причину боли.
Сила воздействия определяется собственным весом пациента. Это обеспечивает безопасность процедур.
Одним из лидеров среди аппаратов аутогравитационной терапии является Cordus.
Cordus – как он снимает спазм и устраняет защемление нерва?
Cordus является российской разработкой, направленной на лечения болей в области шеи, поясницы, спины. Он имеет 3 грани – каждая для своего отдела позвоночника.
Использование очень простое – человек ложиться на аппарат и неподвижно лежит в течение 3 минут. Далее ставит на другой отдел. Важно лечить весь позвоночник, так как это комплексная система, где все части взаимосвязаны.
Cordus одновременно делает несколько процедур:
- Шипами активирует проприоцепепторы. Это сенсоры активны в момент покоя мышц. Активирую их, Cordus заставляет мышцы расслабиться, снимая спазм.
- Погружается между двух позвонков благодаря анатомической конструкции, расширяет пространство между ними, устраняя сдавление нерва и позволяя грыже уменьшиться. Обычно на уменьшение грыжи на 2-4 мм уходит 1-2 месяца.
Ощутимый эффект наступает уже после двух недель терапии позвоночника дома. Заниматься нужно через день. Лучше всего вечером, перед сном. В этом случае позвоночник дольше пробудет расслабленным.
В ходе процедур с аппаратам Cordus пациенту с защемлением нерва поясничного отдела рекомендуют не переохлаждаться, не перегружать мышцы спины. Проводить коррекцию позвоночника вечером, чтобы потом во сне организм продолжал коррекцию позвоночника на фоне достигнутого расслабления глубоких межпозвонковых мышц.
Закажите аппарат Cordus Pro сегодня и получите бесплатную консультацию специалиста для оптимальной терапии позвоночника в вашем случае. При заказе аппарата введите промокод nerv и получите скидку в 10%, а при оплате картой 15%! Подробности по телефону 8-800-777-82-15.
Причины защемления нерва
Причины, вызывающие защемление седалищного нерва, бывают разными. Самые частые из них: заболевания позвоночника, такие как грыжи, стеноз и остеохондрозы. Также ишиас возникает при спазмах ягодичных и спинных мышц. Гораздо реже встречаются случаи защемления седалищного нерва от опухолей, гнойных воспалений, инфекций органов малого таза.
Симптомы
Первичными симптомами являются слабовыраженные боли в пояснице и ягодицах. Появляются тяжесть и ломота в ногах. При осложненной болезни болит уже вся поверхность бедра, голеностопа, и боль опускается до кончиков пальцев ног. Болезненные ощущения носят резкий характер, человек испытывает переменные острые, стреляющие боли в ноге. Также могут возникнуть жжение и онемение нижних конечностей. У человека возникает усталость и ломота в ногах. Обычные приемы по лечению боли не помогают.
Что такое блокада при защемлении седалищного нерва?
Принцип действия такой процедуры – формирование местного анальгетического блока, то есть блокирование болевого импульса в другие отделы центральной нервной системы. Известны несколько методов, которые применяют для снятия сильных болей при защемлении седалищного нерва. Наиболее используемый из них – блокада. И так, делают ли блокаду при защемлении седалищного нерва? Блокадой называют технику, при которой используют медицинские препараты в виде уколов, чтобы лечить сильную боль у пациента. Ее назначают при защемлении седалищного нерва, если терапия не приносит улучшения состояния, а болевой синдром у человека не дает жить полноценной жизнью.
Блокаду применяют при тяжелой форме ишиаса, когда физиотерапия и терапия медикаментами не приносят эффекта. Применение необходимо, так как у пациента не прекращаются сильно ощутимые боли, которые невозможно блокировать, принимая анальгетики. Другие показания для блокады: защемление нерва, травмирование этой области, невралгия или другой фактор, вызывающий нестерпимую боль; спазмирование мышц или их контрактура; перегруженная система связок; местные трофические нарушения.
Какие препараты используются для блокады?
Помогает ли блокада при защемлении седалищного нерва? Об этом говорят положительные отзывы, использовавших этот вид терапии пациентов. При проведении блокады при защемлении седалищного нерва используют различные препараты.
Новокаиновая блокада при защемлении седалищного нерва считается наиболее часто используемой. Новокаин позволяет блокировать раздражение седалищного нерва и отключить чувствительность сопутствующих нервных окончаний, убрать болевые ощущения и улучшить структуру тканей. В новокаиновой блокаде есть вспомогательные вещества, такие как тримекаин и дикаин для усиления эффекта основного составляющего. А также 8% раствор желатина и этиловый спирт для увеличения времени воздействия.
Лидокаин также часто используется для блокады при защемлении седалищного нерва. Его действие считается даже немного менее эффективным, чем у новокаина, но менее токсичным. В частности, используют 0,25 или 0,5 процентные растворы, в объеме 80 мл и 40 мл соответственно. Пролонгировать действие лидокаина можно гормональными препаратами, а так же адреналином, так как его действие вызывает спазм кровеносных сосудов и препятствует быстрой всасываемости препаратов.
Дипроспан является гормональным препаратом, при применении которого уходят отеки и воспаления в седалищном нерве, снимается болевой синдром, улучшается кровообращение пораженного участка. Минусом является привыкание организма при частом использовании.
Диклофенак имеет противовоспалительное, жаропонижающее, анальгезирующее, противоревматическое действие, что помогает снять и боли, и воспаления в седалищном нерве.
Техника выполнения процедуры
Куда делают блокаду при защемлении седалищного нерва? Наиболее известная и доступная техника – введение блокады в точку Войно-Ясенецкого, находящуюся прямо над нервом. Чтобы найти эту точку, нужно провести две линии в лежачем положении пациента: горизонтальная проводится по вершине большого вертела, а вертикальная – через наружный край седалищного бугра. Она находится на их пересечении. Вводят только выписанный врачом-неврологом раствор постепенно, направляя иглу к седалищному нерву. Рекомендуется добавлять кортикостероиды для увеличения продолжительности действия обезболивающих препаратов.
Возможные осложнения и последствия
Несмотря на относительную безопасность применения блокады, редкие случаи осложнений все же имеют место. К примеру, неправильное введение иглы приводит к прямому попаданию в нерв, что характеризуется резким усилением болей у пациента. Так же нужно предотвращать облом иглы, не делая резких движений при введении препарата. Если произойдет попадание иглы в кровеносный сосуд, возможно появление гематомы.
Противопоказания для проведения блокады

Общие сведения
Защемление седалищного нерва (компрессия) представляет собой синдром его сдавления окружающими тканями, характеризующийся специфическим симптомокомплексом с двигательными, болевыми и трофическими расстройствами в зоне иннервации. Поскольку седалищный нерв является самым крупным периферическим нервом, в том числе и по протяженности (рис. ниже) его защемление может происходить на различных уровнях.
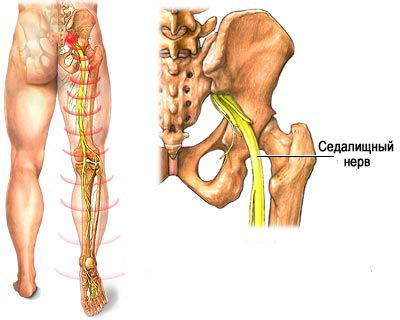
Седалищный нерв берет начало в крестцовом сплетении и образован ветвями поясничных и крестцовых (L4-L5/S1-S3) спинномозговых нервов. Проходит по внутренней поверхности малого таза и выходит из него через грушевидное отверстие. Проходит через ягодичные мышцы и выходит на заднюю поверхность бедра, где он прикрывается двуглавой и приводящей мышцей и мышцей бедра. В области подколенной ямки делится на малоберцовый и большеберцовый нервы. Иннервирует в двуглавую, полусухожильную и полуперепончатую мышцу бедра.
Компрессионные расстройства седалищного нерва наиболее часто обусловлены вертебральным фактором, то есть, патологическими изменениями в связочно-суставных структурах и межпозвонковых дисках пояснично-крестцового отдела позвоночного столба (грыжа межпозвоночного диска, стеноз спинномозгового канала, остеохондроз, спондилолистез и др.).
Однако, в ряде случаев компрессия седалищного нерва обусловлена экстравертебральным фактором — ущемлением нерва между спастически сокращенной грушевидной мышцей и крестцово-остистой связкой (рис. ниже) или при другом варианте развития седалищного нерва (при прохождении нерва непосредственно через мышцу) — сдавлением седалищного нерва измененной грушевидной мышцей.
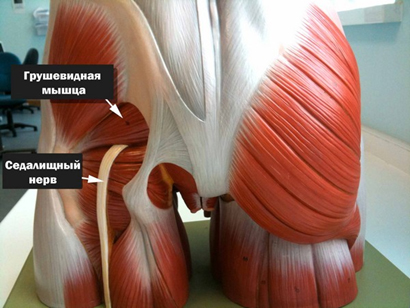
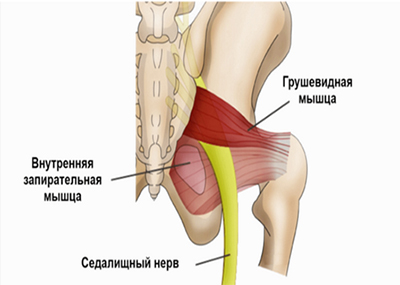
Патогенез
Классификация
- Первичную компрессию седалищного нерва, обусловленную поражением непосредственно мышечной ткани (травмы различного генеза, физические перегрузки).
- Вторичные — обусловлены патологическими изменениями в связочно-суставных структурах и межпозвонковых дисках пояснично-крестцового отдела позвоночного столба, тазобедренных суставов, заболеваниями органов таза.
Причины
Причинами развития стойкого патологического спазма грушевидной мышцы и изменений в ней (утолщение ее брюшка) могут быть:
- Миофасциальный болевой синдром, обусловленный травмами различного вида (неудачные инъекции лекарственных веществ, ушиб/растяжение мышц таза).
- Хроническая статическая/динамическая перегрузка (пребывание в одной позе длительное время, высокие физические нагрузки на мышцы таза).
- Синдром скрученного таза различного генеза (разная длина нижних конечностей, S-образный сколиоз).
- Блокада функции крестцово-подвздошного сочленения.
- Патология тазобедренного сустава (коксартроз).
- Заболевания инфекционно-воспалительной природы (гинекологические заболевания)/патология урогенитальной зоны, способствующие рефлекторному спазму грушевидной мышцы.
- Переохлаждения области таза.
- Вертеброгенная патология (остеохондроз пояснично-крестцового отдела, пояснично-крестцовые дорсопатии, поясничный стеноз).
Симптомы ущемления седалищного нерва
Все симптомы защемления седалищного нерва можно разделить на локальные проявления и непосредственные признаки компрессии седалищного нерва. Локальные симптомы защемления нерва в тазобедренном суставе проявляются ноющей/тянущей болью в ягодице, крестцово-подвздошном и тазобедренном суставах, интенсивность которой увеличивается при приведении бедра, в положении стоя, полуприседе на корточках, ходьбе, однако в положении сидя/лежа с разведенными ногами боль уменьшается. Синдром грушевидной мышцы часто сопровождают незначительные сфинктерные нарушения, проявляющиеся паузой перед началом мочеиспускания.
Непосредственными симптомами компрессии седалищного нерва в подгрушевидном пространстве и прилегающих сосудов являются:
- Тупые боли в бедре с характерной вегетативной окраской (ощущения зябкости, жжения, одеревенения).
- Иррадиация боли чаще по зоне иннервации большеберцового/малоберцового нервов или же по всей ноге.
- Снижение поверхностной чувствительности, реже — ахиллова рефлекса.
- При преимущественном вовлечении в патологический процесс волокон, формирующих большеберцовый нерв, болевой синдром локализуется в икроножных мышцах голени и усиливается при ходьбе.
При одновременной компрессии седалищного нерва нижней ягодичной артерии отмечается резкий спазм сосудов нижней конечности, что приводит к развитию перемежающейся хромоты с необходимостью для пациента периодически останавливаться во время ходьбы, онемению пальцев и выраженной бледности кожных покровов ноги.
Анализы и диагностика
Диагноз синдрома грушевидной мышцы устанавливается на основе характерных жалоб и клинических тестов, позволяющих выявить специфическую симптоматику заболевания. В качестве инструментальных методов исследования могут использоваться данные электромиографии, компьютерной томографии и магнитно-резонансной томографии, что позволяет выявить характерные миопатические и нейропатические изменения и увеличение размеров грушевидной м-цы.
Лечение, защемления седалищного нерва
Для того, чтобы вылечить защемление нерва в тазобедренном суставе используются методы как медикаментозной, так и немедикаментозной терапии.
При чрезвычайно интенсивных болях можно назначать препараты с выраженным действием — Трамадол, Дексалгин (уколы внутримышечно). Однако, при назначении нестероидных противовоспалительных препаратов следует помнить об их негативном воздействии на ЖКТ и при наличии соответствующих проблем у пациента назначать коротким курсом селективные ингибиторы ЦОГ-2 (Нимесулид, Кеторол, Целекоксиб, Целебрекс), не оказывающие значимого влияния на ЖКТ.
Обязательный компонент лечения — нейротропные витамины группы В, как в виде отдельных витаминов, так и в виде комбинированных препаратов (Нейробион, Мильгамма). При необходимости для усиления анальгетического действия назначаются лекарства, в составе которых содержатся пиримидиновые нуклеотиды (Келтикан).
Для купирования спазма грушевидной мышцы может проводится ее блокада. Как показывает практика, блокада мышцы является чрезвычайно эффективным методом обезболивания. Для ее проведения используется анестетик (Лидокаин, Прокаин) с кортикостероидами (Дексаметазон/Гидрокортизон).
Как правило, достаточно 3-4 блокад (делать 1 раз в 3 дня). Также, для купирования воспаления, отека и боли могут назначаться глюкокортикоиды в инъекциях непосредственно в брюшко грушевидной мышцы. Особенно эффективно использование двухкомпонентного препарата с выраженным пролонгированным действием (Депос).
Препараты могут использоваться в различных лечебных формах. При невыраженной боли вне острого периода могут широко использоваться кремы, гели и мазь, которые должны обязательно содержать противовоспалительный компонент — кетопрофен/диклофенак (Кетопрофен гель, Диклоран гель, Кетопром гель, Фастум гель, Диклак гель, Вольтарен, мазь Индометацин, Бутадион, крем Ибупрофен). В остром периоде при сильной боли предпочтение следует отдавать внутримышечным инъекциям.
Также рекомендуется назначать препараты нейрометаболической терапии с целью улучшения трофики мышц. Какие уколы делают при защемлении седалищного нерва для нормализации трофики? Как правило, для этой цели назначается Актовегин в/м в комплексе с витаминами группы В, а также пиримидиновыми нуклеотидами.
В случаях перехода острого процесса в хронический, манифестирующий рецидивирующей болью в течении длительного периода для профилактики развития депрессивного состояния требуется назначение антидепрессантов курсом на срок 3-4 месяца (Венлафаксин, Дулоксетин, Амитриптилин).
Проводится в период ремиссии и направленно на местное воздействие на мышцы таза и поясничной зоны (мануальная коррекция таза, миофасциальный релиз, глубокотканный кинезио-массаж, лечебная гимнастика) и коррекцию мышечно-связочного аппарата мышц, задействованных в патологическом процессе (постизометрическая релаксация мышц, миофасциальный релизинг, упражнения на растяжение/расслабление и укрепление мышц).



Массаж при защемлении седалищного нерва (сегментарный, классический, соединительнотканный миофасциальной массаж) является чрезвычайно эффективной процедурой для снятия спазма с мышц и фасций. Широко используется постизометрическая релаксация грушевидной мышцы, в основе которой упражнения на отведение/наружную ротацию бедра, лечебная гимнастика (авторская гимнастика по Уильямсу), лечебное плавание, йога, тренинг на тренажерах, плавание.
Можно ли, чем лечить и как лечить защемление седалищного нерва и его проявления в домашних условиях — часто задаваемый вопрос на различных форумах. На различных веб-ресурсах при желании можно найти множество видео упражнений при ущемлении седалищного нерва с комментариями авторов, а также приводится специальная зарядка для растяжки мышц таза, которую рекомендуется выполнять. Некоторые их упражнений приведены выше.
Однако, видео не всегда дает полное представление о правильной технике выполнения упражнения при защемлении седалищного нерва в ягодице, поэтому оптимальным вариантом будет посещение кабинета ЛФК, где можно освоить технику упражнений под руководством специалиста и уже потом выполнять их самостоятельно в домашних условиях.
Лекарства
- Препараты с обезболивающим действием (Анальгин, Парацетамол, Дексалгин, Трамадол, Трамал).
- Анестетики (Лидокаин, Новокаин).
- НПВС (Диклофенак, Мелоксикам, Ибупрофен, Индометацин, Кетопрофен, Диклоберл, Фламакс).
- Селективные ингибиторы ЦОГ-2 (Целебрекс, Нимесулид, Кеторол, Целекоксиб).
- Миорелаксанты (Диспорт, Баклосан, Мидокалм, Толперизон, Баклофен).
- Анестетики (Лидокаин, Прокаин).
- Витамины (В1, В6, В12, Нейробион, Мильгамма).
- Кортикостероиды (Депо-Медрол, Дексаметазон, Депос, Гидрокортизон).
- Препараты нейрометаболического действия (Актовегин, Нейробион).
Процедуры и операции
В остром периоде показаны электрофорез, фонорез, диадинамические токи, поля СВЧ, магнитотерапия, УФ-облучение, иглорефлексотерапия. В период ремиссии — массаж, кинезотерапия, лазеромагнитотерапия, светолечение, иглорефлексотерапия, тепловые процедуры (грязи, озокерит), электрофорез АТФ, подводный массаж, ЛФК.
Защемление седалищного нерва при беременности
Защемление седалищного нерва у женщин во время родов и при беременности достаточно частое явление, что обусловлено:
- Существенным увеличением нагрузки на мышечно-связочный аппарат таза, вызванной давлением увеличившейся матки на близлежащие органы и ткани.
- Резким набором собственного веса, особенно при многоплодной беременности.
- Переохлаждением тазовой области.
- Отсутствием физических нагрузок на организм женщины.
Симптомы защемления у женщин в период беременности аналогичны, однако зачастую происходит и одновременное ущемление срамного нерва, что формирует дополнительную симптомы в виде боли в зоне его иннервации (от ануса по всей промежности включая наружные половые органы).
При этом, лечение ущемления седалищного нерва при беременности является более сложным, особенно в остром периоде, когда симптомы ущемления сильно выражены, поскольку врач ограничен в назначении лекарственных препаратов. Поэтому, лечение при беременности проводится крайне осторожно и преимущественно без использования сильнодействующих медикаментов, решение о применении которых решает врач в каждом конкретном случае. Показан массаж для беременных и упражнения на растяжку грушевидной мышцы и мышц бедра (рис. ниже).

Диета
Специально разработанного диетического питания нет.
Профилактика
Профилактика ущемления седалищного нерва включает предупреждение мышечных перегрузок, травматических повреждений мышц таза и крестцово-поясничной области, остеохондроза позвоночника, коррекцию костно-мышечных аномалий нижних конечностей/таза, своевременное выявление и лечение вертеброгенных заболеваний, а также предупреждении рецидивов ущемления путём исключения высоких физических нагрузок, регулярных занятий ЛФК, спортом, прохождения курсов массажа.
Последствия и осложнения
При хронизации процесса болевой синдром может провоцировать эмоциональную лабильность, депрессию, нарушение сна, повышенную утомляемость, ограничение трудоспособности.
Прогноз
В целом, при адекватном лечении и реабилитации прогноз благоприятный с полным восстановлением работоспособности, однако, длительность восстановления может варьировать в широких пределах.
Список источников
- Баринов А.Н. Тоннельные невропатии: обоснование патогенетической терапии / А.Н. Баринов // Врач. — 2012. — № 4. — С. 31-37.
- Яхно Н.Н. Невропатическая боль: особенности клиники, диагностики и лечения / Н.Н. Яхно, А.Н. Баринов // Врач. — 2007. — № 3. — С. 16-22.
- Кукушкин М. Л. Патофизиологические механизмы болевых синдромов. Боль. 2003. № 1. С. 5—13.
- Синдром грушевидной мышцы/Романенко В.И., Романенко И.В., Романенко Ю.И.// Международный неврологический журнал. – 2014.
- Белова А. Н., Шепетова О. Н. Руководство по реабилитации больных с двигательными нарушениями. М., 1998. С. 221.

Опыт работы: Работа заведующим отделением дезинфекции и стерилизации 1981 ‑ 1992 гг. Работа заведующим отделением особо опасных инфекций 1992 ‑ 2010 гг. Преподавательская деятельность в Мединституте 2010 ‑ 2013 гг.
Читайте также:


