Менингококковая инфекция коклюш полиомиелит
Менингококковая инфекция – инфекционная болезнь, совмещающая целую группу заболеваний, которые имеют разнообразные клинические проявления: от назофарингита до менингококкового сепсиса и менингита. Объединяет их то, что все они вызываются менингококками, которые переносятся воздушно-капельным путем. Менингококковая инфекция представляет опасность, так как широко распространена, скоротечна, может вызывать тяжелые осложнения и привести к летальному исходу.
МКБ-10
- Этиология и патогенез
- Заражение менингококковой инфекцией
- Классификация
- Симптомы менингококковой инфекции
- Осложнения
- Диагноз менингококковой инфекции
- Лечение менингококковой инфекции
- Профилактика менингококковой инфекции
- Цены на лечение
Общие сведения
Менингококковая инфекция – инфекционное заболевание, имеющее типичные клинические проявления в виде поражения слизистой оболочки носоглотки. Для этой болезни характерно распространение процесса, что приводит к специфической септицемии и гнойному лептоменингиту. Менингококковая инфекция распространилась по всем странам мира, в которых наблюдаются как спорадические случаи, так и эпидемические вспышки, бывают и эпидемии. Самое большое распространение менингококковая инфекция получила в странах Центральной Африки, Южной Америки, в Китае. Вспышки этого заболевания часто возникают там, где большая скученность населения сочетается с антисанитарными условиями обитания.
В нашей стране заболеваемость менингококковой инфекцией стабилизировалась и в среднем держится на уровне 5 на 100 тысяч населения. Как показывает географический анализ, есть несколько неблагополучных зон, где показатель заболеваемости более высок. Это, в первую очередь, дальневосточные области, расположенные рядом с границей Китая и Монголии. Другой регион, который дает стабильно высокий уровень заболеваемости – Мурманская и Архангельская области.

Этиология и патогенез
Возбудителем менингококковой инфекции является менингококк Neisseria meningitidis. Это грамотрицательный диплококк, не имеющий жгутиков и капсул и не образующий спор. Менингококки хорошо видны на окрашенных анилиновыми красками препаратах из чистой культуры. Они располагаются парно, как два боба, обращенных друг к другу вогнутой поверхностью. Оптимальная температура для роста менингококков – 37 °С. Во внешней среде они малоустойчивы, быстро погибают при воздействии солнечных лучей, дезинфицирующих средств, при высыхании и понижении температуры до 22 °С. Различают несколько серологических типов менингококков, основными из которых считаются четыре: А, B, C, D.
В результате воздушно-капельного механизма распространения инфекции менингококки проникают в носоглотку, полость рта, верхние дыхательные пути здоровых людей, затем гематогенным путем начинают распространяться в организме. В патогенезе менингококковой инфекции решающую роль играет комбинация процессов токсического и септического характера с присоединившимися аллергическими реакциями.
Заражение менингококковой инфекцией
Единственный источник возбудителя менингококковой инфекции - человек с клинически выраженными признаками болезни, а также носитель менингококков. Путь передачи менингококков - аспирационный. Распространение инфекции происходит при разговоре, чиханье, кашле, когда с капельками слизи возбудители попадают в окружающее больного воздушное пространство. Способствует заражению тесный контакт между людьми, особенно в закрытом помещении.
Менингококковая инфекция характеризуется некоторой сезонностью. Число заболевших в сырое и холодное время года увеличивается, достигая пика в марте-мае. Для менингококковой инфекции типичны периодические подъемы заболеваемости, имеющие интервалы в 10-15 лет. Болезнь может поражать людей практически любого возраста, но преимущественно болеют дети. Они составляют почти 70% от общего количество всех больных. Большое значение в развитии менингококковой инфекции имеет ослабленная иммунная система человека.
Классификация
Соответственно клинической классификации менингококковую инфекцию делят на локализованную и генерализованную. К локализованным формам относят менингококконосительство, острый назофарингит и изолированную менингококковую пневмонию. Генерализованные формы: острая и хроническая менингококкемия, менингококковый менингоэнцефалит, менингококковый менингит. Существуют редкие формы: менингококковый артрит или полиартрит, менингококковый эндокардит и иридоциклит. Частое распространение получили смешанные формы менингококковой инфекции.
Симптомы менингококковой инфекции
Инкубационный период при менингококковой инфекции длится от 1 до 10 дней, в среднем 2-3 дня. При менингококконосительстве чаще всего состояние здоровья не нарушается. Обычно болезнь начинается остро, однако у некоторых больных бывает продромальный период: слабость и потливость, головная боль и небольшое повышение температуры.
Менингококковый острый назофарингит может иметь субклиническое течение, когда отсутствуют клинические симптомы. Также он может протекать в легкой, среднетяжелой и тяжелой форме. Чаще всего встречается легкая форма назофарингита со слабой интоксикацией и субфебрильной температурой. При среднетяжелой форме температура повышается до 38-38,5 °С. У больных наблюдается такая симптоматика общей интоксикации, как головная боль и головокружение, слабость и разбитость. Наряду с этими симптомами дополнительно возникают першение и боли в горле, заложенность носа и небольшие слизисто-гнойные выделения, изредка сухой кашель. Кожные покровы обычно сухие и бледные. Тяжелое течение назофарингита проявляется высокой температурой, которая достигает 39 °С и более. Кроме головной боли наблюдается рвота, часто присоединяются менингеальные симптомы. Назофарингит нередко может предшествовать развитию генерализованных форм заболевания.
Менингококковый менингит обычно начинается остро с озноба и повышения температуры до 38-40 °С. Общее состояние больного резко ухудшается. Основной жалобой являются сильнейшие головные боли, отмечается светобоязнь. Быстро появляются и прогрессируют менингеальные симптомы. Отмечается ригидность затылочных мышц, положительный симптом Кернига и другие. Характерны двигательное беспокойство, гиперемия лица, горячая на ощупь кожа, красный дермографизм, иногда наблюдается гиперестезия кожи. Больной занимает в постели вынужденную позу, для которой характерно запрокидывание назад головы и подтягивание ног к животу.
При менингококковом менингите может наступить расстройство сознания и психические нарушения. Возможны бред, возбуждение, галлюцинации или адинамия, заторможенность, сопор, даже кома. У детей часто возникают судороги, иногда гиперкинезы. У большинства больных отмечается угнетение или усиление периостальных и сухожильных рефлексов, а также их неравномерность, происходит поражение черепных нервов. Может развиться гнойный лабиринтит, который приводит к полной потере слуха. Реже бывает неврит зрительного нерва.
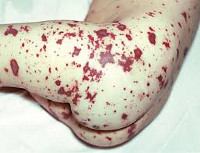
Менингококкемия представляет острый менингококковый сепсис, для которого типично острое начало, высокая лихорадка, ряд септических явлений, в том числе значительные изменения в деятельности сердечно-сосудистой системы, раннее появлением сыпи и тяжелое течение. Сыпь появляется чаще на туловище и нижних конечностях в виде розеолезных и папулезных элементов интенсивно-розового или слегка синюшного оттенка. Кроме того, на коже бывают разной величины геморрагические элементы и звездчатые красные пятна, переходящие в некроз.
При менингококкемии отмечаются кровоизлияния в конъюнктивы, склеры и слизистые оболочки носоглотки. У больных могут наблюдаться носовые, маточные, желудочные кровотечения, субарахноидальные кровоизлияния, микро- и макрогематурия. В отдельных случаях возникают артриты и полиартриты. Тяжелая менингококкемия у взрослых часто сочетается с менингитом.
Менингококковый менингоэнцефалит характеризуется судорогами и нарушением сознания уже с первых дней болезни, нередко появляются зрительные или слуховые галлюцинации. Для него типичны ранние параличи и парезы.
Осложнения
Возможны специфические осложнения в раннем и позднем течении болезни. К ним относятся:
- токсико-инфекционный шок;
- острая почечная недостаточность;
- желудочно-кишечное и маточное кровотечение;
- паренхиматозно-субарахноидальное кровоизлияние;
- острое набухание и отек головного мозга;
- церебральная гипотензия;
- отек легких;
- параличи и парезы;
- гормональная дисфункция;
- эпилепсия;
- гидроцефалия.
К неспецифическим осложнениям относят такие, как герпес, отит, пневмония, пиелонефрит и другие.
Диагноз менингококковой инфекции
Чтобы поставить правильный диагноз, необходимо изучить клиническую картину заболевания. Принимают во внимание также эпидемиологические данные, анамнез, результаты лабораторных исследований крови и цереброспинальной жидкости, взятой путем люмбальной пункции. При подозрении на менингококконосительство или менингококковый назофарингит проводят бактериологическое исследование слизи, которую собирают с задней стенки глотки. Используют также иммунологические методы.
Дифференциальный диагноз следует проводить с другими заболеваниями. Назофарингит дифференцируют с острыми вирусными инфекциями, ангиной, фарингитом. Смешанную форму менингококковой инфекции и менингококкемию сравнивают с другими инфекционными болезнями. Менингококковый менингит дифференцируют с гнойными менингитами другой этиологии.
Лечение менингококковой инфекции
При менингококковой инфекции необходима ранняя госпитализация в специализированные отделения инфекционной больницы. При развитии осложнений больных определяют в отделение реанимации. В случаях выраженной интоксикации, лихорадки назначают антибиотики. В тяжелых случаях проводят противошоковые мероприятия, дегидратационную и дезинтоксикационную, противосудорожную терапию. Назначают анальгетики, применяют кортикостероиды, оксигенотерапию, искусственную вентиляцию легких и другие средства. По показаниям используют витамины, ноотропные препараты и сердечные гликозиды. Выписка из стационара может быть произведена после исчезновения клинических симптомов, при наступлении выздоровления и отсутствии в бактериологических исследованиях слизи из зева и носа менингококков.
В большинстве случаев при своевременном лечении менингококковой инфекции прогноз благоприятен. По статистике летальные исходы возможны при таких осложнениях, как отек и набухание головного мозга, инфекционно-токсический шок. Остаточные явления встречаются у пациентов, лечение которых было начато только в поздние сроки заболевания. Могут быть функциональные нарушения нервно-психической деятельности. Пациентам, перенесшим менингококковую инфекцию показано амбулаторное наблюдение и долечивание у невролога.
Профилактика менингококковой инфекции
Важно вовремя поставить диагноз больным с разными видами менингококковой инфекции и госпитализировать их. Противоэпидемическими мерами является выявление носителей инфекции и проведение им санации носоглотки. Большое значение для профилактики имеет повышение иммунитета людей. За теми, кто был в контакте с больным, устанавливается медицинское наблюдение и проводится бактериологическое обследование. По показаниям осуществляется вакцинация комплексной полисахаридной вакциной против менингококков серологических групп А и С, иммунитет от которой сохраняется в течение 3-5 лет. Повторную иммунизацию при угрозе эпидемии можно проводить через три года.
Менингококковая инфекция — инфекционное заболевание, вызываемое бактерией Neisseria meningitidis. Существует 12 серогрупп (разновидностей) этой бактерии, из них 6 (A, B, C, W, Y и X) вызывают большинство тяжелых форм менингококковой инфекции. Особенность инфекции в том, что у менингококка, как и у гемофильной палочки типа b и пневмококков, имеется полисахаридная капсула, окружающая бактерию и защищающая ее от атак иммунной системы. Маленькие дети (в возрасте от 0 до 5 лет) еще, как правило, не имеют сформированного защитного иммунитета против этой инфекции. (1)
Возбудитель менингококковой инфекции передается только от человека к человеку. Инфекция распространяется воздушно-капельным путем и проникает в организм через слизистую носа, полости рта и глотки. Мельчайшие капли выделений из дыхательных путей, полости рта или носоглотки носителя или больного человека при тесном контакте — поцелуях, чихании, кашле, — попадают на слизистую здорового человека. Там бактерии могут на некоторое время оставаться и размножаться, не вызывая признаков заболевания и не влияя на самочувствие, вызывая бессимптомное носительство (иногда наблюдаются симптомы насморка [назофарингита]). По имеющимся данным, считается, что в любой момент времени около 10-20% населения являются носителями менингококков. Но иногда, по не вполне понятным причинам, подавляя защитные силы организма, инфекция проникает через слизистую оболочку в кровь. Используя питательные вещества, находящиеся в крови, менингококки могут быстро размножаться, вызывая заражение крови (сепсис), и распространяться через кровь в оболочки головного мозга или другие внутренние органы (например, легкие, суставы, сердце, подкожно-жировую клетчатку и др.). (1) (2)
Время между моментом попадания бактерии в организм и до появления первых признаков болезни называется инкубационным периодом. Для менингококковой инфекции он составляет в среднем 4 дня, но может и меняться от 2 до 10 дней. (2)
Под формами заболевания подразумевается то, какой характер носит болезнь, как она протекает, какие органы и системы она поражает. В случаях менингококковой инфекции существуют следующие формы:
Локализованные формы. Развиваются в случае, если защитные силы организма справляются с инфекцией, и она не попадает в кровь.
Бессимптомное носительство: бактерия Neisseria meningitidis остается на слизистой, размножается и периодически выделяется во внешнюю среду. Сам человек не болеет, но является заразным для окружающих.
Острый назофарингит: воспаление ограничивается слизистой носа, носоглотки.
Генерализованные формы — менингит, менингоэнцефалит, сепсис (заражение крови). Развиваются, если возбудитель преодолевает местную иммунную защиту на слизистых оболочках носоглотки и попадает в кровь. С током крови бактерии разносятся по организму, проникают в кожу, почки, надпочечники, легкие, ткани сердца, оболочки головного мозга. Размножение и гибель менингококков приводит к выбросу эндотоксина — ядовитого продукта распада бактерий. Он разрушает стенки сосудов, отчего образуются кровоизлияния, которые выглядят сначала как с ыпь (экзантема) — красноватые точки на коже или энантема — так ие же высыпания на слизистых полости рта, носоглотки, иногда глаз, а затем принимают типичный вид геморрагической (от темно-красной до черной) сыпи размером от точек до обширных некрозов (отмирания) участков кожи. Этот же бактериальный токсин приводит к развитию отека мозга и мозговых strсимптомов, кровоизлияниям во внутренние органы.
Смешанные (сочетание, например, менингита и сепсиса) и редкие формы: развитие воспаления в суставах — полиартрит, в легких — пневмония и т. д. (1) (2) (3)
Носительство. Протекает без жалоб, длится в среднем 10-15 дней, возбудитель обнаруживается только при лабораторном обследовании.
Острый назофарингит. Симптомы менингококкового острого назофарингита могут напоминать ОРВИ — повышение температуры, слабость, головная боль, сонливость, выделение слизи и небольшая заложенность носа. Может закончиться выздоровлением, переходом в носительство или стать причиной развития менингита и других тяжелых форм менингококковой инфекции. В любом случае, даже при минимальных подозрениях или риске заражения менингококком нужно вызывать врача, поскольку самостоятельно определить, действительно ли это менингококковый назофарингит или другая инфекция невозможно: необходимо проведение осмотра и лабораторные анализы.
Могут быстро — иногда в первый день, но чаще на 2-3 день после появления признаков болезни, — развиться симптомы, которые говорят о том, что инфекционно-воспалительный процесс затронул оболочки головного мозга, вызывал их раздражение. Такие симптомы называют менингеальными, к ним относят: ригидность затылочных мышц (невозможно прижать подбородок к груди), симптомы Кернига (врач не может разогнуть у больного ногу в колене), Брудзинского (одновременное сгибание головы и подтягивание ног к животу) и другие. Возможно появление типичной сыпи. (1) (3)
Менингеальная симптоматика может говорить о тяжести заболевания, но самостоятельно, без врача, определить ее не следует: нужна комплексная проверка и опыт в оценке симптомов.
Менингоэнцефалит. Воспаление затрагивает мозговые оболочки, головной, иногда спинной мозг. Признаки сходны с симптомами менингита, также развивается сыпь. При менингоэнцефалите могут появиться геморрагическая экзантема и энантема. Экзантемой называют разнообразную сыпь на коже, которая может быть при самых разных инфекциях, аллергиях, это общее описание высыпаний. Энантема — это сыпь разного характера, появляющаяся на слизистых оболочках. В самом начале менингоэнцефалита может быть трудно определить тип сыпи. Она может начинаться как розеола — небольшого, от 1 до 10 мм в диаметре, округлого покраснения, который светлеет при или исчезает при нажатии на него. Затем может переходить в геморрагическую сыпь в виде точек, пятен, звездочек разного размера, не исчезающих при нажатии на них. (1) (3)
Менингококковый сепсис (менигококкцемия) — тяжелая форма заболевания. Состояние больных очень тяжелое: сильная головная боль, рвота, температура может быть как очень высокой — 41° C, так и быть ниже 36,6° C. Связано это с очень быстрым нарушением работы сосудов, падением артериального давления. Быстро появляется пятнисто-папуле зная сыпь: распространяясь по коже и слизистым, она часто сливается с образованием пузырей с кровянистым содержимым. Смертность при данной форме очень высокая — до 60%. (1) (3)
Поставить точный диагноз можно только после лабораторного исследования: если врач заподозрит менингококковую инфекцию, то он назначает анализ крови, спинномозговой жидкости, отделяемого слизистых и сыпи.
Лечение зависит от формы заболевания. Госпитализация требуется при любой форме, но если при выявлении бессимптомного носительства менингококковой инфекции и назофарингите могут назначить антибиотики, витаминно-минеральные препараты, то другие формы заболевания требуют экстренного вмешательства и интенсивного лечения. (1) (3)
Вызываемая менингококком инфекция одинаково опасна для всех людей, кроме получивших прививку от менингококковой инфекции. По данным ВОЗ (2), 10-20% населения в любой момент считаются бессимптомными носителями менингококковой бактерии N. meningitidis. Выделяют следующие группы повышенного риска по развитию менингококковой инфекции (1) (2) (3):
Дети младшего и дошкольного возраста. В отсутствие вакцинации защитный иммунитет против менингококков у детей до 5 лет, как правило, еще не сформирован. Имеет значение и то, что дети часто берут в рот игрушки и предметы окружающей среды, делятся едой друг с другом, пьют из общей посуды. Это повышает риск передачи инфекции, если в коллективе имеется ребенок или взрослый бессимптомный носитель менингококков без признаков заболевания.
Подростки и молодые люди с большим количеством социальных контактов, проживанием и общением в скученных условиях (вечеринки, дискотеки, общежития, казармы). Как указано выше, около 10-20% людей считаются возможными бессимптомными носителями менингококковой инфекции. Чем больше и интенсивнее контакты — тем выше риск заразиться.
По этой же причине в группу риска входят призывники и новобранцы.
Лица, перенесшие удаление селезенки, с ВИЧ-инфекцией, с некоторыми генетическими нарушениями. Это лица с иммунодефицитом — сниженными возможностями организма сопротивляться инфекциям.
Лица с кохлеарными имплантатами. При нарушениях слуха и ношении кохлеарного имплантата возможно повреждение внутренних структур уха, снижение местного иммунитета, что может представлять определенный риск заражения.
Короткий инкубационный период, сложность ранней диагностики, быстрое развитие симптомов, распространенность носительства, особенности детского иммунитета, высокий уровень летальности и инвалидизации, а также высокая распространенность инфекции в некоторых странах мира требуют проведения профилактических мер у детей и отдельных взрослых из групп риска.
При вспышках менингококковой инфекции (ограниченных или при эпидемиях) силами медицинских работников могут проводиться так называемые мероприятия в очаге. К ним относится установление карантина, выявление и изоляция носителей, соблюдение санитарно-эпидемиологического режима, другие мероприятия. (3)
В перечень вакцин, которые могут использоваться в России для вакцинации от менингококковой инфекции входят:
Менингококковые полисахаридные вакцины:
моновалентная (против серогруппы A) — полисахаридная сухая;
четырехвалентная (против серогрупп A, C, Y и W).
Менингококковые конъюгированные вакцины:
моновалентная (против серогруппы C).
четырехвалентная (против серогрупп A, C, Y и W). (5) (6)
Считаешь материал полезным? Поделись с друзьями!






Менингококковый менингит — это бактериальная форма менингита, серьезная инфекция, поражающая оболочку мозга. Он может приводить к тяжелому поражению мозга, а при отсутствии лечения в 50% случаев заканчивается смертельным исходом. Но даже в случаях раннего диагностирования и надлежащего лечения 5%–10% пациентов умирают, как правило, через 24–48 часов после появления симптомов
В эпидемиологичском смысле наиболее опасны носители, поскольку на одного заболевшего приходится 1200-1800 носителей
По оценкам, 80%–85% всех случаев заболевания в менингитном поясе вызваны менингококком группы А, а эпидемии происходят через каждые 7–14 лет
У 10%–20% людей бактериальный менингит может приводить к повреждению мозга, потере слуха или трудностям в обучении
За эпидемический сезон 2009 года в 14 африканских странах, проводящих усиленный эпиднадзор, было зарегистрировано, в общей сложности, 88 199 предполагаемых случаев заболевания, 5 352 из которых закончились смертельным исходом
Вакцинация проводится однократно, эффективность составляет около 90%, иммунитет формируется в среднем в течение 5 дней и сохраняется 3-5 лет

- Общие сведения
- Вероятность заболеть
- Симптомы и характер протекания заболевания
- Смертность
- Особенности лечения
- Эффективность вакцинации
- Вакцины
- Последние эпидемии
- Исторические сведения и интересные факты
Общие сведения
Менингококковая инфекция потенциально смертельна и всегда должна рассматриваться как медицинская чрезвычайная ситуация. Вызывает менингококковый менингит — это бактериальная форма менингита – и это серьезная гнойная инфекция оболочек, окружающих головной и спинной мозг.
Возбудителями менингита является целый ряд разных бактерий. Одна из таких бактерий, способная вызывать эпидемии – Neisseria meningitidis. Выявлено 12 серогрупп N.meningitidis, шесть из которых (A, D, C, W135 и X) могут вызывать эпидемии.
Бактерия передается от человека человеку через капли выделений из дыхательных путей или горла носителя. Тесный и продолжительный контакт, такой как поцелуй, чихание, кашель в сторону другого человека или проживание в непосредственной близости с инфицированным человеком-носителем (например, в общей спальне или при совместном пользовании посудой), способствует распространению болезни. Бактерии могут переноситься в горле, и иногда, по не вполне понятным причинам, подавляя защитные силы организма, инфекция распространяется через поток крови в мозг.
Несмотря на остающиеся пробелы в наших знаниях, считается, что 10-20% населения являются носителями N.meningitidis в любой момент времени. Однако в эпидемических ситуациях число носителей может быть выше. В эпидемиологическом смысле наиболее опасны носители, поскольку на одного заболевшего приходится 1200-1800 носителей.
Вероятность заболеть
В группу риска входят дети до 5 лет. Особенность инфекции в том, что по причине наличия у менингококка защитной капсулы (равно как и у гемофильной палочки, и у пневмококков) маленькие дети (1-5 лет) неспособны эффективно вырабатывать иммунитет против природной инфекции. Результатом этого является то, что пик менингитов приходится на младших детей. В нашей стране заболеваемость составляет в среднем 5 на 100 тыс. населения в год, что является довольно высоким показателем по сравнению с развитыми странами.
Симптомы и характер протекания заболевания
Обычно инкубационный период длится 4 дня, но может варьироваться от 2 до 10 дней.
Менингококковая инфекция протекает в нескольких формах:
- назофарингит – болезнь проявляется в виде насморка;
- менингит – воспаление мозговых оболочек при проникновении бактерии в головной мозг. По оценкам российских ученых, менингококк ответствен за 50% всех бактериальных менингитов у детей в возрасте до 5 лет;
- менингококковый сепсис – при проникновении бактерии в кровь.
Другие формы – воспаление легких, воспаление внутренней оболочки сердца (эндокардит), воспаление суставов (артрит), воспаление радужки глаза (иридоциклит).
Менингококковый менингит начинается как простой насморк, затем появляются грозные предвестники – сильные головные боли, скованность шейных и других мышц, потеря сознания, чувствительность к свету, рвота, повышение температуры. В меньшем числе случаев заболевание протекает молниеносно и быстро заканчивается смертью пациента. Типичный случай характеризуется значительным повышением температуры в течение 1-3 дней, кровотечениями (внутренние кровотечения, геморрагическая сыпь), нарушениями сознания и психики (сопор, кома, бред, возбуждение). Очень выражена интоксикация (отравление продуктами распада менингококков), приводящая к нарушению сердечно-сосудистой деятельности, дыхания и смерти больного.
Менее распространенной, но еще более тяжелой (часто смертельной) формой менингококковой инфекции является менингококковый сепсис, для которого характерны геморрагическая сыпь и быстро развивающийся циркуляторный коллапс.
В патогенезе генерализованных форм менингококковой инфекции основную играет эндотоксин (сильнейший сосудистый яд), который высвобождается в большом количестве при гибели возбудителя. Воздействуя на эндотелий сосудов, эндотоксин вызывает микроциркуляторные расстройства, что в конечном итоге приводит к массивным кровоизлияниям во внутренние органы (в том числе в надпочечники с развитием смертельного синдрома Уотерхауса-Фридериксена). Развивается отек вещества головного мозга.
Особое внимание должно быть уделено сыпи при менингококковой инфекции: она появляется в конце 1-го, или начале 2-го дня заболевания — сначала розеолёзная или розеолёзно-папулёзная, различного диаметра, исчезающая при надавливании, располагающиеся по всему телу. Уже через несколько часов появляются первые геморрагические элементы: багрово-красного цвета с синюшным оттенком, не исчезающие при надавливании, различной формы и размера, возвышающиеся над кожей. Локализуются на нижней части тела: пятки, голени, бёдра, ягодицы. Розеолёзно-папулёзные элементы угасают бесследно через 1-2 дня, а геморрагические пигментируются. В центре геморрагических элементов возникают некрозы, и там, где имеются обширные геморрагические высыпания, некрозы отторгаются с образованием язвенных дефектов и рубцов. Высыпания в первые часы болезни на лице, верхней части туловища являются прогностически неблагоприятным признаком.
Даже в случае диагностирования и надлежащего лечения на ранних стадиях болезни высок риск летального исхода. У 10-20% выживших людей бактериальный менингит может приводить к повреждению мозга, потере слуха или трудностям в обучении. В тяжёлых случаях возможна гангрена пальцев кистей, стоп, ушных раковин.
Смертность
При отсутствии лечения менингококковая инфекция в 50% случаев заканчивается смертельным исходом. Но даже в случаях раннего диагностирования и надлежащего лечения до 16% пациентов умирают, как правило, через 24-48 часов после появления симптомов.
Особенности лечения
Первоначальный диагноз менингококкового менингита может быть поставлен при клиническом осмотре с последующим проведением спинномозговой пункции для выделения возбудителя из пунктата. Менингококковая инфекция потенциально смертельна, и всегда должна рассматриваться как медицинская чрезвычайная ситуация. Пациента необходимо госпитализировать в больницу, но изолировать его необязательно.
Соответствующее лечение антибиотиками необходимо начинать как можно раньше, в идеале – сразу же после проведения спинномозговой пункции в случае, если такая пункция может быть выполнена незамедлительно. В случае лечения, начатого до проведения спинномозговой пункции, выращивание бактерий из спинномозговой жидкости и подтверждение диагноза могут быть затруднены.
Инфекцию можно лечить с помощью целого ряда антибиотиков, включая пенициллин, ампициллин, хлорамфеникол и цефтриаксон. В условиях эпидемий в районах Африки с ограниченными инфраструктурой и ресурсами здравоохранения предпочтительными препаратами являются масляный раствор хлорамфеникола или цефтриаксон, одна доза которых оказывается эффективной в лечении менингококкового менингита.
Эффективность вакцинации
Вакцинация проводится однократно, эффективность составляет около 90%, иммунитет формируется в среднем в течение 5 дней и сохраняется 3-5 лет.
В декабре 2010 года новая конъюгированная вакцина против менингококка группы А была введена на всей территории Буркина-Фасо и в отдельных районах Мали и Нигера, где, в общей сложности, было вакцинировано 20 миллионов человек в возрасте 1-29 лет. Впоследствии, в 2011 году, в этих странах было зарегистрировано самое низкое за всю историю число подтвержденных случаев менингита А во время эпидемического сезона.
К концу 2013 года, через два года после введения вакцины MenAfriVac, разработанной ВОЗ и ПНТЗ, 150 миллионов человек из африканских стран, охваченных менингитом А, прошли вакцинацию. Есть надежда, что все 25 стран Африканского менингитного пояса введут в действие эту вакцину к 2016 году. Ожидается, что, благодаря широкому охвату целевой группы в возрасте 1-29 лет, эпидемии менингококковой инфекции А в этом регионе Африки будут ликвидированы.
Вакцины
Для борьбы с менингококковой инфекцией имеется три типа вакцин.
- Более 30 лет для профилактики этой болезни доступны полисахаридные вакцины. Предназначенные для борьбы с заболеванием менингококковые полисахаридные вакцины бывают двухвалентными (группы А и С), трехвалентными (группы А, С и W) или четырехвалентными (группы А, С, Y и W135).
- Разработать полисахаридные вакцины против бактерии группы В невозможно из-за антигенной мимикрии с полисахаридами в неврологических тканях человека. Поэтому вакцины против группы В, используемые, в частности, на Кубе, в Новой Зеландии и Норвегии, представляли собой наружный белок мембраны (НБМ) и предназначались для борьбы с эпидемиями, вызванными конкретными штаммами. Другие универсальные протеиновые вакцины группы В находятся на завершающих стадиях разработки.
- С 1999 года доступны и широко используются менингококковые конъюгированные вакцины против группы С. С 2005 года четырехвалентная конъюгированная вакцина против групп А, C, Y и W135 конъюгированные вакцины были лицензированы для использования среди детей и взрослых людей в Европе, Канаде и Соединенных Штатах Америки. Новая конъюгированная вакцина против менингококка группы А, введенная в 2010 году, имеет целый ряд преимуществ по сравнению с существующими полисахаридными вакцинами: она вызывает более сильную и более устойчивую иммунную реакцию на менингококк группы А; уменьшает носительство бактерий в горле. Ожидается, что она будет обеспечивать длительную защиту не только вакцинированных людей, но и членов семьи, и других людей, которые в противном случае подверглись бы воздействию менингококка. Вакцина доступна по более низкой цене по сравнению с другими менингококковыми вакцинами; ожидается, что она будет особенно эффективна в защите детей в возрасте до двух лет, которые не реагируют на обычные полисахаридные вакцины.
Последние эпидемии
По оценкам, 80-85% всех случаев заболевания в менингитном поясе вызваны менингококком группы А, а эпидемии происходят через каждые 7-14 лет. Самые высокие показатели этой болезни отмечаются в менингитном поясе в Африке к югу от Сахары, протянувшемся от Сенегала на западе до Эфиопии на востоке.
За эпидемический сезон 2009 года в 14 африканских странах, проводящих усиленный эпиднадзор, было зарегистрировано, в общей сложности, 88 199 предполагаемых случаев заболевания, 5 352 из которых закончились смертельным исходом. Это самое большое число пострадавших со времени эпидемии 1996 года.
Исторические сведения и интересные факты
Менингококковая инфекция (старое название – эпидемический цереброспинальный менингит) известна с древних времен. Описания инфекции даны Цельсом (I век до н.э.), Аретеем (II век до н.э.), Павлом Эгинским (VII век до н.э.). Первое описание было дано Виллисом в 1661 г. Возбудитель – менингококк (Neisseria meningitidis) – был выделен в 1887 г. А. Вейксельбаумом.
Читайте также:


