Может быть мокрота при нервах

Нервный кашель — одна из частых физических демонстраций наличия у человека тревожного расстройства (неверно называемого ВСД).
Признаки
Симптомы проявления кашля на нервной почве у взрослых и детей выглядят одинаково и включают в себя:
Можно считать, что недуг является нервным, только после того, как специалисты исключили все остальные соматические причины его возникновения.
Все перечисленные симптомы могут проявлять себя лишь изредка, регулярно или очень часто.
Симптомы могут предшествовать усилению тревожного состояния. Могут активизироваться лишь в наиболее волнительные моменты. А могут присутствовать сами по себе, то есть без явного стрессового сигнала.
Интенсивность проявления нервного кашля может быть и совсем легкой, и тяжелой. Может варьировать день ото дня и час от часа.
Что касается времени суток, в которые симптомы недуга на нервной почве проявляют себя наиболее сильно, то тут все индивидуально. Кто-то спокойно спит ночью и кашляет в основном днем. Кто-то, наоборот, не может спать, но днем чувствует себя неплохо.
Возможны любые сочетание перечисленных проявлений.
Как тревога может приводить к такому недомогнию?
Вагус, или 10-й черепно-мозговой нерв, иннервирует внутренние органы. Для развития кашля важно, что 10-й черепно-мозговой нерв имеет влияние на горло, голосовой аппарат, бронхи, трахею и легкие.Слишком сильная активация вагуса является причиной развития многих физических симптомов ВСД, в том числе и нервного кашля.
В состоянии стресса и тревоги человек часто начинает дышать слишком быстро и неглубоко. Если стресс непродолжителен, то в таком дыхании нет ничего опасного. Но если дышать быстро и неглубоко долго, горло пересыхает и грубеет. Возникает першение. А вслед за ним – кашель.
Дальше формируется порочный круг:
- тревога и стресс заставляют дышать неправильно;
- неправильное дыхание приводит к першению;
- першение – к кашлю, который усиливает тревогу и т.д., т.д., т.д.
Кашель, возникающий на фоне воспалительного процесса в дыхательных путях, нельзя назвать чисто нервным. Однако иногда его все же причисляют к таковым.
Речь идет о хроническом ухудшении иммунитета, возникающем на фоне хронических тревоги и стресса. Такое снижение иммунитета может не давать вылечить инфекцию полностью. Острое состояние проходит довольно быстро. Но небольшое воспаление остается. И от него уже не помогают никакие таблетки. И именно оно и приводит к несильному, но постоянному покашливанию, без отделения гнойного содержимого.
Иногда небольшое, но постоянное желание калшлять, может возникать из-за изжоги, которая также развивается на нервной почве.
Как облегчить?
- стараться дышать как можно более расслабленно и глубоко, чтобы не пересыхало горло;
- перестать обращать внимание на нервный кашель, чтобы не заводить себя в порочный круг – тревога-кашель-тревога.
Некоторым взволнованным людям помогает акупунктурный массаж.
Существует множество причин возникновения кашля – ОРЗ, плеврит, болезни лёгких, сердечная недостаточность и др. Кашлевой рефлекс является врождённым. Проявляясь, он зачастую не является свидетельством серьезного заболевания. Но если не удается избавиться от кашля за 3 недели, необходимо обратиться к врачу для диагностики. В рамках этой статьи рассмотрим кашель на нервной почве у взрослых: причины его появления и способы лечения.
Основные причины кашля на нервной почве
Если при обследовании не было выявлено патологий верхних дыхательных путей, внутренних органов, все анализы также в норме, то кашлевой синдром развился на фоне психического перенапряжения.
Внимание: Медикаментозными средствами это заболевание не лечится. Избавиться от нейрогенного кашля можно, устранив раздражитель. Если сделать это невозможно, то придётся поменять собственную точку зрения на проблему.
Причины возникновения:
- Стрессовая ситуация;
- Напряженное ожидание значимого события (необязательно плохого);
- Проблемы на работе;
- Скандалы, разногласия, напряженная обстановка в семье;
- Переживания по поводу собственной болезни или недуга близкого человека;
- Нестабильное материальное положение;
- Постоянное физическое перенапряжение.
, при котором посредством приборов и компьютерной техники человек видит на мониторе или слышит (звуковой сигнал) реакцию своего тела на стресс.</li>
</ul>
</p>
<p>При наступлении приступа помогает дыхание в пакет для устранения гипервентиляции. При этом человек вдыхает воздух, который только что выдохнул. В результате уровень кислорода в крови уменьшается, уровень углекислого газа приходит в норму, человек успокаивается, нервный кашель прекращается.</p>
<h2>Народные средства при сухом нервном кашле</h2>
<p><iframe class=)
Нейрогенный кашель пройдет быстрее, если в комплексе с релаксационными техниками принимать успокаивающие отвары и настои на лекарственных растениях:
- Приобретите в аптеке препарат на основе валерианы в виде спиртового настоя или таблеток. Он уменьшит возбудимость центральной нервной системы, снимет невротические симптомы;
- Заварите 1 ч. л. чабреца в стакане кипятка, накройте крышкой. Время настаивания – 15-60 мин. Пейте настой как обычный чай;
- Снизить тревожность и победить сухой нервный кашель поможет спиртовая настойка пиона;
- Существуют специализированные успокоительные травяные сборы. В их состав входит валериана, пустырник, вереск, чабрец и другие травы.
Готовьте настои и отвары согласно инструкции, соблюдайте пропорции. Не превышайте рекомендованную дозу и длительность лечения.
Снять психическое и физическое напряжение помогают ванны с температурой воды 37 ºС. Добавляйте туда отвары из ромашки, шалфея, пустырника, корневищ валерианы, руты душистой.
Нельзя игнорировать кашель на нервной почве, считать его незначительным проявлением организма. И также ошибочно корить себя в собственной неуравновешенности – это лишь усугубит проблему. Заболевания нервной системы поддаются лечению комплексными методами, важной частью которых является работа над своим эмоциональным состоянием. Часто случается так, что человек не может самостоятельно найти выход из ситуации. В этом случае следует обратиться к специалистам. В данном случае – к психотерапевту или психологу. В результате совместной работы, направленной на выявление причин невроза и путей избавления от раздражителя, удастся побороть недуг.

Большинство заболеваний дыхательной системы, характеризуются повышением температуры тела, покраснением горла и сильным кашлем. Врачи утверждают, что лучший вариант, когда спазмы мышц грудной клетки, сопровождаются выделением мокроты. Что такое секрет трахеобронхиального дерева и нужно ли опасаться такого симптома патологии? Давайте разбираться с этим вопросом вместе.
Для чего нужна флегма
Многие больные на приеме у терапевта, пульмонолога спрашивают, откуда берется мокрота? На самом деле такой вопрос не корректен. Слизь вырабатывается на протяжении всей жизни. Если реснитчатый эпителий прекратит транспортировку флегмы в верхние дыхательные пути, то риск инфекционного заражения легких увеличивается в разы.
Какие функции выполняет мокрота:
- защита слизистой от микробов, аллергенов;
- увлажнение и устранение раздражения;
- выведение бактерий во время терапии ОРВИ, ОРЗ.
В нормальном состоянии мокрота состоит из воды, углеводов, протеина и минеральных солей. Патологическое состояние добавляет в секрет продукты жизнедеятельности бактерий, вирусов.
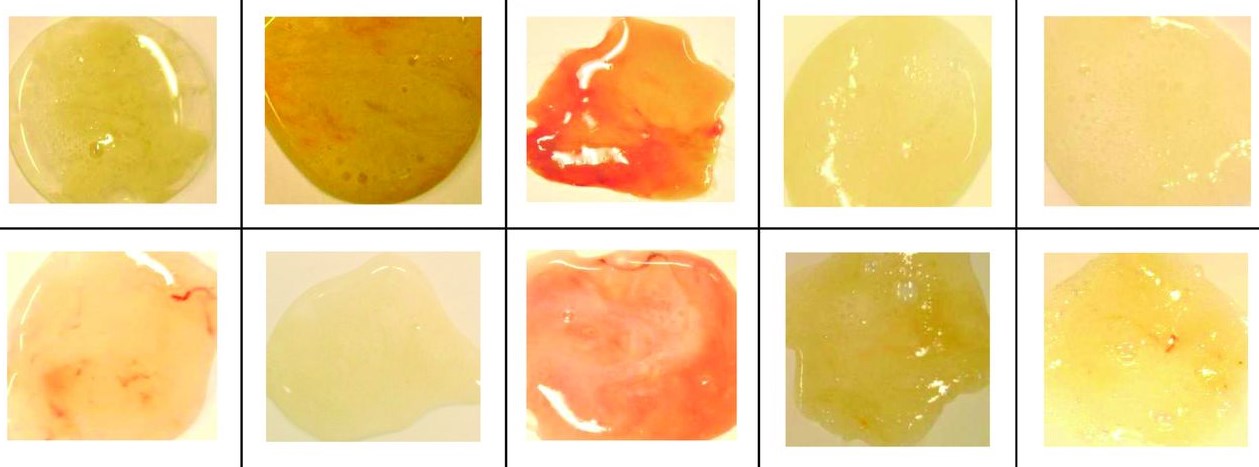
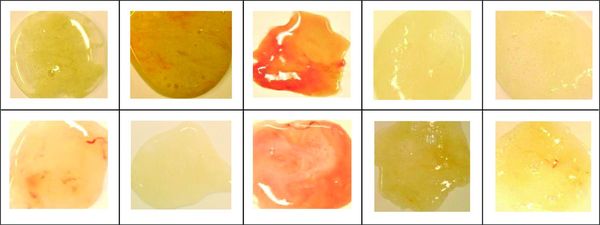
Виды и цвет мокроты
Здоровый человек ежедневно избавляется от 50-100 мл слизи, состоящей из пыли и других инородных для организма веществ. Во время болезни количество вырабатываемой флегмы может увеличиться в 10-15 раз (1500 мл). Поэтому особо волноваться при выявлении слизи при кашле не стоит. Считается, что это нормальное явление во время лечения вирусных и бактериальных поражений.
Обратиться за помощью в медицинское учреждение необходимо при изменении состава и цвета мокроты. Сильный воспалительный процесс может сопровождаться отхождением серозной, гнойной, кровянистой или стекловидной флегмы. Такие симптомы нередко указывают на развитие опасных заболеваний дыхательной системы (туберкулез, бронхит, пневмония, рак).
Многие врачи ставят первоначальный диагноз, ориентируясь на цвет мокроты:
- прозрачные выделения не должны пугать больного, так как отсутствие примесей говорит о постепенном угасании воспаления;
- стекловидная слизь должна стать поводом для проверки организма на наличие стеноза бронхов;
- желтая мокрота считается показателем усиленной борьбы иммунной системы с инфекцией (воспаление легких, астма, бронхит);
- зеленые выделения обычно вязкие и плохо отхаркиваются из-за повышенной концентрации нейтрофилов, эпителия и мертвых патогенных агентов (стафилококк, стрептококк);
- коричневая флегма указывает на распространение заболевания на нижние дыхательные пути или внутреннее кровотечение (разрыв капилляров).
В отдельную группу нужно вывести мокроту с кровью. Такой симптом возникает при сильном повреждении легочной ткани. Обычно больные с подобными признаками болезни незамедлительно госпитализируются.
Другие причины образования и отхождения слизи при кашле
Во время осмотра врач обязательно задаст вопрос о времени появления неприятного симптома. Если выделение мокроты наблюдается в утреннее время, то в первую очередь необходимо исключить естественные источники флегмы. Нередко причиной обильных выделений во время кашля становится аллергическая реакция на внешние раздражители (пыль, сухой воздух, шерсть животных). Нельзя исключать вероятность отравления химическими веществами (парами бытовой химии).
Слизистая вязкая мокрота может образоваться у курильщиков. С дымом сигарет в легкие попадает сажа, копоть и другие отравляющие элементы.
Негативное воздействие на бронхи вызывает уменьшение дыхательного просвета и ослабление функций клеток эпителия. Скопившаяся за ночь мокрота выходит утром с сухим приступообразным кашлем.
Болезни, характеризующиеся выделением мокроты
Многие заболевания дыхательных путей сопровождаются образованием большого количества секрета. Респираторные патологии почти всегда провоцируют организм на выработку флегмы. Какие патологии нужно исключить в первую очередь?
- Туберкулез – персистирующая инфекция, вызванная палочками Коха. Такая болезнь характеризуется аномальной потливостью, потерей аппетита, субфебрильной температурой (37°С). Отличительной чертой заболевания считается белая (начальные стадии), зеленоватая или кровянистая мокрота при кашле.
- Воспаление легких развивается на фоне заражения бактериями, грибками или вирусами легочной ткани. Главные проявления – резкий скачок температуры тела, сухой, непродуктивный кашель с хрипами, боль в грудной клетке, одышка. Секрет желтый или зеленый.
- Бронхит характеризуется отеком слизистой оболочки и ускоренной выработкой иммуноглобулина. Такие процесса вызывают закупорку бронхов и осложненное выделение мокроты. Симптомы болезни напоминают классическую простуду с появлением белой, желтой или зеленой флегмы.
Заниматься самодиагностикой нельзя. Лечение должно быть назначено специалистом (терапевтом, инфекционистом, иммунологом или пульмонологом).
Показания к проведению анализа мокроты
Обратиться за помощью в медицинское учреждение необходимо, если кашель продолжается более 2-х недель, есть подозрение на пневмонию, туберкулез или другие опасные болезни, в мокроте появились примеси (розовая, зеленая, желтая или стекловидная слизь).
Анализ флегмы позволяет:
- точно определить причину усиленной выработки слизи;
- исключить онкологию (рак легких);
- проверить выделения на маркеры аллергии.
При выявлении бактериальной природы мокроты, в лаборатории проводят исследования на резистентность патогенной микрофлоры к разным видам антибиотиков.
Как облегчить состояние больного
Нормальное отхождение мокроты считается хорошим знаком. Выделение прозрачного секрета нормальной вязкости показывает, что лечение первопричины кашля продвигается в нужном направлении. Дополнительная стимуляция отхаркивания слизи нужна в случае застоя секрета.
Препараты для выведения мокроты:
Лечение ребенка лучше начинать с относительно безопасных методов народной медицины. Если мокрота вязкая, но без примесей (гнойная, розовая, серозная), то следует воспользоваться отварами шалфея, душицы, календулы, солодки. Хорошие результаты показывает терапия ингаляциями, применение компрессов.



Мокрота представляет собой секрет в виде слизи, образующейся в клетках эпителия (слизистой оболочки) бронхов. К этой слизи могут при примешиваются фрагменты бактерий, слущенные клетки эпителия и другие компоненты. Слизь продвигается по бронхам, смешивается со слюной и отделяемым из носа. В норме мокрота должна быть прозрачной и выделяться в небольших количествах, не доставляя какого-либо дискомфорта. У курильщиков и работающих повышенной запыленности мокрота может выделяться в больших количествах. Мокрота как правило образуется в нижних отделах дыхательного тракта (трахее, бронхах, бронхиолах) и, накапливаясь, раздражает рецепторы вызывает кашлевой рефлекс и выходит наружу через рот.
Некоторые пациенты называют мокротой выделения из носа, которые стекают по задней стенке носоглотки, а также отделяемое при хронических патологиях ротоглотки и гортани.
Именно поэтому отделение мокроты может быть связано с различными патологическими процессами. При подобных жалобах необходимо произвести полный осмотр больного, узнать детали анамнеза и провести ряд анализов.
Мокрота с кашлем
Кашель с мокротой или влажный, продуктивный кашель может свидетельствовать о различных заболеваниях дыхательной системы от ОРВИ до аллергии. Можно выделить ряд заболеваний и состояний, для которых характерен кашель с мокротой:
-
Курение. В легких курящего человека образуется большее количество слизи, от которой организм пытается избавиться, провоцируя кашель;
Инфекции верхних и нижних дыхательных путей. Вирусные, грибковые или бактериальные инфекции также вызывают кашель. Довольно часто банальная простуда может, вызвать осложнения в виде трахеита, бронхита и других более тяжелых заболеваний, сопровождающихся влажным кашлем;
Бронхиальная астма. При этом заболевании инфекционно-аллергической природы также повышается секреторная функция слизистой легких, вследствие чего выделяется мокрота;
Абсцесс (гнойный очаг) легкого или бронхоэктатическая болезнь. При наличии абсцесса в легком возможно отделение его гнойного содержимого, требующего отделения с помощью кашля;
Туберкулез. Для данного заболевания характерно присутствие крови в мокроте;
Мокрота без кашля
Иногда скопление мокроты не сопровождается кашлем. Способ лечения будет зависеть от причины, вызвавшей данный симптом.
Причинами скопления мокроты в горле без кашля могут быть как физиологические процессы, так и заболевания. При этом пациенты жалуются на ощущение комка в горле, который хочется откашлять, но кашля при этом нет. Скопившаяся слизь трудно выделяется, человека мучает першение, зуд в горле.
К дополнительным симптомам, сопутствующим этому состоянию могут относится повышение температуры, сильный насморк и др. Мокрота в горле без кашля может быть проявлением различных заболеваний, поэтому на основе только этого симптома невозможно поставить диагноз. Требуется дополнительная диагностика.
К заболеваниям, которые могут сопровождаться мокротой в горле относятся:
-
Риносинуситы различной этиологии (аллергические, вирусные, бактериальные, грибковые);
Скрытые формы туберкулеза;
К причинам образования мокроты, которую трудно откашлять, также относится табакокурение. Частички табачного дыма оседают на слизистой оболочке носа, горла, носоглотки и образуют густую трудноотделяемую слизь.
Скопление мокроты редко бывает единственным проявлением заболевания. Обычно ему сопутствуют и другие признаки, такие как повышение температуры, кашель, насморк и тд.
К основным причинам, при которых скапливается мокрота относятся:
-
Насморк или риносусит любого происхождения (вирусного, бактериального, грибкового) могут спровоцировать появление мокроты. Слизь и гной, образующиеся в результате воспалительного процесса в носовой полости и глотке не выходят через нос в следствие отека и стекают по задней стенке гортани;
Острые вирусные заболевания – являются основной причиной образования мокроты. Обычно в начале у пациента повышается температура, начинает болеть горло, когда воспалительный процесс распространяется ниже на трахею и бронхи появляется кашель с густой мокротой;
Гастро-эзофагальный рефлюкс, гастриты и эзофагиты. При этих заболеваниях содержимое желудка и пищевода выбрасывается обратно в горло, раздражая слизистую, что вызывает хроническое воспаление гортани и горла с отделением слизи.
Бронхиальная астма характеризуется реакцией бронхов на различные аллергены. Кроме образования мокроты к симптомам этого заболевания также относятся удушье, хрипы в грудной клетке, кашель с трудноотделяемой мокротой.
Воспаление легких и плеврит. Воспаление легочной ткани и плевриты всегда сопровождается образованием густой пенистой мокротой, высокой температурой, болями в груди.
Немного о профилактике
Подобные явления всегда могут появиться, если не соблюдать элементарные нормы здорового образа жизни. Бронхит курильщика, сопровождаемый большим количеством мокроты, не удастся вывести никакими средствами, потому что это следствие вредной привычки, защитная реакция организма на дым и никотин, которые взрослый человек сознательно вводит в собственные органы дыхания, забивая их вдыханием смол.
Каждый человек может позаботиться о своем здоровье, просто ежедневно совершая необходимые и полезные маленькие поступки: правильно и часто питаясь, вылечивая хронические заболевания, не отговариваясь при этом отсутствием времени, употребляя в пищу здоровые продукты с богатым содержанием витаминов и минералов, свежие фрукты и овощи. И отчего бы еще не подвигаться на свежем воздухе? Жизненная активность тоже влияет на здоровье! Это не так много, как кажется, когда речь идет о здоровье.
Причины возникновения белой мокроты
Белая мокрота в подавляющем большинстве случаев, как уже было сказано, развивается при неинфекционных процессах. Разумеется, это не аксиоматично. Каковы же причины появления белой мокроты?
Злокачественное поражение органов дыхательной системы. Причины рака легких сами по себе многочисленны. Среди наиболее распространенных факторов:
Симптоматика весьма характерна. Это длительный продуктивный кашель с белой мокротой, которая с течением времени трансформируется в пенистую розовую (с примесями крови), похудение, снижение работы иммунной системы, боли за грудиной при дыхании, одышка, удушье.
Рак потенциально летален. Чем дальше от центра бронхов локализована опухоль, тем меньше крови выходит. Это означает, что даже на поздних стадиях течения процесса будет густая белая мокрота с минимальными примесями гематологической жидкости. Чем интенсивнее процесс, тем специфичнее характер мокроты.
В любом случае слизь из дыхательных путей обладает сильным запахом гниения, что обусловлено интенсивным отмиранием цитологических единиц и всех окружающих тканей.
Белая слизь появляется также на начальных стадиях инфекционного патологического процесса, когда течение болезни только стартует и иммунитет еще не успел выработать достаточное количество лейкоцитов. В первую очередь, речь идет о классической острой респираторной вирусной инфекции. Это обобщенное наименование, включающее в себя различные заболевания инфекционно-вирусного генеза. Следует рассмотреть их подробнее.
Она же воспаление легких. Развивается в качестве осложнения гриппа либо по застойным причинам. Что характерно, застойная пневмония всегда характеризуется исключительно белой мокротой во время кашлевого рефлекса. При инфекционном же генезе, данный симптом проявляется в начальный период течения болезни. Воспаление легких проявляет себя острыми нарушениями дыхания, болью за грудиной, удушьем, дыхательной недостаточностью.
- Бронхиальная астма любого происхождения.
Характеризуется приступообразным течением. Провоцируется вирусами, аллергенами, лекарственными средствами (вроде аспириновой астмы). Каждый приступ начинается с интенсивного приступа удушья или легкой одышки (в зависимости от тяжести течения заболевания), заканчивается же отхождением мокроты при кашле белого цвета. Заболевание относится к неизлечимым, но при грамотно подобранной терапии возможны длительные и качественные ремиссии.
Сравнительно редкое состояние, при котором в полости дыхательных структур появляется жидкость. Отек легких относится к тяжелым и потенциально летальным заболеваниям. Своими силами справиться невозможно, нужна срочная помощь специалиста.
Бронхит часто неотличим от пневмонии. Дифференцировать одно и другое заболевания можно только посредством проведения методов объективной диагностики.
Перечень причин не исчерпывающий. Сказать что-либо более конкретное можно только проведя тщательную диагностику. Каковы методы исследования — сказано ниже.
В течение всех описанных заболеваний происходит перемена мокроты с прозрачной на белую.
Цвета мокроты
(при осмотре невооруженным глазом):

Пенистое и вязкое откашливаемое
Мокрота при прохождении через дыхательные пути может становится пенистой в незначительной степени. В норме за сутки объем не должен превышать 10 мл. При выходе она проглатывается обратно. Если со здоровьем человека все в порядке, выделения не имеют запаха.
Вязкая мокрота появляется при аллергии:
- если патологическое состояние имеет тяжелую форму;
- при частых контактах с провокатором (аллергеном): слизистая оболочка из-за этого опухает, возникает отечность.
Если выделения спровоцированы аллергической реакцией, в слизи не должно наблюдаться примесей гноя или сгустков крови.
Белая или желтоватая вязкая мокрота возникает при и указывает на продолжительное течение заболевания. При обострении патологического состояния слизь становится тягучей, прозрачной. Мокроту такого характера называют стекловидной.
Если наблюдаются вязкие слизисто-гнойные выделения — это указывает на присоединение инфекционного агента.
При возникновении вязкой мокроты нужно пройти диагностику. Если ее консистенция довольно густая, слизь может закупорить дыхательные пути. Это приведет к серьезным осложнениям.
Типы кашля
Кашлевой синдром с мокротой представляет собой физиологическое явление, способствующее выведению скопившейся слизи в органах дыхания. Больного часто настораживает, что данный симптом проявляется по-разному
Мокрый кашель может свидетельствовать о развитии серьезного заболевания, поэтому важно знать, какие существуют разновидности кашлевого акта, чтобы своевременно поставить точный диагноз и начать лечение.

Если симптом сохраняется на протяжении 4–8 недель без значительных изменений, то говорят о затяжном кашле с мокротой. Он является тревожным признаком, сигнализирующим о развитии серьезного заболевания.
Длительный продуктивный кашлевой синдром наблюдается при заражении туберкулезной палочкой. Чем раньше больной обратится за врачебной помощью, тем более благоприятный будет для него исход.
Довольно часто кашель с выделение слизи возникает у курильщиков при длительном бронхите. Патология перетекает в хроническую форму, которая сложно поддается лечению.
Появление продолжительного влажного кашля отмечается у людей, чья профессиональная деятельность связана с вредным производством. Чтобы избавиться от данного симптома, необходимо прекратить контакт с веществом, вызвавшим его.
Заболевания органов дыхания грибковой, вирусной и бактериальной природы перетекают из обычной простуды в пневмонию или бронхит. Началом патологий является сухой кашлевой рефлекс. По мере скопления мокроты в легких, кашель становится грудным. Именно с него нередко возникает бронхит.

Влажный кашель сопровождается выделением мокроты. Отделяемая слизь имеет различную природу. При нормальном состоянии здоровья продукция секрета мала, в случае заболевания его количество растет, поскольку организм пытается вымыть инфекцию, скопившуюся в бронхах. Данный процесс заканчивается выздоровлением.

Приступообразный кашель с выделением секрета возникает при болезнях дыхательных путей. Таким способом организм избавляется от скоплений мокроты в бронхах. В некоторых случаях она сильно загустевает, нарушая дыхание и способность нормально говорить. Данные состояния провоцируют появление кашлевых приступов с отделением экссудата.
Подобный тип кашля является частым спутником аллергической реакции. В момент приступа человек испытывает отдышку, возникают прозрачные выделения из бронхов. В период между приступами пациент ощущает себя практически здоровым.
Мокрый кашель, наблюдаемый в ночное время суток, характерен для бронхиальной астмы, коклюша, гайморита, сердечной недостаточности. Достаточно часто симптом вызывает усиление тонуса блуждающего нерва, который происходит в ночное время. Обычно сопровождается . Когда больной пребывает в положении лежа, под действием собственной тяжести секрет из полостей попадает в бронхи.

Какого цвета может быть мокрота
Цвет мокроты при кашле является важным дифференциально-диагностическим признаком для постановки диагноза. Это первый показатель, анализируемый в лаборатории.
Появляется в начале развития бактериальных заболеваний:
- бронхит;
- ОРЗ.
Или на всем протяжении следующих болезней:
- бронхиальная астма;
- ХОБЛ.
Белая мокрота возникает при грибковом поражении легких или бронхов.
Окрашивание происходит за счет скопления в мокроте эозинофилов.
Наблюдается у больных бронхиальной астмой, сидерозом легкого (профессиональная болезнь работников доменных печей и агломерационных фабрик).
Зеленый цвет мокроте придет примесь гноя. Гной — естественный продукт реакции нашей иммунной системы при бактериальном воспалении. Состоит из трёх компонентов:
- Сыворотка — жидкая часть гноя. Содержит воду с растворенными в ней ферментами, белками, жирами, лецитином.
- Тканевой детрит — разрушенная ткань пораженного органа.
- Клеточный компонент — живые или разрушенные бактерии и лейкоциты.
Зеленоватый оттенок гною придает фермент — миелопероксидаза, выделяемый нейтрофилами.
Возникает при следующих состояниях:
- бронхит;
- пневмония;
- абсцесс или гангрена легкого;
- бронхоэктатическая болезнь.
Бывает разной степени интенсивности: от прожилок крови в мокроте до полностью красной слизистой массы.
- туберкулезе на поздних стадиях;
- раке легкого на стадии распада;
- сердечной недостаточности.
Содержание в мокроте распавшейся крови окрашивает её в коричневый цвет. Это происходит, когда кровь некоторое время находится в дыхательных путях и легких.
Встречается при следующих патологиях:
- пневмония;
- кавернозный туберкулез с распадом каверны.
При каких заболеваниях появляется белая мокрота
Существует несколько заболеваний, при которых из легких выделяется скудная или обильная мокрота белого цвета. Мокрота мутного белесого цвета при кашле появляется при следующих заболеваниях:
| Наименование болезни/состояния | Отличительные признаки |
|---|---|
| Возрастные изменения | Минимальная двигательная активность и ухудшение кровообращения у взрослых людей приводят к недостаточной работе ворсинчатого эпителия дыхательных путей. Из-за этого мокрота не откашливается в полной мере, накапливается в бронхах и может окрашиваться в белый цвет. Обостряется такой кашель в ночное время, а мокрота представлена густой слизью . |
| Патологии сердца (ИБС) | При этом заболевании кашель появляется у 90% больных и обостряется во время нахождения больного в вертикальном положении, чаще при ходьбе или повышении физических нагрузок. При этом заболевании отхаркивается обильная пенистая мокрота , окрашенная в белый цвет. |
| Изменение картины крови — снижение кол-ва белков в ней | Такое состояние не сопровождается тяжелыми симптомами со стороны легких, а больные жалуются, что появилась густая белесая мокрота без кашля . Из-за нее нередко возникает хрипота. |
| Отек легких | При этой патологии выделения из дыхательных путей сопровождаются болью в груди, а при кашле белая мокрота выделяется в огромных количествах (до 150 мл за раз), и может в буквальном смысле наполнить ротовую полость. Ее структура в начале откашливания густая, а в конце пенистая. Характерный признак отека легких — неприятный гнойный или гниющий запах мокроты. |
| Воспаление бронхов | При бронхите белые выделения из дыхательных путей не бывают обильными. Заболевание сопровождается общей интоксикацией организма, высокой температурой. |
| Туберкулез легких | При туберкулезе на начальной стадии появляется слизистая мокрота, окрашенная в белый цвет. Позже в ней видны прожилки крови, а затем выделения окрашиваются в кирпично-красный цвет. Заболевание сопровождается повышенной потливостью, общим ухудшением самочувствия, эпизодическим повышением температуры до 37-38 градусов. |
| Тонзиллит | Это заболевание сопровождается болью в горле и периодическим кашлем. Мокрота при этом может быть прозрачной, но в ней наблюдаются белые комочки . |
Помимо этого, мокрота может окраситься в белый цвет при хронической интоксикации организма, в том числе лекарственными препаратами, наркотическими веществами и тяжелыми металлами.
Важно! Не стоит пытаться самостоятельно поставить диагноз и начинать лечение. Это может привести к непредсказуемым последствиям и даже летальному исходу.
Кашель с пенистой мокротой
Много слизи при рефлекторном акте может выделяться при некоторых серьезных нарушениях здоровья. Наиболее существенными из них являются следующие недуги:
- Болезненный кашель с большим количеством мокроты, которая буквально заполняет всю ротовую полость, является отличительным признаком опорожнения абсцесса легкого. Первоначально отходит гнойная слизь с неприятным запахом. Место, которое она занимала, заполняется, и наблюдаются пенистые выделения.
- Старческие изменения в организме. Легкие уже не могут самостоятельно справляться с естественной функцией их очистки. Из-за этого в нижней части дыхательных путей скапливается пенистая мокрота. Из-за этого наблюдается частый кашель, который усиливается ночью. Если человек практически не встает с постели, то частота рефлекторного действия не зависит от времени суток.
- Ишемическая болезнь сердца. В этом случае наблюдается затяжной кашель с мокротой, часто ночной. Пенистые выделения достаточно обильные. Рефлекторный акт, как правило, начинается тогда, когда человек принимает горизонтальное положение.
- Недуги, которые сопровождаются значительным выделением токсинов. В эту категорию относятся недомогания, связанные с передозировкой некоторых лекарственных препаратов, в том числе и наркотических веществ, радиационное поражение дыхательных путей и пр.
- Заболевания, которые сопровождаются уменьшением уровня белка в крови. Выделения, как правило, имеют жидкую консистенцию
- Плевриты и пневмоторакс.
- Неконтролируемое внутривенное введение растворов. Причиной появления рефлекторного акта является увеличение гидростатического давления крови, и, как следствие, получение отека легкого.
Заразен ли человек, у которого наблюдается кашель с пенистой мокротой? Здесь все зависит от того, что именно является причиной его появления. Если речь идет про старческие изменения в организме или болезни сердечно-сосудистой системы, то такой человек не сможет заразить окружающих. Однако, если речь идет о других недугах, то нужно быть осторожным.
Лекарственные препараты разжижающего действия
Самыми используемыми препаратами, которые охотно назначают врачи, являются муколитики. Они помогают справиться с сухим кашлем, вызванным наличием в бронхах густой мокроты. Это прекрасный ответ на вопрос, как вывести мокроту у ребенка. Благодаря тому что выпускаются они в разнообразных формах (от таблетки, с шипением растворяющейся в воде, до сиропов, растворов, капсул и гранул), избавление ребенка от мокроты не составит никакой проблемы. Эти средства можно подобрать на любой возраст и любую степень заболевания. Назначать их должен врач после детального обследования пациента и учета всех составляющих. Лекарство этой группы направлено на разжижение густой мокроты. Оно оказывает препятствие ее налипанию на стенки дыхательных путей, устраняет питательную среду для появления слизи. Любой препарат из муколитиков приостанавливает работу ресничного эпителия, отвечающего за выработку секрета, но при этом обладает и антимикробным действием.

Обычно к муколитикам прибегают при остром и хроническом бронхитах, бронхиальной астме, острой и хронической пневмонии. Но для того чтобы применять их для выведения мокроты, необходима консультация врача и выставленный диагноз. То есть нужно знать причину образования мокроты. Действие этих лекарств может быть направлено на три разных аспекта:
- сокращение объема мокроты;
- влияние на вязкость секреции;
- выведение из бронхов слизи.
И только врач решает, насколько целесообразно применение препарата в данном случае, а не аптекарь, который протягивает бутылочку или конвалюту в ответ на вопрос, что есть в продаже.
Муколитики есть растительного происхождения, они практически без побочных эффектов, но их следует применять с осторожностью. Органы дыхания слишком важны для человеческого организма, чтобы к ним можно было относиться безответственно.
Можно вызвать отхаркивание и спровоцировать негативные побочные реакции.
Читайте также:


 не выполняет.</p>
<p>Основные симптомы:</p>
<p><ol>
<li>Недуг сопровождается приступами звонкого частого сухого кашля. Его сравнивают с лаем собаки или криком гуся.</li>
<li>В спокойном психическом состоянии и во время сна кашель не проявляется.</li>
<li>Наблюдается долгое время – месяцы, годы.</li>
</ol>
</p>
<p>Кашель возникает при раздражении кашлевого центра, расположенного в головном мозге, импульсом, поступающим от нервных окончаний. Эти нервные окончания связаны не только с органами дыхания, но и со многими другими внутренними органами, с диафрагмой, некоторыми участками головного мозга и др. Поэтому кашель может проявляться при болезнях несвязанных с органами дыхания, например, при процессах возбуждения в центральной нервной системе.</p>
<blockquote><p>Важно: Предотвратить уже начавшийся приступ кашля у взрослых можно. Для этого достаточно отвлечься на выполнение какого-то интересного приятного занятия.</p></blockquote>
<h2>Методы борьбы с кашлевым рефлексом</h2>
<p>Поскольку такой кашель у взрослых является признаком нервного расстройства, то все меры направляются на стабилизацию психического состояния пациента.</p>
<p>Человек, страдающий неврозом, испытывает необоснованную тревогу, не может расслабиться, сконцентрирован исключительно на своих проблемах, находится в депрессии. Терапия может проводиться антидепрессантами. Длительность курса лечения – 3-12 месяцев. Сразу нужно отметить, что приём успокоительных препаратов является нежелательной мерой.</p>
<p>Назначаются данные лекарства в особых случаях, поскольку они имеют ряд отрицательных качеств:</p>
<p><ol>
<li>Побочные эффекты – тошнота, сонливость, сухость во рту и др.;</li>
<li>Возникновение аллергических реакций;</li>
<li>Привыкание к препаратам;</li>
<li>Возвращение кашля при отмене лекарств, ведь проблемы у человека остались прежние.</li>
</ol>
</p>
<p style=)

