Поражение нервных корешков и сплетений что это такое
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК - 2013
Общая информация
Поражение периферических нервов – заболевание, характеризующееся симптомами выпадения двигательных, чувствительных, рефлекторных и вегетативно-трофических функций в зоне иннервации пораженных нервов (Кайшибаев С.К. 2004).
Название протокола: Поражение нервных корешков и сплетений
Код (-ы) МКБ-10:
G58 – Другие мононевропатии
Сокращения, используемые в протоколе:
Дата разработки протокола: апрель 2013 года.
Категория пациентов: пациенты с поражением нервных корешков и сплетений. 7
Пользователи протокола: неврологи, ВОП, рабилитологи


Классификация
Клиническая классификация
Основана на анатомическом принципе – в зависимости от того, на какие нервные образования оказывается действие фактора. Различают: радикулит, ганглионит, плексит, неврит, нейромиозит, полиневрит. В клинической практике принято деление на невриты и невралгии.
Невриты – заболевания, проявляющиеся симптомами выпадения двигательных, чувствительных, рефлекторных и вегетативно-трофических функций в зоне иннервации пораженных нервов.
Невралгии – явления раздражения в периферическом чувствительном нейроне, характеризующиеся, в основном, приступами болей по ходу того или иного нерва при отсутствии объективных симптомов выпадения.
Поражения нервных корешков, узлов, сплетений
1. Менингорадикулиты, радикулиты (шейные, грудные, пояснично- крестцовые).
2. Раликулоганглиониты, ганглиониты (спинальные симптоматические), трунциты.
3. Плекситы.
4. Травмы сплетений.
4.1. Шейного.
4.2. Верхнего плечевого (паралич Эрба-Дюшенна).
4.3. Нижнего плечевого ( паралич Дежерин- Клюмпке).
4.4. Плечевого (тотального).
4.5. Пояснично- крестцового (частичного или тотального).
Множественные поражения корешков, нервов
1. Инфекционно- аллергические полирадикулоневриты (Гийена- Баре и др.).
2. Инфекционные полиневриты.
3. Полиневропатии.
3.1. Токсические.
3.1.1.При хронических бытовых и производственных интоксикациях (алкогольные, свинцовые, хлорофосные и др.).
3.1.2. При токсикоинфекциях (дифтерия, ботулизм).
3.1.3. Медикаментозные.
3.1.4. Бластоматозные: при раке лѐгких, желудка и др.
3.2. Аллергические (вакцинальные, сывороточные, медикаментозные и др.).
3.3. Дисметаболические: при дефиците витаминов, при эндокринных заболеваниях - сахарном диабете и др., при заболеваниях печени, почек и др.
3.4. Дисциркуляторные - при узелковом периартрите, ревматических и других васкулитах.
3.5. Идиопатические и наследственные формы.
Поражения отдельных спинномозговых нервов
1. Травматические. На верхних конечностях: лучевого, локтевого, срединного, мышечно-кожного и других нервов. На нижних конечностях: бедренного, седалищного, малоберцового, большеберцового и других нервов.
2. Компрессионно-ишемические мононевропатии). На верхних конечностях. Синдромы запястного канала (поражение срединного нерва в области кисти). Синдром канала Гийена (поражение локтевого нерва в области кисти). Синдром кубитального канала (поражение локтевого нерва в локтевой области). Поражение лучевого или срединного нервов в локтевой области, поражение надлопаточного, подмьшечного нервов.
3. На нижних конечностях: синдром тарзального канала, малоберцового нерва, бокового кожного нерва бедра (ущемление под пупартовой связкой - перестетическая мералгия Рота - Бернгардта).
4. Воспалительные (мононевриты).
Диагностика
Основные и дополнительные диагностические мероприятия
Диагностические мероприятия до плановой госпитализации:
- ОАК
- ОАМ
- ЭКГ
- Кал на яйца глист
- АЛТ, АСТ
Основные диагностические мероприятия в стационаре:
- ОАК
- ОАМ
- Сахар крови
- ЭКГ
Дополнительные диагностические мероприятия:
- Электромиография
Диагностические критерии
Жалобы и анамнез:
- боль;
- нарушение двигательных, чувствительных, рефлекторных и вегетативно-трофических функций в зоне иннервации пораженных нервов.
Поражение на уровне нерва. Мононеврит. Возникает остро. Жалобы на нарушение двигательных, чувствительных, рефлекторных и вегетативно-трофических функций в зоне иннервации пораженных нервов.
Поражение множественное на уровне дистальных отделов. Полинейропатия. Возникает не остро, в течение некоторого времени. Жалобы на нарушение двигательных, чувствительных, рефлекторных и вегетативно-трофических функций в зоне иннервации пораженных нервов.
Поражение на уровне сплетения. Возникает не остро, в течение нескольких дней. Жалобы на нарушение двигательных, чувствительных, рефлекторных и вегетативно-трофических функций в зоне иннервации пораженных нервов.
Поражение на уровне ганглия. Возникает под остро, в течение нескольких дней. Жалобы на нарушение чувствительных и вегетативно-трофических функций (высыпания по типу герпеса)
Поражение на уровне корешка. Возникает не остро, в течение нескольких дней Жалобы на нарушение двигательных, чувствительных и рефлекторных функций в зоне иннервации пораженных нервов.
Физикальное обследование: двигательных, чувствительных, рефлекторных и вегетативно-трофических
Лабораторные исследования: не характерны
Инструментальные исследования:
- электромиография – нарушение проводимости нервного импульса по двигательным и чувствительным волокнам
Показания для консультации специалистов: нейрохирурга.
Дифференциальный диагноз
Лечение
Цели лечения:
- устранение болевого синдрома
- восстановление утраченных функций.
Тактика лечения
Немедикаментозная терапия:
- ограничение физической нагрузки;
- ношение корсета не более 2 часов в день,
- физиотерапия
- массаж, ЛФК, ИРТ
Медикаментозная герапия:
- Противовоспалительная терапия
- Противоотечная терапия
- Вазоактивные препараты
- Нейропротекторы
- Антихоинэстеразные препараты
- Аналгетики
Другне виды лечения:
- При выраженном болевом синдроме показано проведение лечебных медикаментозных блокад, которые по спектру действия могут быть анальгезирующие, миорелаксирующие, ангиоспазмолитические, трофостимулирующие, рассасывающие, деструктивные (этанол- прокаиновые). Анальгезирующая блокада проводится анестетиками (лидокаин 1%-2% - 20-10 мл, Прокаин 0,5% 5-10 мл), кортикостероидами (гидрокортизон 50-75 мг).
Хирургическое вмешательство:
- Показания и вид вмешательства определяется нейрохирургом
Профилактические мероприятия:
- ЛФК
Дальнейшее ведение:
- Наблюдение ВОП по месту жительства
Индикаторы эффективности лечения и безопасности методов диагностики и лечения, описанных в протоколе:
- отсутствие болевого синдрома
- увеличение двигательных, чувствительных, рефлекторных и вегетативно-трофических функций в зоне иннервации пораженных нервов
- восстановление трудоспособности
Госпитализация
Показания для госпитализации
Показания для экстренной госпитализации: выраженный болевой синдром, нарушение двигательных, чувствительных, рефлекторных и вегетативно-трофических функций в зоне иннервации пораженных нервов, явления миелопатии, осложнения.
Показания для плановой госпитализации: неэффективность амбулаторного лечения; обследование для уточнения причины (объемный процесс, остро протекающие миелиты).
Информация
Указание на отсутствие конфликта интересов: отсутствует.
Рецензент: Баймуханов Р.М. – кандидат медицинских наук, доцент кафедры неврологии, нейрохирургии Карагандинского государственного медицинского университета, врач высшей категории

Корешковый синдром — сложный вертеброгенный симптомокомплекс, обусловленный сдавливанием спинальных нервов в местах их ответвления от спинного мозга. Это проявление целого ряда заболеваний преимущественно воспалительного и дегенеративного характера, при которых поражаются нервные корешки и ганглии. В связи с вариабельностью этиологии огромное значение имеет своевременная диагностика и назначение адекватной терапии.

Диагностика синдрома основывается на клинических признаках, данных рентгенографического или томографического исследований. Больным проводят консервативную терапию, а при отсутствии эффекта компрессию устраняют оперативным путем. Чтобы сохранить двигательную активность и трудоспособность больных, необходимо своевременно выявлять и устранять причинные факторы. Длительная компрессия корешка — прямой путь к стойкой инвалидизации.
Этиология и патогенез
Спинной мозг — орган центральной нервной системы, расположенный в позвоночном канале, из которого выходят корешки. Они формируют крупные нервные волокна, направляющиеся к различным структурам организма. Передние корешки называются двигательными и стимулируют мышечное сокращение, задние — чувствительные, несущие информацию от рецепторов. Корешки покидают позвоночный столб через узкие отверстия, где происходит их сдавление.

Данную патологию можно считать полиэтиологической. Раздражать нервные корешки могут опухоли, позвонки, межпозвоночные грыжи. Чаще всего корешковый синдром вызывают деформирующие дорсопатии и спондилопатии.
Заболевания, при которых развивается синдром:
-
Остеохондроз — хроническое дегенеративное нарушение, обусловленное дистрофическими процессами в позвоночнике и приводящее к деструкции хрящей позвонков. В результате проседания межпозвонковых дисков сужаются фораминарные отверстия на боковых поверхностях позвоночного столба. Корешки, проходящие через суженные каналы, ущемляются. При остеохондрозе данный синдром является основным, а порой единственным, клиническим проявлением.


стадии развития остеохондроза
Факторы, способствующие развитию патологии:
- Физическое перенапряжение с нагрузкой на позвоночник,
- Стрессы, всплески эмоций, психологические травмы,
- Дисбаланс гормонов,
- Избыточная масса тела,
- Гиподинамия,
- Переохлаждение,
- Естественное старение организма,
- Сахарный диабет,
- Почечные патологии,
- Неправильная осанка, искривление позвоночника, плоскостопие,
- Вредные привычки, которые ухудшают кровоснабжение,
- Аутоиммунные заболевания.
Под воздействием провоцирующих факторов в костно-хрящевом аппарате начинаются деструктивные процессы, которые рано или поздно приведут к развитию болевого корешкового синдрома.
Симптоматика
Радикулопатия может долгое время протекать бессимптомно. Первые клинические признаки возникают внезапно после резких движений или физического перенапряжения. Для патологии характерная триада симптомов — боль, моторная дисфункция и сенсорные расстройства в пораженном сегменте.

Боль — основное проявление синдрома. Она имеет различный характер, локализацию, степень выраженности и концентрируется вдоль ущемленного нерва. Обычно боль острая, стреляющая или тянущая, жгучая или пекучая. Ее отличительными признаками являются:
- Центральное распространение – от позвоночного столба к конечностям,
- Иррадиация в соседние области: при поражении поясницы – в ногу, ягодицу, заднюю поверхность бедра, груди — в спину, желудок и сердце, шеи — в зубы, ключицу, руку,
- Усиление боли при любом движении,
- Щадящее положение больного, облегчающее общее состояние.
Пациенты с трудом сгибают и разгибают конечности, хромают при ходьбе. Перекос туловища или кривошея приводят к искривлению позвоночника.
Болевой синдром сопровождается другими признаками:

Одновременное поражение сразу нескольких нервных корешков проявляется смешанной симптоматикой и очень интенсивной болью, которая выбивает человека из нормального ритма жизни и требует немедленной медицинской помощи.
Симптоматика патологии зависит от локализации очага поражения. При защемлении корешков в шейном сегменте позвоночника преобладают следующие признаки:
- Боль в шее, затылке, темени, плече, лице,
- Ограничение подвижности головы,
- Наклон головы в сторону поражения,
- Цефалгия,
- Головокружение с тошнотой,
- Слабость в руках,
- Онемение кожи на голове, шее, плечах и верхней части груди,
- Подергивание мышц плечевого пояса и верхних конечностей,
- Резкая болезненность при пальпации напряженных подзатылочных мышц,
- Гипотрофия мышц и гипорефлексия.
При отсутствии адекватного лечения шейный корешковый синдром приводит к церебральной дисфункции. Это связано с близким расположением шейного отдела и сосудов, кровоснабжающих головной мозг.
Грудной корешковый синдром необходимо дифференцировать с острой коронарной недостаточностью, язвой желудка, перитонитом, холециститом, пневмонией. Для этого следует обратиться к врачу.
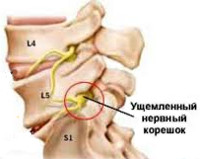
Корешковый синдром поясничного отдела проявляется следующими симптомами:
![]()
Острой, стреляющей болью кратковременного и приступообразного характера, отдающей в ягодицу, ногу, промежность,- Ограничением подвижности ног,
- Слабость при сгибании бедра,
- Онемением кожи ягодиц, бедер, ног,
- Гипотрофией мышц в зоне поражения,
- Снижением коленного и ахиллова рефлексов,
- Судорогами в мышцах ног.
Если больные игнорируют недуг и не лечатся, развивается дисфункция внутренних органов: парез кишечника, энурез, недержание кала, половое бессилие.
Диагностические мероприятия
Диагностируют корешковый синдром по симптомокомплексу. Чтобы избавиться от неприятных признаков, необходимо определить истинную причину патологии, которая вызвала компрессию и поражение нервных волокон. Для этого больного следует тщательно и всесторонне обследовать.

Специалисты собирают жалобы и анамнез, изучают клинические признаки, проводят физикальное обследование, позволяющее определить неврологический статус пациента. Особое внимание врачи обращают на изменение мышечного тонуса и зоны повышенной раздражимости ткани, болезненные при сдавливании и расположенные над остистыми отростками позвонков. Врачи выявляют симптомы натяжения корешков и проверяют рефлексы. По наличию конкретных двигательных и сенсорных нарушений, локализации боли, зон гипестезии, мышечных гипотрофий можно предположить, в каких сегментах позвоночника произошло ущемление спинального нерва. Корешковый синдром инфекционной этиологии будет проявляться дополнительными признаками интоксикации — лихорадкой, ознобом, общим недомоганием.
Основными инструментальными методами исследования являются:

Рентгенография позвоночника в боковой и передней проекциях — выявление признаков остеохондроза, спондилоартроза, спондилолистеза, лордоза, сколиоза, аномалий позвоночного столба.
Для дифференциальной диагностики проводится ряд исследований: электрокардиография, УЗИ внутренних органов, клинические и биохимические анализы крови, мочи. По результатам полного обследования врачи ставят диагноз и назначают соответствующее лечение.
Лечебный процесс
Лечение корешкового синдрома направлено на устранение причины и неприятных симптомов. Невропатологи начинают лечебный процесс со снятия боли, а затем переходят к непосредственной ликвидации патологии и восстановлению организма. Больным назначают строгий постельный режим до стихания острых явлений.

Медикаментозная терапия:
После устранения острого воспаления медикаментозную терапию дополняют лечебной физкультурой, массажем, мануальным и физиотерапевтическим воздействием, иглорефлексотерапией. С помощью этих процедур укрепляются ослабленные и расслабляются напряженные мышцы спины. Кинезиотерапия – комплекс мероприятий, предназначенный для лечения патологии опорно-двигательного аппарата. В него входят пассивные методики – специальный массаж и мануальные техники, а также активные – физические упражнения. Их подбирает квалифицированный специалист индивидуально каждому больному.


Пациентам назначают УВЧ, электрофорез и фонофорез, озокерит, лечебные ванны с радоном, грязи, парафиновые аппликации, магнитотерапию, плазмотерапию, рекомендуют бессолевую и низкокалорийную диету. В борьбе с корешковым синдромом эффективна тракционная терапия, в ходе которой увеличивается расстояние между позвонками, и уменьшается компрессия нервных стволов. Лечение синдрома требует ношения специального корсета с жесткими вставками, который поддерживает позвоночный столб в строго вертикальном положении, не допуская еще большего защемления.
Хирургическое вмешательство проводится при наличии у больного спинальной опухоли или межпозвоночной грыжи, которая не поддается консервативной терапии. Если симптомы патологии прогрессируют, а общее состояние пациента ухудшается, показано оперативное лечение. В ходе операции ликвидируется компрессия корешка и устраняются ее причины. Больным проводят дискэктомию или микродискэктомию с протезированием межпозвоночного диска, опухоли удаляют, позвоночник при необходимости фиксируют с помощью специальных пластин.
Прогноз и профилактика
Прогноз синдрома неоднозначный. Он определяется степенью компрессии корешка, первопричиной, своевременностью диагностики и правильностью терапии. При наличии хронической патологии болевой синдром сложно купируется. Дегенеративные изменения в костной, хрящевой и нервной ткани становятся необратимыми и приводят к стойкой дисфункции пораженного органа. У больных возникают парезы, нарушается чувствительность, перестают адекватно работать тазовые органы. Результатом подобных процессов становится инвалидность пациента.
Чтобы предупредить развитие корешкового синдрома, необходимо:
- Укреплять мышцы спины с помощью физкультуры, плавания, массажа,
- Спать на ортопедических подушках и матрасах,
- Нормализовать массу тела,
- Не носить тяжести,
- Не пить и не курить,
- Избегать стрессовых ситуаций,
- Регулярно проходить профосмотры.
Корешковый синдром — клиническое проявление серьезных заболеваний, которые требуют длительной и упорной терапии под контролем грамотных специалистов. Патологический процесс излечивается только при условии комплексного подхода, который позволяет восстановить функции организма и вернуть костно-хрящевым и нервным структурам эластичность, упругость, стабильность.
Видео: корешковый синдром в телепрограмме
Корешковый синдром — симптомокомплекс, формирующийся в результате различных по своей этиологии поражений спинального корешка и проявляющийся симптомами раздражения (боль, мышечное напряжение, анталгическая поза, парестезии) и выпадения (парезы, снижение чувствительности, мышечные гипотрофии, гипорефлексия, трофические расстройства). Диагностируется корешковый синдром клинически, его причина устанавливается по результатам рентгенографии, КТ или МРТ позвоночника. Лечение чаще консервативное, по показаниям проводится хирургическое устранение фактора компрессии корешка.
МКБ-10
- Причины
- Симптомы
- Симптомы поражения отдельных корешков
- Диагностика
- Лечение корешкового синдрома
- Прогноз
- Цены на лечение
Общие сведения

Причины
С двух сторон от позвоночного столба человека отходит 31 пара спинномозговых нервов, которые берут свое начало в спинальных корешках. Каждый спинальный (спинномозговой) корешок образован выходящими из спинного мозга задней (сенсорной) и передней (моторной) ветвью. Из позвоночного канала он выходит через межпозвоночное отверстие. Это наиболее узкое место, где чаще всего и происходит сдавление корешка. Корешковый синдром может быть обусловлен, как первичной механической компрессией самого корешка, так и его вторичным сдавлением вследствие отека, развивающегося в результате компрессии корешковых вен. Сдавление корешковых сосудов и расстройство микроциркуляции, возникающее при отеке в свою очередь становятся дополнительными факторами поражения корешка.
Наиболее распространенной причиной, провоцирующей корешковый синдром, выступает остеохондроз позвоночника. Снижение высоты межпозвоночного диска влечет за собой уменьшение диаметра межпозвоночных отверстий и создает предпосылки для ущемления проходящих через них корешков. Кроме того, фактором компрессии может являться формирующаяся как осложнение остеохондроза межпозвоночная грыжа. Корешковый синдром возможен при компрессии корешка образующимися при спондилезе остеофитами или измененными вследствие спондилоартроза частями дугоотростчатого сустава.
Травматическое повреждение спинального корешка может наблюдаться при спондилолистезе, травмах позвоночника, подвывихе позвонка. Воспалительное поражение корешка возможно при сифилисе, туберкулезе, спинальном менингите, остеомиелите позвоночника. Корешковый синдром неопластического генеза встречается при опухолях спинного мозга, невриноме спинномозгового корешка, опухолях позвонков. Нестабильность позвоночника, влекущая за собой смещение позвонков, также может выступать причиной корешкового синдрома. Способствующими развитию радикулопатии факторами выступают:
- чрезмерные нагрузки на позвоночник,
- гормональные сбои,
- ожирение,
- гиподинамия,
- аномалии развития позвоночника,
- переохлаждение.
Симптомы
Клиника корешкового сидрома складывается из различных сочетаний симптомов раздражения спинального корешка и выпадения его функций. Выраженность признаков раздражения и выпадения определяется степенью сдавления корешка, индивидуальными особенностями расположения, формы и толщины спинальных корешков, межкорешковыми связями.
Симптомы раздражения включают болевой синдром, двигательные нарушения по типу крампи или фасцикулярных мышечных подергиваний, сенсорные расстройства с виде ощущения покалывания или ползания мурашек (парестезии), локального чувства жара/холода (дизестезии). Отличительными особенностями корешковой боли является ее жгучий, пекучий и стреляющий характер; появление только в зоне, иннервируемой соответствующим корешком; распространение от центра к периферии (от позвоночника к дистальным отделам руки или ноги); усиление при перенапряжении, резком движении, смехе, кашле, чихании. Болевой синдром обуславливает рефлекторное тоническое напряжение мышц и связок в области поражения, которое способствует усилению боли. Для уменьшения последней пациенты принимают щадящее положение, ограничивают движения в пораженном отделе позвоночника. Мышечно-тонические изменения более выражены на стороне пораженного корешка, что может привести к перекосу туловища, в шейном отделе — к формированию кривошеи, с последующим искривлением позвоночника.
Симптомы выпадения появляются при далеко зашедшем поражении корешка. Они проявляются слабостью иннервируемых корешком мышц (парезом), снижением соответствующих сухожильных рефлексов (гипорефлексией), уменьшением чувствительности в зоне иннервации корешка (гипестезией). Участок кожи, за чувствительность которого отвечает один корешок, называется дерматом. Он получает иннервацию не только от основного корешка, но и частично от выше- и ниже- лежащего. Поэтому даже при значительной компрессии одного корешка наблюдается лишь гипестезия, тогда как при полирадикулопатии с патологией нескольких рядом распложенных корешков отмечается полная анестезия. Со временем в иннервируемой пораженным корешком области развиваются трофические нарушения, приводящие к мышечной гипотрофии, истончению, повышенной ранимости и плохой заживляемости кожи.
Симптомы поражения отдельных корешков
Корешок С1. Боль локализуется в затылке, зачастую на фоне боли появляется головокружение, возможна тошнота. Голова находится в положении наклона в пораженную сторону. Отмечается напряжение подзатылочных мышц и их пальпаторная болезненность.
Корешок С2. Боль в затылочной и теменной области на стороне поражения. Ограничены повороты и наклоны головой. Наблюдается гипестезия кожи затылка.
Корешок С3. Боль охватывает затылок, латеральную поверхность шеи, область сосцевидного отростка, иррадиирует в язык, орбиту, лоб. В этих же зонах локализуются парестезии и наблюдается гипестезия. Корешковый синдром включает затруднения наклонов и разгибания головы, болезненность паравертебральных точек и точки над остистым отростком С3.
Корешок С4. Боль в надплечье с переходом на переднюю поверхность груди, доходящая до 4-го ребра. Распространяется по задне-латеральной поверхности шеи до ее средней 1/3. Рефлекторная передача патологической импульсации на диафрагмальный нерв может привести к появлению икоты, расстройству фонации.
Корешок С5. Корешковый синдром этой локализации проявляется болью в надплечье и по латеральной поверхности плеча, где также наблюдаются сенсорные расстройства. Нарушено отведение плеча, отмечается гипотрофия дельтовидной мышцы, понижен рефлекс с бицепса.
Корешок С6. Боль от шеи распространяется через область бицепса на наружную поверхность предплечья и доходит до большого пальца. Выявляется гипестезия последнего и наружной поверхности нижней 1/3 предплечья. Наблюдается парез бицепса, плечевой мышцы, супинаторов и пронаторов предплечья. Снижен рефлекс с запястья.
Корешок С7. Боль идет от шеи по задней поверхности плеча и предплечья, достигает среднего пальца кисти. Ввиду того, что корешок С7 иннервирует надкостницу, данный корешковый синдром отличается глубинным характером боли. Снижение мышечной силы отмечается в трицепсе, большой грудной и широчайшей мышце, флексорах и экстензорах запястья. Понижен трицепс-рефлекс.
Корешок С8. Корешковый синдром на этом уровне встречается достаточно редко. Боль, гипестезия и парестезии распространяются на внутреннюю поверхность предплечья, безымянный палец и мизинец. Характерна слабость флексоров и экстензоров запястья, мышц-разгибателей пальцев.
Корешки Т1-Т2. Боль ограничена плечевым суставом и областью подмышки, может распространяться под ключицу и на медиальную поверхность плеча. Сопровождается слабостью и гипотрофией мышц кисти, ее онемением. Типичен синдром Горнера, гомолатеральный пораженному корешку. Возможна дисфагия, перистальтическая дисфункция пищевода.
Корешки Т3-Т6. Боль имеет опоясывающий характер и идет по соответствующему межреберью. Может быть причиной болезненных ощущений в молочной железе, при локализации слева — имитировать приступ стенокардии.
Корешки Т7-Т8. Боль стартует от позвоночника ниже лопатки и по межреберью доходит до эпигастрия. Корешковый синдром может стать причиной диспепсии, гастралгии, ферментной недостаточности поджелудочной железы. Возможно снижение верхнебрюшного рефлекса.
Корешки Т9-Т10. Боль из межреберья распространяется в верхние отделы живота. Иногда корешковый синдром приходится дифференцировать от острого живота. Бывает ослабление среднебрюшного рефлекса.
Корешки Т11-Т12. Боль может иррадиировать в надлобковую и паховую зоны. Снижен нижнебрюшной рефлекс. Корешковый синдром данного уровня может стать причиной дискинезии кишечника.
Корешок L1. Боль и гипестезия в паховой области. Боли распространяются на верхненаружный квадрант ягодицы.
Корешок L2. Боль охватывает переднюю и внутреннюю поверхность бедра. Отмечается слабость при сгибании бедра.
Корешок L3. Боль идет через подвздошную ость и большой вертел на переднюю поверхность бедра и доходит до нижней 1/3 медиальной части бедра. Гипестезия ограничена расположенной над коленом областью внутренней поверхности бедра. Парез, сопровождающий этот корешковый синдром, локализуется в четырехглавой мышце и аддукторах бедра.
Корешок L5. Боль иррадиирует от поясницы через ягодицу по латеральной поверхности бедра и голени в первые 2 пальца стопы. Зона боли совпадает с областью сенсорных расстройств. Гипотрофия большеберцовой мышцы. Парез экстензоров большого пальца, а иногда и всей стопы.
Корешок S1. Боль в нижнем отделе пояснице и крестце, отдающая по заднелатеральным отделам бедра и голени в стопу и 3-5-й пальцы. Гип- и парестезии локализуются в области латерального края стопы. Корешковый синдром сопровождает гипотония и гипотрофия икроножной мышцы. Ослаблены ротация и подошвенное сгибание стопы. Понижен ахиллов рефлекс.
Корешок S2. Боль и парестезии начинаются в крестце, охватывает заднюю часть бедра и голени, подошву и большой палец. Зачастую отмечаются судороги в аддукторах бедра. Рефлекс с ахилла обычно не изменен.
Корешки S3-S5. Сакральная каудопатия. Как правило, наблюдается полирадикулярный синдром с поражением сразу 3-х корешков. Боль и анестезия в крестце и промежности. Корешковый синдром протекает с дисфункцией сфинктеров тазовых органов.
Диагностика
В неврологическом статусе обращает на себя внимание наличие триггерных точек над остистыми отростками и паравертебрально, мышечно-тонические изменения на уровне пораженного сегмента позвоночника. Выявляются симптомы натяжения корешков. В шейном отделе они провоцируется быстрым наклоном головы противоположно пораженной стороне, в поясничном — поднятием ноги в горизонтальном положении на спине (симптом Ласега) и на животе (симптомы Мацкевича и Вассермана). По локализации болевого синдрома, зон гипестезии, парезов и мышечных гипотрофий невролог может установить, какой именно корешок поражен. Подтвердить корешковый характер поражения и его уровень позволяет электронейромиография.
Важнейшей диагностической задачей является выявление причины, спровоцировавшей корешковый синдром. С этой целью проводят рентгенографию позвоночника в 2-х проекциях. Она позволяет диагностировать остеохондроз, спондилоартроз, спондилолистез, болезнь Бехтерева, искривления и аномалии позвоночного столба. Более информативным методом диагностики является КТ позвоночника. Для визуализации мягкотканных структур и образований применяют МРТ позвоночника. МРТ дает возможность диагностировать межпозвоночную грыжу, экстра- и интрамедуллярные опухоли спинного мозга, гематому, менингорадикулит. Грудной корешковый синдром с соматической симптоматикой требует дополнительного обследования соответствующих внутренних органов для исключения их патологии.
Лечение корешкового синдрома
В случаях, когда корешковый синдром обусловлен дегенеративно-дистрофическими заболеваниями позвоночника, используют преимущественно консервативную терапию. При интенсивном болевом синдроме показан покой, обезболивающая терапия (диклофенак, мелоксикам, ибупрофен, кеторолак, лидокаино-гидрокортизоновые паравертебральные блокады), купирование мышечно-тонического синдрома (метилликаконитин, толперизон, баклофен, диазепам), противоотечное лечение (фуросемид, этакриновая кислота), нейрометаболические средства (витамины гр. В). С целью улучшения кровообращения и венозного оттока назначают эуфиллин, ксантинола никотинат, пентоксифиллин, троксерутин, экстракт каштана конского. По показаниям дополнительно используют хондропротекторы (экстракт хряшей и мозга телят с витамином С, хондроитинсульфат), рассасывающее лечение (гиалуронидазу), препараты для облегчения нейрональной передачи (неостигмин).
Длительно протекающий корешковый синдром с хронической болью является показанием к назначению антидепрессантов (дулоксетина, амитриптилина, дезипрамина), а при сочетании боли с нейротрофическими расстройствами - к применению ганглиоблокаторов (бензогексония, ганглефена). При мышечных атрофиях применяют нандролона деканоат с витамином Е. Хороший эффект (при отсутствии противопоказаний) оказывает тракционная терапия, увеличивающая межпозвонковые расстояния и тем самым уменьшающая негативное воздействие на спинальный корешок. В остром периоде дополнительным средством купирования боли может выступать рефлексотерапия, УВЧ, ультрафонофорез гидрокортизона. В ранние сроки начинают применять ЛФК, в период реабилитации — массаж, парафинотерапию, озокеритолечение, лечебные сульфидные и радоновые ванны, грязелечение.
Вопрос о хирургическом лечении возникает при неэффективности консервативной терапии, прогрессировании симптомов выпадения, наличии спинальной опухоли. Операция проводится нейрохирургом и имеет целью устранение компрессии корешка, а также удаление ее причины. При грыжах межпозвонковых дисков возможна дискэктомия, микродискэктомия, при опухолях — их удаление. Если причиной корешкового синдрома является нестабильность, то производится фиксация позвоночника.
Прогноз
Прогноз радикулопатии зависит от основного заболевания, степени компрессии корешка, своевременности лечебных мероприятий. Длительно протекающие симптомы раздражения могут привести к формированию сложно купируемого хронического болевого синдрома. Вовремя не устраненное сдавление корешка, сопровождающееся симптомами выпадения, со временем обуславливает развитие дегенеративных процессов в тканях спинального корешка, приводящих к стойкому нарушению его функций. Результатом становятся инвалидизирующие пациента необратимые парезы, тазовые расстройства (при сакральной каудопатии), нарушения чувствительности.
Читайте также:



