Пороки развития центральной нервной системы плода что это
Внутриутробное развитие эмбриона представляет собой четко слаженный процесс, в ходе которого формируется не только внутренние органы малыша, но важный механизм, обеспечивающий нормальное функционирование.

Если беременность сопровождается осложнениями, которые спровоцированы негативным влиянием на организм будущей мамы внешних факторов, у эмбриона появляются пороки развития нервной системы.
Особенность внутриутробных патологий в том, что они имеют врожденный характер, а степень их проявления зависит от того, на каком этапе развития плода они образовались.
Что это такое пороки нервной системы
Пороки нервной системы являются результатом нарушения эмбрионального развития плода, которое возникает при наличии у малыша мультифакториальной наследственности, характеризующаяся одновременным влиянием генетических и внешних факторов.
Степень чувствительности эмбриона к воздействию патогенных факторов напрямую зависит от генотипа – обуславливает тот факт, что представители отдельных народов более уязвимы перед развитием врожденных аномалий. В зависимости от природы происхождения, различают три основные группы факторов, которые негативно влияют на здоровье эмбриона – физические, химические, а также биологические.
Под категорией физических факторов понимают механическую травму матки, которая спровоцировала увеличение внутриматочного давления либо частоту ее сокращений, многоводие. К провоцирующим факторам физического происхождения относят тепловой шок и виды облучения.
Нарушение формирования нервной системы на фоне воздействия химических факторов обусловлено острой нехваткой йода, гипоксией, отравлением опасными ядами. К биологическим факторам относят дефицит либо избыток гормонов и питательных веществ, расстройство гормонального фона, аномальное строение плаценты. Нередко врожденные аномалии у малыша развиваются как результат несовместимости крови его родителей.
В зависимости от того на какой фазе эмбрионального развития возникла аномалия, выделяют четыре типа патологий: гаметопатия, бластопатия, эмбриопатия, фетопатия. Гаметопатия представляет собой поражение родительских зародышевых клеток, что обуславливает развития врожденной аномалии до оплодотворения яйцеклетки.
Бластопатия предполагает поражение нервной системы плода в течение первого месяца беременности, тогда как эмбриопатия проявляется преимущественно в конце первого триместра. Фетопатия развивается во втором триместре, когда эмбрион пребывает на этапе функционального и морфологического формирования внутренних органов и систем.
Причины пороков нервной системы
К причинам развития врожденных пороков нервной системы относят:
![]()
инфицирование будущей мамы вирусными заболеваниями;- нарушение маточно-плацентарного кровообращения, на фоне которого образуется нехватка питательных веществ и витаминов;
- продолжительное воздействие на организм беременной женщины мощной вибрации либо ионизирующей радиации;
- отравление токсическими препаратами.
Предрасполагающим фактором, провоцирующим поражение нервной системы малыша, считаются также невралгические заболевания его мамы, которые возникли на фоне хронического стресса.
Симптомы пороков нервной системы
Клиническая картина врожденной аномалии обуславливается видом патологии и особенностями ее развития.
Аномалия образуется на фоне нарушения мозгового развития и характеризуется патологически маленьким размером черепной коробки. К основным осложнениям, которые сопровождают микроцефалию, относят умственную отсталость, частые воспаления и кровоизлияния в мозге, а также интеллектуальное расстройство.
Диагностика заболевания осуществляется посредством внешнего осмотра: у пациента с диагнозом микроцефалия наблюдается ярко выраженная непропорциональность головы и туловища. В ходе осмотра больного доктор изучает также ротовую полость: о наличии врожденной аномалии свидетельствует узкое небо и крупные зубные единицы.
Водянка мозга, именуемая также гидроцефалией, образуется на фоне чрезмерной выработки ликвора либо нарушения его всасываемости и характеризуется расширением мозговых желудочков и субарахноидальных полостей. В зависимости от формы проявления, выделяют два типа врожденной аномалии:
- Открытая форма предполагает целостную деформацию желудочкового строения мозга, которая характеризуется отсутствием препятствий для тока церебрального вещества. У малыша с открытой формой гидроцефалии сильно увеличивается голова, нарушается двигательная функция, развивается тремор конечностей, атрофируется глазной нерв.
- Закрытая форма образуется как результат спаечного процесса. Клиническая картина предполагает наличие таких признаков, как высокое внутричерепное давление, низкая острота зрения, частые головные боли и рвота, а также бледность кожи.
Вне зависимости от формы аномалии, гидроцефалия сопровождается отсутствием пропорциональности между головой и телом малыша, расстройством когнитивной функции, нарушением трофики тканей, что обуславливает предрасположенность к образованию пролежней.
Заболевание характеризуется не своевременным закрытием швов черепа, что предшествует повышению давления в полости черепной коробки и деформации её анатомического строения.
Причиной возникновения краниостеноза считается расстройство обменного процесса, которое усиливает остеогенез и ускоряет развитие костной ткани. К симптомам аномалии относят высокое внутричерепное давление и сильную головную боль. Еще один признак краниостеноза – расстройство зрительной функции, обусловленное развитием застойного процесса и атрофией местных нервных волокон.
Врожденное заболевание характеризуется отсутствием мозговых полушарий на фоне заполнения полости мозга субарахноидальным веществом. Предрасполагающим фактором считается многоводие – аномалия, предполагающая увеличение объема околоплодной жидкости.
Гидранэнцефалия сопровождается грубыми психическими и моторными отклонениями: у малыша наблюдаются сильные судорожные припадки. Прогноз при данной врожденной болезни неблагоприятный: продолжительность жизни больного ребенка составляет четыре месяца.
Аномалии мозговых сосудов представляют собой аневризмы и патологии анатомического строения венозной системы в целом, а также капилляров. Под аневризмой подразумевают деформацию сосудистых стенок, которые локализуются в головном мозге. Аневризмы артериального характера имеют множественный характер и усугубляются выраженной невралгической симптоматикой. К её основным признакам относят головную боль, которая усиливается на фоне эмоционального либо физического перенапряжения, эпилепсию.
Венозные патологии проявляются в виде развития такой аномалии, как вена Галена, которая характеризуется деформацией мозгового водопровода и предшествует возникновению гидроцефалии. Данное врожденное заболевание сопровождается косоглазием и снижением остроты зрения.
Врожденный порок развивается на фоне аномального формирования нервной трубки, что спровоцировало нарушение работы спинного мозга. Грыжи локализуются преимущественно в области пояснично-крестцового отдела в виде выпячивания нервных корешков, церебральной жидкости, слизистых оболочек за пределы спинного мозга. Кожный покров вокруг крыжи истончен: присутствует высокий риск появления язвенных ранок.
Данный вид грыжи развивается вследствие нарушения формирования черепной коробки, чему предшествовала деформация передней части нервной трубки. Черепно-мозговая грыжа возникает в зоне смыкания швов черепа: кожа, которая покрывает патологическое выпячивание, приобретает ярко-багровый оттенок и поражается пигментацией. Нередко на кожном покрове образуются также язвы, что повышает риск инфицирования мягких тканей и развития ликвореи.
Диагностика врожденных пороков
Основным методом исследования плода принято считать ультразвуковое исследование, которое проводят будущей маме во время беременности не менее трех раз. В ходе диагностики врач определят состояние здоровья беременной девушки и малыша, тщательно изучает строение его внутренних органов и систем, а также оценивает процесс эмбрионального развития.
Еще один важный диагностический метод предполагает исследование крови на предмет выявления альфа-фетопротеина, которое проводится во втором триместре беременности. Если в ходе диагностики врач обнаружил высокое содержание альфа-фетопротеина – это свидетельствует о присутствии отрытого порока нервной системы у эмбриона.
Методом диагностики считается трансцервикальная биопсия, которая предполагает забор из полости матки беременной девушки ворсинчатого хориона. Исследование позволяет определить пол эмбриона, обнаружить аномалию хромосомного ряда и патологии обмена веществ.
Лечение врожденных пороков
Метод лечения порока нервной системы определяется с учетом особенностей его развития и причин возникновения. В зависимости от вида врожденной аномалии, выделяют такие способы лечения:
- хирургическое вмешательство показано малышам, у которых обнаружены черепно-мозговая либо спинномозговая грыжи, краниостеноз, а также сосудистые заболевания;
- медикаментозная терапия посредством противовоспалительных средств и диуретиков, которые снижают давление внутри черепной коробки, применяется при диагнозе гидроцефалия;
- консервативное лечение, предполагающее прием седативных и противосудорожных препаратов, регулярное посещение массажа и выполнение лечебной физкультуры, показано детям, у которых обнаружена микроцефалия.
Гидранэнцефалия предшествует развитию необратимых последствий, которые нарушают работу моторной и когнитивной функций малыша: вылечить врожденную болезнь путем хирургического вмешательства либо медикаментозной терапии невозможно.
Профилактика
Основной мерой профилактики принято считать регулярное медицинское обследование будущей мамы, которая предполагает посещение гинеколога, а также сдачу мочи и крови. Частое исследование биологических жидкостей позволяет отслеживать количественное изменение показателей эстрогена и альфа-фетопротеина и своевременно обнаружить аномалию.
Для снижения риска нарушения внутриутробного развития нервной системы будущей маме показано избегать стрессовых ситуаций, сбалансированно питаться, а также поддерживать двигательную активность посредством пеших прогулок и плаванья. Полезными для беременных девушек являются йога и гимнастика, которые позволяют поддерживать в норме тонус мышц.
Возможности активного лечения мальформаций мозга ограничены. Вызывающие гидроцефалию пороки развития эффективно купируются с помощью вентрикуло-перитонеального шунтирования или других шунтирующих операций. Тем не менее, и в этих случаях после успешной операции могут сохраняться нарушения развития нервной системы из-за сопровождающей гидроцефалию диффузной патологии. За последние десятилетия наметился существенный прогресс в медикаментозном лечении эпилепсии.
Хирургическое вмешательство, особенно при эпилептогенных дисплазиях, в некоторых случаях стало практически возможным и будет совершенствоваться, но еще недостаточно используется. Однако для многих пациентов основным методом лечения остаются реабилитация и физиотерапия. Во многих случаях требуется специальное обучение, а также необходима создание организационной базы для самых тяжелых больных.
Предупреждение мальформаций ЦНС — одно из главных направлений детской неврологии на ближайшие годы. Современный уровень знаний позволяет проводить первичную профилактику дефектов нервной трубки назначением фолиевой кислоты. Кроме первичной профилактики, основными доступными профилактическими мерами являются генетическое консультирование и пренатальная диагностика.
Генетика самых распространенных мальформаций ЦНС обычно не соответствует простым менделевским закономерностям. В таблице ниже перечислены некоторые главные генетические пороки развития ЦНС и типы наследования. Тем не менее, все большее число мальформаций, прежде считавшихся спорадическими, оказываются иногда генетически определенными и несколько синдромов точно определены как негенетические. Так обстоит дело в большинстве несиндромных случаев агенезии мозолистого тела, при синдроме Айкарди, синдроме Денди-Уолкера и при кортикальных дисплазиях.
Желательно выявление других синдромов подобного типа. К сожалению, намного чаще синдромные мальформации имеют либо генетическое, либо экологическое происхождение и возможность разграничения этих механизмов пока не найдена. Хромосомное и МРТ обследование родителей, особенно матерей, целесообразно при некоторых обстоятельствах.
Пренатальная диагностика тяжелых аномалий мозга осуществима в основном при помощи ультрасонографии (Американская академия педиатрии, 1994, Aubry et al., 2003, Barnewolt и Estroff, 2004). Усовершенствование методов обеспечивает раннюю и точную диагностику. В большинстве центров сейчас возможно проведение МРТ плода, что позволяет более точно определить патологические особенности мальформаций (Garel, 2004, Golja et al., 2004, Gressens и Luton, 2004). Исследование показано при неясном диагнозе после ультрасонографии или необходимости большей анатомической точности.
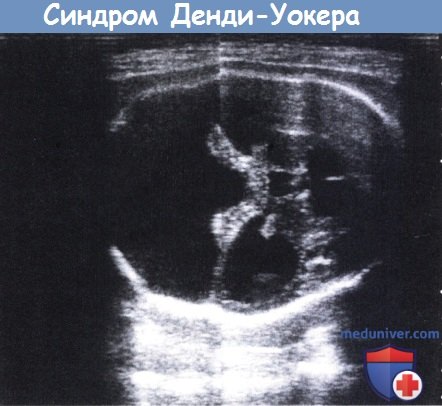
Мальформация Денди-Уокера.
Пренатальная диагностика методом ультразвукового сканирования на 33 неделе беременности.
Хорошо видно отсутствие червя мозжечка и выраженное расширение задней черепной ямки (левая часть рисунка).
С усовершенствованием методов при многих состояниях стала возможной ранняя диагностика, но при других остается относительно поздней, в результате чего возможен поздний неблагоприятный исход случаев метаболических заболеваний. Кроме того, достоверность ультрасонографии в значительной степени зависит от опыта специалиста. В связи с некоторыми аномалиями, такими как синдром Денди-Уолкера или агенезия мозолистого тела, возможны серьезные этические проблемы, поскольку они в значительной части случаев могут не сопровождаться дисфункцией нейроразвития.
Для хромосомного анализа может потребоваться амниоцентез или биопсия ворсин хориона при spina bifida и некоторых метаболических расстройствах. Эти методы сопровождаются риском фетальной потери приблизительно в 0,5-1% при амниоцентезе, выполненном под контролем ультразвука (Seeds, 2004), и в 3% при биопсии хориона (Caughey et al., 2006). Риск ранения плода очень незначителен, но существует (Mancini et al., 2001, Seeds et al., 2004).
Некоторые пороки развития ЦНС могут сопровождаться заболеваниями обмена веществ. Отдельные из них можно предупредить с помощью контроля за метаболическими расстройствами у матери (например, фенилкетонурия или диабет) или путем профилактики токсического действия определенных препаратов или других токсических веществ, таких как алкоголь, которые можно выявить пренатально. Особые врожденные нарушения обмена веществ являются причиной мальформаций ЦНС (Nissenkorn et al., 2001, Raoul et al., 2003).
Неоднократно выявлялись некетотическая гиперглицинемия, митохондриальные и пероксисомальные расстройства. Bamforth et al. (1988) обнаружили 8 случаев агенезии мозолистого тела среди 50 пациентов с наследственными заболеваниями обмена веществ. Недавно были описаны некоторые аномалии метаболизма холестерина (Haas et al., 2001). Полиморфизм гена, кодирующего метилентетрагидрофолатредуктазу, может быть фактором риска для spina bifida (van der Put et al., 1995).
Нарушение обмена веществ экологического происхождения, либо в связи с заболеваниями матери, либо в результате действия токсических веществ на протяжении беременности, является важной причиной развития пороков развития плода. Материнский сахарный диабет (Anderson et al., 2005) является одним из основных метаболических расстройств, способных существенно повысить частоту отдельных пороков развития ЦНС, особенно голопрозэнцефалии. Более того, четкая взаимосвязь высокого уровня гликозилированного гемоглобина А1 на ранних сроках беременности с появлением тяжелых дефектов потомства, подтверждает гипотезу, что мальформации у детей от матерей, страдающих диабетом, возникают рано в течение первых семи недель гестации.
Такие данные свидетельствуют о том, что необходим строгий контроль за течением материнского диабета.
Фенилкетонурия у матерей является другой причиной аномалий развития ЦНС.
Мальформации в результате употребления кокаина были вызваны экспериментально на мышах (Nassogne et al., 1998). Для людей ситуация не однозначна, хотя хорошо известно воздействие на плод материнской наркомании с нарушением роста головы и поведения.
Тщательное наблюдение за беременностью очень важно, с особым вниманием к случаям с высокими факторами риска, такими как материнский возраст более 35 лет, многоплодная беременность, многоводие или маловодие, и матерям с известными нарушениями или тем, у кого прежде рождались дети с пороками развития. Плоды с меньшим весом к сроку гестации также имеют повышенный риск. Khoury et al. (1988) обнаружили 8% пороков развития у маленьких к сроку гестации детей в сравнении с 3,3% у детей с соответствующим весом к сроку гестации.
Обнаружение периферических мальформаций при ультрасонографии, особенно кистозных гигром, также является показателем высокого риска, а воротниковые пространства обладают очень важной информацией для диагностики синдрома Дауна и других аномалий развития.
Важно информировать будущих родителей о том, что вне зависимости от метода и тщательности наблюдения многие мальформации мозга могут быть упущены.
Редактор: Искандер Милевски. Дата публикации: 30.11.2018

Врожденные пороки развития (ВПР) стоят на третьем месте среди факторов, приводящих к смертности в перинатальный период. Осложнения, вызванные этими пороками, могут сказываться на здоровье человека на протяжении всей жизни. Различают пороки развития:
- легко-корригируемые;
- несовместимые с жизнью;
- совместимые с жизнью, но существенно осложняющие её.
Врожденные пороки развития плода диагностируются при ультразвуковом исследовании. При беременности женщина проходит УЗИ не позднее срока 17-ти недель. Если беременная женщина находится в группе риска, то ультразвуковые исследования проводят с особой тщательностью. При выявлении врожденных пороков развития плода рекомендуется прерывание беременности.
ВПР – следствие нарушений внутриутробного развития плода. ВПР являются наиболее серьезной угрозой нормального развития беременности, которая в большинстве случаев приводит к детской инвалидности и смертности.
Среди врожденных пороков развития различают анэнцефалию (неразвитость головного мозга), пороки развития нервной системы, пороки сердца, спина Бифида (наружная грыжа спинного мозга), пороки конечностей или их отсутствие, челюстно-лицевые деформации, в частности волчья пасть, заячья губа и пр.
Почему это происходит?
Причины врожденных пороков развития
Причины врожденных пороков развития могут быть весьма разнообразны. Довольно часто причиной являются наследственные факторы, в частности, отклонения в наборе хромосом одного или обоих родителей. Различные вредные факторы, такие как инфекции (корь, ветряная оспа, краснуха, цитомегаловирус), употребление наркотиков или больших доз алкоголя, также могут привести к развитию пороков у плода.
Часто встречающейся причиной врожденных пороков развития является дефицит витаминов в рационе беременной, в особенности недостаток фолиевой кислоты.
Естественно, правильный образ жизни беременной женщины и рацион питания являются немаловажными факторами для развития здорового ребенка. И наоборот, нехватка витаминов часто становится причиной сбоя в развитии умственных и физических способностей малыша.
Также повлиять на развитие плода могут следующие факторы:
- Нехватка кислорода. Это может привести к отслоению плаценты, фетоплацентарной недостаточности, инфаркту и кровоизлиянию плаценты, тяжелой анемии и раннему прерыванию беременности.
- Влияние негативных факторов окружающей среды: рентгеновских лучей, ионизирующего излучения, атомной энергии и пр.
- Воздействие химических негативных факторов может привести к гипоксии плода и вызвать формирование врожденных пороков развития плода. Особую опасность составляют такие вещества, как никотин, ртуть, противозачаточные средства, бензол и отдельные лекарственные препараты.
- Механические факторы, в частности, опухоли матки, неправильное расположение плода, имплантация яйцеклетки могут стать причиной таких аномалий, как спина бифида, отклонения в развитии нервной трубки.
- Травмы матери в процессе беременности.
- Эндокринные заболевания.
Следует отметить, что практически в половине случаев врожденных пороков у плода причины их возникновения остаются невыясненными.
Классификация врожденных пороков развития
Различают несколько групп пороков, отличающиеся друг от друга временем влияния вредоносных факторов и объектом поражения:
- Гаметопатии.
- Бластопатии.
- Эмбриопатии.
- Фетопатии.
Также принята следующая классификация врожденных пороков развития:
- Агенезия – отсутствие определенного органа.
- Аплазия – недоразвитие или отсутствие органа.
- Гипотрофия – снижение массы тела плода или младенца.
- Гипоплазия – малая масса органа, его недоразвитие или малые размеры.
- Гиперплазия – увеличение размеров органа или массы тела.
- Гетеротопия – размещение тканей, клеток или целых органов в непривычных местах организма.
- Макросомия – проявляется в гигантизме. Увеличение массы и длинны тела.
- Гетероплазия – сбои в разграничении отдельных видов ткани.
- Эктопия – смещение одного из органов.
- Стеноз – сужение отверстия или канала.
- Атрезия – отсутствие естественного отверстия или канала.
- Слияние или сращение органов.
- Персистирование – обратный процесс развития морфологических структур.
- Дисхрония – ускорение или торможение развития процессов.
Также в зависимости от последовательности проявления различают первичные (мутационные) и вторичные (следствие первичных) пороки.
По степени распространенности принята следующая классификация врожденных пороков развития:
- изолированные;
- множественные;
- системные.
Также встречаются ВПР органов, систем и множественные врожденные пороки.
Врожденные пороки ЦНС
К врожденным порокам развития нервной системы относятся пороки обонятельного анализатора, конечного мозга, стволовых отделов, спинного мозга, мозжечка и позвоночника, субарахноидального пространства и вентрикулярной системы. Врожденные пороки развития нервной системы в основном классифицируются по анатомо-физиологическому принципу разделения человеческого тела на системы органов.
Врожденные пороки развития нервной системы:
- агенезия мозолистого тела;
- анэнцефалия;
- голопрозэнцефалия;
- цефалоцеле;
- гидроцефалия и вентрикуломегалия;
- кисты сосудистого сплетения,
- микроцефалия;
- spina bifida.
Стоит отметить, что среди всех разновидностей пороков врожденные пороки развития нервной системы выявляются наиболее часто. Среди причин их возникновения можно назвать перенесенные матерью вирусы краснухи, простого герпеса, Коксаки, ВИЧ. Также повлиять на ВПР нервной системы может употребление лекарственных препаратов, алкоголя, наркотиков, гипоксии и лучевая энергия.
Методы лечения ВПР
Методика лечения ВПР может существенно различаться при различной природе и степени тяжести порока. Согласно статистике, четверть детей с ВПР погибает в первые годы жизни. Еще 25% живут со стойкими умственными и физическими нарушениями. К сожалению, лишь в 5% случаев есть возможность лечения. Стопроцентное количество случаев, поддающихся коррекции, лечатся хирургическим путем. При некоторых формах врожденных пороков есть смысл применения консервативных методов лечения.
Отдельные виды пороков развития становятся заметны по мере взросления ребенка, а некоторые протекают бессимптомно. Отличные результаты дает своевременная профилактика ВПР.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Врожденные пороки развития центральной нервной системы наблюдаются сравнительно часто. По нашим наблюдениям, им принадлежит одно из первых мест. Наиболее важными являются:
Anencephalus. При этом врожденном пороке отсутствуют оба полушария головного мозга, а продолговатый и спинной мозг нормально развиты. При таком пороке нет черепного покрова и голова таких новорожденных похожа на голову жабы или кошки. Часто этот порок сочетается с другими врожденными пороками. Дети нежизнеспособны и погибают в первые часы или дни после рождения, но они могут глотать, плачут и реагируют на кожные раздражения.
Microencephalus. Речь идёт о недоразвитии головного мозга с последующей микроцефалией. Черепная часть головы мала, а лицевая - нормально развита. Средняя часть лица несколько выдается вперед. Голова напоминает голову птицы.
Клинические симптомы зависят от степени недоразвития головного мозга. Мышечный тонус конечностей, как правило, повышен, сухожильные рефлексы оживленные, у таких детей нередко наблюдаются судороги. Мочеиспускание и дефекация нормальны. Дети значительно отстают в умственном развитии.
Megalencephalus. Врожденный порок, при котором наблюдается, общее увеличение мозга по форме и величине. Голова такая же, как при гидроцефалии. Дети слабоумные.
Другие аномалии мозга: микрогирия (microgyria) - мозг с малым количеством извилин, агирия - отсутствует извилин. Иногда может отсутствовать мозолистое тело (corpus callosum). Эти аномалии сопровождаются судорогами, олигофренией. Клинически они не разграничиваются.
Encephalocele. Речь идет о выбухании мозга и мозговых оболочек через черепные щели. В зависимости от содержания различают:
Meningocele - выпячивание только мозговых оболочек со спинномозговой жидкостью.
Encehalomeningocele - выбухание мозга и мозговых оболочек.
Encephalocystocele - выбухание мозговой субстанции, оболочек мозга и части мозгового желудочка. Встречается в сочетании со всеми другими формами.
Величина этих эктопий различна - от лесного ореха до небольшой детской головы. Частота этих врожденных пороков - один случай на 4000- 5000 новорожденных детей, а по данным Ширяк - один случай на 15 000 новорожденных. Чаще всего эктопии локализуются в затылочной области, где они достигают значительных размеров, реже у основания носа, между лбом и основанием носа, у внутреннего угла глаза. Они могут располагаться в любом месте по ходу сагиттальной линии черепа. В зависимости от локализации они называются: encephalocele nasoorbitalis, nasofrontal is, sagittalis и др. Они могут быть на ножке или располагаются на широком основании. Кожа над ними иногда совсем нормальная и даже покрыта волосами, а иногда тонкая как пергамент, прозрачная и цианотичная. Около них часто наблюдаются ангиоматозные изменения. Для этих врожденных пороков характерно: 1) расположение между двумя костями; 2) изменение величины при плаче; 3) безболезненность при плаче; 4) пульсации; 5) тенденция к быстрому росту; 6) нередко у детей наблюдаются судороги как следствие сопутствующей гидроцефалии. Небольшие пороки могут протекать совсем бессимптомно, а большие сопровождаются тяжелыми мозговыми явлениями и параличами, приводящими иногда к смерти. Если кожный покров над ними тонкий, может наступить прободение и дополнительное инфицирование, вызывающее гнойный менингит. Прогноз при таком осложнении очень плохой.
Распознавание описанных врожденных пороков не представляет трудности. Они ошибочно могут быть приняты за кефалгематому, при которой также наблюдается флюктуация, но она никогда не выступает за пределы кости, безболезненна, не пульсирует, располагается на широком основании, вокруг нее пальпируется плотный вал (утолщенный периост). При локализации encephalocele у медиального угла глаза следует провести дифференциацию с дермоидной кистой. При дермоидной кисте также определяется костной дефект, но сама киста плотная, безболезненная, не пульсирует, покрыта нормальной толстой кожей. Если мальформация располагается в верхней части носа, около лба, она может быть принята за гемангиому, но гемангиома при надавливании исчезает.
Для диагноза имеет большое значение рентгенологическое исследование, определяющее величину костного дефекта черепа.
Лечение хирургическое. При небольших, хорошо покрытых кожей encephalocele оперативное лечение предпринимают в конце первого года жизни ребенка. При больших, быстро растущих кистообразных опухолях на тонкой ножке, при узком отверстии и тонкой коже в случае опасности прободения и при неудобстве правильного ухода за новорожденным оперативное лечение может быть проведено еще в первые недели после рождения. После таких операций часто развивается вторичная гидроцефалия, приводящая к смерти.
Spina bifida - врожденный порок, при котором существует расщелина дужек одного или нескольких позвонков с выпадением наружу мозговых оболочек и мозгового вещества. Нередко spina bifida сочетается с другими пороками, например, с заячьей губой, и волчьей пастью, врожденными пороками сердца, вывихом тазобедренного сустава и др. По Терновскому этот порок встречается один раз на 3000 новорожденных. Обычная локализация - пояснично-крестцовый отдел позвоночника, реже шейный и грудной отдел. Различают открытые и закрытые формы - spina bifida apperta et occulta.
При открытых формах кожный покров отсутствует. Кожа, мышцы, кость, мозговые оболочки, задняя сторона центрального канала и даже спинной мозг - расщеплены. Центральный канал открыт и из него постоянно вытекает спинномозговая жидкость. Продолжительное вытекание спинномозговой жидкости приводит к истощению и даже к смерти. Кроме того, открытые формы могут стать входными воротами для инфекции с последующими гнойными менингитами и сепсисом.
В зависимости от содержания и здесь различают три формы:
1. Meningocele, при котором выпадают только мозговые оболочки. Чистое менингоцеле встречается приблизительно в 15% случаев. Кистозная опухоль содержит спинномозговую жидкость. Стенка ее образована pia mater и покрыта кожей. Менингоцеле может быть на ножке и на широком основании. Множественные менингоцеле встречаются чрезвычайно редко. Кожа около менингоцеле обычно покрыта густым волосяным покровом. Нервные нарушения отсутствуют.
2. Myelomeningocele - здесь опухоль содержит не только мозговые оболочки, но и мозговое вещество.
3. Myelocystocele - наиболее тяжелая форма, при которой центральный канал открыт и дорсальная часть спинного мозга выступает наружу. Последние две формы сопровождаются парезами и параличами нижних конечностей, паралитическими деформациями, деформациями стоп, расстройствами дефекации и мочеиспускания, выпадением прямой кишки или матки, нарушениями чувствительности, трофическими язвами и др. В большинстве случаев кожа при этих формах совсем тонкая и через нее просвечивается содержимое кистозной опухоли, существует ясно выраженная флюктуация. Практически эти формы почти всегда сопровождаются и гидроцеле.
Диагноз не труден. При пояснично-крестцовой локализации нужно думать и о тератоме. При тератоме отсутствует расщепление позвоночника, но задняя стенка прямой кишки выпячивается. Кожа над тератомами нормальная. Иногда они достигают значительных размеров и могут дать метастазы, поэтому необходимо немедленное оперативное лечение.
Прогноз при открытых и быстро увеличивающихся закрытых формах spina bifida неблагоприятный.
Лечение состоит в наложении сухих стерильных повязок, предохраняющих от травм и инфекций. При чистом менингоцеле показано хирургическое лечение. При разрыве грыжевого мешка или при опасности прободения тонкой стенки его оперативное лечение может быть проведено еще в первые дни после рождения. С операцией не следует спешить при менингоцеле, покрытом нормальной кожей, а также при менингоцеле без ясно выраженных параличей и при отсутствии инконтиненции. В этих случаях оперативное лечение может быть предпринято не ранее конца первого года жизни. В этот период ожидается и меньше осложнений, так как уменьшается опасность ранения нервов. Локализация менингоцеле также имеет значение. После операции нередко развивается гидроцефалия.
Hydrocephalus aresorptivus обусловлена врожденными пороками развития, внутриутробными воспалениями, родовыми травматическими кровоизлияниями, воспалительными сращениями мозговых оболочек. Все это затрудняет отток и резорбцию спинномозговой жидкости, увеличивает давление в желудочках, замедляет скорость продукции спинномозговой жидкости. При этом виде гидроцефалии связь между желудочками и ликворными пространствами спинного мозга не нарушена. В результате тяжелого внутриутробного поражения мозга дегенеративными и воспалительными процессами, травмами мозговая ткань может атрофироваться или отсутствовать (порэнцефалия) и развивается гидроцефалия.
Каждая врожденная гидроцефалия осложняет роды. Клиническими признаками являются прежде всего большие размеры окружности головы, напряженный и выбухающий родничок, широкое расхождение швов, выступающие лобные бугры, малая лицевая часть черепа, расширенные черепные вены, приподнятые кверху брови и пр. Очень характерным симптомом является и феномен "заходящего солнца": глазные яблоки обращены книзу, нижнее веко покрывает радужную оболочку до середины и более. Дети с гидроцефалией обычно апатичны, сосут медленно, нередко вскрикивают, а иногда при сильно увеличенном внутричерепном давлении наблюдаются и судороги. Рефлексы повышены.
Для диагноза важное значение имеет спинномозговая пункция. При гидроцефалии, связанной с препятствием в оттоке, спинномозговая жидкость вытекает очень медленно, каплями, без давления или вообще не вытекает, в то время как при резорбтивной или гиперсекреторной гидроцефалии спинномозговая жидкость вытекает под давлением, струей. Чтобы доказать наличие полной непроходимости в желудочки вводят 1 мл 1 % раствора метиленового синего. Если через 20 мин из спинномозгового канала продолжает вытекать неокрашенная спинномозговая жидкость - диагноз ясен. Для уточнения диагноза используются следующие дополнительные методы исследования: рентгенография черепа (кальцификаты при токсоплазмозе и цитомегалии), исследование глазного дна (застойные папиллы), пункция большого родничка (кровянистый ликвор при субдуральной гематоме), пневмоэнцефалография. Для уточнения диагноза гидроцефалии используются также транслюминация, а для определения ширины желудочков эхоэнцефалография. В последнее время используют компьютер для определения размера гидроцефалии и опухоли, локализации локального отека и пр.
В дифференциально-диагностическом отношении следует иметь в виду мегацефалию у недоношенных детей, внутричерепные опухоли, субдуральные гематомы, абсцессы мозга.
Лечение. При гидроцефалии, обусловленной препятствием в оттоке спинномозговой жидкости, люмбальная пункия временно облегчает состояние. Пункция желудочков с эвакуацией 30-50 мл спинномозговой жидкости и более также приносит облегчение. Наиболее целесообразно как можно раньше передать лечение таких детей в руки нейрохирурга. При коммуницирующей гидроцефалии прибегают к электрокоагуляции plexus chorioideus. Лечение дарапримом и супроналом при гидроцефалии, обусловленной токсоплазмозом почти безрезультатно.
Spina bifida occulta. Эта аномалия сопровождается расщеплением дужек позвонков, но без выпячивания опухоли наружу. Наиболее характерная локализация - пояснично-крестцовая область. На этом месте кожа утолщена, покрыта густым волосяным покровом, западает в виде ямочки и окружена плоскими родимыми пятнами. Этот врожденный порок иногда сопровождается деформацией конечностей. Клинически проявляется незначительными парезами нижних конечностей, а позднее слабостью сфинктеров с ночным недержанием мочи.
Читайте также:



