Седалищный нерв и варикоз
Помочь может простейшая растяжка.
Что такое защемление седалищного нерва
Седалищный нерв — самый длинный What is Sciatica нерв в человеческом теле. Он начинается в нижней части спины, в районе поясницы, и, расщепляясь на две части, тянется через ягодицы, бёдра, икры к ступням. Именно этот нерв обеспечивает подвижность ног, связывая расположенные в них мускулы с ЦНС.
Но всё хорошо лишь до тех пор, пока однажды седалищный нерв не оказывается раздражён или защемлён. Чаще всего причиной этого становится межпозвоночная грыжа.
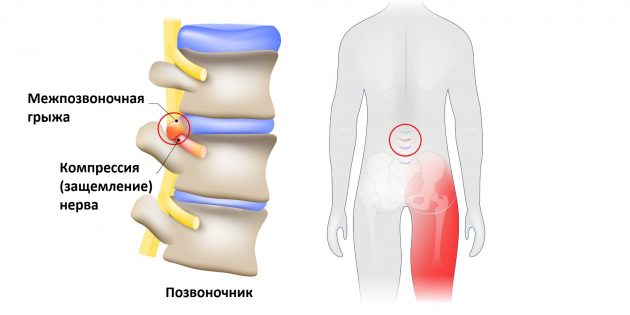
Фото: Designua / Shutterstock
Выпятившаяся часть межпозвоночного диска давит на седалищный нерв. Это приводит к болезненным ощущениям в пояснице или по всей длине ноги. Такую ситуацию называют защемлением седалищного нерва, или ишиасом What You Need To Know About Sciatica .
Впрочем, ишиас можно заработать и другими способами. Травма, костная шпора (чрезмерный рост кости) на позвонках, диабет (это заболевание повреждает нервы) или, положим, опухоль — всё это тоже может спровоцировать защемление.
Как понять, что у вас защемление седалищного нерва
Предположить ишиас можно по следующим симптомам Sciatica Symptoms :
- Болезненные ощущения затрагивают только одну ногу (сторону тела).
- Кажется, что боль распространяется от поясницы в ягодицу и далее вниз по ноге. Если говорить о ногах, то неприятные ощущения чаще всего проявляются в задней части бедра и голени.
- Боль носит разный характер — от слабой ноющей до жжения или внезапного простреливания. Иногда она бывает похожа Sciatica: Symptoms and Causes на удар током.
- Кроме боли, а в некоторых случаях вместо неё могут присутствовать онемение, покалывание или мышечная слабость в пострадавшей ноге.
- Ваше состояние зависит от позы или движений. Так, боль обостряется, когда вы кашляете или чихаете. А после некоторого времени, проведённого сидя, дела у поясницы или ноги явно становятся хуже.
Когда надо обратиться к врачу
Как правило, приступы ишиаса длятся недолго, а их болезненность постепенно уменьшается и в течение нескольких недель исчезает вовсе. Этот процесс ускоряется, если выполнять упражнения на растяжку нижней части спины и бёдер (о них чуть дальше). Но так бывает не всегда.
Обязательно обратитесь к терапевту, если:
- болезненные ощущения длятся дольше недели, не уменьшаясь и не реагируя на домашний уход;
- боль так сильна, что ощутимо снижает качество жизни и вы вынуждены ежедневно принимать обезболивающие;
- с каждым днём приступы ишиаса становятся чаще, а боль — сильнее.
Защемление лечит не терапевт, но он, выслушав жалобы и проведя осмотр, направит вас к нужному узкому специалисту: неврологу, хирургу, ортопеду или, положим, эндокринологу. А уже эти медики поставят основной диагноз и помогут справиться с заболеванием и физическим дискомфортом.
Вызывайте скорую или обращайтесь в отделение неотложной помощи, если:
- у вас появилась внезапная и очень сильная боль в пояснице или ноге, при этом вы ощущаете отчётливое онемение и мышечную слабость;
- боль возникла сразу после серьёзной травмы, например ДТП или падения с высоты;
- помимо боли, появились проблемы с контролем над мочевым пузырём или кишечником.
Как лечить защемление седалищного нерва
Лечение требуется лишь в том случае, если у вас присутствуют опасные симптомы, которые перечислены выше. В зависимости от поставленного диагноза врач назначит Sciatica: Diagnosis and Treatment вам лекарственные препараты (это могут быть противовоспалительные или противосудорожные средства, мышечные релаксанты, инъекции кортикостероидов), отправит на физиотерапию или порекомендует подумать о хирургической операции.
Но чаще всего от неприятных ощущений при ишиасе вполне можно избавиться домашними методами. Вот что рекомендуют эксперты американской исследовательской организации Mayo Clinic.
Несколько выше подколенной ямки седалищный нерв делится на общие мало- и большеберцовый нервы.
Кровоснабжение нерва обеспечивается двумя системами: 1) артерии, продолжающиеся в нерв из крестцового нервного сплетения; 2) ветви, вступающие в нерв из лежащих поблизости артерий, в первую очередь из нижней ягодичной, пронизывающей подгрушевидное отверстие медиальнее нерва. Обе системы анастомозируют между собою. Сосуды в нервном стволе располагаются или по магистральному типу, или пучками, или по рассыпному типу (Выренков Ю.Е., 1957). Наиболее крупной является a. comitans n. ischiadici. Венозные сосуды располагаются как эпиневрально, так и внутриствольно. В атласе В.И.Шувкуренко (1949) представлены иллюстрации их анастомозов с vv. perforantes. Кровь из венозных сосудов седалищного нерва, включая v. ischiadica, вливается в нижнюю ягодичную вену, которая подходит к нерву под грушевидной мышцей.
Варикозное расширение вен седалищного нерва наблюдали M.Bichat (1830), М.М.Левантовский (1925), Е.М.Маргорин (1949). Расширение вен особенно выражено в эпиневральной зоне. Оно возникает преимущественно у пожилых, часто не сочетаясь с подобными изменениями подкожных вен. K.Reinhardt (1918), инъецируя вены хроможелатином, обнаружил у 25% обследованных трупов флебэктазии и варикоз как внутри седалищного нерва, так и на его поверхности. Выявились также склеротические участки на периферии, соединительнотканные разрастания, спайки их с нервными пучками, склероз питающих сосудов, сдавление нервных пучков. Однако дегенеративных изменений нервных волокон обнаружено не было.
Таким образом, существуют топографоанатомические предпосылки и некоторые патологоанатомические подтверждения механического воздействия измененной грушевидной мышцы на нервно-сосудистые образования, в первую очередь на седалищный нерв и нижнюю ягодичную артерию с возникновением вазомоторных нарушений, отека и более грубых нарушений кровообращения в нем (см. рис. 4.10, 4.20, 4.21). Не исключается возможность травматизации нерва и там, где он на протяжении 5-25 мм проходит непосредственно на кости по выходе из малого таза (Кисель-Рябцева З.М., 1948). Возможна также травматизация ствола пояснично-крестцового сплетения, где он идет еще выше мышцы и находится в непосредственном контакте с крестцово-подвздошным сочленением, если здесь имеются костные разрастания.
Возможно поражение нерва и позади бедренной кости .
Задний сосудисто-нервный пучок бедра проходит в фиброзном миофасциальном ложе из фасций окружающих мышц. Седалищный нерв окружен и собственным тонким фиброзным влагалищем, а его сосуды окружены лишь рыхлой клетчаткой.
Со времени D.Cotugno в течение 200 лет рассматривали синдромы поясничного остеохондроза как воспаление седалищного нерва. Это были в основном ошибочные суждения. Вместе с тем мы знаем, что не менее чем у 1/3 больных поясничным остеохондрозом встречается синдром грушевидной мышцы, при котором поражение седалищного нерва часто имеет место. Правда, не воспаление, а компрессия нервного ствола.
Так или иначе, это поражение проявляется симптомами ишиаса. Реальность механизма компрессии нерва в подгрушевидном пространстве подтверждается описанными выше анатомическими отношениями и результатами новокаинизации мышцы. О том же говорят и упомянутые опыты на трупах: при приведении ноги и, особенно, ее ротации седалищный нерв подвергался заметной компрессии под растянутой грушевидной мышцей (Thiele G., 1950; Кипервас И.П., Миллер Л.Г., 1971). О компрессии нервов под грушевидной мышцей писали еще A.H.Freiberg и T.Vinke (1934), C.Long (1955), а впоследствии — J.A.Adams (1980), M.R.Rask (1980), T.Solheim et al. (1981), R.P.Hallin (1983), J.M.Stein et al. (1983), P.M.Barton et al. (1988), Д.Г.Герман и соавт. (1989), И.П.Кипервас и М.В.Лукьянов (1991).
Что касается компрессионно-сосудистого фактора, важного при туннельных синдромах, то в подгрушевидной ямке сдавление нижней ягодичной артерии вряд ли может привести к сколько-нибудь заметным расстройствам, т.к. седалищный нерв получает сегментарные артериальные ветви. Длительное же сдавление вен, находящихся в одном фасциаль-ном ложе с седалищным нервом (диаметр их достигает 2-4,5 мм), может привести к их расширению, включая и варикозное. Напомним, что и на трупах людей, не болевших ишиасом, находили в седалищном нерве расширения сосудов (Reinhardt А., 1918), признаки продуктивного хронического воспаления, варикозное расширение вен, склеротические и другие изменения сосудов нерва (Новицкий И.С., Парельман И.М., 1934). Симптомы сдавления седалищного нерва и сосудов в подгрушевидном отверстии часто сочетаются с корешковыми синдромами. Однако при них чаще, чем при корешковой компрессии преобладают признаки раздражения, а не выпадения.
В работе R.Katayama (1978) сообщается о наблюдаемой иногда гипоальгезии кожи наружной половины подошвы. Правда, важный признак раздражения — боль является существенным симптомом и корешковой компрессии. Боль у больных с корешковой компрессией имеет колющий, простреливающий характер, распространяется по зоне определенного дерматома, усиливается при строго определенных движениях в пояснице, при кашле, чихании и пр. Боль же, обусловленная воздействием грушевидной мышцы на седалищный нерв, чаще тупая, мозжащая. Она нередко оценивается больными как чувство тяжести, распространяется по всей ноге или преимущественно по зоне иннервации малоберцового нерва, уменьшается при полусогнутом положении ноги на подушке. Нередки парестезии по всей ноге, особенно в стопе. В случаях глубокой компрессии ствола седалищного нерва с его симпатическими волокнами встречаются и ощущения жжения; усиливаются боли ночью, в тепле, при волнении, перемене погоды и при других ситуациях, неблагоприятных для вегетативной нервной системы. Правда, эти боли не достигают степени каузальгических, как это имеет место, например, при ранении седалищного нерва.
Постоянные или приступообразные боли при такого рода ишиасе отличаются также и от пароксизмов простреливающих корешковых болей, т.к. в области компрессии нет хрящевых или костных структур. Сдавление происходит между напряженной мышцей и плотной крестцово-остистой связкой, поверхность смягчается близнечной мышцей. Требуются дополнительные исследования для выявления возможности растяжения седалищного нерва над другими мышцами, над которыми он проходит. Все эти ткани не создают такой жесткой ком-премирующей ситуации, которая существует в области костных краев позвоночного канала или межпозвонкового отверстия, с одной стороны, и плотной тканью грыжи — с другой.
Вследствие этого объективные признаки компрессии седалищного нерва характеризуются в меньшей степени явлениями выпадения. Преобладают симптомы раздражения. К последним следует отнести упомянутый выше стволовой симптом Бехтерева и Виленкина.
Я.Ю. Попелянский
Ортопедическая неврология (вертеброневрология)



Причины воспаления седалищного нерва
Медики выделяют несколько причин возникновения воспаления седалищного нерва:
- Появление новообразований;
- Смещение межпозвоночного диска или возникновение грыжи;
- Инфекционные заболевания, провоцирующие воспалительный процесс;
- Гинекологические заболевания;
- Остеофиты позвонков (патологические наросты на позвонках или других костях, образующиеся вследствие остеохондроза).
К возникновению ишиаса могут быть причастны также травмы органов малого таза, сильные нагрузки на организм, поднятие тяжестей. Она распространена среди тех людей, которые никогда не занимались спортом и резко решили начать с больших нагрузок.
Встречается воспаление седалищного нерва и у женщин в положении, потому что при беременности в теле женщины смещается центр тяжести и увеличивается нагрузка на позвоночник, который не всегда бывает готов к таким изменениям.
Симптомы воспаления седалищного нерва
При воспалении седалищного нерва у людей боль бывает настолько сильной, что выбивает его из нормального ритма жизни, к симптомам можно отнести:
Лечение воспаления седалищного нерва
Лечение воспаления седалищного нерва нужно начинать с приема врача. Доктору нужно обязательно рассказать, когда появилась боль, какая она по характеру (ноющая, острая, прострелы), проявляется ли она постоянно или возникает периодически, в какие части тела распространяется. От этих рассказов зависит эффективность лечения. Если вы самостоятельно принимали обезболивающие препараты, обязательно сообщите врачу их названия.
После беседы медик осмотрит вас, оценит состояние кожи и мышц, проверит неврологические симптомы и назначит необходимые методы обследования.
Лечение ишиаса проводится в несколько этапов: сначала доктор снимает боль, используются также те препараты, прием которых способствует уменьшению воспаления. Устранив первичные симптомы, начинается активное лечение: физиотерапия, массаж и т.д.
Достижение положительного эффекта во многом зависит и от самого пациента. Ему придется пересмотреть свой образ жизни, начать правильно питаться, соблюдать режим, заниматься лечебной физкультурой. Безусловно, подъем больших тяжестей полностью ограничивается.
В большинстве случаев определить, имеется ли у пациента воспаление седалищного нерва можно после первичного осмотра. Врач проверяет рефлексы больного, оценивает его походку, потому что люди с воспалением в основном начинают подволакивать ногу, или же движение конечности становится неестественным. Все потому что нога теряет чувствительность. Всему виной является потеря чувствительности ноги, ослабление мышц или сильные боли.
Если первичную диагностику можно провести и в простых условиях больничного кабинета, то понять, что именно стало причиной возникновения заболевания намного сложнее. Для точного выявления причин воспаления седалищного нерва нужно использовать передовые методы, такие как МРТ. Именно магнитно-резонансная томография поможет выявить нарушение строения позвоночника, смещение межпозвонковых дисков, трещины, травмы, грыжу. Такой метод диагностики отличается высокой точностью и максимальным удобством для пациента.
Симптоматическая терапия
Эта терапия проводится в острый период, когда боль является самой главной проблемой. Врач попросит вас уйти на покой – нужно снизить нагрузки на обе ноги, даже при условии одностороннего поражения. Делается это потому, что во время хромоты на больную ногу все равно приходится большое, давление, которое может спровоцировать усиление боли. Основу симптоматической терапии составляют лекарственные препараты. Для общего укрепления организма и опорно-двигательного аппарата назначают хондропротекторы, ноотропы, сосудорасширяющие, антиоксиданты.
Этиотропное лечение
Она проводится как в период обострения, так и во время стихания болей, направлено на устранение причины заболевания. Рекомендуется применение мануальной терапии, массажа, лечебной физкультуры, дефанотерапии и физиотерапевтических методов.
Мануальная терапия
Принцип мануальной терапии основан на ручном воздействии на опорно-двигательную систему специалистом – мануальным терапевтом – с лечебной целью. Терапевт воздействует непосредственно на опорно-двигательный аппарат – ставит позвонки на место, возвращает позвоночник и суставы в физиологичное положение, восстанавливает нормальную подвижность. Курс мануальной терапии назначают, если воспаление седалищного нерва сопровождается прострелами в пояснице, ограничением сгибания в позвоночнике, тянущими болями в ноге.
Массаж
Курс массажа доктор назначает, когда боль уже стихла. Он необходим для того, чтобы снять мышечный спазм, который может способствовать защемлению корешков спинного мозга или седалищного нерва. Разминание мышц способствует расширению кровеносных сосудов, улучшается приток крови к поражённой области, расслабляются мышцы спины и поясницы.
Лечебная физкультура
Гимнастика при защемлении седалищного нужна для того, чтобы нормализовать тонус мышц, исправить деформации позвоночного столба, улучшить функцию мышц. Занятия ЛФК включают комплекс упражнений в позициях стоя и лёжа. Это не только метод лечения, но и отличный способ профилактики.
Запомните! Раз, и на всю оставшуюся жизнь! ВСЕ проблемы с вашими ногами возникли из-за воспаления тазобедренных суставов!
По статистическим данным 64% новорождённых имеют подвывихи тазобедренного сустава. Это происходит во время прохождения плода по узкому родовому каналу матери. Но девочек в этой группе больше, т.к. во время родов в кровь роженицы поступает специальный гормон расслабляющий связки таза,чтобы его кости легко расходились во время родов. Связки девочек также на него реагируют. В результате их больше рождается с подвывихами, чем мальчиков. Мало того, эти девочки в 15-16 лет встают на каблуки, что сразу же, буквально вышибает их тазобедренные суставы с места. В этом возрасте ни скелет, ни опорно-двигательный аппарат ещё не сформирован. С годами подвывих сустава, его нестабильность приводят к разрушению суставной поверхности. Постоянное напряжение мышц и связок уменьшает питание. В результате сустав воспаляется. Воспаление — это боль, мышечный и сосудистый нейроспазм, то есть ещё большее напряжение мышц и уменьшение кровоснабжения. Что имеем?

Ишиас. Воспаление седалищного нерва. Анатомически он проходит сквозь грушевидную мышцу. Постоянно напряжённая, она защемляет его. Нерв воспаляется. Но он ещё прилегает непосредственно к воспалённому тазобедренному суставу, ещё более воспаляясь. В результате, в любом месте нижней конечности появляется боль. Иногда она кратковременна, иногда мучает годами. К сожалению не всегда её диагностируют. Как правило, боль в области колена связывают с воспалением сустава и тут же рекомендуют провести курс инъекций. Дорогостоящих, между прочим. В случае малоэффективности лечения предлагают хирургическое вмешательство. Сустав вскрывают,а он — хороший. Нерв болит! Рядом проходящий. Поставили бы диагноз — ишиас и не нанесли бы травму. К сожалению, таких случаев довольно много. Если не проводить лечение, то действительно, со временем воспалённый нерв инфицирует сустав, вызвав его артроз или артрит.

Но ишиас вызывает ещё ВАРИКОЗ и ТРОМБОФЛЕБИТ. Кровоснабжение конечностей происходит через сосудисто — нервные пучки. Артерия,вена и нерв идут вместе, сплетённые в один пучок. Воспалённый нерв воспаляет сосуды, нарушая работу клапанов в вене и её упругость. Отток крови уменьшается. Кровь застаивается. Возникает варикоз! Со временем кровь густеет, теряет текучесть. Образуются тромбы. Тромбы полностью перекрывают венозное русло. Кровь стоит, гниёт. Тромбофлебит! Больная кровь инфицирует окружающие ткани. Они воспаляются. На ногах появляются трофические язвы по ходу больной вены. В случае глубокого залегания вен появляются боли при ходьбе и передвижения на ногах мучительны и тяжелы.

В дополнение ко всему, воспалённые нервы плохо проводят сигналы мозга, а это ведёт к травмам. Иногда тяжёлым. Постоянно напряжённые связки стопы ведут к росту и выпиранию сустава большого пальца ноги. Нога изуродована! Обувь не подобрать!
Плохое кровоснабжение вызывает застой в движении межклеточной жидкости суставов. Это способствует кристаллообразованию солей мочевой кислоты, что приводит к подагре!

Таковы последствия подвывиха тазобедренного сустава! После многих лет такой ,,весёлой,, жизни ещё придётся менять разрушенный сустав. В этой ситуации помочь себе вы сможете только сами. Практически нет специалистов способных выявить связь между патологиями ног и подвывихом тазобедренного сустава. К сожалению!
Для спортсменов же, положение их тазобедренных суставов имеет колоссальное значение! Невозможно добиться выдающихся результатов в спорте если мышцы не имеют достаточного питания и не могут по настоящему расслабиться! Побеждает не сильнейший, а умеющий расслабляться! Контролируйте положение тбс. При занятиях спортом в детском возрасте существует реальная угроза их подвывиха.
Запомните! Раз, и на всю оставшуюся жизнь! ВСЕ проблемы с вашими ногами возникли из-за воспаления тазобедренных суставов!
По статистическим данным 64% новорождённых имеют подвывихи тазобедренного сустава. Это происходит во время прохождения плода по узкому родовому каналу матери. Но девочек в этой группе больше, т.к. во время родов в кровь роженицы поступает специальный гормон расслабляющий связки таза,чтобы его кости легко расходились во время родов. Связки девочек также на него реагируют. В результате их больше рождается с подвывихами, чем мальчиков. Мало того, эти девочки в 15-16 лет встают на каблуки, что сразу же, буквально вышибает их тазобедренные суставы с места. В этом возрасте ни скелет, ни опорно-двигательный аппарат ещё не сформирован. С годами подвывих сустава, его нестабильность приводят к разрушению суставной поверхности. Постоянное напряжение мышц и связок уменьшает питание. В результате сустав воспаляется. Воспаление — это боль, мышечный и сосудистый нейроспазм, то есть ещё большее напряжение мышц и уменьшение кровоснабжения. Что имеем?

Ишиас. Воспаление седалищного нерва. Анатомически он проходит сквозь грушевидную мышцу. Постоянно напряжённая, она защемляет его. Нерв воспаляется. Но он ещё прилегает непосредственно к воспалённому тазобедренному суставу, ещё более воспаляясь. В результате, в любом месте нижней конечности появляется боль. Иногда она кратковременна, иногда мучает годами. К сожалению не всегда её диагностируют. Как правило, боль в области колена связывают с воспалением сустава и тут же рекомендуют провести курс инъекций. Дорогостоящих, между прочим. В случае малоэффективности лечения предлагают хирургическое вмешательство. Сустав вскрывают,а он — хороший. Нерв болит! Рядом проходящий. Поставили бы диагноз — ишиас и не нанесли бы травму. К сожалению, таких случаев довольно много. Если не проводить лечение, то действительно, со временем воспалённый нерв инфицирует сустав, вызвав его артроз или артрит.

Но ишиас вызывает ещё ВАРИКОЗ и ТРОМБОФЛЕБИТ. Кровоснабжение конечностей происходит через сосудисто — нервные пучки. Артерия,вена и нерв идут вместе, сплетённые в один пучок. Воспалённый нерв воспаляет сосуды, нарушая работу клапанов в вене и её упругость. Отток крови уменьшается. Кровь застаивается. Возникает варикоз! Со временем кровь густеет, теряет текучесть. Образуются тромбы. Тромбы полностью перекрывают венозное русло. Кровь стоит, гниёт. Тромбофлебит! Больная кровь инфицирует окружающие ткани. Они воспаляются. На ногах появляются трофические язвы по ходу больной вены. В случае глубокого залегания вен появляются боли при ходьбе и передвижения на ногах мучительны и тяжелы.

В дополнение ко всему, воспалённые нервы плохо проводят сигналы мозга, а это ведёт к травмам. Иногда тяжёлым. Постоянно напряжённые связки стопы ведут к росту и выпиранию сустава большого пальца ноги. Нога изуродована! Обувь не подобрать!
Плохое кровоснабжение вызывает застой в движении межклеточной жидкости суставов. Это способствует кристаллообразованию солей мочевой кислоты, что приводит к подагре!

Таковы последствия подвывиха тазобедренного сустава! После многих лет такой ,,весёлой,, жизни ещё придётся менять разрушенный сустав. В этой ситуации помочь себе вы сможете только сами. Практически нет специалистов способных выявить связь между патологиями ног и подвывихом тазобедренного сустава. К сожалению!
Для спортсменов же, положение их тазобедренных суставов имеет колоссальное значение! Невозможно добиться выдающихся результатов в спорте если мышцы не имеют достаточного питания и не могут по настоящему расслабиться! Побеждает не сильнейший, а умеющий расслабляться! Контролируйте положение тбс. При занятиях спортом в детском возрасте существует реальная угроза их подвывиха.

Воспаление седалищного нерва – это неврологическая патология, которая может быть тесным образом связана с дегенерацией и дистрофией хрящевых тканей межпозвоночных дисков. Существуют различные причины развития данной патология. Она вызывает сильнейший болевой синдром, который быстро распространяется по всей нижней конечности на стороне поражения.
Седалищный нерв является самым длинным в организме человека. Он формируется из боковых ветвей корешков L4-L5 и S1-S3. Проходит вдоль копчика и спускается между мышцами ягодичной области. Внутри грушевидной мышцы проходит к тазобедренному суставу, от которого по задней поверхности бедра направляется к подколенной ямке. В ней происходит бифуркация на две ветви: большеберцовую и малоберцовую. От седалищного нерва также отходят мышечные и суставные ответвления. Они отвечают за иннервацию крупных мышц и суставов нижней конечности.
Больше информации про симптомы и лечение воспаления седалищного нерва можно узнать из предлагаемого материала. В статье описаны основные причины его поражения, клинические проявления патологии и возможности проведения эффективного и безопасного лечения.
Перед тем, как лечить воспаление седалищного нерва, нужно устранить по возможности ту причину, которая спровоцировала появление патологических изменений. Если этого не сделать, то никакое, даже самое эффективное лечение не позволит добиться стойкой ремиссии и вернуть все утраченные функции. Между тем, важно понимать, что седалищный нерв отвечает за работу многих мышц, он обеспечивает нормальный тонус кровеносных сосудов. Поэтому любое его повреждение приводит к негативным последствиям.
Не стоит искать в интернете информацию о том, как лечить дома воспаление седалищного нерва, гораздо продуктивнее и безопаснее при появлении клинических признаков данной патологии обратиться на прием к неврологу. Это доктор сможет провести полноценное дифференциальное обследование, поставит точный диагноз и назначит эффективное лечение. Только врач может с точностью сказать о том, как лечить дома ишиас (воспаление седалищного нерва) и какая причина спровоцировало появление этого заболевания.
Не существует универсальных рецептов того, как снять воспаление седалищного нерва, поскольку это заболевание может быть связано с большим количеством других патологических изменений в организме человека. Кому-то не хватает в рационе питания витаминов группы B и магния, другим необходимо развиваться окружающие седалищный нерв мышцы, третьим требуется помощь по устранению рубцовых деформацией мягких тканей на пути прохождения этого нерва.
Причины воспаления седалищного нерва
Ишиас – это воспаление седалищного нерва, которые формируется веточками корешковых нервов, отходящих от поясничных и крестцовых позвонков. Воспаление – это процесс, призванный восстановить повреждённую структуру ткани за счет привлечения большого количества свежей капиллярной крови. Для улучшения процесса кровоснабжения в тканях расширяются капилляры и усиливается кровоток. Повышается местная температура. Скапливается лимфатическая жидкость, за счет чего начинается легкий инфильтративный отек. Именно поэтому при воспалении, расположенном близко к кожным покровам, видно покраснение эпидермиса и на ощупь кожа становится более сухой и горячей.
Воспаление седалищного нерва проходит глубоко в толще мышечных тканей. Поэтому наружных проявлений данного процесса увидеть невозможно. Но в толще мышц происходит все тоже самое. Запускается процесс воспаления с помощью тучных клеток и специальных факторов. Они выбрасываются в кровь иммунной системой и доставляются в очаг поражения.
Основные причины воспаления седалищного нерва – это следующие заболевания и состояния:
- дегенеративные дистрофические изменения в хрящевой ткани межпозвоночных дисков (остеохондроз);
- межпозвоночная грыжа, протрузия и экструзия фиброзного кольца;
- нестабильность положения позвонков на фоне снижения высоты межпозвоночных дисков, сопровождается антелистезом или ретролистезом;
- сужение спинномозгового канала, в результате чего воспаляются дуральные оболочки спинного мозга и отходящие от него корешковые нервы;
- опухолевые патологии, оказывающие давление на корешковые нервы и окружающие позвоночный столб мягкие ткани;
- туберкулёз спинного мозга;
- травма позвоночного столба (компрессионный перелом, трещина остистого отростка, растяжение и разрывы связочной и сухожильной ткани);
- воспаление мышц в местах прохождения седалищного нерва (миозит и фибромиалгия);
- синдром или воспаление грушевидной мышцы;
- деформирующий остеоартроз тазобедренного сустава;
- туннельный синдром в точке бифуркации в подколенной ямке;
- развитие рубцовой ткани в местах прохождения нерва;
- поражение пояснично-крестцового нервного сплетения (травма, воспаление, дегенерация, атрофия и т.д.).
Помимо этих потенциальных причин существуют факторы риска – чем их больше у человека, тем выше вероятность того, что рано или поздно случится защемление и воспаление седалищного нерва. Основные факторы риска, которые нужно немедленно исключить из своей жизни в качестве профилактики данного недуга:
- избыточная масса тела (чем она больше, тем выше риск разрушения позвоночного столба и крупных суставов нижних конечностей);
- ведение сидячего малоподвижного образа жизни с минимальными физическими нагрузками (нарушается диффузное питание хрящевой ткани межпозвоночных дисков и повышается риск развития остеохондроза и его осложнений);
- неправильная организация спального и рабочего места (при неправильном положении тела в течение длительного периода времени происходит нарушение микроциркуляции крови и лимфатической жидкости);
- синдром короткой ноги (в том числе развивающийся по причине дегенерации хрящевого синовиального слоя в крупных суставах нижней конечности);
- неправильная постановка стопы (косолапость, плоскостопие, полая (конская) стопа);
- искривление позвоночника и нарушение осанки (круглая спина, сутулость, отклонение туловища вбок);
- недостаточное употребление чистой питьевой воды в течение дня;
- неправильный выбор обуви для повседневной носки и занятий спортом;
- курение и употребление алкогольных напитков.
Очень часто воспаление седалищного нерва случается у женщин на поздних сроках беременности. У них организм начинает подготовку к родовой деятельности. Плод влиянием изменившегося гормонального фона происходит размягчение хрящевой ткани. Растущий плод провоцирует уплощение естественного поясничного изгиба позвоночника и нарушение осанки. Происходит трансформация костей тазового кольца. Все это может привести к тому, что произойдет сдавливание тканей седалищного нерва. В такой ситуации следует обращаться за помощью к мануальному терапевту. Он сможет без фармакологических препаратов, большинство из которых категорически противопоказаны для применения во время беременности, снять болевой синдром и запустить процесс восстановления воспаленного седалищного нерва.
Признаки и симптомы воспаления седалищного нерва
Боли при воспалении седалищного нерва являются самым первым клиническим признаком. Они характерные: имеют пульсирующий острый характер и быстро распространяются по ходу нерва от крестца до пятки.
Другие признаки воспаления седалищного нерва включают в себя неврологические и сосудистых проявления. Это связано с тем, что нерв отвечает за обеспечение работоспособности мышечной стенки кровеносных сосудов нижних конечностей. Он также имеет мышечные и суставные ветви. Поэтому при высокой точке поражения могут развиваться серьезные осложнения, такие как разрушение суставов, тромбофлебит, атрофия мышц, парез и паралич.
Неврологические симптомы воспаления седалищного нерва включают в себя:
- парестезии (различные нетипичные ощущения, которые могут проявляться на разных участках кожных покровов по ходу нерва);
- снижение болевой кожной чувствительности (если на первый план выходит поражение сенсорных ветвей);
- мышечная слабость и нарушение двигательной активности (если на первый план выходит поражение моторных ветвей);
- угасание сухожильных рефлексов;
- быстрая утомляемость нижних конечностей при стандартных физических нагрузках.
Клинические симптомы воспаления седалищного нерва, указывающие на сосудистую недостаточность, появляются гораздо позже, в тех случаях, когда не проводится своевременное адекватное лечение. Они включают в себя следующие признаки:
- снижение местной температуры;
- бледность кожных покровов на том участке, где нарушено кровоснабжение;
- отечный синдром (происходит выпот жидкости через сосудистую стенку в случае, если наблюдается её длительный застой);
- наблюдается нарушение трофики тканей (при повреждении кожных покровов процесс заживления протекает длительно и с осложнениями);
- возникают трофические язвы голени;
- часто случаются тромбофлебиты и развивается варикозное расширение вен нижних конечностей.
Эти симптомы могут привести к тому, что начнется тотальная парализация мышц, также миоциты на фоне дефицита кровоснабжения могут подвергаться ишемии и некрозу. В ряде случаев при длительном воспалении седалищного нерва человек утрачивает способность к самостоятельному передвижения. У него сначала появляется выраженная хромота, а затем нижняя конечность перестает слушаться, возникает парез или паралич.
Необходимо обращение к неврологу. Этот доктор проведет полноценное обследование. Необходимо сделать рентгенографический снимок пояснично-крестцового отдела позвоночника, чтобы исключить вероятность разрушения костной и хрящевой ткани. Затем назначается рентгенографический снимок тазобедренного сустава, чтобы исключить вероятность развития деформирующего остеоартроза. Пациенту назначается МРТ обследование, УЗИ и ряд других исследований.
Лечение воспаления седалищного нерва
Лечение воспаления седалищного нерва можно начинать только после того, как проведен комплекс диагностического обследования и поставлен точный диагноз. Затем врач должен дать пациенту рекомендации, при выполнении которых будут устранены все факторы риска, которые присутствуют в его жизни. При разработке индивидуального плана лечения воспаления седалищного нерва в домашних условиях врач учитывает то заболевание, которое спровоцировало данную патологии. В первую очередь проводится терапия основного заболевания.
Для эффективного и безопасного лечения воспаления седалищного нерва в домашних условиях можно использовать следующие методы:
- мануальная терапия – позволяет восстановить структуру поврежденных тканей и запустить процесс регенерации нервного волокна;
- массаж – усиливает эластичность тканей, улучшает процесс проникновения в них питательных веществ и кислорода;
- остеопатия – ускоряет микроциркуляцию крови и лимфатической жидкости, улучшает газообмен в тканях;
- лечебная гимнастика и кинезиотерапия – повышают тонус мышц, снимают спазм, ускоряют процесс восстановления;
- физиотерапия – позволяет убирать рубцовые деформации, активирует все процессы в организме;
- лазерное воздействие, электромиостимуляция и многое другое.
Не рекомендуется лечить воспаление седалищного нерва с помощью фармакологических препаратов. Они дают массу негативных побочных эффектов. А лечебного воздействия от их применения практически не наблюдается. Нет в настоящее время лекарств, которые были бы способны восстановить поврежденные ткани позвоночника или крупных суставов.
Имеются противопоказания, необходима консультация специалиста.
Читайте также:


