Сестринский уход при миелите
Миелит- воспаление спинного мозга, при котором поражается как белое, так и серое вещество.
Выделяют инфекционные, интоксикационные и травматические миелиты. Инфекционные миелиты могут быть первичными, вызванными нейровирусами (Herpes zoster, вирусы полиомиелита, бешенства), обусловленными туберкулезным или сифилитическим поражением. Вторичные миелиты возникают как осложнение общеинфекционных заболеваний (корь, скарлатина, тиф, пневмония, грипп) или какого-либо гнойного очага в организме и сепсиса.
При первичных инфекционных миелитах инфекция распространяется гематогенно, поражению мозга предшествует виремия. В патогенезе вторичных инфекционных миелитов играют роль аллергический фактор и гематогенный занос инфекции в спинной мозг. Интоксикационные миелиты встречаются редко и могут развиваться вследствие тяжелых экзогенных отравлений или эндогенной интоксикации. Травматические миелиты возникают при открытых и закрытых травмах позвоночника и спинного мозга с присоединением вторичной инфекции. Нередки случаи поствакцинального миелита.
Клиническая картина миелита развивается остро или подостро на фоне общеинфекционных симптомов: повышения температуры до 38-39°С, озноба, недомогания. Неврологические проявления миелита начинаются с умеренных болей и парестезии в нижних конечностях, спине и груди, носящих корешковый характер. Затем в течение 1-3 дней появляются, нарастают и достигают максимума двигательные, чувствительные и тазовые расстройства.
Течение и прогноз
Течение заболевания острое, процесс достигает наибольшей выраженности через несколько дней, а затем на протяжении нескольких недель остается стабильным. Восстановительный период продолжается от нескольких месяцев до 1-2 лет. Быстрее и раньше всего восстанавливается чувствительность, затем функции газовых органов; двигательные нарушения регрессируют медленно. Нередко остаются стойкие параличи или парезы конечностей. Самыми тяжелыми по течению и прогнозу являются шейные миелиты вследствие тетраплегии, близости жизненно важных центров, дыхательных нарушений. Неблагоприятный прогноз при миелитах нижнегрудной и пояснично-крестцовой локализации вследствие тяжелого поражения, плохого восстановления функций тазовых органов, присоединения вторичной инфекции (пролежней, уросепсиса).
Острое начало заболевания с быстрым развитием поперечного поражения спинного мозга на фоне общеинфекционных симптомов, наличие воспалительных изменений в ликворе при отсутствии блока субарахноидального пространства делает диагноз достаточно ясным. Однако очень важно своевременно диагностировать эпидурит, клиническая картина которого в большинстве случаев неотличима от миелита, но при котором требуется неотложное хирургическое вмешательство. В сомнительных случаях следует прибегать к эксплоративной ламинэктомии. При диагностике эпидурита следует иметь в виду наличие гнойного очага в организме, появление корешковых болей, синдром нарастающей компрессии спинного мозга. Острый полирадикулоневрит Гийена-Барре отличается от миелита отсутствием проводниковых нарушений чувствительности, спастических явлений и тазовых расстройств. Опухоли спинного мозга отличаются медленным течением, с четко очерченной стадией корешковых болей, наличием белково-клеточной диссоциации в цереброспинальной жидкости, блока при ликвородинамических пробах. Гематомиелия и гематорахис возникают внезапно, не сопровождаются подъемом температуры; при гематомиелии поражается в основном серое вещество; при кровоизлиянии под оболочки возникают менингеальные симптомы. В анамнезе часто можно выявить указания на травму.
При остром поперечном поражении спинного мозга необходима дифференциация от острого нарушения спинномозгового кровообращения. Можно заподозрить рассеянный склероз, однако для него характерны избирательное поражение белого вещества, быстрый и значительный регресс симптомов через несколько дней или недель, наличие признаков рассеянного поражения спинного и головного мозга. Хронический менингомиелит отличается более медленным развитием, отсутствием повышения температуры и нередко обусловлен сифилитическим поражением, что устанавливается с помощью серологических реакций.
Во всех случаях следует назначать антибиотики широкого спектра действия в максимально высоких дозах. Для уменьшения болей и при высокой температуре показаны антипиретики. Применяют глюкокортикоидные гормоны в дозе 50-100 мг в сутки (или эквивалентные дозы дексаметазона или триамцинолона), АКЛТ в дозе 40 ЕД дважды в день в течение 2-3 нед. с постепенным снижением дозы. Особое внимание следует обратить на предупреждение развития пролежней и восходящей урогенитальной инфекции. Для профилактики пролежней, часто возникающих над костными выступами, больного необходимо укладывать на круг, под пятки подкладывать ватные прокладки, ежедневно протирать тело камфорным спиртом, менять положение. При появлении пролежней некротические ткани иссекают и накладывают повязки с пенициллиновой или тетрациклиновой мазью, мазью Вишневского. Для предупреждения образования пролежней и после их появления проводят ультрафиолетовое облучение ягодиц, крестца, стоп.
В первый период заболевания задержку мочи иногда удается преодолеть применением антихолинэстеразных препаратов; если же это оказывается недостаточным, необходима катетеризация с промыванием мочевого пузыря антисептическими растворами.
Для предупреждения развития контрактур с первого дня болезни следует проводить пассивную ЛФК и укладывать больного в постели, разогнув ноги в тазобедренных и коленных суставах и согнув в голеностопных, для чего используются валики и специальные шины. После острого периода (2-4 нед. в зависимости от тяжести заболевания) нужно переходить к более активным восстановительным мероприятиям: массажу, пассивной и активной ЛФК, иглотерапии, физиотерапии. Показаны витамины группы В, прозерин, дибазол, галантамин, биостимуляторы, рассасывающие препараты. При резкой спастичности применяют седуксен, элениум, мелликтин, баклофен, мидокалм, сирдалуд. В дальнейшем рекомендуется санаторно-курортное лечение.
Миелит (myelitis; греч, myelos костный мозг + -itis) - воспаление спинного мозга, при котором поражается как белое, так и серое вещество.
Данное заболевание может охватывать весь спинной мозг или сразу несколько его отделов, но наиболее распространенный — поперечный миелит спинного мозга, который еще называют очаговым. Такая форма заболевания считается одной из самых простых, но она не менее опасна, поскольку, по сути, нарушает целостность спинного мозга поперечным воспалением.
Существует сразу несколько классификаций этого заболевания по различным параметрам. Самая простая из них — классификация по механизму развития болезни, при которой выделяют первичный и вторичный (развивающийся на фоне прочих заболеваний).
Другая интересная классификация — по этиологии болезни. В этом случае выделяют бактериальные, вирусные, поствакциональные, токсические и травматические. Эта классификация показывает, как много может быть причин развития воспаления. Но если рассматривать наиболее распространенные случаи, то первичный миелит — инфекционный, который вызывается вирусами бешенства, полиомиелита и т. п. заболевания.
Вторичные воспаления обычно являются осложнениями тяжелых общеинфекционных болезней (тиф, корь, скарлатина, пневмония, тяжелый грипп). Также такое воспаление может развиться из-за сепсиса.
Также классифицируют данное воспаление по течению болезни, как острое, хроническое и подострое. Последняя классификация — по распространенности. В этом случае выделяют диффузный миелит, многоочаговый и ограниченный. Так, острый поперечный миелит по данной классификации является ограниченным, поскольку имеется только один относительно небольшой очаг воспаления.
Патогенез (что происходит?) во время Миелита.
При первичных инфекционных миелитах инфекция распространяется гематогенно, поражению мозга предшествует виремия. В патогенезе вторичных инфекционных миелитов играют роль аллергический фактор и гематогенный занос инфекции в спинной мозг. Интоксикационные миелиты встречаются редко и могут развиваться вследствие тяжелых экзогенных отравлений или эндогенной интоксикации. Травматические миелиты возникают при открытых и закрытых травмах позвоночника и спинного мозга с присоединением вторичной инфекции. Нередки случаи поствакцинального миелита.
Симптомы Миелита.
Клиническая картина миелита развивается остро или подостро на фоне общеинфекционных симптомов: повышения температуры до 38-39°С, озноба, недомогания, чаще у лиц среднего возраста. Развернутой клинической картине заболевания предшествует продромальный период, который длится несколько часов или суток. В это время на фоне негрубых общеинфекционных симптомов отмечаются боль в спине, которая иррадиирует по ходу пораженных спинномозговых корешков, парестезии. Со временем возникает слабость в конечностях, которая быстро прогрессирует до развития параличей. Неврологические проявления миелита начинаются с умеренных болей и парестезии в нижних конечностях, спине и груди, носящих корешковый характер. Затем в течение 1-3 дней появляются, нарастают и достигают максимума двигательные, чувствительные и тазовые расстройства, появляются нарушения в работе органов малого таза.
Характер неврологических симптомов определяется уровнем патологического процесса. При миелите поясничной части спинного мозга наблюдаются периферический парапарез или параплегия нижних конечностей с атрофиями, реакцией перерождения, отсутствием глубоких рефлексов, тазовые расстройства в виде истинного недержания мочи и кала.
При миелите грудной части спинного мозга возникают спастический паралич ног с гиперрефлексией, клонусами, патологическими рефлексами, выпадением брюшных рефлексов, тазовые нарушения в виде задержки мочи и кала, переходящей в недержание. При внезапно развивающихся поперечных миелитах мышечный тонус независимо от локализации очага может быть низким в течение некоторого времени вследствие явлений диашиза.
При поражении спинного мозга на уровне шейного утолщения развиваются верхняя вялая и нижняя спастическая параплегия.
Миелит в верхне - шейной части спинного мозга характеризуется спастической тетраплегией, поражением диафрагмального нерва с расстройством дыхания, иногда бульбарные нарушения. Нарушения чувствительности в виде гипестезии или анестезии носят проводниковый характер всегда с верхней границей, соответствующей уровню пораженного сегмента.
Медицинская помощь
При подозрении на миелит больного следует немедленно госпитализировать в неврологическое отделение. Он транспортируется в положении лежа, при этом контролируются функции тазовых органов. Во избежание пролежней кожа протирается камфорным спиртом. Показаны противоотечные препараты.
Течение и прогноз
Течение заболевания острое, процесс достигает наибольшей выраженности через несколько дней, а затем на протяжении нескольких недель остается стабильным. Восстановительный период продолжается от нескольких месяцев до 1-2 лет. Быстрее и раньше всего восстанавливается чувствительность, затем функции газовых органов; двигательные нарушения регрессируют медленно. Нередко остаются стойкие параличи или парезы конечностей. Самыми тяжелыми по течению и прогнозу являются шейные миелиты вследствие тетраплегии, близости жизненно важных центров, дыхательных нарушений. Неблагоприятный прогноз при миелитах нижнегрудной и пояснично-крестцовой локализации вследствие тяжелого поражения, плохого восстановления функций тазовых органов, присоединения вторичной инфекции (пролежней, уросепсиса).
Каково лечение при таком воспалении?
В первую очередь назначаются антибиотики широкого спектра действия. При этом применяются они в максимальных дозах. Это обусловлено тем, что необходимо остановить воспаление и предотвратить разрушение спинного мозга.
Профилактика Миелита.
Для предупреждения развития контрактур с первого дня болезни следует проводить пассивную ЛФК и укладывать больного в постели, разогнув ноги в тазобедренных и коленных суставах и согнув в голеностопных, для чего используются валики и специальные шины. После острого периода (2-4 нед. в зависимости от тяжести заболевания) нужно переходить к более активным восстановительным мероприятиям: массажу, пассивной и активной ЛФК, иглотерапии, физиотерапии. Показаны витамины группы В, прозерин, дибазол, галантамин, биостимуляторы, рассасывающие препараты. При резкой спастичности применяют седуксен, элениум, мелликтин, баклофен, мидокалм, сирдалуд. В дальнейшем рекомендуется санаторно-курортное лечение.
Трудоспособность
Определяется локализацией и распространенностью процесса, степенью нарушения двигательных и тазовых функций, чувствительных расстройств. В остром и подостром периодах больные временно нетрудоспособны. При хорошем восстановлении функций и возможности возвращения к работе больничный лист может быть продлен до практического выздоровления. При остаточных явлениях в виде незначительного нижнего парапареза со слабостью сфинктеров больным устанавливают III группу инвалидности. При умеренном нижнем парапарезе, нарушении походки и статики больные не могут работать в обычных производственных условиях и признаются инвалидами II группы. Если больные нуждаются в постоянном постороннем уходе (параплегии, тетрапарезы, нарушения функций тазовых органов), им устанавливают I группу инвалидности. Если при динамическом наблюдении во МСЭК и лечебных учреждениях в течение 4 лет восстановления нарушенных функций не происходит, группа инвалидности устанавливается бессрочно.
Шпаргалка по Сестринскому делу от "GABIYA"
Миелит
— острое очаговое воспаление спинного мозга, может быть первичным
( полиомиелит) – вызывается вирусом, и вторичным ( как осложнение травм позвоночника, общеинфекционного заболевания).
Иногда причину развития миелита не возможно установить, но существует классификация основанная на этиологии, где выделяют три варианта заболевания:
1. Инфекционный — делится на первичный (инфекция проникла только в спинной мозг) и вторичный (если воспаление возникло после проникновения в спинной мозг из гругих очагов). Частые причины — герпес, цитомегаловирусная инфекция, сифилис, ВИЧ, энтеровирусные инфекции. Вторичный при остиомиелиете позвоночника при заносе инфекции с кровью.
2. Интоксикационный — возникает под воздействием ядов, при отравлении лекарствами и при хроническом воздействии отравляющего вещества.
3.Травматический — травмы позвоничника приводят к нарушению его функций, микроорганизмы могут попасть внутрь через рану.
Клиника: на фоне общеинфекционного синдрома появляются боли в мышцах, парестезии на уровне поражения. Затем, через 1-2 дня развиваются парезы мышц конечностей, расстройство чувствительности по проводниковому типу и нарушение функции тазовых органов – задержка или, реже ( при поясничной локализации), недержание мочи и кала.
Диагностика. наиболее полную картину дает люмбальная пункция, при остром процессе назначают КТ или МРТ позвоночника. Данные анамнеза, симптомы и результаты анализа спино-мозговой жидкости.
Лечение назначает невролог. Во всех случаях назначают антибиотики широкого спектра действия, противовоспалительные средства (глюкокортикоиды), анальгетики, жаропонижающие, при необходимости миорелаксанты и уросептики, при задержке мочи применяют антихолинэстеразные препараты, катетеризациюмочевого пузыря и его промывание антисептриками.
Лечебная физкультура, массаж, физиопроцедуры, витамины группы В. Профилактика пролежней, УФО.
Полиомиелит.
Вирусная инфекция протекающая с преимущественным поражением ЦНС (серого вещества спинного мозга) и приводящая к развитию парезов и параличей, приводик к инвалидизации больного. В связи с охватом профилактическими прививками классические формы почти не встречаются, но возможны у детей до 5 лет не привитых.
Заражение происходит воздушно- капельным путем. Источник больной человек, а также бессимптомный вирусоноситель, выделяющий вирус со слизью из носоглотки и с испражнениями. Инкубационный период 10-14 дней. Классификация:
— без поражения ЦНС
— с поражением ЦНС
В зависимости от уровня поражения паралитическая форма может быть:
— спинальной (вялые параличи конечностей, шеи, диафрагмы, туловища)
— бульбарный (нарушение речи — дизартрия, дисфония, глотания, сердечной деятельности, дыхания)
— энцефалитический с общемозговыми и очаговыми симптомами
— смешанный.
Клиника: острое начало; высокая температура, головные боли, боли в конечностях, спине, затем появляется менингиальный синдром, через -2 недели появляются вялые параличи ( чаще в мышцах ног), выраженная гиперестезия, гипергидроз, спутанность сознания, судороги. Возможен бульбарный синдром и парез мимических мышц.
Диагностика — лабораторные тесты — выделение вируса из носоглотки, методы ИФА — обнаружение иммуноглобулина М, проведение люмбальной пункции.
Восстановительный период длится 1-3 года в исходе возможны стойкие парезы, контрактуры, отставание конечностей в росте.
При подозрении на полиомиелит – немедленная госпитализация.
Профилактика:вакцинация детей с 3 мес.
Лечение. Постельный режим, покой, высококолларийная диета, профилактика пролежней, при дисфагии — питание через нозогостральный зонд, при нарушении дыхания ИВЛ, специфическое лечение не разработано, проводится симптоматическая и патогенетическая терапия, витамины группы В, аскорбиновая кислота, оезболивающие, дегидратирующие препараты. ЛФК, массаж, парафинотерапия, электромиостимуляция.
Уход при миелитах:
Строгий постельный режим; на щите.
Все гигиенические мероприятия проводить лежа.
Профилактика пролежней.
При задержке мочи – рефлекторные провокации, катетеризация и промывание мочевого пузыря раствором фурацилина с целью профилактики уросепсика.
При недержании мочи – пасмепрсы, постоянный катетер. При задержке стула- очистительные клищмы.
При нарушении чувствительности – осторожно применять грелки.
При параличах – придать конечностям функционально- выгодное положение.
=======================================
Этот сайт использует Akismet для борьбы со спамом. Узнайте как обрабатываются ваши данные комментариев.
Миелит — воспалительное заболевание спинного мозга. До 60-х годов основную угрозу представлял полиомиелит (polios — серый) — воспалительное заболевание с поражением передних рогов спинного мозга, вызываемое специфическим вирусом. Заболевание характеризуется лихорадкой, общим тяжелым состоянием больного, нередко — менингеальным синдромом с развитием периферических параличей конечностей и часто межреберных мышц, диафрагмы, высокой летальностью или частым исходом в инвалидность. Заболевание характеризуется эпидемическим распространением, поражением преимущественно детей.
В настоящее время благодаря массовой вакцинации населения против полиомиелита заболевание встречается крайне редко.
Причина миелита во многих случаях остается невыясненной. Миелит как проявление острого диссеминирован-ного энцефаломиелита может быть результатом воздействия нейротропного вируса, нередко он возникает при экзантемных инфекциях у детей (корь, ветряная оспа) по инфекционно-аллергическому механизму.
В этих случаях заболевание обычно проявляется в конце острого периода. Миелит может возникать при мононук-леозе, листеролезе, бруцеллезе — видимо, как результат непосредственно воздействия соответствующего возбудителя. Аллергический механизм заболевания лежит в основе энцефаломиелита, который бывает осложнением ан-тирабической и противооспенной вакцинации.
Гнойный менингит часто протекает с поражением спинного мозга (менингомиелит). Гнойный процесс любой локализации может сопровождаться гематогенным распространением с осложнением в виде миелита. Описан подострый некротический миелит — особый вариант болезни неизвестной этиологии. Наконец, миелитиче-ский синдром, один или вместе с энцефалопатическим, нередко встречается при раковой интоксикации, хроническом панкреатите, хронической печеночной недостаточности.
Наиболее часто при миелите поражается грудной отдел, особенно нижнегрудной. Заболевание развивается остро или подостро, в большинстве случаев на фоне общеинфекционных проявлений, дебютирует болью в спине, иррадииру-ющей в зоны иннервации корешков соответствующего уровня, — опоясывающая боль. Ниже уровня поражения возникают тяжелые расстройства, связанные с поражением проводников спинного мозга: парезы или параличи ног, которые вначале имеют вялый характер — мышечная гипотония, арефлексия, что связано с функциональным выключением мотонейронов спинного мозга ниже уровня поражения в связи с острой утратой нисходящих из головного мозга настраивающих и управляющих импульсов вследствие перерыва корково-спинального пути (диашиз). В последующем возникает картина спастического паралича.
Расстройства чувствительности ниже уровня поражения при миелите, объясняемые вовлечением спиноталамических путей боковых канатиков и задних канатиков спинного мозга, избавляют больных от болей, связанных с переполнением мочевого пузыря из-за спазма сфинктеров. Переполненный мочевой пузырь может проецироваться до уровня пупка. Быстро развиваются трофические расстройства — пастозность тканей голеней и позиционные пролежни тканей в области пяток, крестца. Присоединяется вторичная инфекция, в том числе мочевая, чему способствуют повторные катетеризации мочевого пузыря, нередко переходящая в сепсис. Прогноз обычно плохой. Необходима укладка больного на специальном матрасе. Применяют глюкокортикоиды в массивных дозах: дексаметазон—до 24 мг/сут, преднизолон — до 1,5—2 мг/кг в сутки, антигистаминные препараты и др., а также антибиотики.
Необходимо особенно тщательно следить за кожей, тазовыми функциями, часто поворачивать больного с миелитом, применять перкуссионный массаж (профилактика пневмонии), проводить УФО мест, подвергающихся позиционному сдавлению. В дальнейшем проводится восстановительное лечение (желательно в спинальном центре).
Следует всегда иметь в виду, что клиническая картина, имитирующая миелит, может возникать в качестве вторичного поражения (сдавления) спинного мозга в результате местного гнойного воспалительного процесса в эпидуральном пространстве (э п и д у р и т), обычно вследствие гематогенной диссеминации из первичного гнойного очага. Также имитировать миелит может травматическое сдавление или повреждение спинного мозга при травме позвоночника, при этом анамнестическое указание на травму иногда отсутствует. Так, например, переломы могут возникать при незначительной травме у лиц с резко избыточной массой и спондилодистрофией любой этиологии (гормональной, при остеохондрозе позвоночника, радиационной и пр.).
Необходима немедленная госпитализация больного с подозрением на миелит, ургентное обследование (КТ, МРТ, миелография) для подтверждения диагноза эпидурита или травматической компрессии спинного мозга. При эпидуритах нижнего грудного и поясничного отделов позвоночника поясничная пункция категорически противопоказана. В ряде случаев необходимо раннее хирургическое вмешательство.
Иногда поперечное поражение спинного мозга вызывается метастатическим поражением позвоночника с деформацией позвонков и/или реактивными изменениями в тканях позвоночного канала (отек, ишемия, венозный стаз и т. п.). Метастатические поражения на начальных стадиях не всегда выявляются рентгенологически, поэтому необходима КТ или МРТ. Диагностическую роль играют общесоматические признаки (сильное похудание, потеря аппетита, землистый цвет кожных покровов, анемия, увеличение СОЭ).
В отличие от миелита, при спинальном инсульте отсутствует в клинической картине нарушение глубокой чувствительности (при нарушении спинального кровообращения в переднем спинальном бассейне) либо поверхностной (в заднем бассейне. Двигательные расстройства обычно не достигают степени паралича и выражены умеренно.
При полиневропатии Гийена — Барре отсутствуют признаки поражения вещества спинного мозга, т. е. патологические рефлексы, проводниковые расстройства чувствительности, задержка мочи.
Миелит — воспаление тканей спинного мозга. Данная патология в современной медицинской практике встречается нечасто, но представляет угрозу для здоровья и в сложных случаях приводит к инвалидности.
- Причины развития и классификация миелита
- Патогенез миелита
- Симптомы миелита
- Диагностика миелита
- Лечение миелита
- Профилактика и прогноз миелита
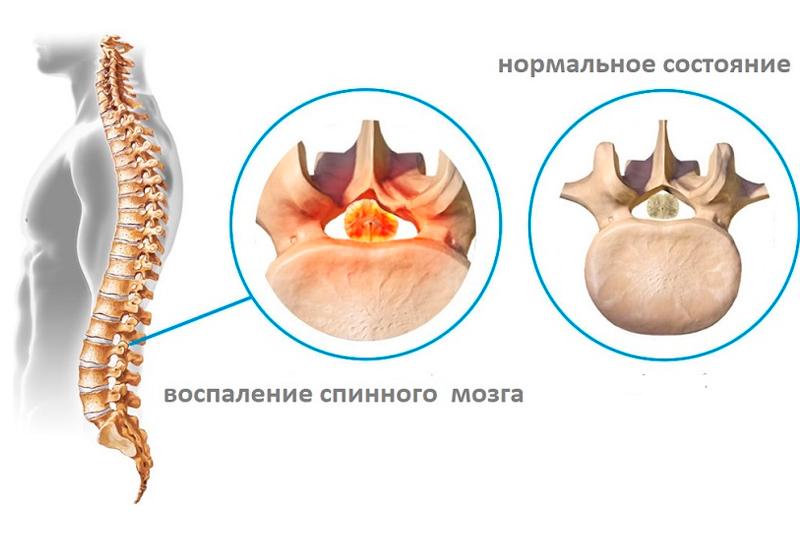
Может иметь различные места локализации: охватывать весь спинной мозг или несколько его отделов. Чаще всего наблюдается поперечный миелит, называемый иногда очаговым. Поперечный тип миелита проще других поддается лечению, но несет не меньший риск для работоспособности пациента, поскольку нарушает целостность тканей спинного мозга.
Причины развития и классификация миелита
Миелит может быть спровоцирован разнообразными причинами и может протекать по разным сценариям. Чаще всего причиной его развития становится инфекция. К возбудителям относится грипп, скарлатина, тиф, полиомиелит, пневмония, бешенство, корь и прочие заболевания инфекционного характера. Следствием подобных состояний чаще всего становится поперечный миелит — воспаление в наиболее острой форме.
Вторая причина, по которой начинается развитие миелита — это интоксикация, влекущая за собой воспаление. Кроме того, следует рассматривать в качестве причины миелита травмы, которые затронули спинной мозг, неправильно выполненные инъекции препаратов и пункции.
Помимо основных причин, указанных выше, в их числе могут быть такие факторы, как гипотермия и всевозможные иммунодепрессивные состояния.
По этиологии миелит классифицируется на пять видов:
- вирусный;
- инфекционный;
- травматический;
- токсический;
- поствакцинальный миелит.
По механизму своего развития заболевание разделяют на первичный и вторичный тип. При этом вторичный миелит — следствие других заболеваний.
По длительности течения миелит дифференцируют на три основных типа: острый, подострый и классический. Выделяют несколько типов данного воспаления и по распространенности. Это диффузный, многоочаговый и ограниченный миелит. Поперечный миелит в этой классификации принадлежит к ограниченному, так как представляет собой небольшой очаг заболевания.
Патогенез миелита
Острый миелит может возникать гематогенным путем в том случае, когда происходит нарушение гематоэнцефалического барьера. Поражение, которое при данном типе заболевания претерпевает спинной мозг, имеет лимфогенное происхождение. Переходя по корешкам и нервам, патология достигает эпидурального пространства. Далее она продвигается по лимфатическим путям, находящимся в твердой оболочке мозга, и распространяется уже на все субарахноидальные пространство. Вместе с этим происходит поражение окружающий тканей и в результате воспаление расходится уже на весь спинной мозг.
Токсический миелит подразумевает дегенеративное нарушение в тканях. В подобных случаях специалисты нередко диагностируют не миелит, а миелоз — комбинированный склероз, связанный с нехваткой витаминов, в частности витамина В12. В этом случае главным образом страдают задние и боковые столбы спинного мозга.
Симптомы миелита
Среди признаков этого неврологического нарушения в первую очередь появляются симптомы, характерные для любого воспаления в организме. Это температура тела, часто поднимающаяся до 39-40 градусов и более. Одновременно с этим может возникать обычная для повышенной температуры ломота в костях, озноб, ощущение усталости и общего недомогания. В связи с этим первые признаки миелита часто принимаются за типичные симптомы простуды.
Неврологические нарушения становятся заметны позже, когда поражение проявляет себя болевыми ощущениями в месте воспаления. Особенно сильную боль провоцирует поперечный миелит. Дискомфортные ощущения распространяются не только на зону спины, но и на конечности, иррадиируя во внутренние органы.
Набор признаков миелита зависит от его стадии и места развития. К примеру, такой симптом, как потеря чувствительности, сильное онемение и парез ног наблюдаются в случаях, когда болезнь поражает поясничный отдел. Сопутствуют указанным состояниям отсутствие рефлексов и нарушение функционирования внутренних органов малого таза.
Если миелит локализуется в шейном отделе, то его главный симптом — затруднение дыхания, нарушение речи, боль во время проглатывания. Проявляется и общее недомогание, головокружение и слабость.
Миелит грудного отдела позвоночника выражается скованностью движений и наличием патологических рефлексов. При этом может возникать нарушение в работе некоторых органов.
При обнаружении подобных симптомов, важно сразу обратиться за профессиональной помощью, поскольку длительное бездействие усугубляет проблему в результате стремительного развития заболевания. Чем сильнее поражение тканей, тем сложнее вернуть спинной мозг в прежнее состояние, так как его структура может измениться необратимо. Это грозит потерей трудоспособности и возможности полноценно двигаться.
Диагностика миелита
При подозрении на миелит обязательной процедурой является люмбальная пункция для проведения анализа спинномозговой жидкости. О наличии воспаление говорят его следы и отсутствие белка. Это же исследование позволяет выявить присутствие микроорганизмов в жидкости, означающих, что позвоночник поразила инфекция.
Помимо пункции пациента отправляют на магнитно-резонансную томографию или же томографию с использованием контрастирования. Как правило, достаточно одного из этих исследований, выбранного на усмотрение врача. Необходимыми мерами являются применение субокципитальной миелографии и анализ на выявление микроорганизмов и иных возбудителей патологий в спинномозговой жидкости.
Поскольку миелит может быть следствием большого количества процессов, нужно провести дифференциальную диагностику для точного исключения таких заболеваний, как рассеянный склероз, спинальный инсульт, кистозный арахноидит и другие патологии со схожими на первый взгляд симптомами.
Кроме указанных состояний необходимо убедиться, что у больного не наблюдается эпидурит — заболевание с не менее похожей клинической картиной, требующее оперативного вмешательства. В сложных ситуациях может потребоваться дополнительное исследование, когда врач назначает проведение эксплоративной ламинэктомии. Диагностика эпидурита подразумевает изучение пораженных тканей на предмет гнойных очагов, корешковых болей и синдрома нарастающей компрессии вещества спинного мозга, что и отличает это заболевание от миелита.
Необходимо дифференцировать миелит с острым полирадикулоневритом Гийена-Барре, что отличается от него отсутствием проводниковых нарушений нарушений работы таза и явлений спастического характера.
Опухоли спинного мозга, которые потребуется исключить при диагностировании, имеют свои характерные отличия: медленное течение, четко определенную стадию корешковых болей, блок при ликвородинамических пробах, белково-клеточные диссоциации в цереброспинальной жидкости.
Исключая гематомиелию и гематорахис, нужно знать, присутствует ли среди симптомов повышенная температура тела, так как именно ее отсутствие, сочетающееся с внезапным возникновением и быстрым развитием — признак этих заболеваний. Гематомиелия вызывает поражение серого вещества, а при кровоизлиянии под его оболочки у пациента наблюдаются менингеальные симптомы. Подобные патологии часто развиваются вследствие травм.
Острое поперечное поражение требует исключения нарушения спинномозгового кровообращения и рассеянного склероза, хотя последний всегда сопровождается такими признаками, как поражение белого вещества в отдельных участках, рассеянное поражение не только спинного, но также и головного мозга, уменьшение интенсивности симптомов спустя несколько суток.
Миелит нуждается в дифференциации и с хроническим менингомиелитом, отличающимся медленным прогрессированием при нормальной температуре. Менингомиелит бывает обусловлен сифилисом, выявляемым при помощи серологических реакций.
Лечение миелита
Лечение миелита зависит от того, как сильно затронут спиной мозг и какой его сегмент поразило воспаление. Острый миелит — наиболее сложная и тяжелая форма заболевания, при которой пациенту требуется срочное хирургическое вмешательство. Операция позволяет устранить давление на позвонки и спинномозговой канал, приводящее к болезненным ощущениям. Высокая температура, сопровождающая миелит, снимается курсом антибиотиков и снятием воспаления.
Любой миелит нуждается в срочном лечении, иначе двигательная функция может быть утрачена навсегда. В курс терапии миелита, проводимой с уже лежачими больными, входят мероприятия по борьбе с пролежнями: обработка кожи камфорным маслом, регулярная смена постельного белья, подкладывание резиновых колец. Если пролежни все-таки появляются, проводится иссечение поврежденных тканей и наложение повязки с мазью Вишневского, пенициллиновой или тетрациклиновой. Профилактика новых пролежней проводится с помощью ультрафиолетового облучения области ягодиц, крестца и стоп.
Наряду с пролежнями у пациентов может возникать расстройство работы органов малого таза. Причина указанных сбоев — восходящая урогенитальная инфекция, сопровождающая миелит, которая также нуждается в контроле и соответствующем лечении. Вначале для вывода мочи применяют антихолинэстеразные препараты. При их неэффективности необходима катетеризация и промывание мочевого пузыря растворами антисептического действия.
Чтобы вернуть пациенту возможность полноценно двигаться, врач назначает дибазол, прозерин и витамин В. Прием этих лекарств чаше всего сочетается с пассивной гимнастикой и лечебным массажем.
Миелит в любой форме — это воспалительное заболевание, при котором требуются максимальные дозы антибиотиков широкого действия. Для уменьшения интенсивности болей применяются антипиретики одновременно с АКЛТ по 40 ЕД два раза в день 2-3 недели и глюкокортикоидными гормонами по 50-100 мг в день. Последние могут быть заменены на дексаметазон или триамцинолон.
Профилактика и прогноз миелита
Специфической профилактики в данном случае не существует. Учитывая, что миелит представляет собой последствие других заболеваний, травм и разного рода вмешательств, профилактикой в данной ситуации целесообразно считать предупреждение болезней, что будут его причинами. К ним относятся инфекционные заражения: полиомиелит, паротит, корь и им подобные. В качестве одного из средств борьбы с ними специалисты рекомендуют вакцинацию. К профилактическим мерам можно причислить и своевременное лечение других инфекционных заболеваний при появлении их первых симптомов.
Прогноз зависит от того, насколько тяжело был поражен спинной мозг пациента. При своевременном адекватном лечении улучшение наступает через полгода, а полное восстановление — спустя 1-2 года. Если же положительной динамики к этому сроку не наблюдается, следует говорить об инвалидности.
Значительную роль играет и область локализации. Так верхнешейный миелит может стать прямой причиной летального исхода. Грудной и поясничный миелит без своевременного диагностирования и грамотной терапии приводит к потере двигательной функции нижних конечностей. Прогноз значительно удушается, если миелит сопровождается присоединением других патологий: цистита, пиелонефрита, пневмонии и частыми обширными пролежнями.
Читайте также:


