Состав капельница снятие боли при воспалении нерва
Седалищные нервы — самые толстые и длинные в организме. Они отвечают за чувствительность и двигательную функцию нижних конечностей. Появление жгучих, тянущих, острых простреливающих болей и онемение ног говорит о воспалительных процессах в нервных окончаниях (ишиасе). На начальных стадиях болезни хороший лечебный эффект оказывает мануальная и вакуумная терапии. Если они не помогают, назначают уколы при воспалении седалищного нерва. Препарат блокирует болевой синдром и способствует выведению из тканей лишней влаги.
Преимущества метода

Ишиас или воспаление седалищного нерва — серьезное заболевание, которое требует незамедлительной терапии. Большинству пациентов назначается консервативная схема лечения и только в крайних случаях — уколы.
Чтобы результат от инъекции оправдал ожидания и не навредил, процедуру должен проводить опытный медицинский работник.
Основные преимущества инъекционной методики:
- высокая эффективность;
- быстрое снятие воспаления;
- купирование болевого синдрома.
Локальное воздействие на нерв с помощью препарата позволяет мгновенно устранить острые симптомы воспаления и существенно облегчить состояние пациента.
Показания и противопоказания

Лекарственные средства в инъекционной форме сразу попадают в кровоток, не затрагивая желудочно-кишечный тракт. Именно поэтому важную роль играет правильная дозировка препарата, его состав и способ введения. Показания к уколам:
- мышечные спазмы;
- отеки;
- острая боль;
- сильное нарушение двигательной функции;
Список противопоказаний для разных медикаментов отличается. Большинство из них запрещено вводить при наличии:
- сахарного диабета;
- гипертензии;
- язвенной болезни;
- амилоидоза почек;
- остеопороза;
- миопатии.
Также учитывается индивидуальная переносимость действующих веществ, общее состояние здоровья, сердечно-сосудистой системы. После укола пациент обязательно должен находится под наблюдением специалиста.
Несоблюдение медицинских рекомендаций или низкий уровень квалификации врача могут привести к ухудшению состояния.
Виды препаратов для инъекций и капельниц

Лекарства для инъекций и капельниц в область седалищного нерва подбирает лечащий врач. Средство обязательно должно обладать анальгезирующим эффектом. Выделяют несколько разновидностей медикаментов:
- Обезболивающие. Делятся на стероидные и нестероидные. Обе группы направлены на устранение болевого синдрома. Первые способствуют естественной выработке гормона кортизола. Вторые блокируют выработку химических веществ, отвечающих за боль.
- Противовоспалительные. Оказывают комплексное действие в виде снятия отека, устранения боли, уменьшения активности воспалительного процесса, понижения температуры тела.
- Глюкокортикостероиды. Снимают отек тканей и утоляют острую боль. Применяются только в том случае, если классические анальгетики и противовоспалительные препараты не дают результата в течение длительного времени. Обладают рядом побочных эффектов. В частности, нарушают гормональный баланс и могут спровоцировать осложнения.
- Миорелаксанты. Используются параллельно с противовоспалительными инъекциями. Снимают мышечные спазмы, блокируют прохождение болевых импульсов к головному мозгу.
Наиболее сильнодействующими при лечении воспаления седалищного нерва являются вещества наркотической природы. Они поглощают боль путем общего затуманивания нервной системы.
В каждой категории есть препараты, которые лучше других зарекомендовали себя на фармацевтическом рынке.
Лекарственное средство Диклофенак назначается с целью устранения отечности и обезболивания. Укол одновременно оказывает противовоспалительное, жаропонижающее, антиагрегационное, анальгезирующее и противоревматическое действие.
Суточная норма Диклофенака для взрослых при внутримышечных инъекциях — 75 мг.
Диклофенак также выпускается в виде таблеток, свечей и мазей.
К противопоказаниям относятся:
- нарушение функции кроветворения;
- язва желудка, двенадцатиперстной кишки;
- острая фаза воспаления кишечника;
- бронхиальная астма;
- сердечная недостаточность;
- дисфункция печени и почек;
- порфирия.
Запрещено использовать средство людям с индивидуальной непереносимостью, детям до 6 лет, женщинам на поздних сроках беременности и кормящим.
Действующее вещество в основе уколов — диклофенак натрия. Препарат обладает выраженными противовоспалительными, обезболивающими и жаропонижающими свойствами. Применение средства позволяет улучшить клиническую картину: устранить боли во время передвижения, снять отеки суставов и воспаление, снизить температуру.
Дозировка составляет 1 ампулу в сутки. В тяжелых случаях допускается увеличение дозы до двух инъекций. Однако делать это можно только с разрешения врача.
Альтернативой при остром болевом синдроме является возможность комбинировать уколы с другими препаратами. Например, мазями или таблетками.
Частые побочные эффекты при лечении Вольтареном:
- тошнота;
- абдоминальная боль;
- диарея;
- метеоризм;
- снижение аппетита;
- аллергические высыпания.
В месте укола может появиться небольшое болезненное уплотнение.

Кеторолак трометамин классифицируют в фармакологии как нестероидное противовоспалительное средство (НПВС). Максимальный обезболивающий эффект наступает через 1-2 часа после инъекции. Улучшение состояния пациента происходит за счет угнетения фермента, который отвечает за выработку простагландинов (медиаторов воспаления).
Недостатком этой группы анальгетиков является большое количество противопоказаний. Использовать препарат можно только по назначению врача, не превышая рекомендованных дозировок.
Начальный объем вводимого раствора — 10 мг. Затем процедуру повторяют после окончания действия вещества — через 4-6 часов. При необходимости количество лекарства увеличиваются до 30 мг.
Противопоказания к применению:
- острые хронические заболевания;
- нарушения работы сердечно-сосудистой системы;
- почечная недостаточность;
- индивидуальная непереносимость;
- заболевания органов дыхательной системы;
- беременность и период лактации;
- возраст до 16 лет.
Среди побочных эффектов часто встречается расстройство кишечника, метеоризм, тошнота, головная боль и головокружение, сонливость, повышенное давление, отечность. В месте укола может появится боль или жжение.
Препарат считается самым активным нестероидом. Он оказывает обезболивающее и противовоспалительное действие, снижает выработку гормонов, отвечающих за боль. Можно встретить мази, свечи, таблетки, капли и растворы Индометацина.
При ишиасе средство вводят в виде внутримышечных инъекций. Суточная дозировка — 60 мг, при острых болях — 120 мг. Противопоказания к применению:
- язва желудка, кишечника;
- болезнь Паркинсона;
- кровотечения в области желудочно-кишечного тракта;
- гипертония;
- эпилепсия;
- почечная недостаточность;
- нарушение работы печени;
- переломы костей.
Запрещено использовать препарат при индивидуальной непереносимости, беременным и кормящим, детям до 10 лет.
Нормальной реакцией организма на действующее вещество является головная боль, головокружение, чувство усталости, сонливость, тошнота, рвота, диарея, боли в животе, повышение давления, тахикардия, отечность, временное ухудшение зрения и слуха, крапивница, зуд.
Действующее вещество препарата — ибупрофен. Средство помогает устранить болевые спазмы, снять воспаление седалищного нерва и нормализовать общее состояние. Существует два способа введения препарата:
- внутримышечно;
- в эпидуральное пространство.
В обоих случаях уколы делаются непрерывно в течение 2-3 дней. Дозировка и концентрация раствора рассчитывается исключительно врачом. После делается небольшой перерыв, чтобы избежать привыкания к препарату и интоксикации.
Если укол подействовал, боль отступает на 4-6 недель. По истечении этого времени лечебный курс проводится повторно для закрепления результата.
Противопоказания к применению Ибупрофена:
- индивидуальная непереносимость;
- заболевания желудочно-кишечного тракта;
- частые судороги;
- эпилепсия;
- поздние сроки беременности и ГВ;
- возраст до 12 лет.
В число побочных эффектов входит тошнота и рвота, изменение стула, головная боль, головокружение, одышка в состоянии покоя, учащенное сердцебиение, повышение температуры тела, сыпь. Их проявление требует коррекции дозировки или полного прекращения лечения данным препаратом.
Дополнением к основной терапии при ишиасе служат миорелаксанты. Наиболее распространенные препараты: Сирдалуд, Мидокалм.
При остром воспалении ставят новокаиновую или лидокаиновую блокаду. Второй вариант более эффективен и менее токсичен. Инъекцию ставят непосредственно в очаг воспаления. Дозировка рассчитывается врачом. В самых крайних случаях применяются наркотические анальгетики: Трамадол, Морфин, Катадолон, Викодин.
Техника выполнения инъекций при повреждениях седалищного нерва
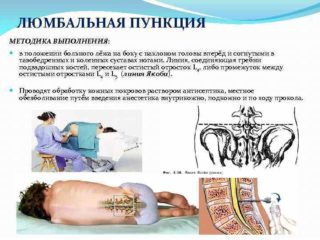
При защемлении седалищного нерва уколы делают методом люмбальной пункции. Обычно выбирают максимально близкое расстояние к очагу воспаления — между 3 и 4 поясничными позвонками. Техника выполнения:
- На коже обозначается точка пункции.
- Участок дезинфицируется.
- Очень тонкой иглой делают местную анестезию на расстоянии 2-3 см под кожей.
- Иглу для пункции (длиной 8-10 см) направляют вверх и несколько в краниальном направлении.
- При сопротивлении кости иглу оттягивают на 1 см назад.
- Затем удаляют мандрен и измеряют давление цереброспинальной жидкости.
После получения жидкости иглу вынимают, место прокола смазывают йодом и накладывают повязку.
Другие способы инъекций для обезболивания в области седалищного нерва:
![]()
Блокада по Войно-Ясенецкому. Пациент ложится на живот. Врач пальпирует бедренную область, чтобы определить верхушку большого вертела и седалищный бугор. Специалист наносит разметку. В месте пересечения найденных точек делается прокол. Длинную тонкую иглу вводят до получения парестезии.- Блокада по Муру. Пациент ложится на бок или живот, сгибает ногу в тазобедренном и коленном суставе. От верхушки большого вертела проводят линию к задней верхней ости подвздошной кости. К ней рисуют перпендикуляр длиной 4-5 см. В место пересечения вводят иглу до соприкосновения с костью.
- Блокада боковым доступом. Пациент ложится на спину. Ногу фиксируют в согнутом положении, под колено подкладывают валик. Врач определяет задний край дистального отдела вертела. В этом месте иглу вводят на 7-10 см в глубину до упора в седалищный бугор. Затем иглу подтягивают на 0,5-1 см и вводят действующий раствор. К способу прибегают только в том случае, если нет возможности выполнить инъекции в положении пациента на животе или боку.
- Блокада передним доступом. Пациент ложится на спину. Врач наносит разметку. Ориентиры для маркировки: передняя верхняя ость подвздошной кости, лобковый бугор, вершина большого вертела с латеральной стороны. В точке, которая находится латерально от портняжной мышцы и медиально от прямой мышцы бедра, участок кожи инфильтруют и делают прокол. Иглу вводят до контакта с поверхностью бедренной кости, а затем подтягивают назад и направляют медиальнее еще на 5 см. Вводят препарат.
Возможные осложнения и последствия
Инъекционная методика лечения ишиаса эффективна и в то же время опасна. Неопытный врач может повредить бедренную артерию, мочевой пузырь или сам седалищный нерв. В результате это приводит к невропатии, нарушению чувствительности нижних конечностей, частичному параличу.
Для профилактики возможных осложнений нужно тщательно следить за состоянием здоровья после процедуры. Ноге необходим покой и тепло. Это ускорит рассасывание инфильтрата и предотвратит воспаление поврежденной области. Также можно проконсультироваться с врачом и начать принимать витаминные комплексы, ставить противовоспалительные внутримышечные инъекции.
Грыжа позвоночника – серьезное заболевание, которое требует комплексного лечения с использованием современных медикаментов, проведением массажа и выполнением специальных физических упражнений. Больному назначают уколы, принимая во внимание его состояние, особенности организма и возможные противопоказания. Выясним, какие уколы делают при межпозвоночной грыже поясничного отдела позвоночника, а также грудного и шейного отделов.
Виды уколов при лечении межпозвонковой грыжи
Грыжа может образоваться в любом отделе позвоночника: шейном, грудном или поясничном. Патология характеризуется следующими признаками:
- разрывается кольцо позвоночного диска,
- выпадает пульпозное ядро,
- начинается воспаление, которое сопровождается сильными болями,
- деформация позвоночного столба.
При обострении заболевания врач назначает медикаментозное лечение:
- внутривенные инъекции,
- внутримышечные,
- внутридисковые.
Назначение должен делать лечащий врач, который сначала тщательно изучает, в каком состоянии находится больной. У разных препаратов различное предназначение, имеются различия в форме выпуска и составе.
Рассмотрим, какие уколы лучше делать при позвоночной грыже и поясничного отдела, и шейного отдела позвоночника.
Медикаменты из нестероидной группы прекрасно снимают отеки. Такие инъекции делают внутримышечно. Врач определяет дозировку препарата и частоту инъекций, все зависит от индивидуальных особенностей организма пациента, а также от стадии заболевания и характера течения болезни. Самыми распространенными медикаментами в нестероидной группе являются «,Ибупрофен«,, «,Кетанов»,, «,Дексалгин»,, «,Ревмоксикам», и «,Мелоксикам»,.
Лекарства эффективно снимают воспаления нервных окончаний в межпозвонковой зоне. Однако есть противопоказания:
- Препарат нельзя использовать беременным или женщинам, кормящим грудью.
- Его не назначают больным, страдающим от бронхиальной астмы и туберкулеза.
- Лекарство противопоказано при эрозиях и желудочном кровотечении.
- К противопоказаниям относится и почечная недостаточность.
- Медикаментозное средство нельзя использовать при заболеваниях печени.
Необходимо, чтобы одноразовая доза не превышала 15 мг, рекомендованная длительность курса составляет 5 дней.
Стероиды при грыже позвоночника обладают противовоспалительным эффектом, они хорошо обезболивают и снимают отеки. Медикаменты нельзя считать анальгетиками, но они способны устранить воспаление, убрать отечность в том месте, где находится зажатый нервный корешок, при этом снижаются болевые ощущения.
При грыжах применяют различные формы медикаментов: таблетки и уколы, которые делают в эпидуральные зоны или места, расположенные рядом с защемленным нервом.
Основными лекарствами являются «,Дексаметазон»,, «,Преднизолон», и «,Метилпреднизолон»,. Данные сильнодействующие препараты помогают больному, когда нестероидные средства с мышечными релаксантами не оказывают должного действия.
Главный минус стероидов – при длительном применении появляются нежелательные побочные эффекты. Препараты не назначают на срок более 5 или 6 дней. У пациентов могут наблюдаться головные боли, головокружение, усиливаться болезненные ощущения в спине и ноге.
В отдельных случаях побочные эффекты носят ярко выраженный характер. Они свидетельствуют о наличии воспалительных процессов в тканях позвоночника, повреждении корешков спинного мозга или дегенерации ткани в том месте, куда постоянно вводят препарат.
Специалисты рекомендуют инвазивную процедуру в виде инъекций стероидов в эпидуральную область применять в случае крайней необходимости – при наличии сильных болей, которые пациент не в состоянии терпеть.
Когда нестероидные медикаменты оказываются неэффективными, могут назначить эпидуральные инъекции стероидов, а если и они не помогают, остается только хирургическое лечение. В этом случае пациенты, отказавшиеся делать операцию, теряют трудоспособность, не могут самостоятельно передвигаться.
Предназначение миорелаксантов – устранять мышечное напряжение. Они эффективно снижают тонус мускулатуры, устраняют болевой синдром, который вызывает гипертонус мышц.
Рекомендованные средства от боли в спине при грыже: «,Карисопродол»,, «,Метаксалон»,, «,Циклобензаприн»,, «,Метокарбамол»,, «,Диазепам», и «,Орфенадрин»,.
При приеме мышечных релаксантов могут возникать побочные эффекты: сухость в ротовой полости, задержка мочеиспускания или сонливость. Лечение миорелаксантами, как правило, сочетают с другими медикаментами. В качестве примера можно привести нестероидные препараты с противовоспалительным эффектом.
Хондропротекторные средства оказывают положительное воздействие на хрящевую ткань благодаря наличию в составе глюкозамина и хондроитин сульфата, которые представляют собой строительный материал для хрящевой ткани позвоночных дисков. Вещества заменяют утраченные компоненты хрящевой ткани.
За счет приема хондропротекторов восстанавливается костный обмен, увеличивается синтез глюкозамина, нормализуется выделение липидов с фибринами.
Высокой эффективностью отличаются комбинированные препараты. Названия уколов от боли в спине при грыже:
- «,Хондрозамин»,,
- «,Артра»,,
- «,Терафлекс«,,
- «,Кондронова»,.
Важно, чтобы дозировку препарата определял врач, по данным некоторых исследований можно сделать выводы, что хондропротекторы могут отрицательно повлиять на печень.
При межпозвонковых грыжах назначают интраламинарную и трансфораминальную блокады. В первом случае лекарство вводится между позвонковыми отростками вдоль центральной линии позвоночника. Во втором случае медикаменты вводят в те места, где спинномозговые нервы выходят из отверстий между отдельными позвонками.
В основном блокаду делают с помощью новокаина. Этот препарат сочетается со многими медикаментозными средствами и дает быстрый эффект.
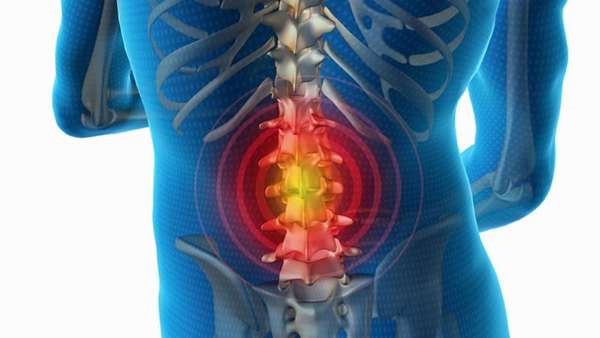
Эпидуральная блокада показана при сильных болях, кроме того, существует блокада поясничного отдела.
Состав капельницы при грыже позвоночника может варьироваться. «,Дексаметазон», улучшает общее состояние пациента, препарат убирает отечность и уменьшает воспаление. Когда зажат спинной мозг, дополнительно используют дегидратирующие вещества.
Комплексная смесь представляет собой сочетание нескольких препаратов: «,Баралгина«,, «,Но-шпы»,, «,Лидокаина»,, комплекс может дополняться «,Дексаметазоном», и глюкозой.
Правила ввода инъекций
Внимание! Не пытайтесь самостоятельно делать уколы в область позвоночника. Если в этом есть острая необходимость, врач или медсестра должны предварительно обучить вас правильной технике выполнения подобных инъекций.
Прежде чем ставить уколы, важно изучить и четко соблюдать правила, как вводить инъекции.
Сложные процедуры, например, эпидуральная блокада, выполняются в стационарных условиях. Пациент должен находиться под наблюдением медицинского персонала. При этом больной лежит на боку, прижав ноги к груди. После введения препарата пациент остается в неподвижном состоянии 30 минут.
Отзывы
Борис Игнатьевич, 45 лет: «,Чинил крышу и упал с лестницы, вследствие травмы образовалась грыжа. Прошел полный курс лечения, результатами доволен. Практически восстановилась двигательная способность, боли прошли»,.
Вера, 19 лет: «,На танцах неудачно повернулась и защемила позвоночный нерв. Не могла ходить, но врачи с помощью медикаментов смогли поставить меня на ноги. Оставляю положительные отзывы о средствах, которые действительно работают»,.
Заключение
Межпозвонковая грыжа – это не приговор. Важно вовремя обратиться за врачебной помощью и пройти курс лечения. Ни в коем случае не занимайтесь самолечением и не подбирайте лекарственные препараты самостоятельно.
Минимальными знаниями, как лечить седалищный нерв в домашних условиях, должен обладать каждый человек, перешагнувший 35 – 40 летний рубеж. Воспаление и защемление самого протяженного нервного ствола – распространенное заболевание среди лиц этого возраста. Болевой приступ часто сопровождается нестерпимыми мучениями, когда пациенты думают только об одном, как и чем снять боль.
Причины воспаления седалищного нерва
Ликвидация болевого синдрома не является основным критерием в лечении ишиаса (медицинский термин обозначающий поражение седалищного нерва). Если оставить без внимания причину компрессии нерва, патологические отклонения будут усугубляться, а болезненный дискомфорт станет постоянным спутником. Со временем хронические боли скажутся на психоэмоциональном состоянии и работоспособности.

Седалищный нерв ответвляется от центрального органа нервной системы на уровне поясницы, проходит по внутренней стенке и задней поверхности таза, охватывает седалищный бугор. Продолжая свой путь, иннервирует мышцы бедер, ответственных за сгибательно-разгибательную функцию коленных суставов. Разделяясь в области подколенной ямки на мало-и большеберцовый, через голень добирается до ступней и пальцев на ноге.
Провокаторами воспаления седалищного нерва выступают повреждения, ущемления, инфекционные поражения его волокон в зоне иннервации. Чаще всего ишиалгия (иррадиирующая по ходу нерва боль) проявляется как клинический симптом:
-
дегенерации и дистрофии хрящевых межпозвоночных прослоек – остеохондроз, грыжи, протрузии; травмирования костно-мышечного аппарата – ушибы, вывихи, переломы; инфекционных заболеваний – герпес, корь, краснуха, туберкулез, ВИЧ; формирования новообразований – злокачественные и доброкачественные опухоли, экзостозы: синдрома грушевидной мышцы.
Роль катализаторов играют: эндокринные и метаболические нарушения, изменения гормонального фона, токсические отравления, переохлаждения, повышенные физические нагрузки, сидячая работа.
Неправильно проведенная инъекция в область ягодицы провоцирует воспаление седалищного нерва.
Симптомы ишиаса

Известны случаи, когда ишиас приводил не только к временной потери трудоспособности, но и к инвалидизации больного. Поэтому с особой настороженностью нужно отнестись к проявлению таких симптомов, как:
При тяжелых поражениях у пациентов отмечается:
-
частичная или полная атрофия мышечных тканей; сухость, истончение, шелушение, изменение цвета кожного покрова; снижение, исчезновение сухожильных рефлексов; затруднение в процессе сгибания конечности (иногда паралич).
Признаки ущемления или воспаления седалищного нерва проявляются, как в обособленном варианте, так и в комплексном сочетании. Непосредственное влияние на клинику патологии имеет место сдавление нервных волокон и степень повреждения.
Стандартное медикаментозное лечение ишиаса
Чтобы избавиться от воспаления седалищного нерва нужно купировать болевую реакцию, улучшить кровоснабжение, простимулировать обменные и регенерационные процессы в зоне поражения. С этой целью используются различные методы. Больные должны понимать, что лечение защемления процесс длительный, требующий комплексного подхода. Камнем преткновения становятся возрастные изменения, поэтому, чем старше человек, тем больше сил и терпения потребуется.
При сильных болях в качестве стандартной терапии применяют:
-
препараты из группы НПВП (Диклофенак, Индометацин, Ибупрофен) – первые 3 – 5 дней лекарства вводят внутримышечно, затем употребляют в форме таблеток или ректальных суппозиториев; комплекс витаминов группы В ( Нейромультивит ) – 2 – 3 таблетки в день месячным курсом.
Локально обезболить воспаленный нерв помогают мази с согревающим действием, имеющие в составе экстракт стручкового перца, пчелиный или змеиный яд, камфару, скипидар, ментол.
В лечении ишиаса хорошо зарекомендовали себя миорелаксанты, ангиопротекторы и корректоры микроциркуляции, но использовать средства можно только по назначению врача.
Теперь о том, что делать, когда болит седалищный нерв, а медикаменты не помогают или пациент нуждается в скорейшем восстановлении. Как бы не убеждала молва в обратном, полное лечение ишиаса за 2 дня – невозможно. Но блокада триггерных точек по ходу седалищного нерва существенно облегчает состояние. Во время процедуры в мягкотканые структуры, расположенные близко к нервным корешкам, вводят обезболивающие средства (новокаин, лидокаин) или глюкокортикостероиды (преднизолон, дипроспан). Прохождение болевого импульса блокируется за один сеанс введением лекарственных веществ в пространство над спинномозговой оболочкой. Мероприятия помогают быстро вылечить ишиас, вернее устранить его клинические проявления.

Воспаление седалищного нерва – это тот случай, когда лечение народными средствами не опровергается, а приветствуется. Борьба с заболеванием в разных направлениях позволяет добиться положительных результатов и закрепить их. Проанализируем, чем лечить ишиас дома, и какие средства от воспаления предлагает альтернативная медицина.
1 Если очень болит нога, быстро купирует дискомфорт бальзам из побегов багульника болотного. Сырье реализуется аптеками в свободном доступе. 50 мл оливкового или льняного масла смешивают с 2 ст.л. растения. Хорошо прогревают на водяной бане. Настаивают в тепле 10 – 12 часов, фильтруют. Массажными движениями втирают по ходу седалищного нерва. 2 Обезболить зажатый нерв поможет растирка, в состав которой входит стручковый перец. Для ее приготовления предварительно измельчают и смешивают: 1 ст.л. чистотела , лист алоэ (растению должно быть не менее 3 лет), 1 стручок красного жгучего перца. Ингредиенты помещают в темный сосуд, заливают стаканом водки или медицинского спирта. Настаивают неделю в защищенном от света месте. Готовый состав тщательно втирают в проблемные места. 3 Поспособствует вылечить воспаление аппликация из теста. С этой целью ржаную муку вымешивают с водой до эластичной консистенции. Массу размещают на болезненном участке, укрывают пищевой пленкой и теплой тканью, оставляют на 2 – 2,5 часа.
При всем уважении к многовековому опыту удачных исцелений, нельзя слепо верить в народные методы. Речь идет о якобы чудодейственных свойствах бань, парилок, саун, посещаемых в период обострения. Горячая ванна при защемлении способна усилить отек мягких тканей и воспаление, увеличив тем самым компрессию нервных волокон. К тому же мероприятия полностью противопоказаны гипертоникам и людям, склонным к тромбообразованию.
Наслаждаться релаксирующим эффектом водных процедур можно, пройдя активную фазу заболевания. При ишиасе в период устойчивой ремиссии практикуется применение лечебных ванн с соблюдением следующих условий:
-
температурный режим не выше 39º; вода не должна покрывать область сердца; продолжительность процедуры не более 15 минут; после сеанса обязательный отдых в течении 1,5 – 2 часов.
Расслабить спазмированные мышцы, улучшить микроциркуляцию и метаболизм в проблемной области помогает растительное сырье. В этом случае народные средства от защемления седалищного нерва будут как нельзя кстати.
Молодые побеги сосны (1,5 кг) заливают кипяченой водой (4,5 л), томят на медленном огне 10 – 15 минут. Плотно закрывают крышкой, настаивают 3 – 4 часа. Добавляют отвар в воду, не фильтруя.
В доведенную до кипения воду (4 л.) вбрасывают измельченные корни аира (300 гр). Выдерживают на слабом огне 30 минут. Рецепт можно изменить, смешав аир в равных пропорциях с тимьяном ползучим.
10 – 15 лечебных процедур избавят от остаточных явлений воспалительного процесса. В профилактических целях курс повторяют через 3 – 6 месяцев.
Противостоять коварству ишиаса можно и нужно с помощью специально подобранных упражнений. Реабилитологи утверждают, что нехитрый гимнастический комплекс при ежедневном применении – эффективное лечение седалищного нерва. Кроме того, укрепленные мышцы спины и ягодиц – надежная защита от хронических обострений.



Занятия проводят в положении лежа на спине.
- Сгибают ноги в коленях, придерживают руками, подтягивают к груди. Таз и плечи отрывают от коврика, стараясь лежать на пояснице не напрягая ее. Через минуту возвращаются в исходную позицию.
- Выпрямляют руки в стороны от корпуса. Соединив колени вместе, сгибают ноги. Не отрывая лопаток от коврика, поворачивают таз и опускают ноги под углом в 40º- 45º (не ниже) к поверхности пола. Зафиксировав позу в течение 2 – 3 секунд, движение повторяют в обратную сторону.
- Поместив кисти рук под поясницу, поднимают на сколько возможно выпрямленные ноги вверх. Поочередно ноги сгибают и разгибают в коленных суставах. Упражнение напоминает езду на велосипеде.
Все движения выполняют без надрыва – медленно, аккуратно, не допуская сильных болевых ощущений.
Лечение воспаления седалищного нерва народными средствами и гимнастическими упражнениями уместно, если симптомы мало выражены, а боль не ограничивает движения больного.
Массажные манипуляции

В комплексное лечение ишиаса обязательно включают массаж. Процедура легко устраняет сдавление нервных волокон спазмированными мышечными тканями и смещенными суставными элементами. Механическое воздействие стимулирует капиллярные токи, нормализует местный гомеостаз, насыщает клетки тела кислородом.
Самый простой и доступный способ, как размять зону седалищного нерва дома – баночный вакуумный массаж. Для процедуры понадобится вакуумная банка (объем 7 см) с резиновой помпой или приспособлением для откачки воздуха и насосом.
Очередность действий:
-
покрывают болезненный участок жирным кремом или маслом; устанавливают банку, предварительно откачав воздух, на верхнюю часть поясницы; зигзагообразными, либо круговыми движениями медленно перемещают сосуд на крестец, ягодицу, заднюю поверхность бедра, голень, вплоть до пятки.
Во время массажа нужно обязательно следить, чтобы в банку не попадал воздух.
Если зажат нерв близко к спинному мозгу, проводить любые массажные манипуляции должен квалифицированный специалист. Подразумевается, что это не просто медицинский работник, а профессионал, имеющий соответствующую аккредитацию, подтвержденную дипломом и сертификатом. Эти же требования относятся к лечению ущемления акупрессурой (точечное воздействие на активные точки организма) и мануальной техникой.
Прежде, чем массировать седалищный нерв в домашних условиях, следует убедиться в отсутствии скрытых показаний.
Режим питания
Основу питания при ишиасе должен составлять провиант, богатый клетчаткой, витаминами и минералами. Акцент лучше делать на сырых овощах, фруктах и свежевыжатых соках. 2 – 3 раза в неделю можно побаловать себя рыбными блюдами, 1- 2 раза – говяжьей печенью, отварной куриной или индюшачьей грудкой. Животной пище отводится только третья часть общего ежедневного рациона. Приоритет распространяется на крупы, злаки, хлеб грубого помола, отруби, молоко и продукты его переработки с низким процентом жирности.
В идеале лечение седалищного нерва в домашних условиях следует проводить в тесном сотрудничестве с квалифицированными специалистами, после сбора полной диагностической информации. Первопричиной сбоя могут оказаться тяжелые патологические нарушения, которые потребуют активной медикаментозной коррекции или хирургического вмешательства. Нельзя полагаться на растирки и компрессы, если речь идет о собственном здоровье.
Предлагаем дополнительно посмотреть видео:
Читайте также:



