Усохли нервы на руках
Атрофия мышц руки чаще всего является вторичным патологическим процессом, который начинается при наличии основного заболевания, и возникает в результате нарушения кровоснабжения и питания определенного мышечного участка из-за расстройства его иннервации. Первичная дистрофия встречается при миопатии, в этом случае двигательная активность не нарушается.
Причины возникновения атрофии
Все причины, по которым возникает атрофия, можно разделить на врожденные и приобретенные. Врожденные причины заключаются в патологическом развитии нервных путей или непосредственно самой мышечной ткани, клиническая картина в таком случае проявляется у больного в раннем детстве. 
Но чаще всего атрофия мышц развивается на фоне приобретенных причин. Из них можно выделить возникновение нарушения питания мышечной ткани в результате иммобилизации конечности. Это явление с одинаковой частотой может возникать как у взрослых, так и у детей.
Что касается заболеваний, которые приводят к атрофическим изменениям, то у маленьких пациентов это может быть поражение периферической иннервации из-за плексита. У взрослых в ряду причин на первом месте стоят параличи или парезы, возникающие в результате инсульта.
У кого чаще бывает атрофия мышц руки?
Для этой патологии существует определенная группа риска. В нее входят люди, у которых:
- артриты и артрозы;
- нарушение метаболизма и ожирение;
- эндокринологические заболевания (сахарный диабет, акромегалия, нарушение функции щитовидной железы);
- посттравматические рубцовые изменения;
- системные заболевания;
- выраженные атеросклеротические нарушения;
- тяжелый физический труд.
Проявления заболевания
Атрофия мышц является тяжелым заболеванием, при котором происходит поражение преимущественно мышечных волокон. Для него характерным признаком служит симметричность поражения (исключением является миопатия), медленное прогрессирование и нарушение сухожильных рефлексов.
Периферические нервы состоят из чувствительных, двигательных и нервных волокон. Иногда симптоматические проявления могут характеризовать преимущественное поражение одного из них.
Если наблюдается вовлечение в процесс двигательных волокон, то в мышцах, которые иннервируются ими, возникает слабость и снижение тонуса. Картина проявляется спустя 2−3 месяца после поражения и без необходимого лечения наступает полная атрофия.
Изменения в вегетативной части нервных волокон приводят к изменению цвета кожных покровов в зоне иннервации. Рука становится бледной или краснеет, проявляется мраморный рисунок, свидетельствующий о сосудистых проблемах.
Пациент предъявляет жалобы на слабость, невозможность выполнения ряда движений, или работы, требующей особой точности. В таком случае необходимо проводить дифференциальную диагностику атрофии и ревматоидного артрита. Отличительным признаком последнего является отечность тканей, в то время как атрофические изменения характеризуются их истончением.
Как подтверждается атрофия и принципы лечения
Для уточнения диагноза проводится электронейромиография, а при необходимости и биопсия мышечной ткани. Для уточнения причины возникновения симптома врач может назначить консультацию эндокринолога, КТ или МРТ шейного отдела позвоночника.
Тактика лечения при атрофии мышц руки зависит от основного патологического процесса, а также выраженности поражения мышечной ткани. Кроме приема медикаментов, немалую роль играет применение физиотерапевтических методик, лечебный массаж и выполнение комплекса специальных упражнений.
Адекватная терапия и соблюдение рекомендаций врача помогут больному максимально улучшить свое состояние и затормозить дальнейшее развитие атрофических процессов.
Повреждения нервных стволов верхней конечности, в частности кисти, могут наступать вследствие действия острых и тупых предметов. Как правило, они сопутствуют повреждениям мягких тканей, переломам костей, ушибам или нагноительным процессам. Нередки и постоперационные повреждения нервов кисти.
Разрезы, проведенные через возвышение большого пальца, опасны особенно для двигательной ветви срединного нерва, а разрезы в дистальной трети ладони — для ладонных ветвей нервов пальцев.
Повреждения мягких тканей пальцев сопровождаются нарушением целостности собственных пальцевых нервов.
Седдан, на основании патологических, анатомических, клинических и прогностических данных, различает следующие три вида повреждений нервов: 1. невропраксия, 2. аксонотмез, 3. невротмез.
2. При наличии аксонотмеза целостность нерва не нарушена полностью. Соединительнотканные элементы его сохраняются, страдают только осевые цилиндры. Следствием такой травмы является полное выпадение двигательной, чувствительной и симпатической функции. Если денервация продолжительная, то наступают атрофия мышц и необратимые фибротические изменения.
Благодаря сохраненным соединительнотканным элементам имеются достаточные условия для регенерации и аксоны могут расти к периферии. Примеры аксонотмеза наблюдаются при переломах плеча или при терапевтическом разрушении диафрагмального нерва.
3. Под невротмезом подразумеваются такие повреждения нерва, при которых нерв перерезается по в.сему диаметру, поэтому возможность спонтанной регенерации полностью исключается. Патологоанатомически перерезаны как аксоны, так и соединительнотканные пучки. Симптомы невротмеза такие же, как симптомы аксонотмеза, поэтому в ранних стадиях не представляется возможным провести между ними различие.
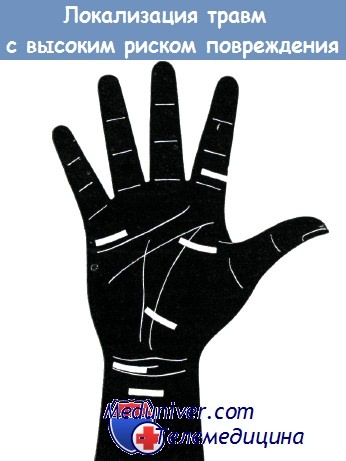
При повреждении ладони в указанных местах следует помнить о возможности повреждения нервов (по указанию Мезона)
Достоверный диагноз устанавливается только во время операции. Если до определенного срока не появляются признаки регенерации, то повреждение является невротмезом. Он может наступать при открытых переломах, огнестрельных ранениях и вследствие тяжелых ушибов. Соединение нерва после невротмеза оперативным путем никогда не приводит к полному излечению, так как совершенное сопоставление нервных волокон не представляется возможным.
Кроме перечисленных трех главных видов повреждений нервов, различаются: частичные невротмезы, ишемия нервов и комбинированные повреждения. При частичном невротмезе изменения не распространяются на всю область иннервации данного нерва.
При аксонотмезе чувствительность восстанавливается приблизительно до 100%. После наложения шва на нервы восстановление чувствительности в такой степени не наступает. При истинной регенерации чувствительность восстанавливается не концентрически, а от проксимального к дистальному направлению.
Первым клиническим признаком регенерации нервных волокон является то, что при перкуссии культи нерва по ходу его возникают явления парастезии. Если перкуссия производится по ходу нерва, от дистального в проксимальное направление, то достигается такая точка, при перкуссии которой больной испытывает чувство ползания мурашек и чувство действия тока. Это чувство иррадиирует в направлении, соответствующем ходу дистального конца нерва.
Периодически следует измерять расстояние дистального края постепенно увеличивающейся области восстановления чувствительности от какого-либо костного возвышения руки, взятого исходным пунктом для сравнения. Этот симптом регенерации в немецкой литературе носит название признака Тинеля или Гофмана—Тинеля.
Если имеет место регенерация, то перкуссия периферического конца нерва вызывает чувство действия тока, так как регенерированные безмякотные нервные волокна чувствительны к механическому раздражению. Если умеренное чувство ползания мурашек наступает только при перкуссии места повреждения и на периферии чувство действия тока не появляется, то регенерация не наступила и показано наложение нервного шва.
Признак Тинеля не является абсолютным признаком регенерации, так как нервные элементы, приводящие к парестезии, клинически могут и не функционировать. Поэтому многие сомневаются в достоверности признака Тинеля.

Наконец, приводим метод оценки регенерации чувствительных и двигательных волокон по Нигсту:
А) Оценка чувствительности:
(0) в области иннервации нерва нет никаких признаков чувствительности,
(1) восстановление глубокой болевой чувствительности,
(2) восстановление тактильной чувствительности и поверхностной болевой чувствительности до определенной степени,
(3) восстановление кожной болевой и тактильной чувствительности во всей автономной области нерва,
(4) предыдущий тип восстановления чувствительности, но с восстановлением способности различия двух точек.
Б) Оценка двигательных расстройств:
(0) сокращения не наблюдается,
(1) восстановление способности сокращения в проксимальной мышечной группе,
(2) восстановление способности сокращения как в проксимальной, так и в дистальной группах мышц,
(3) состояние мышц (2), но кроме того все наиболее важные мышцы способны оказывать действие против сопротивления,
(4) состояние (3), но с восстановлением способности выполнения синергических и изолированных движений,
(5) полное восстановление функции.
Например, в случае повреждения срединного нерва степени Б—2 и А—2 показано хирургическое вмешательство. Однако об успешности вмешательства можно говорить только в случае, если восстановление достигает степени Б—5 и А—3. В области иннервации локтевого нерва для полного успеха необходимо восстановление двигательной функции межкостных мышц, иначе тонкие движения кисти неосуществимы.
Однако восстановление чувствительной функции локтевого нерва может быть даже важнее двигательной, принимая во внимание опорную роль безымянного пальца и мизинца. Восстановление двигательной функции лучевого нерва является более важным, чем восстановление его чувствительной функции.
Атрофия мышц руки , кисти, предплечья развивается в основном, как вторичное заболевание на фоне нарушения иннервации (питания, кровообращения) на определенном участке мышечной ткани и реже, как первичное (как правило, при миопатии), когда двигательная функция не нарушается.
Для развития мышечной атрофии предрасполагающими причинами являются: профессиональный фактор (постоянное перенапряжение при тяжелом физическом труде), артроз лучезапястного сустава, эндокринная патология – ожирение, сахарный диабет и заболевания щитовидной железы, акромегалия; рубцовые процессы после перенесенных травм, метаболические и системные заболевания (красная волчанка), опухоли различного генеза, врожденные патологии развития нижней конечности.
Атрофия мышц – это серьезное заболевание, в результате которого происходит поражение преимущественно мышечных волокон. Основным типичным признаком является симметричность поражения (кроме миастении) и медленное развитие болезни (за исключением миозита), атрофия пораженных мышц и ослабление сухожильных рефлексов при сохраненной чувствительности.
Большинство периферических нервов имеют смешанную структуру, и при поражении нарушается работа чувствительных, двигательных и вегетативных волокон. Бывает, что больше всех оказывается затронутым одно из волокон.
Если в процесс вовлечены двигательные волокна, то наступает парез мышц, которые иннервируются этим нервом. Больной предъявляет жалобы на мышечную слабость, низкий тонус мышц. Атрофия развивается не сразу, а спустя 2-3 месяца после поражения. При отсутствии надлежащего лечения через год-полтора мышца полностью атрофируется.
Если в процесс вовлечены чувствительные волокна, клиника проявляется парастезиями – больные ощущают чувство покалывания, бегание мурашек. Неврологическая симптоматика выражается в виде гиперестезии (повышенная чувствительность), либо гипестезией (пониженная чувствительность). Ощущение онемения в пораженной конечности появляется при обширном поражении нервных волокон.
В большинстве случаев происходит снижение болевой чувствительности при сохранении тактильной. На поздних стадиях развития заболевания происходит глубокая гипестезия вплоть до полного отсутствия чувствительности. Покраснение или побледнение кожных покровов, появление мраморного рисунка говорит о сосудистых нарушениях, которые возникают при поражении непосредственно вегетативных волокон.
Как правило, присоединяется повышенная или пониженная потливость пораженной конечности. Беспокоит жгучая боль гиперпластического характера, иррадиирущая на всю вовлеченную в процесс конечность. Нарушается трофика (клеточное питание) тканей вследствие глубоких вегетативных расстройств.
Постановка диагноза не вызывает в настоящее время особых сложностей в связи с введением в клиническое обследование метода электромиографии и биопсии пораженных мышц. Больному назначается в обязательном порядке биохимический и общий анализы крови, анализ мочи; в сыворотки крови определяют активность мышечных ферментов (в основном методом КФК). В моче подсчитывают показатели креатина и креатинина. По показаниям больной направляется на КТ или МРТ шейно-грудного отдела позвоночника и головного мозга, обследование на эндокринологическую патологию.
При выборе метода лечения учитываются следующие факторы: форма заболевания, тяжесть и распространенность процесса, возраст больного. Наряду с медикаментозным лечением большое значение придается правильному питанию, выполнению физиотерапевтических процедур, прохождению курсов лечебного массажа и гимнастики, электролечению. В отдельных случаях уместно назначение больному сеансов психотерапии.
В настоящее время не существует лекарственного средства, которое способно полностью вылечить атрофию мышц, но правильный выбор метода лечения и вовремя установленный диагноз позволяют затормозить патологический процесс, восстановить регенерацию мышц и возвратить пациенту утраченные способности. Главное, неукоснительно придерживаться рекомендаций врача.

Автор статьи: Мочалов Павел Александрович | д. м. н. терапевт
Образование: Московский медицинский институт им. И. М. Сеченова, специальность - "Лечебное дело" в 1991 году, в 1993 году "Профессиональные болезни", в 1996 году "Терапия".
Наши авторы
Каждый человек хоть раз в жизни сталкивался с чувством онемения в руке.

Оно ощущается как частичное снижении чувствительности пальцев или кисти, которое сопровождается легким покалыванием или жжением. Часто это происходит из-за неудобного положения во время сна или необходимости держать руки долгое время в неудобном положении (согнутыми или поднятыми вверх), вследствие чего временно нарушается кровообращение. Стоит поменять положение и чувствительность восстанавливается.
- Причины онемения рук
- Заболевания, симптомом которых может быть онемение
- Как лечить онемение рук?
Но если онемение верхних конечностей начинает беспокоить вас часто, оно может являться тревожным симптомом, сигнализирующем о развитии серьезных заболеваний.
Причины онемения рук
Для частичной или полной потери чувствительности существует множество причин.
Основные из них:
- травмы;
- авитаминоз
При дефиците или избытке витаминов группы B (в частности В12) может наблюдаться нарушение кровоснабжения конечностей.
В период беременности, онемение может быть связано с нарушением кровообращения. Организм женщины подвержен значительным нагрузкам, потому симптом может появиться при:
- неполноценном питании и недостатке витаминов;
- остеохондроза (нагрузка на позвоночник увеличивается в период вынашивания малыша);
- обострения хронических заболеваний;
- гипотиреозе - отечности в запястном канале, которая сдавливает нервы.
Заболевания, симптомом которых может быть онемение
Сердечно-сосудистые заболевания характеризуются нарушением кровообращения, если кровоток нарушен в области рук, то появляется чувство онемения рук.
Болезнь, которая вызвана поражением периферических нервов, вследствие чего нарушается проводимость нервного импульса.
Заболевание может проявляться в любом возрасте (чаще у людей 20-35 лет) и характеризуется ощущениями:
Развитие болезни приводит к двигательным нарушениям, мышечной слабости, шелушению кожных покровов, в тяжелых случаях, появлению трофических язв.
Синдром характеризуется нарушением кровотока в мелких сосудах конечностей, который может возникать под действием низкой температуры окружающей среды или стресса.
Приступ при патологии Рейно происходит в трёх фазах:
При 1-й фазе происходит спазм артерий, кожные покровы бледнеют и холодеют, пациент ощущает боль и онемение в руках.
При 2-й фазе появляется синюшность кожи, боль усиливается.
При 3-й фазе наблюдается отёчность и покраснение кожи, боль снижается.
Часто болезнь Рейно носит симметричный характер - поражает обе верхние конечности.



При этих заболеваниях происходит сдавливание нервов рук, из-за чего конечности немеют.
Онемения рук также является одним из симптомов таких серьезных заболеваний, как сахарный диабет и гипотиреоз.
Онемение пальцев и кистей часто наблюдается у людей, работа которых связана с монотонными движениями рук (музыканты, швеи, профессии связанные с работой за компьютером).
Вследствие часто повторяющихся движений пальцев, происходит отек сухожилий, человек чувствует онемение и неприятное покалывание в кисти. При отсутствии лечения возможны осложнения, вплоть до атрофии мышц на пальцах.
Снижение чувствительности рук может быть следствием нарушений в шейном или грудном отделах позвоночника. Ущемление нервов может вызывать нарушение кровоснабжения, головные боли, проблемы с координацией.
Нарушение мозгового кровообращения — самая опасная причина, по которой могут неметь руки или ноги. Если в сочетании с онемение руки у человека нарушается координация, наблюдается спутанность сознания, головной боль, нарушения речи (человек не может внятно произнести свои имя и фамилию) — нужно срочно вызывать скорую помощь.
При образовании тромба в глубоких венах верхних конечностей происходит замедление кровотока, что приводит к нарушению функций конечности. Рука немеет, далее происходит отек конечности и её покраснением. Чтобы избежать серьезных осложнений, таких как отрыв тромба или гангрена, необходимо своевременно обратиться к врачу, диагностировать заболевание и приступить к лечению.
Болезнь Гийена-Барре характеризуется такими признаками, как: онемение и боль в руках и ногах, общая слабость, увеличение температуры тела. В первую очередь, снижается чувствительность и нарушается двигательная функция ног, которая в дальнейшем переходит на пальцы рук, может происходить онемение лицевых мышц и языка.
Заболеванию предшествуют первичные симптомы характерные для ОРЗ и желудочно-кишечных расстройств (появляются за 15-20 дней до острой стадии). Синдром имеет аутоиммунную природу и проявляется, как осложнение, после инфекционных заболеваний.
Как лечить онемение рук?

Чтобы принять решение о правильном лечении, необходимо, в первую очередь, установить причины симптома. Для этого необходимо обратиться в доктору, который проведет диагностику и назначит правильное лечение.
В клинике “Наран”, врач предварительно проводит осмотр пациента, в ходе беседе узнает, о беспокоящих симптомах, а также проводит традиционную пульсовую диагностику. Исходя из полученных данных, подбирается комплекс методов воздействия, которые помогут эффективно побороть первопричину проблемы.
Для стабилизации кровообращения применяются такие процедуры как:
- энергетический точечный массаж - нормализует и восстанавливает адекватное функционирование внутренних органов, способствует улучшению кровообращения во всем организме, восстанавливает иммунитет.
- иглоукалывание - активизирует обмен веществ и питание всех тканей и органов,стимулирует циркуляцию энергии в организме, активизирует лимфо- и кровоток.
- вакуум- терапия - нормализует кровоснабжение и питание внутренних органов.
- моксотерапия- способствует очищению организма, улучшает процесс обмена веществ
- гирудотерапия - активизирует кровоток и гармонизирует энергетику
А также в основе тибетского подхода лежит использование натуральных фитопрепаратов, коррекция образа жизни и питания (без инъекций, таблеток и операций).
В этой статье вы узнаете о причинах появления слабости в руках и как срочно необходимо обратиться в врачу. Будьте здоровы!
Слабость в руках – опасный симптом, с которым должен разбираться невролог. Целенаправленный опрос, выяснение сопутствующих признаков позволяет предположить, что произошло с человеком. остальные случаи, когда слабость возникает среди полного здоровья, повторяется или нарастает, требует скорейшей консультации врача.
Слабость в руках: причины и когда необходимо обратиться к врачу
- Когда нужно обращаться к врачу
- Частые случаи
Причин развития слабости множество, основная часть приходится на воспалительные и дегенеративные заболевания мышц, нервов и сосудов.
В обобщенном виде причины развития слабости в руках выглядят так:
- компрессия или сжатие спинного мозга, вызванная дегенеративно-дистофическими процессами в телах позвонков, суставах, связках, особенно межпозвоночные грыжи;
- нарушения мозгового или спинального (в спинном мозге) кровотока, чаще всего ишемический инсульт;
- травмы – бытовые, спортивные или производственные;
- дефицит кальция;
- врожденные дистрофии мышц или прогрессирующие миопатии;
- аутоиммунные болезни – рассеянный склероз, синдром Гиейна-Барре, болезнь Шарко, системная красная волчанка, ревматоидный артрит;
- поражение дуги аорты или ее ветвей;
- различные васкулиты или воспаления сосудов – синдром Рейно, болезнь Бюргера;
- артрозы и артриты;
- синдром паркинсонизма;
- гипертиреоз или повышенная функция щитовидной железы;
- скаленус-синдром или передней лестничной мышцы, когда мышца сдавливает корешки плечевого сплетения;
- воспаление или неврит одного из крупных нервов, питающих верхнюю конечность;
- туннельный синдром, когда нерв сдавливается в каком-либо анатомически узком месте;
- метастазы опухолей внутренних органов;
- миастения;
- поражение периферических нервов руки диабетической или алкогольной природы;
- эмоциональное напряжение.

Если беспокоит только слабость в руках – одной или обеих, но больше ничего не беспокоит, то обращаться нужно в течение первых суток. Периферический нерв – чувствительное образование, его миелиновая оболочка, без которой невозможна нормальная передача импульса, разрушается при воспалении или сдавлении очень быстро.
При некоторых сдавлениях разрушается не только оболочка, но и центральное волокно – аксон. Если миелин можно восстановить в относительно короткие сроки (речь идет не о часах или днях, но о неделях и месяцах), то с аксоном дела обстоят сложнее. Чем раньше остановлено повреждение нерва, тем выше вероятность того, что человек сохранит трудоспособность.
Если слабость в руках, пусть даже минимальная, сопровождается головокружением, головной болью, шаткостью походки, рвотой, то высока вероятность инсульта. В этом случае счет идет на часы. Врачебная помощь требуется немедленно, обращение нельзя откладывать ни на утро, ни даже на несколько часов. То же самое относится к черепно-мозговой травме, в остром периоде которой часто слабеют руки. Время в этих ситуациях поистине бесценно.
Инсульт – слабость развивается чаще в руке и ноге одновременно, нижается сила мышц. Может нарушаться речь, изменяться уровень сознания, может сильно болеть голова. Все, кто видит это, должны срочно вызывать "скорую".
Миастения – часто двусторонняя, чем больше физическая нагрузка, тем слабее мышцы, симптомы нарастают к вечеру или после даже незначительной физической нагрузки, практически полностью регрессируя после отдыха.
Болезнь Паркинсона и паркинсонизм – дрожать и слабеть начинает одна рука, затем вовлекается другая. Движения замедляются, ощущается выраженная скованность мышц, снижается точность движений.
Понравилась статья? Напишите свое мнение в комментариях.
Подпишитесь на наш ФБ:
Защемление нерва в руке — патологическое состояние, при котором нервное волокно начинает плохо передавать импульсы к тканям руки. У больного после повреждения нервных окончаний немеет конечность ниже места поражения, возникает боль, снижается чувствительность. В тяжелых случаях двигательная функция становится невозможной. Лечение патологии включает обезболивающие, применяются витаминные и другие средства для восстановления целостности нерва. Допускаются и методики народной медицины.
Причины ущемления нервных волокон
Повреждаться может плечевой, лучевой или локтевой нерв. Локализация поражения зависит от причин:

Перед тем как начинать лечение, врач должен найти точную причину сдавления нерва. В диагностике поможет анализ симптоматики, а также анамнестические данные, нужны и дополнительные методы обследования.
Симптоматика
Клиника сдавления нерва кисти зависит от локализации поражения. Повреждение нервного волокна руки возникает на уровне плечевого сустава, плеча, локтя или в области запястья.
Защемление локтевого нерва проявляется онемением, покалыванием, нарушением чувствительности. Неприятные ощущения могут быть в руке на уровне предплечья и пальце. Онемение обнаруживается в мизинце, а также в нижней половине безымянного пальца. Возможен паралич приводящего аппарата и мышц, сгибающих большой палец.
При полном поражении локтевого нервного волокна у пациента теряется чувствительность в безымянном пальце и мизинце.
Защемление лучевого нерва в руке сопровождается онемением, нарушением чувствительности, покалываниями, болевым синдромом.

Лучевой и локтевой нервы часто повреждаются в локтевом суставе. Если лучевой нерв поражен в области локтевого сочленения, то рука болит на протяжении всего предплечья и кисти. Возможна атрофия мышц, иннервируемых локтевым нервом. У пациентов нарушается чувствительность указательного, среднего и половины безымянного, а также большого пальцев (с ладонной стороны). Чувствительность нарушается во внутренней части ладони. С тыльной стороны кисти поражены дистальные (в области ногтевых пластин) фаланги мизинца, указательного, среднего, половины безымянного, большого пальцев. Пациенты при повреждении нерва не могут захватывать предметы. У больных отмечают характерный симптом висящей конечности. Нарушается отведение большого пальца, разворачивание кисти ладонью вверх.
Ущемление плечевого нерва имеет такие симптомы: нарушение чувствительности, скованность движений, полное или частичное онемение пальцев кисти. После сна пациент часто не может двигать рукой. Нарушается движение руки в суставных сочленениях. Сложенные друг к другу ладони больного не прилегают плотно.
Пациенты с повреждением плечевого нерва ощущают постоянную боль в мышцах, усиливающуюся после сна. Возможно побледнение кожи на руке, непроизвольные сокращения мышечного аппарата.
Защемление нерва кисти руки часто возникает, когда поражается нервное волокно на уровне запястного сустава. Эта патология встречается очень редко.
У пациентов отмечают такие симптомы:
- немеет кисть;
- болит рука.
Кисть у больного может висеть параллельно телу. Невозможно захватить предметы, отвести большой палец, снижается сила мышц в руке. На поверхности видна атрофия (уменьшение размеров мышц) руки.

Поражение нерва на уровне лучезапястного сустава может возникать при:
- длительном давлении на нервное волокно;
- ушибах, вывихах лучезапястного сустава;
- поражениях суставного аппарата (деформации);
- постоянной работе на компьютере, когда кисть лежит на краю стола.
Диагностика при сдавлении плечевого нерва
Диагностические мероприятия включают физикальный осмотр и дополнительные методики обследования. Во время приема врач собирает полный анамнез: давность появления симптомов, причины болезни, наличие хронических патологий, вид деятельности пациента, спрашивает, где болит.
При физикальном осмотре специалист проводит несколько диагностических проб. Он сравнивает силу мышц у пораженной и здоровой руки, проверяет:
- пронацию (вращение кисти внутрь), супинацию (вращение кисти в наружную сторону);
- смыкание ладоней вместе;
- фиксацию рук в вытянутом положении,
- симметричность работы мышц,
- удерживание стакана.
Доктор проводит пробы на определение чувствительности во всех пальцах, предплечья и плеча. Чувствительность проверяют касанием кожи пациента или с помощью иглы.
В ходе обследования врач назначает общий и биохимический анализы крови, мочи.
Поставить диагноз при ущемлении нерва позволяет электромиография. Методика позволяет увидеть электрическую активность мышечного аппарата в руке. Электромиограф помогает обнаружить участки плохой иннервации мышц. Для полного обследования пациента направляют на осмотр к эндокринологу, ортопеду, хирургу. Также необходима рентгенография плечевого сустава, плеча, предплечья, кисти.

Лечебные мероприятия при сдавлении нерва в руке
Лечение ущемления нерва включают лекарственную терапию, физиотерапевтические методики, лечебную физкультуру, массаж, применение средств народной медицины. Лечение проводится практически одинаково независимо от локализации поражения.
Лекарственная терапия включает анальгетические и противовоспалительные препараты, витаминные комплексы, а также лекарства, усиливающие проведение импульсов. Для снижения интенсивности болевых ощущений применяют нестероидные лекарственные средства:
- Диклофенак;
- Нимесулид;
- Ибупрофен.
Эти лекарства не только уменьшают болевой синдром, но и снимают воспалительную реакцию. Спазмолитики (Но-шпа, Папаверин) купируют спазм мускулатуры. Миорелаксанты (Мидокалм) расслабляют мышечную ткань. Диуретические препараты (Фуросемид, Лазикс) позволяют при отечности тканей.
Восстанавливают проводимость нервного волокна инъекциями витаминов группы В. Лечение проводится 10 суток. Наиболее часто используют витамин В12. После купирования острых симптомов назначают Цианокобаламин, Тиамин в виде таблеток или витаминные комплексы. Можно применять препарат Мильгамма. Его назначают в таблетках либо уколами.
Снять симптоматику ущемления можно при помощи физиотерапевтических процедур. Лечение назначают после купирования острых проявлений и окончания курса лекарственной терапии.
Основные методики лечения:
- магнитотерапия;
- лазеротерапия;
- электрофорез с лекарственными препаратами;
- парафинотерапия, озокеритотерапия;
- массаж;
- мануальная терапия;
- лечебная физкультура.

На фоне терапии улучшается нервная проводимость, повышается чувствительность. А также физиотерапия помогает устранить боли, спазм мускулатуры, увеличить подвижность руки и кровоток в мышцах.
Лечебная физкультура помогает разработать застоявшиеся мышцы, увеличить кровообращение в конечности. Гимнастику назначают после основного лечения. Больным предлагают специальные несложные комплексы упражнений. Пациенты должны заниматься по 10-20 минут ежедневно.
Гимнастику должен назначать лечащий врач или специалист лечебной физкультуры. Курсовая терапия продолжается, пока полностью не исчезнут симптомы заболевания.
Массаж
Массажные процедуры можно осуществлять самостоятельно или ходить к массажисту. Один сеанс должен длиться 10-20 минут. Курсовое лечение включает 10-15 сеансов.
Массажные манипуляции помогают улучшить кровоток в тканях. А активизация кровообращения стимулирует питание поврежденного нервного волокна, пораженных мышц и ускоряет реабилитацию.

Народная медицина не является основным методом терапии при защемлении нерва в руке. Лечение травами лучше совмещать с лекарственными препаратами и физиотерапией. Перед использованием трав следует обратиться к доктору.
Элеутерококк стимулирует метаболические процессы в тканях. Чаще готовят отвар из растения. Для приготовления лечебного средства берут столовую ложку измельченного корня, заливают его 500 мл воды, кипятят на протяжении 30 минут, пропускают через марлю. Часть жидкости выпарится, поэтому воды необходимо долить до изначального объема раствора. В готовый отвар допускается добавить 2 чайные ложки лимонного сока или меда.
Голубая глина ускоряет восстановление нервной ткани, уменьшает отек и воспаление. Глину нужно измельчить, подсушить. После этого ее разводят водой, помешивают до однородной густой массы. После приготовления глиняную кашицу наносят на марлевый лоскут, сложенный в несколько раз. Марлевую повязку накладывают на область поражения, держат до полного высыхания. Для каждой манипуляции глину берут свежую.
Лимонную корку следует очистить от мякоти, приложить перед сном к коже в месте повреждения нерва. Корки нужно хорошо зафиксировать бинтом (простым или эластичным) и оставить повязку до утра. Допускается нанести на кожу еще и оливковое масло.
- 150 г нашатырного спирта;
- 50 г камфары;
- 250 г спирта;
- 250 г морской соли.

В 3-литровую банку добавляют все составляющие, а затем заливают 1 л воды. Раствор нужно настоять сутки. После отстаивания следует промочить раствором марлю и приложить к пораженному месту. Процедуру осуществляют 3 раза за день. Перед применением раствор нужно взболтать.
Финики очищают от косточек, измельчают блендером. Приготовленную массу нужно есть по 3 чайной ложки 3 раза за сутки. Принимают финиковую кашицу после еды. Если необходимо, в кашицу можно налить молока. Курсовая терапия занимает 30 суток.
Корень лопуха следует мелко нарезать. Для приготовления лечебного раствора понадобится 1 столовая ложка корня и 200 мл красного вина. Корень заливают вином, настаивают 2 часа в холодильнике. Принимать следует по 60-70 мл 2 раза за сутки.
В термос насыпают 15 г высушенной гвоздики, наливают 500 мл кипятка. Раствор необходимо настоять на протяжении 2 часов. Пить лекарство следует по 200 мл 3 раза за сутки. Терапия длится 15 дней. Через 10 суток необходимо сделать перерыв, после чего снова продолжить лечение. Терапия гвоздикой продолжается 6 месяцев.
Из девясила делают отвар. Для этого необходимо взять 15 г сухого растения, залить его 200 мл кипятка. Раствор настоять, пропустить через несколько слоев марли. Принимать лечебное средство следует по 100 мл дважды за сутки. Пьют раствор после еды. Курсовая терапия продолжается 30 суток.
Листья розмарина заливают водкой, настаивают 3 недели в холодильнике. Лекарственный раствор нужно периодически взбалтывать. После выстаивания лекарство пропускают через несколько слоев марли. Раствором растирают место поражения перед сном.

Скипидар смешивают с теплой водой (соотношение 2:3). Раствор наливают на ломоть ржаного хлеба (толщина 2 см). Вымоченный хлеб накладывают на поврежденную область руки на 7-8 минут. После процедуры нужно лечь, накрыться одеялом. Лечение повторяют 2-3 суток.
Марлевый лоскут смачивают козьим молоком, накладывают на место повреждения нервного волокна. Примочку оставляют на 2 минуты. Манипуляцию повторяют до 5 раз за сутки. Терапию продолжают, пока симптоматика болезни не угаснет.
Прополис (50 г) заливают спиртом (100 мл). Раствор следует выстоять на протяжении 1 недели. Жидкость необходимо ежедневно взбалтывать. Лекарство после выстаивания пропускают через марлевый фильтр, перемешивают с маслом кукурузы (1 часть раствора:5 частей масла). Приготовленным лекарством смачивают марлю, накладывают ее на поврежденный участок. Лечение занимает 10 суток. Если рука все равно болит, можно повторить курс.
Профилактика
Профилактика защемления нерва в руке — это своевременное лечение травм, переломов, вывихов. Если возникло инфекционное заболевание, к терапии нужно отнестись с особой серьезностью. Герпетическую инфекцию не нужно лечить самостоятельно, так как вирус способен сильно повреждать нервные окончания.
Если работа человека связана с нагрузкой на руки, нужно постоянно делать физические упражнения для укрепления связок и мышечного аппарата.
Пациентам с ожирением следует постараться снизить вес. Это уменьшит вероятность повреждения суставов.
Важно не переохлаждаться, избегать травм. Правильный подход к питанию, здоровый образ жизни, витаминотерапия стимулируют укрепление костей, суставов, хрящей, улучшают состояние нервов.
Читайте также:


