Что опаснее менингит или пневмония


Ветряную оспу зачастую ошибочно считают доброкачественной детской инфекцией, но на самом деле даже неосложненные случаи заболевания могут вызвать значительный стресс и переживания у пациента, в основном вследствие зуда в месте высыпаний и сильной лихорадки. Более того, ветряная оспа может протекать с разнообразными осложнениями, не исключен риск летального исхода, даже у ранее здоровых лиц. [1]
Что такое осложнение заболевания?
Следует различать осложнения заболевания, тяжелое течение болезни и ее атипичные формы.
Согласно определению, осложнение заболевания – это присоединившийся к основному заболеванию патологический процесс, отягощающий типичное течение болезни и обусловленный не её причиной, а дополнительными изменениями, возникшими в организме в ходе заболевания. Осложнения развиваются не всегда, но могут быть значительно тяжелее основной болезни [2] .
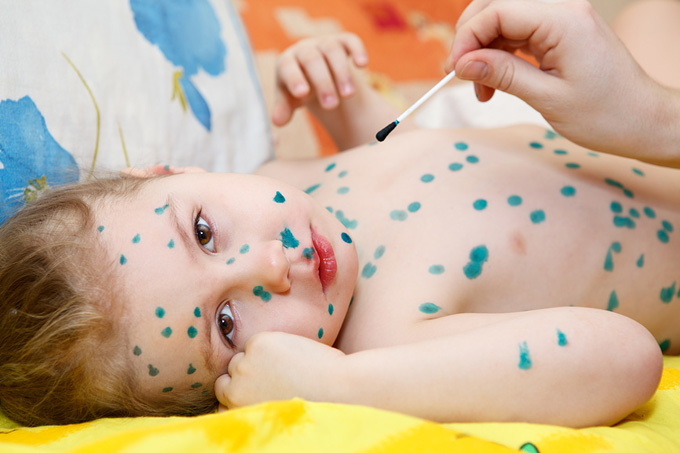
Ветрянка и ее осложнения. Фото - фотобанк Лори
Среди осложнений ветряной оспы наиболее частыми являются гнойные поражения кожи – фурункулы, абсцессы и другие. Тяжело протекает вирусная пневмония, являющаяся наиболее частым осложнением у взрослых, а самым грозным осложнением этой инфекции со стороны нервной системы является поражение головного мозга – энцефалит, – или его оболочек – менингит [3] .
Гнойные поражения кожи, вызванные вторичными бактериальными инфекциями
Инфекции кожи и мягких тканей – самое распространенное из осложнений ветряной оспы. В исследованиях, проведенных в различных странах мира, доля такого рода осложнений составила порядка от одной трети до 45% от всех случаев осложненного течения заболевания [4] .
Пневмония, или по-другому – воспаление легких. Основным симптомом пневмонии является сухой кашель, высокая температура, общее недомогание. Через некоторое время во время кашля выделяется мокрота, может появиться боль в боку, одышка. В отсутствие адекватного лечения пневмония может привести к летальному исходу.
Доля пневмоний в структуре осложнений ветряной оспы у взрослых пациентов, по данным различных исследований, составляет до 30% [4] .
Вирус ветряной оспы обладает тропностью к тканям нервной системы – т.е. способен вызывать поражение нервной системы. Примерами таких осложнений могут быть энцефалит, менингит, а также поражения периферической нервной системы. [5]
Энцефалит – это воспаление вещества головного мозга. К симптомам относятся лихорадка, головная боль и психические нарушения, как правило, в сочетании с судорожными приступами.
Менингит – это воспаление оболочек головного мозга. Данное осложнение может развиться остро. Симптомы и признаки менингита: выраженная головная боль, тошнота и рвота, затылочная ригидность (непроизвольное сокращение мышц затылка).
Атипичные формы ветряной оспы
Помимо развития осложнений ветряной оспы возможно атипичное течение данной инфекции. У большинства пацентов наблюдается типичное, классическое течение инфекции. Атипичная форма ветряной оспы, как следует из названия, является отклонением от обычного течения болезни. При этом отклонения возможны как в стороны легких (рудиментарных), так и редко встречающихся тяжелых форм болезни с необычными кожными проявлениями, нередко с летальным исходом. [6]
Выделяют несколько атипичных форм ветряной оспы: [7]
- Геморрагическая форма болезни. Высыпания на теле содержат кровь, возможны кровоизлияния в кожу и слизистые оболочки, носовые кровотечения и кровавая рвота;
- Гангренозная форма. Болезнь протекает с формированием крупных пузырей, которые некротизируются, оставляя грубые рубцы после выздоровления;
- Генерализованная или висцеральная форма – очаги поражения возникают не только на кожных покровах, но и во внутренних органах. Это одна из самых опасных форм атипичного течения инфекции, очень часто заканчивающаяся летально.
Некоторые признаки развития осложнений или тяжелого течения болезни
Любое ухудшение состояния больного ветрянкой может указывать на тяжелое течение или развитие осложнений и требует скорейшего обращения за медицинской помощью. На что следует обратить внимание:
- Увеличение пузырьков в размерах, их посинение, кровь в пузырьках, появление новых высыпаний спустя 10 дней с момента появления первых признаков заболевания;
- Температура тела выше 37 градусов более одной недели, или постоянный рост температуры;
- Распространение высыпаний на слизистые оболочки: глаза, ротовою полость, или на половые органы, т.к. аналогичные изменения могут быть на внутренних органах;
- Появление кашля или насморка;
- Появление поноса и частой рвоты. [3]
У кого выше риск осложнений или тяжелого течения болезни?
Риск возникновения тяжелого течения ветряной оспы и возникновения осложнений существует у больных со сниженным иммунитетом (лейкозами, лимфомами, миеломной болезнью, ВИЧ-инфекцией и т.д.) [9] .
Важно понимать, что развитие серьезных осложнений, тяжелая и атипичная форма ветрянки встречаются относительно редко. Однако, принимая во внимание распространённость ветряной оспы в популяции (например, в России в год регистрируется более 800 000 случаев [10] ) абсолютные значения количества случаев развития серьезных осложнений, атипичных форм или тяжелого течения заболевания могут оказаться значительными.
[1] Banz K, Wagenpfeil S, Neiss A et al. The burden of varicella in Germany: potential risks and economic impact. Eur J Health Econom 2004; 5: 546−53.
[2] Большая медицинская энциклопедия, под. ред. Б. В. Петровского.
[5] Е.Ю. Скрипченко, Ю.В. Лобзин, А.Б. Пальчик, Г.П. Иванова, Е.А. Мурина, Н.В. Скрипченко. Неврологические осложнения и прогноз их развития при ветряной оспе у детей. Педиатрия/2016/Том 95/№ 2.
[7] Клинические рекомендации (протокол лечения) оказания медицинской помощи детям больным ветряной оспой. Предисловие. Разработан: ГБОУ ВПО спбгпму МЗ РФ ФГБУ НИИДИ ФМБА России Внесен: ГБОУ ВПО спбгпму МЗ РФ ФГБУ НИИДИ ФМБА России Принят и введен в действие: Утверждено на заседании Профильной комиссии 9 октября 2015г.
[8] Marin M, Watson TL, Chaves SS, et al. Varicella among adults: data from an active surveillance project,
1995–2005. J Infect Dis 2008; 197 (Suppl 2): S94–100.
[10] О состоянии санитарно-эпидемиологического благополучия населения в Российской Федерации в 2018 году: Государственный доклад.–М.: Федеральная служба по надзору в сфере защиты прав потребителей и благополучия человека, 2019.

Коронавирус, без сомнения, тема № 1 в мире. Сейчас жители каждого государства с замиранием сердца следят за теми, кто возвращается из Китая, а значит, рискует привезти вирус на родину. Тем более что единичные случаи заражения данной инфекцией фиксируются в разных частях мира. При этом стоит понимать, что особенно опасен не столько сам коронавирус, который зачастую можно вылечить за неделю, сколько осложнения, вызванные им и развивающиеся довольно быстро. Причем каждое из них является само по себе смертельно опасным.
Опасность заболевания
Как отмечают врачи, если терапия начата быстро, вирус удается купировать в короткие сроки и человек вылечивается. Ведь по сути болезнь протекает как обычная простуда с насморком и кашлем.
Однако основная опасность такой инфекции скрывается в том, что вирус очень быстро перемещается с верхних отделов дыхательных путей вниз, глубже, попадает в легкие и становится причиной развития пневмонии, зачастую очень тяжелой. На этом фоне начинается дыхательная недостаточность.
Пневмония
Одно из основных осложнений, которое развивается на фоне данного коронавируса, — это пневмония. Причем эксперты нередко характеризуют ее как тяжелую. Развивается она крайне быстро. Это происходит из-за того, что она имеет вирусную природу и значит сложнее, чем обычная бактериальная, поддается лечению.

Как правило, вирусной пневмонии подвержены те социальные группы населения, которые традиционно называются уязвимыми, т. е. дети, пожилые люди, те, у кого зафиксированы иммунодефицитные состояния. Из-за нетипичного возбудителя эта пневмония имеет свои нюансы и особенности течения.
Пневмонией в общем называют воспаление ткани легких, когда затрагиваются части органа, состоящие из альвеол и отвечающие за воздухообмен. Вирусная пневмония, кроме коронавируса, может вызываться также такими патогенными микроорганизмами, как:
- Парагрипп;
- Аденовирус;
- Риновирус;
- Энтеровирус.
В более редких случаях причиной могут стать вирусы кори, ветряной оспы и т. д. Инкубационный период разный — от 1 дня при гриппозной пневмонии до 2 месяцев при цитомегаловирусе.
Сложнее будет протекать заболевание у тех людей, у которых диагностированы такие сбои в работе организма, как:
- Различные патологии дыхательной системы;
- Врожденные пороки развития;
- Проблемы в работе иммунной системы;
- Наличие дополнительных инфекционных заболеваний.
Кроме того, негативными факторами являются неблагоприятная экологическая обстановка, пожилой и детский возраст, вредные привычки.
Симптоматика проблемы осложнена тем, что на фоне коронавируса часть симптомов уже присутствует и относится к ОРВИ. Поэтому нередко время оказывается упущенным. Итак, при вирусной пневмонии у человека будут отмечаться проявления лихорадки (температура будет очень высокой), интоксикации в виде головных болей, тошноты, слабости и утомляемости. Естественно, насторожить должен кашель, который поначалу сухой, а затем может стать влажным (с гнойной мокротой), одышка, боли за грудиной.
Желательно как можно быстрее обратиться к врачу, чтобы тот мог дифференцировать проявления коронавируса, обычного ОРВИ, гриппа от начавшейся уже пневмонии. В этом случае время играет против, соответственно, не должно быть никакого самолечения — сразу же при появлении первых симптомов простуды, особенно если был контакт с людьми из зараженных областей, надо обращаться к специалистам. Ведь погибают от пневмонии быстро и мучительно.
Бронхит
Еще один вариант патологии, который может в более легкой форме затронуть дыхательную систему, — бронхит. Это воспаление бронхов в легких. Не такой опасный вариант, как пневмония, но до поры до времени. Нелеченый или проигнорированный бронхит чреват пневмониями и другими тяжелыми последствиями. Вирусные бронхиты легко развиваются на фоне разнообразных инфекций дыхательной системы, включая ларингиты, фарингиты и т. д. С воздухом или мокротой возбудитель попадает глубоко в легкие и начинает там свою патологическую разрушительную деятельность.

Острый бронхит при отсутствии должного лечения переходит в хроническую фазу, в некоторых случаях может развиться абсцесс легкого, бронхиальная астма и хроническая обструктивная болезнь легких.
Синуситы
На фоне того, что при заражении коронавирусом одним из основных симптомов является заложенность носа и насморк, нередки и варианты развития событий, когда в числе осложнений проявляются синуситы разного рода. При этом многие недооценивают данный симптом, считая, что насморк — это ничего страшного. На самом деле синуситы крайне коварны, ведь они могут приводить к менингитам, если в носу будет длительное скопление гноя. Синуситом называют воспаление слизистой оболочки носа — как одной, так и сразу нескольких пазух. Чаще всего от воспалительного процесса страдает верхнечелюстная пазуха — тогда говорят о начавшемся гайморите. На втором месте по частотности такой вариант, как этмоидит, на третьем — фронтит.

Яркими признаками синусита являются:
- Заложенность носа;
- Слизистые или гнойные выделения;
- Высокая температура тела;
- Интоксикация организма;
- Отек щеки и глаза с той стороны, где поражена область;
- Обильные выделения из носа, которые нередко бывают гнойными.
Лечение может занимать длительное время — до нескольких недель, все зависит от иммунитета, сложности случая и того, как зона поражена. Игнорировать и ждать, что само пройдет, нельзя, есть риски получить смертельно опасные последствия, т. к. область носа и ушей граничит с мозгом человека.
В любом случае при подозрении на коронавирус стоит обязательно показаться врачу. Да и с другими простудными заболеваниями консультация специалиста также не будет лишней. Ведь эти инфекции напрямую воздействуют еще и на сердце, приводя к воспалению сердечной мышцы. Причем эффект может быть отложенным.

Коронавирусная пневмония: непоправимый удар по легким или преувеличенная угроза
Фото: Андрей АБРАМОВ
Чем больше всего нас пугает коронавирус? Разрушением экономики, привычного миропорядка, отношений между людьми. Много чем еще, но в первую очередь — лишением самого дорогого - жизни, или превращением в инвалида из-за тяжелых осложнений. Исследователи говорят, что COVID-19, безусловно, не сравним с черной оспой или чумой с их зашкаливающей смертностью. Но против той же оспы разработали эффективную прививку. Как и от гриппа, с которым тоже любят сравнивать коронавирус. Еще есть противовирусные лекарства, которые снижают риск тяжелых осложнений при гриппе. От SARS-CoV-2 сегодня нет ни прививки, не эффективных лекарств. А мощь его распространения и последствий для здоровья людей сейчас такая, что ряд ученых подчеркивают: ситуация меняется слишком стремительно, первоначальные оценки биологической опасности вируса могут оказаться неоправданно оптимистичными.
Но есть и другая точка зрения. Угроза преувеличена. Удар COVID-19 по здоровью не настолько критичен. Коронавирусная пневмония на самом деле не особо отличается от привычных нам воспалений легких, которые бывают и после гриппа, и по вине бактериальных возбудителей (пневмококки, стрептококки и прочие).
Какое из представлений ближе к истине, исходя из последних научно-медицинских данных, включая опыт разных стран мира? Об этом мы поговорили с иммунологом, кандидатом медицинских наук, экспертом по исследованиям, разработке и регистрации лекарственных препаратов Николаем Крючковым.
ОТЛИЧИТЕЛЬНЫЕ ЧЕРТЫ — БЫСТРОТА И АГРЕССИЯ
- Давайте сразу расставим точки над i: коронавирусная пневмония отличается от других видов пневмоний, включая осложнения гриппа, или явных особенностей все-таки нет?
- Научные исследования и медицинская практика показывают: специфика точно есть. Это стремительное и агрессивное развитие болезни. Коронавирусная пневмония чаще и быстрее приводит к повреждению легких. Причем, патологический процесс нередко охватывает всю ткань легких, а не их отдельные участки. В первую очередь разрушается система насыщения крови — а значит, и всего организма — кислородом.
Если подробнее, то SARS-CoV-2 проникает в нижние отделы дыхательных путей (мелкие бронхи и альвеолы), связывается там с рецепторами на поверхности клеток, выстилающих внутреннюю оболочку. Вызывает повреждение этих клеток, и в то же время провоцирует ответную сильную воспалительную реакцию. У больных с коронавирусной пневмонией в крови находят повышенную концентрацию большого количества воспалительных молекул цитокинов. Может наступить так называемый цитокиновый шторм, который нередко приводит к летальному исходу.
- Коронавирусная пневмония, которая приводит к тяжелым осложнениям или состоянию средней тяжести, развивается в среднем у 15 - 20% больных с COVID.
- В группе риска люди с гипертонией, ишемической болезнью сердца, сахарным диабетом, онкологией, другими тяжелыми хроническими заболеваниями. А также представители старшего поколения - 65+
- В последнее время появляется все больше данных о развитии тяжелых осложнений у людей более молодого возраста. Так, в России уже есть и 30-ти, и 40-летние пациенты с коронавирусной пневмонией, рассказал недавно министр здравоохранения Михаил Мурашко.
СТРАДАЮТ И СЕРДЦЕ, И МОЗГ
- То есть при коронавирусной пневмонии удар по организму наносится по двум фронтам, - продолжает эксперт. - Клетки повреждаются вирусом, и одновременно идет мощное воспаление, повреждающее ткань легких. Альвеолы и капилляры, через которые наша кровь насыщается кислородом, перестают обеспечивать его полноценное поступление. Возникает острый респираторный дистресс-синдром (ОРДС). Из-за того, что в кровь не поступает достаточное количество кислорода, начинаются проблемы в других органах: сердце, почках, мозге. Параллельно дает сбой система свертываемости крови. У части пациентов возникает ДВС-синдром (диссеминированное внутрисосудистое свёртывание крови). Это неконтролируемое чрезмерное образование факторов свертывания, которые вызывают появление тромбов (сгустков крови) в кровеносных сосудах.
- А если пневмония развивается как осложнение гриппа — такого не бывает?
- Тоже бывает. Но при COVID-19 такие осложнения, к сожалению, возникают чаще. И у большего количества пациентов это именно тяжелые нарушения.
Еще одним недавним открытием стало то, что даже у людей с малосимптомным течением болезни лёгкие могут повреждаться. Скорее всего, эти повреждения не носят фатального характера, но они есть.
На снимках компьютерной томографии врачи описывают так называемый симптом матового стекла. Это большие участки снижения прозрачности лёгочной ткани, похожие на матовое стекло.
- Что означает появление таких областей?
- Это значит, что в таких местах возникает повреждение на уровне альвеол, отек легких, и эти отделы могут не выполнять функцию насыщения крови кислородом.
- Предварительные данные говорят, что процент хронических изменений в легких выше, чем при подавляющем большинстве бактериальных пневмоний. Конечно, так бывает далеко не у всех, кто переболеет. Но не застрахованы, увы, даже те, кто перенес болезнь без госпитализации (то есть в легкой форме. - Ред.).
- Известно ли, почему возникают такие последствия?
- Мы уже сказали, что развивается мощная воспалительная реакция, идет отек. Воспаление может держаться несколько недель, а потом на месте поврежденных участков возникает фиброз. То есть ткань легких заменяется соединительной тканью — то, что в народе называют рубцами. Из-за этого у части пациентов, прежде всего тех, кто перенес болезнь в тяжелой форме, может развиваться хроническая дыхательная недостаточность и другие хронические заболевания легких. Пока точный процент неизвестен, первые более-менее определенные данные по количеству таких последствий, думаю, станут известны в течение полутора — двух ближайших месяцев.
- Но ведь после других пневмоний фиброз тоже бывает?
- Да. Но при COVID-19 так происходит у большего количества пациентов и затрагиваются обширные участки легких. И, конечно, в первую очередь, это связано с тем, что в отличие от бактериальных пневмоний, которые можно победить антибиотиками, для коронавирусной пока нет доказанно эффективного лечения.
КАК НЕ ПРОПУСТИТЬ ВОСПАЛЕНИЕ ЛЕГКИХ
- Сейчас в Москве, как во многих других городах мира, больным с нетяжелыми симптомами рекомендуют лечиться дома. Люди переживают: не начнется ли воспаление легких, можно ли его как-то заподозрить самому? Скажем, по температуре? При невысокой температуре воспаления легких ведь не бывает?
- Бывает. Но, если температура относительно невысокая (до 38,5 градусов), то, как правило, мощного и критично опасного воспаления все-таки не идет. Тяжелое воспаление легких протекает зачастую при температуре ближе к 39. Именно сохранение такой температуры несколько дней плюс сухой кашель могут говорить о средней тяжести заболевания, которая может перейти в тяжелую. В этом случае желательна госпитализация, чтобы затормозить развитие смертельно опасных осложнений.
Опасные признаки, при которых может понадобиться госпитализация*
- Температура выше 38,5 градусов в течение нескольких дней, сильный сухой кашель.
- Одышка, чувство нехватки воздуха. В этом случае человек в состоянии покоя делает больше 20 - 25 вдохов в минуту.
- Боль или ощущение сдавленности в груди.
! Необходимость госпитализации определяет вызванный на дом врач после осмотра.
* Эти критерии действуют для людей без тяжелых хронических заболеваний. При сахарном диабете, онкологии, сердечно-сосудистых заболеваниях, хронических заболеваниях органов дыхания, других тяжелых хронических болезнях, а также у людей старше 65 лет врач определяет основания для госпитализации индивидуально.
Поможет ли прививка от пневмококков
- Еще в начале эпидемии возник вопрос о прививке от гриппа — поможет ли она в защите от коронавируса. Эксперты говорят: если вы успели привиться, отлично, грипп сейчас тоже никто не отменял. Но на повышенную защиту от нового коронавируса не надейтесь. А есть ведь еще прививка непосредственно против воспаления легких. Она помогает создать иммунитет против бактерий пневмококков, которые вызывают бактериальную пневмонию. Может ли такая прививка помочь, в том числе снизить тяжесть воспаления легких при коронавирусной пневмонии?
Да, действительно известно, что пораженные вирусом легкие могут заселять вредные бактерии, пневмония переходит в вирусно-бактериальную. Но, во-первых, не факт, что добавится именно пневмококковый компонент, против которого направлена вакцина. Во-вторых, опыт, который есть на сегодня, показывает, что само по себе присоединение бактерий вроде пневмококков (они гораздо менее страшны, чем, скажем, синегнойная палочка) не играет определяющей роли в развитии самых опасных осложнений COVID-19, так как пациенты получают сопутствующее лечение антибиотиками. Все-таки ведущую роль играет вирусное поражение клеток и мощнейшая воспалительная реакция организма.
В Минтруде объяснили, как будет начисляться зарплата на нерабочей неделе
В ведомстве уточнили, что следующая неделя не является праздничной или выходной, а именно нерабочей. Поэтому зарплата будет начисляться в обычном, а не повышенном объеме (подробнее)
Всем выйти из тени: что делать с кредитами, если упал неофициальный доход
Сегодня многие теряют свои доходы. Казалось бы, озвученные президентом меры поддержки должны помочь тем, кто больше не может выплачивать свои кредиты. Но что делать, если доход был неофициальным? (подробнее)
Смерть в большом городе: в больнице зараженного Нью-Йорка нет масок и умирают люди
Врач скорой помощи из клиники Элмхерст в Квинсе рассказала, как в действительности обстоят дела в центре коронавирусной пандемии (подробнее)
Восемь дней безделья: как правильно провести нерабочую неделю
С 28 марта по 5 апреля у россиян наступит внеочередная нерабочая неделя. Собрали для вас список полезных рекомендаций и сервисов, чтобы провести эти восемь дней без потери денег и нервных клетов (подробнее)
Чем опасен менингит и как его лечить. Признаки менингита

Евгений Комаровский детский врач, кандидат медицинских наук, автор популярных книг и телепрограмм, посвященных здоровью детей
Среди многочисленных человеческих болезней менингит – одна из самых опасных. Можно перенести "на ногах" воспаление легких, можно годами ходить с туберкулезом, можно с помощью "целителей" в течение длительного времени пытаться вылечиться от венерических болезней. С менингитом подобные "номера" не проходят – или в больницу, или.

Что за болезнь менингит?
Менингит – болезнь известная. По крайней мере, средний человек, без какого-либо специального медицинского образования, слово "менингит" знает и, хотя особенности самой болезни не очень понятны, менингита боятся все. Врач скорой помощи может сказать: "У вас ангина (грипп, пневмония, энтероколит, гайморит и т. д.). Быстренько собирайтесь в больницу". В ответ он обязательно услышит: "Доктор, а дома полечиться никак нельзя?" Но если будет произнесено слово "менингит", пусть даже не категорично: "У вас менингит!", – а с сомнением: "Похоже на менингит", – можно с уверенностью заявить: ни о каком лечении дома нормальный человек даже не заикнется.
Такое отношение к менингиту в целом понятно – с того времени, как появились возможности его (менингит) лечить, не прошло и 50 лет. Но если смертность от большинства детских болезней уменьшилась за это время в 10-20 и более раз, то при менингите – лишь в 2 раза.
Так что же это за болезнь такая, менингит? Прежде всего, следует отметить, что менингит – болезнь инфекционная. Т. е. непосредственной причиной заболевания являются определенные микробы. Большинство человеческих инфекций позволяет установить четкую взаимосвязь между названием болезни и именем конкретного ее возбудителя. Сифилис – бледная спирохета, скарлатина – стрептококк, сальмонеллез – сальмонелла, туберкулез – палочка Коха, СПИД – вирус иммунодефицита и т. п. В то же время конкретной связи "менингит – возбудитель менингита" нет.
Под самим словом "менингит" подразумевается воспаление оболочек головного мозга, а причиной этого воспаления может быть огромное число микроорганизмов – бактерий, вирусов, грибков. Инфекционисты не без уверенности заявляют, что при определенных условиях любой микроорганизм может вызвать менингит у человека любого возраста. Отсюда понятно, что менингиты бывают разными – разными и по быстроте развития, и по тяжести состояния, и по частоте возникновения, и, что особенно важно, по способам лечения. Объединяет все менингиты одно – реальная угроза жизни и высокая вероятность осложнений.
Для возникновения менингита конкретный возбудитель должен попасть в полость черепа и вызвать воспаление оболочек головного мозга. Иногда это происходит при возникновении очагов инфекции в непосредственной близости от оболочек мозга – при гнойном отите, например, или при гайморитах. Нередко причиной менингита является черепно-мозговая травма. Но чаще всего в полость черепа микробы попадают с током крови. Очевидно, что сам факт попадания микроба в кровь, сама возможность его "заноса" и последующего размножения на мозговых оболочках обусловлены состоянием иммунитета.
Следует заметить, что имеется целый ряд, как правило, врожденных дефектов иммунной системы, предрасполагающих к возникновению менингита. Неудивительно, что в некоторых семьях все дети болеют менингитом – хотя болезнь эта не такая уж и частая, в сравнении, например, с ангиной, коклюшем, ветрянкой или краснухой. Но если роль иммунитета в целом понятна, то до настоящего времени не удается найти убедительного объяснения тому факту, что мальчики болеют менингитом в 2-4 раза чаще, чем девочки.
Возбудители менингита
В зависимости от вида возбудителя менингиты бывают вирусными, бактериальными, грибковыми. Некоторые простейшие (например, амеба и токсоплазма) тоже могут вызвать менингит.
Развитие вирусного менингита может сопровождать течение широко известных инфекций – ветряной оспы, кори, краснухи, эпидемического паротита (свинки), поражение мозговых оболочек встречается при гриппе, при инфекциях, вызванных вирусами герпеса. У ослабленных больных, у стариков, у младенцев встречаются менингиты, вызванные грибками (понятно, что в этих ситуациях именно недостаточность иммунитета играет ведущую роль в возникновении болезни).
Особое значение имеют менингиты бактериальные. Любой гнойный очаг в организме – пневмония, инфицированный ожог, ангина, разнообразные абсцессы и т. п. – может стать причиной менингита, при условии, что возбудитель попадет в кровь и с током крови достигнет мозговых оболочек. Понятно, что всем известные возбудители гнойных процессов (стафилококки, стрептококки, синегнойные палочки и т. д.) и будут в этом случае возбудителем менингита. Одним из самых страшных является менингит туберкулезный – почти забытый, он сейчас встречается все чаще и чаще.
В то же время существует микроорганизм, вызывающий менингиты наиболее часто (60-70% всех бактериальных менингитов). Неудивительно, что он так и называется – менингококк. Заражение происходит воздушно-капельным путем, менингококк оседает на слизистых оболочках носоглотки и может вызвать состояние, очень сходное с обычной респираторной вирусной инфекцией: небольшой насморк, покраснение горла – менингококковый назофарингит. Я не зря употребил словосочетание "может вызвать" – дело в том, что попадание менингококка в организм довольно редко приводит к возникновению болезни, ведущая роль здесь принадлежит совершенно особым индивидуальным сдвигам в иммунитете. Легко объяснимы в этой связи два факта: первый – опасность развития менингита при контактах, например, в детских учреждениях составляет 1/1000, и второй – частое обнаружение менингококка в носоглотке у совершенно здоровых лиц (от 2 до 5% детей являются здоровыми носителями). Неспособность организма к тому, чтобы локализовать микроб в носоглотке, сопровождается проникновением менингококка через слизистую оболочку в кровь. С током крови он попадает в мозговые оболочки, глаза, уши, суставы, легкие, надпочечники и в каждом из этих органов может возникнуть очень опасный воспалительный процесс. Очевидно, что поражение мозговых оболочек сопровождается развитием менингококкового менингита.
Иногда менингококк попадает в кровь быстро и в огромных количествах. Возникает менингококковый сепсис, или менингококкемия – самая, пожалуй, страшная из всех детских инфекционных болезней. Микроб выделяет яды (токсины), под их воздействием происходит множественная закупорка мелких сосудов, нарушается свертываемость крови, на теле появляются множественные кровоизлияния. Иногда уже через несколько часов после начала болезни происходит кровоизлияние в надпочечники, резко падает артериальное давление и человек погибает.
Существует удивительная по своему драматизму закономерность в возникновении менингококкемии, которая состоит в следующем. Дело в том, что при проникновении микроба в кровь он начинает реагировать с определенными антителами, пытающимися менингококк уничтожить. Доказано, что существует перекрестная активность ряда антител, – то есть если в большом количестве имеются антитела, например, к стрептококку, пневмококку, стафилококку – то эти антитела способны оказывать тормозящее воздействие на менингококк. Вот и получается, что дети болезненные, имеющие хронические очаги инфекций, перенесшие воспаление легких и множество других болячек, менингококкемией не болеют почти никогда. Страшность менингококкемии как раз и состоит в том, что в течение 10-12 часов может погибнуть абсолютно здоровый и никогда ранее не болевший ребенок!
Симптомы и подозрение на менингит
Вся приведенная выше информация не имеет своей целью запугивание читателей. Менингиты лечатся. Но результаты (продолжительность и тяжесть болезни, вероятность осложнений) теснейшим образом связаны со временем, которое будет потеряно до начала адекватной терапии.
Очевидно, что вышеупомянутые "сроки начала адекватной терапии" зависят от того, когда люди-человеки обратятся за медицинской помощью. Отсюда настоятельная необходимость конкретных знаний, чтобы потом не было мучительно больно.
Суть конкретных знаний касательно менингита состоит в том, что появление определенных признаков, указывающих на возможность этой болезни, требует незамедлительного обращения за медицинской помощью.
Воспалению мозговых оболочек присущ целый ряд симптомов, но многие из них не являются специфичными – то есть их (симптомов) возникновение возможно и при других болезнях, значительно менее опасных. Чаще всего так оно и случается, но малейшее подозрение на развитие менингита не позволяет рисковать, требует немедленной госпитализации и тщательного врачебного наблюдения.
Рассмотрим теперь наиболее типичные ситуации, каждая из которых не позволяет исключить развития менингита.
- Если на фоне любой инфекционной болезни – ОРЗ, ветрянки, кори, свинки, краснухи, "лихорадки" на губах и т. п., – возможно, не в начале заболевания (даже чаще именно не в начале) появляется интенсивная головная боль, настолько сильная, что она волнует больше, чем все остальные симптомы, если головная боль сопровождается тошнотой и рвотой.
- Во всех случаях, когда на фоне повышенной температуры тела имеются боли в спине и шее, усиливающиеся при движении головы.
- Сонливость, спутанное сознание, тошнота, рвота.
- Судороги любой интенсивности и любой продолжительности.
- У детей первого года жизни – лихорадка + монотонный плач + выбухание родничка.
- Любая (. ) сыпь на фоне повышенной температуры.

Помимо вышеописанных симптомов совершенно определенным образом меняются некоторые рефлексы, и это обнаружить может только врач.
Важно помнить и понимать, что такие нередкие симптомы, как рвота, тошнота и головная боль в обязательном порядке требуют врачебного осмотра – береженого бог бережет. Любая сыпь на фоне повышенной температуры может оказаться менингококкемией. Вы (или ваши умные соседи) можете пребывать в уверенности, что это краснуха, корь или "диатез". Но врач должен сыпь увидеть, и чем быстрее, тем лучше. Если же элементы сыпи имеют вид кровоизлияний, если новые высыпания появляются быстро, если это сопровождается рвотой и высокой температурой – следует использовать любой шанс для того, чтобы больной немедленно оказался в больнице, желательно сразу в инфекционной. Помните: при менингококкемии счет идет не на часы, а на минуты.
Диагностика менингита
Следует отметить, что врач даже самой высочайшей квалификации может диагностировать менингит с абсолютной уверенностью только в одном случае – когда симптомы раздражения мозговых оболочек сочетаются с типичной сыпью, которая описана выше. Во всех остальных случаях диагноз можно лишь заподозрить с разной степенью вероятности.
Единственным способом подтверждения или исключения менингита является спинномозговая (поясничная) пункция. Дело в том, что в головном и спинном мозге циркулирует особая спинномозговая жидкость – ликвор. При любом воспалении мозга и (или) его оболочек в ликворе накапливаются воспалительные клетки, вид ликвора (в норме бесцветный и прозрачный) часто меняется – он становит мутным. Исследование ликвора позволяет не только установить диагноз менингита, но и ответить на вопрос о том, какой это менингит – бактериальный (гнойный) или вирусный, что имеет решающее значение в выборе варианта лечения.
К сожалению, на чисто обывательском уровне очень распространено мнение об огромных опасностях, которые таит в себе спинномозговая пункция. На самом деле эти страхи абсолютно не обоснованы – прокол спинномозгового канала проводится между поясничными позвонками на том уровне, где от спинного мозга уже не отходят никакие нервные стволы, поэтому никаких мифических параличей после этой манипуляции не бывает. С юридической точки зрения врач обязан провести спинномозговую пункцию при реальном подозрении на менингит. Следует отметить, что пункция имеет не только диагностическую, но и лечебную целесообразность. При любом менингите, как правило, имеет место повышение внутричерепного давления, следствием последнего и является сильнейшая головная боль. Взятие небольшого количества ликвора позволяет снизить давление и существенно облегчает состояние больного. Во время пункции в спинномозговой канал нередко вводят антибиотики. Так, например, при туберкулезном менингите единственный шанс спасти больного – частые (нередко ежедневные) пункции, во время которых в спинномозговой канал вводится особый вариант стрептомицина.
Лечение менингита
С учетом приведенной выше информации становится понятным, что лечение менингита зависит от вида возбудителя. Главное в терапии бактериальных менингитов – использование антибиотиков. Выбор конкретного лекарства зависит от чувствительности конкретной бактерии и от того, способен ли антибиотик проникать в спинномозговую жидкость. При своевременном использовании антибактериальных препаратов шансы на успех очень велики.
С вирусными менингитами ситуация принципиально иная – противовирусных препаратов практически нет, исключение – ацикловир, но используется он лишь при герпетической инфекции (напомню, что ветряная оспа – один из вариантов герпеса). К счастью, вирусные менингиты имеют более благоприятное течение в сравнении с бактериальными.
Но помощь больному не ограничивается лишь воздействием на возбудителя. Врач имеет возможность нормализовать внутричерепное давление, устранить токсикоз, улучшить работу нервных клеток и сосудов головного мозга, применить мощные противовоспалительные средства.
Своевременно начатое лечение менингита в течение двух-трех дней приводит к значительному улучшению состояния, а в дальнейшем почти всегда к полному излечению без каких-либо последствий. Еще раз подчеркиваю: своевременно начатое лечение.
Читайте также:


