Операция за ухом при менингите

Отогенный менингит — это заболевание, вызывающее воспаление мозговых оболочек. Его воздействию подвержены люди всех возрастов.
Врачи описывают данную болезнь как тяжелую, при неправильном лечении приводящую к множеству серьезных последствий.
В этой статье мы рассмотрим признаки данного заболевания, а также обратим внимание на первую помощь и лечение при отогенном менингите.
Что это такое?
Отогенный менингит – это вторичное воспалительное заболевание, поражающее мозговые оболочки и вызванное воспалением уха.
Различают два типа заболевания:
Оба типа вызваны одинаковыми возбудителями, но в случае серозного менингита болезнетворные микроорганизмы ослаблены. В связи с этим проявления серозного и гнойного менингитов сходны, но при серозном симптомы менее выражены.
Чем провоцируется?
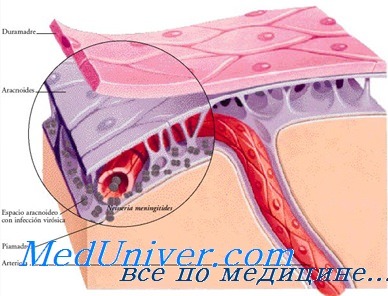
Причина развития отогенного менингита – это хроническое воспаление среднего уха. При наличии долговременного очага воспаления в этой области инфекция нередко попадает в мозговые оболочки. Существует два способа проникновения инфекции:
![]()
Лабиринтогенный. При таком способе возбудитель попадает мозг из внутреннего уха.- Тимпаногенный. Инфекция проникает в оболочки из полости среднего уха через отверстия для сосудов в костях черепа.
Симптомы отогенного менингита
Возникновение отогенного менингита сопровождается следующими симптомами:
- головные боли;
- тошнота и рвота вне зависимости от приемов пищи;
- высокая утомляемость;
- повышение температуры тела;
- высокая частота пульса.
Кроме того, если на данном этапе провести пункцию спинно-мозговой жидкости, ее цвет еще не будет изменен, хотя давление, с которым она вытекает, уже повысится.
Клиническая картина
При описании отогенного менингита выделяют три группы симптомов:
- Общие, связанные с ухудшением самочувствия пациента.
- Очаговые, которые различаются в зависимости от пораженного участка.
- Менингиальные, характерные для всех видов воспаления мозговых оболочек.
В зависимости от тяжести заболевания интенсивность проявления общих симптомов различается. К ним относятся:
- повышение температуры;
- головные боли;
- головокружение;
- повышенная утомляемость.
При тяжелом течении болезни добавляются:
- помутнение сознания;
- бред;
- психомоторное возбуждение.
Данная группа признаков возникает, когда в процесс воспаления вовлекается мозговая ткань и черепно-мозговые нервы. Поражение нервов возможно при базальной локализации очага воспаления. Наиболее часто страдают глазодвигательные нервы, а именно отводящий, глазодвигательный и блоковый нервы. При этом, отводящий нерв наиболее уязвим для поражения.
Менингиальные симптомы – это такие признаки, которые появляются при любом типе воспаления оболочек мозга. К ним относятся:
- Ригидность мышц задней поверхности шеи и спины, из-за чего пациент не может наклонить голову вперед.
- Положительная реакция Кернига – разгибание колена при сгибе в тазобедренном суставе вызывает боль.
- Положительная реакция Брудзинского – неконтролируемое сгибание коленей при наклоне головы вперед.
- Повышенная чувствительность к свету, звукам и прикосновениям. При значительных раздражителях остальные симптомы усиливаются.
Диагностика
Для того, чтобы поставить диагноз, в первую очередь, выявляют наличие отита, как заболевания, спровоцировавшего воспаление мозговых оболочек. Кроме того, проводят следующие лабораторные анализы:
- Пункция спинномозговой жидкости. Данная жидкость имеет мутный цвет, высокое содержание белка и вытекает под большим давлением. Эти признаки говорят о воспалительном процесс в оболочках мозга. Также это позволяет выявить возбудителя заболевания.
- Анализ крови. Выявляют повышенное содержание лейкоцитов и увеличение СОЭ.
Помимо лабораторных анализов, врач проводит внешний осмотр пациента. О менингите свидетельствуют:
- положительная реакция на пробы Кернига и Брудзинского;
- ригидность мышц задней поверхности шеи и затылка.
Подробнее о процедуре и правилах диагностики читайте в этой статье.
Первая помощь и лечение
Первая помощь при отогенном менингите заключается в уменьшении болевого синдрома. Лечение проводится только в стационаре под надзором инфекциониста, невролога и отоларинголога и длится до шести недель. Самолечение исключено при данном заболевании, поскольку только специалист способен проконтролировать изменения состояния пациента и определить схему лечения.

Кроме того, при переходе серозной формы в гнойную показано оперативное вмешательство: мастоидэктомия – при остром отите, общеполостная с обнажением твердой оболочки средней и задней черепных ямок – при хроническом.
Терапия имеет следующие направления:
- Прием антибиотиков широкого спектра (пенициллин, стрептомицин, левомицетин) для снижения способности бактерий к размножению и их уничтожения.
- Снятие симптома интоксикации – капельница с физраствором и витаминами.
Осложнения и последствия
Данное заболевание при неправильном или недостаточном лечении приводит к развитию следующих последствий:
- ухудшение слуха и зрения;
- нарушение внимания;
- слабоумие.
Однако, если терапия была начата своевременно и проводилась в соответствии с состоянием пациента, прогноз благоприятен.
Профилактика
Профилактические мероприятия имеют два направления:
- Своевременное лечение отитов. Это предотвратит развитие вторичного менингита.
- Укрепление иммунитета.
У человека с хорошим иммунитетом гораздо ниже риск заболеть отитом, менингитом и каким-либо другим заболеванием. Для укрепления иммунитета хорошо зарекомендовали себя:
- правильное питание;
- витамины;
- закаливание;
- активный образ жизни;
- отказ от вредных привычек.
Заключение
Отогенный менингит, как ясно из названия, провоцируется воспалением уха и приводит к переходу воспаления на мозговые оболочки. Это серьезное заболевание, требующее безотлагательного лечения, а при тяжелом течении и оперативного вмешательства. Однако его возникновение можно предотвратить, если соблюдать простые правила.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
8 симптомов менингита, о которых должен знать каждый родитель

Ребята, мы вкладываем душу в AdMe.ru. Cпасибо за то,
что открываете эту красоту. Спасибо за вдохновение и мурашки.
Присоединяйтесь к нам в Facebook и ВКонтакте
Менингит — это заболевание, связанное с воспалением оболочек головного и спинного мозга. Этиология этой болезни может быть разной, но симптомы у различных видов, как правило, схожи.

Одним из признаков менингита является лихорадка, которая начинается внезапно. Ребенок начинает дрожать и жалуется на то, что ему все время холодно.
У больного быстро поднимается температура, сбить которую бывает непросто. Но так как этот симптом является признаком множества заболеваний, следует обратить внимание еще и на другие особенности в изменении состояния ребенка.

У новорожденных характерным признаком также является выпуклость в области родничка.

Больной менингитом не может сфокусировать зрение, из-за чего изображение в глазах постоянно раздваивается.

Больной менингитом теряет аппетит. Отчасти это происходит из-за постоянной тошноты, которая может сопровождаться болью в животе и рвотой.

Еще одним признаком менингита является боязнь яркого света, из-за которого у ребенка начинают слезиться глаза, а также усиливаются тошнота и головная боль.

Больной менингитом ребенок находится в особенной узнаваемой позе: лежа на боку с запрокинутой головой и согнутыми ногами. При попытке разогнуть шею у него часто ничего не выходит.

Даже если получается наклонить голову ребенка к груди, у него тут же сгибаются в коленях ноги, разогнуть которые в таком положении невозможно. Это явление называется верхним синдромом Брудзинского.
При менингите вместе с ним также проявляется синдром Кернига. При нем невозможно разогнуть в колене ногу, если она поднята примерно на 90°.

При менингите возможны также высыпания на коже. Отличить их от сыпи, которая не связана с менингитом, поможет простой тест.
Возьмите стакан из прозрачного стекла, приложите его к высыпаниям и надавите так, чтобы кожа под стаканом побледнела. Если при этом бледнеет и сыпь, значит, менингита нет. Если сыпь сохранила цвет, стоит насторожиться.

Менингит — опасное заболевание, поэтому при обнаружении его симптомов следует немедленно вызывать скорую помощь. До прибытия врача нужно обеспечить больному покой, тишину и приглушить свет в помещении.
Прибывшему медику нужно рассказать обо всех обнаруженных симптомах. Отказываться от госпитализации при подозрении на менингит категорически не рекомендуется, так как эффективно бороться с ним можно только в стационарных условиях.
Менингит: негативные последствия и методы их минимизации

Речь идет о воспалении мозговых оболочек. Оно может возникнуть как самостоятельное заболевание, так и стать осложнением другой болезни. Виды менингита различают по нескольким признакам: характеру и распространенности воспаления, скорости его развития и степени тяжести.
По характеру воспаления менингиты могут быть серозными, когда в ликворе (жидкости, омывающей мозг) преобладают лимфоциты, или гнойными, когда преобладание нейтрофилов в ликворе создает гнойный экссудат.
По распространенности воспаления выделяют менингит генерализованный (повсеместный) или ограниченный (например, только в области полушарий или основания мозга).
По скорости развития болезни менингит подразделяют на:
Хронический менингит чаще всего вторичный, то есть вызванный инфекцией, которая уже существовала в организме и переместилась в мозговые оболочки. Таков, например, менингит при туберкулезе или нейросифилисе.
По степени тяжести менингит может быть:
- легким;
- средней тяжести;
- тяжелым;
- крайне тяжелым.
Вызывать менингит могут бактерии (чаще всего — менингококки), вирусы (энтеровирус), простейшие (менингит при малярии, токсоплазмозе) и даже грибки. Впрочем, грибковые менингиты возникают только при сниженном иммунитете.
Заболевание чаще всего протекает остро и начинается с высокой температуры — 38,6–39,6°C. Появляется сильная головная боль, рвота, после которой не наступает облегчение, в отличие от банального пищевого отравления. Присоединяются так называемые менингеальные симптомы, самый очевидный из которых — ригидность затылочных мышц: пациент не может, наклонив голову вперед, дотянуться подбородком до груди. Кружится голова, появляется светобоязнь, сонливость. Возможны потеря сознания и судороги.
Менингококковый менингит сопровождается характерной кожной сыпью, при других формах менингита сыпи может не быть, если болезнь не сопровождается сепсисом.
В крови определяется повышенный уровень нейтрофилов или лейкоцитов в зависимости от характера воспаления, высокая СОЭ.
Бактериальный менингит довольно долго считался болезнью преимущественно детской — так, по данным на 1986 год средний возраст пациентов с бактериальным менингитом составлял 15 месяцев [1] . Активное внедрение вакцинации привело к тому, что в мировой практике гнойный менингит стал болезнью взрослых — уже в 1998 году средний возраст пациентов составил 25 лет. Но в России вакцинация от менингококковой и пневмококковой инфекции не входит в календарь прививок и ситуация остается прежней: чаще болеют дети. На долю гнойного менингита приходится 33% всех инфекционных заболеваний нервной системы у детей. 23% составляют серозные менингиты [2] .
Среди менингитов вирусной природы преобладают энтеровирусные, во всем мире преимущественно поражающие лиц до 18 лет [3] . В России энтеровирус — причина 74% всех вирусных менингитов у детей [4] .
У взрослых причины острых менингитов не отличаются от таковых у детей, разве что более заметной становится гемофильная палочка — до 10% [5] .
Среди хронических менингитов один из самых распространенных — туберкулезный, частота которого в странах с неблагоприятной обстановкой по этому заболеванию (к которым, к сожалению, относятся страны бывшего СССР) колеблется от 62 до 411 случаев на 10 тысяч человек.
Бактериальный менингит летален примерно в 10% случаев, смертность при вирусных менингитах, если процесс не переходит в энцефалит, не превышает 1% [6] .
Самое частое и относительно безобидное последствие после менингита — астенический синдром: беспричинное недомогание, слабость, сниженное настроение. Он может продолжаться от 3 до 12 месяцев [7] .
Но, по данным американских врачей, серьезные неврологические последствия перенесенного менингита остаются почти в 30% случаев [8] , это:
- интеллектуальные нарушения;
- парезы, параличи;
- слепота;
- глухота (нейросенсорная тугоухость);
- гидроцефалия;
- судорожный синдром;
- ишемический инсульт (у взрослых составляет до 25% всех осложнений).
Предсказать заранее, насколько тяжелыми окажутся осложнения после менингита и можно ли будет их устранить, невозможно.
Несмотря на то, что основа диагноза — это тщательный опрос и детальный осмотр пациента, перечень необходимых исследований при подозрении на менингит довольно длинный. В него входят:
Возможно и добавление других исследований — так, при тяжелом состоянии и признаках поражения сердца — ЭКГ, при подозрении на пневмонию, что может быть при пневмококковом менингите, — рентгенография грудной клетки, возможно выявление возбудителей, не указанных выше.
При подозрении на менингит нужно незамедлительно вызывать скорую — необходима госпитализация. В какое именно отделение будет госпитализирован пациент, зависит от причины заболевания. При вирусных и бактериальных менингитах больного направляют на лечение в инфекционное отделение. Если менингит возник как осложнение гнойного отита или синусита — в ЛОР-отделение. При подозрении на туберкулезный менингит пациент отправляется в туберкулезный диспансер.
Высокую температуру сбивают нестероидными противовоспалительными средствами, такими как парацетамол, ибупрофен.
При признаках бактериальной инфекции используют антибиотики широкого спектра действия. Дозировки и продолжительность курса будут зависеть от выбранного средства и предполагаемого возбудителя. После получения результатов бактериологического исследования антибиотик могут заменить с учетом чувствительности к нему возбудителя.
Вирусные менингиты лечат противовирусными средствами, при клещевом энцефалите терапия дополняется противоклещевым иммуноглобулином.
Если появляются судороги, назначают противосудорожные препараты и средства для уменьшения внутричерепного давления.
В качестве противовоспалительной терапии применяют глюкокортикостероиды (дексаметазон). Снижая активность воспаления, они уменьшают вероятность неблагоприятного исхода и возникновения отдаленных последствий менингита.
При необходимости проводят искусственную вентиляцию легких.
Если менингит вторичный, обязательно лечение основного заболевания: хирургическое лечение при гнойных воспалениях ЛОР-органов, прием противотуберкулезных препаратов.
После перенесенного менингита пациент наблюдается у невролога не менее 2 лет. В первый год необходим осмотр раз в 3 месяца, далее раз в полгода.
Восстановление после менингита — это сложный, комплексный и многогранный процесс. Вот его составляющие:
Менингит — тяжелая болезнь, которая приводит к серьезным осложнениям. Восстановление после перенесенного менингита — долгий и кропотливый процесс, который требует от врачей знаний и опыта, а от пациентов и его близких — настойчивости, последовательности и терпения.
Операция за ухом при менингите
В этой статье мы намерены рассмотреть вопросы, связанные с симптоматологией и течением ушного менингита. Симптоматология последнего отличается чрезвычайным разнообразием и пестротой. Это разнообразие признаков обусловлено реактивными особенностями организма, а также тех тканевых элементов, которые вовлечены в воспалительный процесс.
Морфологическим субстратом многообразия реакций мозговых оболочек служит богатство их рецепторными приборами. Так, по данным Л. И. Смирнова, главным источником иннервации твердой мозговой оболочки является тройничный нерв. Кроме того, эта оболочка получает веточки от IX, X, XI и XII пар черепно-мозговых нервов. В. Л. Лесницкая, исследуя иннервацию твердой мозговой оболочки, установила, что в иннервации ее участвует от 4 до 7 черепномозговых нервов.
Мы указали иннервацию этой оболочки, исходя из тех соображений, что при контактном пути распространения инфекции воспалительный процесс начинается с нее. Мягкая мозговая оболочка получает иннервацию от симпатического сплетения внутренней сонной и позвоночной артерий, а также тонкие веточки, начиная от III до XII пары черепномозговых нервов. Ф. Е. Агейченко, изучая морфологические изменения нервных окончаний в мягких мозговых оболочках при туберкулезном менингите, установил, что нервные окончания имеются также в паутинной оболочке.
Изучение иннервации мозговых оболочек имеет также большое значение для выяснения генеза головных болей. Диагностическое и дифференциально-диагностическое значение головной боли при заболеваниях оболочек и мозга освещено в работах Э. М. Визена, А. И. Геймановича, А. М. Гринштейна, Н. Н. Брагиной и В. С. Горыд, В. Л. Лесницкой и др.
Симптоматологии и клинике отогенного менингита посвящено много работ, что свидетельствует об интересе к нему со стороны ученых и практических врачей.
В своих работах В. И. Воячек, Д. И. Зимонт, С. М. Компанеец, Л. Т. Левин, Александер, Бек, Мигинд, Урбанчич (Beck, Urbantschitsch) и другие касаются вопроса, связанного с симптоматикой отогенного менингита.
Нужно также отметить, что после Отечественной войны 1941—1945 гг. появился ряд работ, касающихся симптоматологии гнойного менингита травматического происхождения. Хотя патогенез его другой, однако симптомы его сходны с отогенным. Т. С. Малышева, разработавшая большой материал, касающийся травматических менингитов и менинго-энцефалитов периода Отечественной войны, указывает, что одним из самых ранних признаков их является симптом Гиллена. Последний отмечен ею у 70% больных.
Он характеризуется тем, что у больных появляются головные боли, локализующиеся на соответственной пораженному уху стороне или захватывающие всю голову. Эти боли обычно усиливаются по ночам. Они непостоянны, появляются периодически и бывают различной интенсивности.
Поведение больного в этом периоде резко меняется. Он становится раздражителен и беспокоен. Жалуется на бессонницу, недомогание, на снижение работоспособности, отсутствие аппетита и т. п. Указанные болезненные явления выявляются при помощи анамнеза, которому принадлежит в этом отношении большая роль.
Эти явления могут появиться тогда, когда еще нет морфологических изменений в мозговых оболочках. Они, очевидно, вызваны раздражением мозговых оболочек, воспалительным процессом в ухе, вступившем с ними в контакт. Указанные признаки могут быть также обусловлены изменениями со стороны мозговых оболочек в виде пахименингита либо ограниченного лептоменингита.
Менингиту нередко предшествует обострение хронического гнойного среднего отита, на почве которого в большинстве случаев, как показывают наши наблюдения, развивается воспаление мозговых оболочек. Обострение хронического гнойного эпитимпанита следует рассматривать как стадию, предшествующую менингиту. Отсюда надо сделать вывод, что хронический гнойный эпитимпанит в состоянии обострения представляет большую опасность в смысле развития менингита, что больные в этой стадии заболевания требуют к себе пристального внимания.
Труднее наметить стадии перехода острого воспаления среднего уха в менингит. Особенно это относится к тем случаям, когда отсутствует переходная фаза и острый средний отит с начала его развития осложняется менингитом. Постараемся наметить черты этого перехода. Можно в этом отношении наметить два клинических варианта.
1. Если при остром воспалении среднего уха, до того протекавшем спокойно, вдруг повышается температура, появляются головные боли, ничем другим не объясняемые, то это указывает на развивающееся внутричерепное осложнение и, в частности, на менингит.
2. Если острое воспаление среднего уха, невзирая на лечение (антибиотики, паранентез), протекает при высокой температуре, сопровождается головными болями и особенно ригидностью мышц затылка, то это указывает на раздражение или поражение мозговых оболочек.
Кроме того, нужно указать, что если при остром и особенно при хроническом гнойном среднем отите появляются головокружение, расстройство равновесия, нистагм, то это свидетельствует об осложнении их лабиринтитом. Опасность его состоит в том, что он может явиться источником инфицирования мозговых оболочек.
Появление симптомов лабиринтита в клинической картине болезни должно насторожить внимание врача в отношении возможности развития менингита.
Мы привели ряд симптомов и состояний, которые можно рассматривать как предвестники менингита. Разумеется, не все симптомы регистрируются одновременно, чаще всего обнаруживаются отдельные признаки или различное сочетание их.

Причины
Заболевание является негативным последствием отита хронического или острого характера. В большинстве случаев возбудителями гнойного менингита являются стафилококки, пневмококки и стрептококки. Как правило, патология развивается на фоне хронического отита. Острая форма заболевания наиболее часто приводит к воспалению мозговых оболочек у детей, что обусловлено анатомическими особенностями их организма.
Процесс развития патологии может быть лабиринтогенным и тимпагенным. В первом случае возбудитель заболевания (менингита) проникает из внутреннего уха в субарахноидальное пространство. О тимпагенном процессе принято говорить в том случае, когда проникновение инфекции к оболочкам мозга происходит посредством естественных отверстий, которые предназначены для кровеносных сосудов. Кроме того, на фоне воспалительного процесса может начаться разрушение костной ткани. Следствием этого является образование новых отверстий, которые служат дополнительными входными воротами для инфекции.
Существует 2 вида отогенного менингита:
- Первичный. Характеризуется переходом воспалительного процесса сразу на мозговые оболочки. Инфицирование происходит контактным или гематогенным путем.
- Вторичный. Отогенный менингит в данном случае является следствием иных осложнений. К таковым относятся: абсцесс тканей мозга, синус-тромбоз.
У маленьких детей отдельно выделяют менингизм. Это патологическое состояние, характеризующееся раздражением оболочек мозга, которое возникает на фоне заболеваний среднего уха. При этом у ребенка есть непосредственные связи между органом слуха и полостью черепа (например, незаращение щели между чешуей височной кости и пирамидой).
В Международной классификации болезней (МКБ-10) отогенному менингиту присвоен код G00.

Особенности течения патологии
В зависимости от скорости развития недуг может быть:
- Молниеносным. Характеризуется появлением выраженной симптоматики в первые несколько дней или даже часов после вовлечения в патологический процесс мозговых оболочек.
- Острым. В этом случае развитие отогенного менингита происходит практически бессимптомно на фоне имеющегося среднего отита.
- Хроническим. Как правило, заболевание является следствием острого процесса при отсутствии адекватного лечения последнего.
- Рецидивирующим. Непродолжительные периоды ремиссии сменяются обострениями.
- Атипичным. Данная форма недуга характеризуется стертой симптоматикой.
Чтобы не допустить перехода заболевания в тяжелую форму, необходимо при появлении первых тревожных признаков обращаться к врачу.
Симптомы
В клинической картине отогенного гнойного менингита принято различать общие проявления инфекционной патологии, менингеальные, мозговые и очаговые.
Практически во всех случаях заболевание начинается с повышения температуры тела до высоких значений. Так как отогенный гнойный менингит является следствием отита, повышение температуры чаще всего берет начало от субфебрильных показателей. Температура тела носит постоянный характер, ее колебания небольшие и составляют не более 1 °C. Реже начало развития патологии носит менее острый характер, при котором сохраняются субфебрильные или даже нормальные показатели температуры.
К общим проявлениям инфекционной патологии также относятся:
- Изменения со стороны работы сердечно-сосудистой системы. Степень их интенсивности напрямую зависит от выраженности интоксикационного процесса. Как правило, у пациентов наблюдается тахикардия.
- Учащенное, но при этом ритмичное дыхание.
- Сухость языка. На нем может быть обнаружен налет.
- Бледность кожных покровов.
- Тяжелое общее состояние больного. Лишь в 3 % случаев самочувствие пациента можно охарактеризовать как удовлетворительное.
К менингеальным симптомам относятся:
- Головная боль. Данный признак часто сопровождает отит. В связи с этим необходимо обратить внимание на изменение характера болезненных ощущений. При отите она локализуется в заушной, височной и затылочной зонах. Симптомом отогенного менингита является диффузная головная боль. Она носит интенсивный характер и как бы распирает изнутри. В некоторых случаях она иррадиирует в позвоночник и шею.
- Тошнота. Подобный признак выявляется в 90 % случаев. У трети пациентов отмечаются приступы рвоты, не связанные с употреблением пищи. Как правило, она возникает при усилении выраженности головной боли. Об этом следует помнить, чтобы не принять рвоту за признак отравления.
- Ригидность затылочных мышц. Является одним из основных менингеальных симптомов. Проявляется уже в первые сутки, в последующие дни его выраженность становится ярче. Если попытаться нагнуть голову человека вперед, можно обнаружить напряжение задних мышц шеи. Самостоятельно больной также не может дотянуться до груди подбородком. При этом отмечается запрокидывание головы. При попытке совершить ею любое движение возникает резкая боль.
- Симптом Кернига. Человек в расслабленном положении должен лежать на спине. Необходимо взять его ногу и согнуть ее под прямым углом. На фоне раздражения и натяжения нервных корешков конечность очень сложно выпрямить обратно в коленном суставе.
- Верхний симптом Брудзинского. При резком сгибании головы происходит рефлекторное подтягивание нижних конечностей к животу. Если согнуть руки в локтевых суставах, приподнимаются плечи.
- Нижний симптом Брудзинского. Если расслабленную ногу больного согнуть, другая также рефлекторно изменит свое положение.
- Скуловой симптом Бехтерева. Не всегда проявляется однозначно. Его суть заключается в следующем: если легонько поколачивать специальным молоточком по скуловой дуге, происходит резкое усиление головной боли.
- Вялость.
- Заторможенность.
- Непродолжительный сопор (одна из форм нарушения сознания).
- Оглушенность.
- Психоэмоциональная нестабильность.
- Делирозное состояние. Редкий и тяжелый симптом отогенного менингита. При его наличии показан прием психотропных препаратов. Его длительность составляет 2-3 суток, при этом в дальнейшем происходит полная амнезия того, что происходило в данный промежуток времени.
Наличие очаговых симптомов требует проведения дифференциальной диагностики отогенного менингита от абсцесса мозга. К данным признакам относятся: незначительные изменения глазного дна, сдвиги в составе крови и цереброспинальной жидкости.

Диагностика
Менингит — это заболевание, исход которого напрямую зависит от своевременности обращения к специалисту. При ухудшении самочувствия (особенно на фоне имеющегося отита острого или хронического характера) необходимо вызвать бригаду скорой помощи или прибыть в медицинское учреждение самостоятельно.
При отогенном менингите в истории болезни пациента должны быть отражены результаты следующих исследований:
- Анализ крови. При наличии патологии происходит сдвиг лейкоцитарной формулы влево. Также резко увеличивается показатель СОЭ. Во всех случаях отмечается нейтрофильный лейкоцитоз.
- Анализ спинномозговой жидкости — основной метод диагностики менингита. Подтвердить подозрения относительно наличия заболевания возможно уже на этапе внешнего осмотра биологического материала. Даже при слабо выраженном помутнении принято говорить о плеоцитозе. Это состояние, при котором в цереброспинальной жидкости повышается уровень клеточных элементов. При гнойном отогенном менингите их концентрация может превышать 600*106/л. Информативным показателем является уровень лейкоцитов. Если нейтрофильные клетки крови преобладают, это свидетельствует о прогрессировании патологии. При увеличении количества эозинофилов и лимфоцитов принято говорить о стабилизации процесса. Кроме того, при отогенном менингите повышается показатель давления спинномозговой жидкости и уровень белка, происходит уменьшение хлоридов и сахара.
- КТ и МРТ.
Важно провести дифференциальную диагностику. Отогенный менингит (в отличие от цереброспинального эпидемического) развивается в большинстве случаев медленно. Постепенно начинают проявляться менингеальные симптомы, с течением времени их интенсивность возрастает. При этом общее состояние больного не всегда соответствует выраженности течения воспалительного процесса.
У детей на фоне гнойного среднего отита иногда развивается молниеносная форма недуга. В подобных случаях дифференциальная диагностика проводится с туберкулезным, серозным вирусным и цереброспинальным эпидемическим менингитом.

Оперативное лечение
При наличии даже малейшего подозрения на патологию пациента госпитализируют в стационар. В первую очередь при лечении гнойного отогенного менингита проводится хирургическая санация очага поражения. Элиминация является главным мероприятием. Она проводится независимо от степени тяжести состояния больного и изменений, происходящих в ухе.
Противопоказаний к операции нет. Хирургическое лечение отогенного гнойного менингита осуществляется даже при очень тяжелом состоянии пациента. Это обусловлено тем, что остающийся очаг патологии является постоянным источником болезнетворных микроорганизмов, которые непрерывно проникают в подоболочечное пространство. При этом усиливается выраженность интоксикационного процесса.
Кроме того, в большинстве случаев отогенный менингит — не единственное осложнение, возникшее на фоне среднего отита. В некоторых случаях патология сочетается с тромбозом синусов и абсцессами. Наличие подобных осложнений выявляется, как правило, только в процессе хирургического вмешательства. При ЛОР-осмотре обнаруживаются лишь незначительные изменения, которые в большинстве случаев не соответствуют действительной степени разрушения. Истинная картина наиболее часто выявляется во время проведения хирургических мероприятий.
При отогенном менингите проводится расширенная санирующая операция уха. Помимо стандартного объема вмешательства производится обнажение твердой оболочки мозга в зоне крыши сигмовидного синуса и сосцевидного отростка. При подозрении на наличие абсцесса задней черепной ямки врач получает доступ к медиальной стенке антрума.

Медикаментозная терапия
Одновременно с хирургическим вмешательством проводится лечение отогенного менингита препаратами.
Терапевтическая схема включает следующие пункты:
- Прием антибактериальных средств.
- Дегидратация.
- Дезинтоксикация.
- Прием или введение препаратов, предназначенных для уменьшения степени проницаемости гематоэнцефалического барьера.
- Симптоматическая терапия.
Медикаменты назначаются исключительно врачом, он же определяет эффективную дозировку и способ применения. Наиболее целесообразно проводить лечение антибиотиками на начальной стадии развития патологии. Это объясняется тем, что эффективность от препаратов в этом случае выше, так как формирование гнойных очагов еще не завершилось, и они легче поддаются терапии.
Патогенетическая терапия подразумевает проведение следующих мероприятий: уменьшение проницаемости гематоэнцефалического барьера, дезинтоксикацию и дегидратацию. Длительность лечения напрямую зависит от общего состояния пациента.
Симптоматическая терапия проводится по показаниям. Если общее состояние больного ухудшено, назначаются тонизирующие медикаментозные препараты, сердечные глюкозиды и аналептики.

Прогноз и возможные осложнения
Для того чтобы не допустить развития негативных последствий, необходимо своевременно обращаться к врачу. Некоторые осложнения менингита отогенной формы представляют угрозу не только для здоровья, но и для жизни пациента. В связи с этим заниматься самолечением недопустимо. В лучшем случае смажется клиническая картина, что сделает постановку диагноза затруднительной, в худшем — наступит летальный исход.
Основные осложнения менингита отогенного характера:
- Частые приступы головной боли.
- Церебрастенический синдром.
- Сниженная концентрация внимания.
- Повышенная степень утомляемости.
- Психоэмоциональная нестабильность (плаксивость, капризность, раздражительность).
- Повышенная двигательная активность.
- Суетливость.
- Вялость.
- Слабоумие.
- Заторможенность реакций.
- Ухудшение зрения.
Опасным осложнением заболевания является отек мозга. На фоне развития данного патологического процесса происходит сдавливание жизненно важных центров. Отек острой формы возникает через 2-3 дня после начала заболевания, при молниеносном менингите — спустя всего несколько часов.
При своевременно начатом лечение прогноз в большинстве случаев благоприятный. Согласно статистике, около 15 % случаев отогенного менингита завершаются летальным исходом.
После выздоровления у пациентов чаще всего обнаруживается астения, тугоухость, некоторые очаговые признаки слабой выраженности. К тяжелым последствиям также можно отнести глухоту, эпилепсию, гидроцефалию, деменцию и амавроз. Но стоит отметить, что в настоящее время они диагностируются крайне редко.

Первая помощь
При появлении тревожных признаков необходимо вызвать бригаду скорой помощи. Не рекомендуется самостоятельно принимать жаропонижающие средства и иные медикаменты. До приезда специалистов необходимо обеспечить больному покой.
Абсолютно все пациенты с подозрением на менингит госпитализируются в стационар в инфекционное отделение. Если состояние больного крайне тяжелое или он находится в коме, его помещают в реанимационную палату. Также допустима госпитализация в неврологическое отделение.
После этого врачи в экстренном порядке осматривают пациента и осуществляют забор биоматериала (кровь и спинномозговую жидкость). На основании результатов исследований составляется максимально эффективная схема лечения. По показаниям проводятся реанимационные мероприятия.
Профилактика
Отогенный менингит — следствие острого или хронического среднего отита. При наличии данного заболевания органа слуха необходимо строго следовать рекомендациям лечащего врача. Адекватная и своевременная терапия снижает риск развития менингита до минимума.
Специфическим профилактическим мероприятием является вакцинация. Необходимо прививаться от менингококковой и пневмококковой инфекции, паротита, краснухи, кори и гемофильной палочки. Кроме того, важно регулярно проводить мероприятия, направленные на укрепление защитных сил организма.

В заключение
Отогенный менингит — это гнойное воспаление оболочек головного мозга. Заболевание является осложнением среднего отита острого или хронического характера. Патология может протекать по-разному. Также недуг характеризуется многообразием клинических проявлений. В связи с этим при возникновении тревожных признаков необходимо обратиться к врачу. При выраженном ухудшении самочувствия рекомендуется вызвать бригаду скорой помощи. Исход заболевания напрямую зависит от того, насколько своевременно было начато лечения. В лучшем случае наступает выздоровление (но при этом сохраняется риск возникновения негативных последствий), в худшем — летальный исход.
Читайте также:



