Дисфагия пищевода симптомы при неврозе

Дисфагия — синдром (комплекс симптомов), проявляющийся в виде затруднённого прохождения пищевого комка либо жидкости при их проглатывании.
Подобное явление может наблюдаться как на начальных этапах акта глотания (орофарингеальная дисфагия), так и на завершающих (пищеводная дисфагия). Каждый 17-й человек в мире испытывает симптомы дисфагии как минимум один раз.
При этом тенденции к уменьшению заболеваемости не отмечается.
Что это такое?
Дисфагия пищевода – это симптом заболевания, заключающийся в затруднении глотания твердой и жидкой пищи. Это состояние способно возникать как по причине болезней гортани, глотки, пищевода и смежных с ними органов, так и вследствие неврологических болезней, поскольку именно ЦНС осуществляет регуляцию процесса приема пищи.
Классификация
В зависимости от локализации нарушений, вызывающих затрудненность глотания, выделяют следующие виды дисфагии:
- рото-глоточная (или орофарингеальная) – вызывается затрудненностью поступления комка пищи в просвет пищевода, вызванной патологиями мышц глотки, окологлоточных тканей или нервной системы;
- глоточно-пищеводная – провоцируется нарушением фазы быстрого проглатывания и затрудненностью поступления болюса в пищевод;
- пищеводная (эзофагеальная) – возникает при нарушениях медленной фазы глотания, затрудняющих поступление пищевого комка в пищевод, разделяется на нижнюю и среднюю.
В зависимости от причин возникновения нарушение глотания может быть:
- функциональным – вызывается нервными и психоэмоциональными нарушениями;
- органическим – провоцируется заболеваниями или другими поражениями рта, глотки или пищевода.
В дисфагии выделяют 4 степени проблем с глотанием пищи:
- 1 степень – нарушение глотания наблюдается только при попытке употребить некоторые виды твёрдой пищи;
- 2 степень – проблема проявляется при попытке проглотить любую твёрдую пищу;
- 3 степень – сложность при проглатывании мягкой пищи;
- 4 степень – практически отсутствует возможность проглотить мягкую пищу, и даже жидкость (часто такое состояние наблюдается при раке 4 степени).
Причины возникновения
- Механическая обструкция. Нарушение орофарингеальной фазы глотания может быть вызвано воспалительными процессами (заглоточным абсцессом, тонзиллитом), гиперплазией щитовидной железы, увеличением лимфоузлов, гипофарингеальным дивертикулом, шейными остеофитами, фиброзом мышц, перстневидно-глоточной спайкой. Сужение верхних отделов пищеварительного тракта также наблюдается при злокачественных неоплазиях ротовой полости, глотки, гортани, последствиях их хирургического лечения и лучевой терапии.
- Нервно-мышечные расстройства. Ротоглоточная дисфагия развивается в острой фазе мозгового инсульта у 42-67% пациентов, ее выраженность напрямую коррелирует с тяжестью расстройств церебрального кровообращения. У половины больных с паркинсонизмом наблюдаются клинические симптомы нарушенного орофарингеального глотания, еще у 45% пациентов латентные признаки расстройства выявляются инструментально. Дисфагией осложняется рассеянный склероз, боковой амиотрофический склероз, псевдопаралитическая миастения.
Пищеводные нарушения глотания зачастую обусловлены эзофагеальной патологией, хроническими заболеваниями органов ЖКТ, средостения. Острые формы дисфагии возникают при аллергическом отеке Квинке, внезапной обструкции тела пищевода и гастроэзофагеального перехода инородными телами. Нормальному прохождению твердой и жидкой пищи по пищеводу в желудок могут мешать:
- Сужение пищевода. Просвет органа уменьшается при эозинофильном фарингите, злокачественных опухолях пищевода, раке желудка с поражением кардиального отдела, осложненном течении гастроэзофагеальной рефлюксной болезни. Рубцовый стеноз развивается после радиотерапии торакальных онкозаболеваний, химических ожогов едкими соединениями, хлористым калием, салицилатами, некоторыми другими препаратами. Признаки дисфагии отмечаются при сужении просвета органа менее 12 мм.
- Сдавление пищевода извне. Прохождению пищи препятствуют объемные образования, оказывающие давление на эзофагеальную стенку. Пищеводная дисфагия часто обнаруживается при опухолях (раке легкого, бронхов, тимоме), увеличении средостенных лимфоузлов, загрудинном зобе, инфекционных заболеваниях (туберкулезе, гистоплазмозе), параэзофагеальной грыже. Затруднения глотания выявляются при кардиопатологии — пороках митрального клапана, сосудистой компрессии.
- Нарушения сократительной активности пищевода. Эзофагеальные расстройства глотания осложняют ахалазию, диффузный спазм пищевода, штопорообразную деформацию органа. Патологические изменения моторики отмечаются у больных системной склеродермией, болезнью Шагаса, сахарным диабетом. Нарушения сокращений пищеводной мускулатуры, препятствующие процессу глотания, возникают при приеме нитратов, эстрогенов, метилксантинов, блокаторов кальциевых каналов.

Симптомы
Если имеется дисфагия, симптомы могут появляться как эпизодически, так и на регулярной основе, всё зависит от причин, которые спровоцировали патологию. Болезнь проявляет себя по-разному и вся её симптоматика достаточно неприятна:
Диагностика
Врач должен выяснить, в какой части пищевода возникает нарушение, сопровождается ли глотание болевым синдромом, есть ли кашель и изжога, насколько пациент теряет в весе, как долго длится приступ. Доктора должна интересовать консистенция пищи, которая способна вызвать дисфагию, если у пациента есть еще какие-то сопутствующие заболевания. Необходимо будет провести обследование глотки на предмет воспаления, проверить состояние щитовидной железы, выяснить, не страдает ли больной кардиомегалией, не отклонена ли трахея.
При необходимости следует сделать рентгенографию. Не лишней будет и эндоскопия, которая даст возможность детально осмотреть просвет пищевода, слизистую и верхние отделы двенадцатиперстной кишки. Если есть подозрение на нарушение моторики пищевода, то пациенту будет рекомендовано провести пищеводную манометрию. При ее проведении можно оценить работу верхнего и нижнего сфинктеров, а также проследить за перистальтикой пищевода.
Дисфагия приводит к аспирации в трахею, вследствие чего может возникнуть воспаление легких, которое со временем перейдет в хроническую стадию. Болезнь опасна недостаточным питанием и потерей веса.
Как лечить дисфагию?
Терапия синдрома дисфагии должна опираться на дифференцированный подход, т.к. имеет как функциональные, так и органические причины.
При функциональной дисфагии больному следует объяснить причину патологии, условия благоприятного прогноза, дать рекомендации по предупреждению триггерных факторов, правильному питанию (тщательно пережевывать пищу) и изменению любых психологических ситуаций, способных провоцировать синдром дисфагии.
У больных с дисфагией, возникшей на нервной почве, рекомендовано использование препаратов группы антидепрессантов, психотерапевтических методов.
Есть возможность применения эмпирического расширения. При спастических расстройствах, вызвавших развитие дисфагии, рекомендовано применение мышечных релаксантов, ботулотоксина в инъекциях, расширение пищевода пневматическим методом.
Первым шагом в лечении дисфагии органической этиологии является воздействие на нарушенную моторику и устранение причинных факторов.
Коррекцию моторики проводят с помощью медикаментозных средств, оказывающих стимулирующее или тормозящее действие на мышечный аппарат пищевода.
- Лечение с помощью препаратов, обладающих возбуждающим действием (прокинетики): селективный – домперидон и неселективный препарат – метоклопрамид. Метоклопрамид усиливает мышечный тонус нижнего сфинктера пищевода, его перистальтику, обуславливает быстрейший пассаж пищи из желудка и по всему кишечнику. Средняя дозировка метоклопрамида 10 мг. трижды в сутки, препарат принимают за полчаса до еды. Иногда можно добавить четвертый прием метоклопрамида. Если препарат назначен парентерально, то доза составит 10 мг. 1-2 раза в сутки. Другим препаратом, имеющим селективный механизм действия, является домперидон. Эффекты препарата такие же, кроме воздействия на толстый и тонкий кишечник. Побочных эффектов гораздо меньше, чем у метоклопрамида. Дозировка 10 мг. трижды в сутки, принимать за 30 минут до приема пищи или перед сном.
- Если у больного дисфагия сопровождается гипермоторикой пищеварительной системы, целесообразно начать лечение антиспастическими медикаментами. К ним относят неселективные антихолинергические, блокаторы кальциевых каналов, нитраты и миотропные спазмолитики. Лучшим эффектом обладает селективный холиноблокатор М 1 рецепторов — гастроцепин. Принимают по 50 мг. дважды в сутки. Из блокаторов кальциевых каналов наиболее часто применяют дицетел в дозе 50-100 мг трижды в сутки. Из нитратов предпочтение отдается пролонгированным – изосорбида мононитрат (0,01- 0,02 г. дважды в день), изосорбида динитрат (0,005- 0,01 три или четыре раза в сутки). Из миотропных спазмолитических средств достаточно эффективной оказывается но- шпа (0,04 г), таблетка никошпана, дуспаталин 0,2 г. дважды в сутки.
- Лечение каждого вида дисфагии имеет определенные тонкости, например, основное лечение ахалазии пищевода – баллонный пневмокардиодилятационный метод. Реже применяют методику на основе ботулотоксина — его вводят в толщу нижнего сфинктера пищевода. Если консервативное лечение оказалось неэффективным, прибегают к оперативному методу, чаще это операции миотомии.
Лечение дисфагии в большинстве случаев невозможно без назначения диеты. Этого требуют такие заболевания: гастроэзофагальная рефлюксная болезнь, пищевод Баррета, эзофагиты. Хиатальные грыжи при бессимптомном течении не нуждаются в лечении, при наличии признаков ущемления лечение грыж оперативное. Если у пациента обнаружена обсеменация слизистой Helicobacter pylori, лечение должно начинаться с элиминации инфекции. При осложненном течении основного заболевания (рецидивирующие желудочно–пищеводные кровотечения, наличие стриктур), а также при недостаточном эффекте от консервативных методов лечения показано хирургическое вмешательство (резекция) или эндоскопические методы терапии (метод лазерной и фотодинамической коагуляции метаплазированных участков слизистой).
Питание
Соблюдение химически, механически и термически щадящей диеты является важной частью терапии дисфагии. Питание пациента, страдающего дисфагией, должно подчиняться следующим принципам:
- Оно должно быть дробным: то есть пациент должен есть понемногу, но часто (не менее пяти раз в течение суток).
- Употребляемая пища должна быть протертой, теплой и слабосоленой. При ее приготовлении необходимо использовать оливковое или сливочное масло. Применение свиного жира категорически противопоказано.
- Больному запрещается питаться всухомятку и наспех. Любую пищу следует пережевывать очень тщательно.
- Во избежание регургитации (пищеводной рвоты) пациенту необходимо воздерживаться от любых (особенно вперед) наклонов корпуса в течение двух часов после еды.
- Последняя трапеза должна состояться как минимум за пару часов до отправления на ночной покой.
Рацион человека, страдающего дисфагией, должен быть следующим:
- Оптимальным способом приготовления пищи является варка, запекание и приготовление на пару.
- Копченые, жирные, жареные, соленые, острые и консервированные блюда полностью исключаются из ежедневного рациона. Под таким же строгим запретом находится употребление фастфуда, любых газированных и алкогольных напитков, продуктов, содержащих большое количество грубой растительной клетчатки, а также крепкого кофе и чая.
- Диета должна быть преимущественно яично-молочно-растительной, содержащей каши (манную, овсяную, гречневую, рисовую) и слизистые супы.
- Пациенту полезно употребление молочных и кисломолочных продуктов, мяса (предпочтительно белого) и рыбы постных сортов, отварных или приготовленных на пару овощей.

Профилактика
Меры, направленные на предупреждение дисфагии:
- периодическое обращение к медицинским специалистам с целью обследования;
- коррекция хронической патологии;
- правильное питание;
- активный образ жизни;
- отказ от вредных привычек.
Прогноз
Вероятность полного выздоровления зависит от причины, которая привела к развитию дисфагии. Прогноз считается относительно благоприятным, если симптоматика вызвана повышенной кислотностью желудочного сока и другими состояниями, хорошо поддающимися медикаментозной терапии
Явление, при котором человек испытывает дискомфорт при акте глотания или совсем не может проглотить что-либо (пищу, воду, слюну), называется дисфагией. Однократное проявление подобного состояния может насторожить человека, а уж если подобное явление наблюдалось многократно, то необходимо обращаться к врачу и проводить лечение дисфагии.

Симптомы дисфагии пищевода
Лечение мы подробно рассмотрим ниже. А пока опишем симптомы данного заболевания.
Нарушение продвижения комка пищи из ротовой полости в пищевод или, как уже мы называли это явление, – истинная дисфагия, возникает вследствие поражения нервных центров, управляющих процессом глотания, что приводит к разбалансировке этого сложного процесса. В результате при попытке проглотить пищевой комок, его содержимое попадает в дыхательные пути (носоглотку, гортань, трахею) а не в пищевод. Это вызывает спазм дыхательных путей, удушье и сильный рефлекторный кашель.
Нарушения нервной системы, такие как повышенная возбудимость или неврозы, могут вызвать функциональную дисфагию. Симптомы ее проявляются эпизодически, больные связывают их с приемом какого-то определенного вида пищи (например, твердая, острая, жидкая и так далее). В дыхательные пути пища не попадает, но процесс глотания затруднен, а продвижение по пищеводу сопряжено с болезненными и неприятными ощущениями. Лечение дисфагии должно быть комплексным.
Причины дисфагии
Процесс глотания можно разделить на 3 фазы:
- ротовую (произвольную), когда человек контролирует глоток самостоятельно;
- глоточную (быструю непроизвольную), когда происходит неконтролируемый человеком быстрый глоток;
- пищеводную (медленную непроизвольную) при медленном бесконтрольном продвижении по пищеводу пищи.
При нервной дисфагии лечение направлено на коррекцию психики человека. Акт глотания пищи при дисфагии пищевода не нарушается, но продвижение по нему вызывает боль вверху живота, изжогу, отрыжку. Также наблюдается регургитация, когда содержимое желудка забрасывается в глотку и ротовую полость, вызывая неприятный вкус во рту. Усиление регургитации может произойти при наклонном положении тела, в том числе во время сна, если ужин был меньше чем за два часа до ночного отдыха.
Дисфагия может сопровождаться такими симптомами, как осиплость голоса, высокое слюнообразование и удушье. Чаще всего дисфагию пищевода провоцирует твердая пища. Больные отмечают, что при запивании водой или приеме кашицеобразной или жидкой пищи глотать становится легче. Хотя бывают случаи, когда жидкая еда вызывала дисфагию, симптомы и лечение являются вопросом первостепенной важности.
Формы заболевания
В зависимости от места протекания процесса выделяют следующие формы дисфагии:
- ротоглоточную (затруднено продвижение пищи в пищевод, нарушена произвольная фаза глотания);
- глоточно-пищеводную (осложнено поступление в пищевод пищи, нарушена быстрая непроизвольная фаза глотания);
- пищеводную (осложнено прохождение по пищеводу пищи, нарушена медленная непроизвольная фаза глотания).
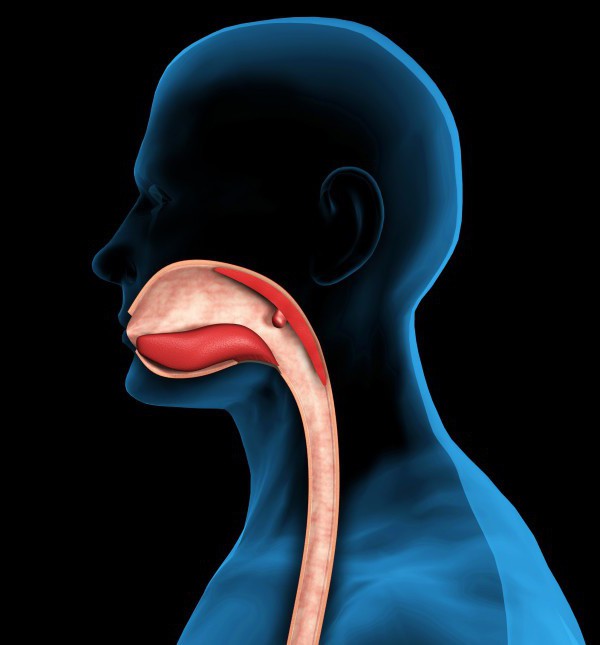
Дисфагия также подразделяется на:
- органическую (причиной ее возникновения являются патологии верхних отделов ЖКТ);
- функциональную. Наблюдается в случае расстройства ЦНС при условии, что никаких механических преград для прохождения пищи нет.
Лечение функциональной дисфагии проводит врач-психотерапевт или невропатолог вместе с гастроэнтерологом.
Причины патологического состояния
Зачастую развитие дисфагии является симптомом заболеваний пищевода. В их числе можно назвать:
- Эзофагит – воспаление слизистой оболочки пищевода.
- Гастроэзофагеальная рефлюксная болезнь (ГЭРБ). При этом заболевании содержимое желудка выплескивается в пищевод, раздражая его стенки.
- Выпячивание стенок пищевода (дивертикулы).
- Рубцовое сужение пищевода, возникшее после заживления химических ожогов, вызванных приемом внутрь кислоты или щелочи. После подобного воздействия эластичная ткань пищевода заменяется соединительной, плохо растягивающейся и не способствующей продвижению пищи по пищеводу.
- Злокачественные опухоли пищевода и желудка. Как правило, это быстрорастущие, прорастающие в соседние органы опухоли.
- Ахалазия кардии. Нарушен проход пищевого комка из пищевода в желудок, причина кроется в хроническом нервно-мышечном заболевании пищевода.

Также дисфагия может развиться на фоне:
- нарушения оттока венозной крови из печени (портальной гипертензии), расширении вен пищевода и печеночной недостаточности (печень перестает выполнять свои функции вследствие острого или хронического процесса разрушения ее клеток);
- травмы пищевода (повреждение изнутри пищевода, например при проглатывании острого предмета, ножевого или пулевого ранения грудной клетки и прочее);
- внешнего сужения пищевода, которое может быть вызвано аневризмой аорты (расширением аорты), увеличением сердца, опухолью средостения - отдела грудной клетки, слева и справа ограниченного легкими, впереди грудиной, а позади позвоночным столбом. В нем проходят пищевод, трахея, находится сердце и вилочковая железа (орган иммунной системы).
Часто требуется лечение дисфагии после инсульта.
Также дисфагию могут вызвать патологические поражения ротоглотки:
- опухоль;
- отек Квинке (аллергическая реакция тяжелого характера с развитием обширного отека гортани и глотки);
- ангина (воспаление миндалин);
- инородные тела (косточки, куски пищи и прочее);
- паралич глоточных мышц. Возникает, как правило, после нарушений мозгового кровообращения (инсульта), развивающегося на фоне атеросклероза (закупоривания сосудов головного мозга атеросклеротическими бляшками). Может быть последствием опухоли головного мозга, а также травмы шейного отдела позвоночника. Все это вызывает дисфагию пищевода. Лечение и его успешность зависят от правильной диагностики.

Методы диагностики
Диагностика заболевания включает проведение следующих мероприятий:
- Сбор жалоб и анамнез заболевания со следующей информацией: сроки появления симптомов, все время ли нарушено глотание, больно ли при глотании, имеется ли за грудиной ощущение дискомфорта во время еды, с чем пациент связывает их возникновение, возникали ли трудности при глотании только твердой пищи, а теперь и жидкой или что-то другое.
- Анализ анамнеза жизни: какие заболевания пациент перенес, были ли операции, ожоги пищевода, воспаление желудка (гастрит), заболевания ЖКТ.
- Анализ наследственного анамнеза (наблюдались ли у ближайших родственников болезни желудочно-кишечного тракта, в частности заболевания пищевода).
- Осмотр больного, тщательный осмотр полости рта, ощупывание (пальпация) лимфатических узлов шеи для выявления синдрома дисфагии. Диагностика и лечение данного заболевания должны быть своевременными.
- Общий и биохимический анализы крови - для определения уровня гемоглобина (белка, переносящего кислород), эритроцитов, лейкоцитов (их увеличение свидетельствует о наличии воспалительного процесса), а также контроль работы почек, поджелудочной железы и печени.
- Копрограмма – микроскопический анализ кала (при исследовании обнаруживаются непереваренные фрагменты пищи, грубые пищевые волокна, жир).
- Ларингоскопия: с помощью эндоскопа проводится визуальный осмотр задней части горла.
- Эзофагогастродуоденоскопия (ЭГДС) – обследование с помощью аппарата гастроскопа двенадцатиперстной кишки, желудка и пищевода, при этом исследовании возможно взятие кусочка слизистой на биопсию.
- Ультразвуковое исследование (УЗИ). Позволяет оценить состояние органов брюшной полости (кишечника, желчного пузыря, почек, желчевыводящих путей, желудка, поджелудочной железы) и выяснить возможные причины дисфагии.
- Рентгенологическое исследование пищевода. Также дает возможность выявить некоторые заболевания или состояния, которые могли привести к затруднению глотания.
- Ирригоскопия – рентгенологическое исследование пищевода с введением контрастного вещества, четко проявляющегося на снимке. Позволяет обнаружить сужение или непроходимость веществ по пищеводу.
- МРТ (магнитно-резонансная томография) мозга и электроэнцефалография головного мозга проводятся с целью обнаружения патологии нервной системы, если при обследовании больного с дисфагией не было обнаружено никакого механического препятствия, мешающего продвижению пищевого комка по пищеводу и ротоглотке.

Пациенту с проблемами при глотании требуется обязательно получить консультацию врачей: отоларинголога, невролога, гастроэнтеролога.
Медикаментозное лечение дисфагии
Медикаментозная терапия (с помощью лекарственных препаратов) заключается в приеме лекарств. Чаще всего выписывают ингибиторы, снижающие кислотность содержимого желудка, если это является причиной дисфагии. Также потребуется антибактериальная терапия воспалительных процессов глотки и пищевода, приведших к нарушению глотания. Препараты для лечения дисфагии должен назначить врач.
Хирургическое лечение
Необходимо удаление операционным путем последствий ожогов пищевода, вызвавших его сужение, воспалений, опухолей. Других способов устранить данные препятствия, нарушающие процесс глотания, не существует.
Если состояние больного в период восстановления после инсульта не позволяет провести хирургическое лечение для устранения причины дисфагии (например, при опухоли пищевода), то проводят временные мероприятия, облегчающие самочувствие пациента.
Возможно ли при дисфагии лечение народными средствами? Об этом далее.
Народные методы лечения
Справиться с неприятными симптомами при дисфагии поможет фитотерапия. Перед приемом пищи следует пить отвар из трав, который имеет успокаивающее действие:
- Шишки хмеля - 25 г.
- Листья мяты перечной - 25 г.
- Листья розмарина - 20 г.
- Корень валерианы - 30 г.
- Трава зверобоя - 20 г.
- Листья мелиссы - 25 г.
Сбор следует тщательно перемешать, зачерпнуть 1 столовую ложку и залить 1 стаканом кипящей воды, настоять два часа. Затем настой требуется процедить. Принимать по четверти стакана трижды в день за полчаса до еды.

Антиспазматическим свойством обладает настойка красавки (белладонна). Требуется принимать по 5 капель три раза в день за 5 минут до еды.
Есть и другое целебное средство с похожими свойствами:
- Корень и корневище крестовника широколистного, 15 г.
- Трава эфедры, 20 г.
- Трава пустырника, 20 г.
Измельченный сбор заливают литром холодной воды на четыре часа, после чего кипятят на огне две минуты, остужают, процеживают. По две столовые ложки полученного состава требуется принимать за десять минут до еды.
При дисфагии народное лечение помогает не всегда, поэтому обязательна консультация специалиста.
Что включает в себя диета?
Лечение дисфагии имеет комплексный характер, поэтому для облегчения физического состояния требуется соблюдать определенные правила питания.
- Дробное потребление пищи маленькими порциями.
- Тщательное измельчение или пережевывание пищи.
- Увеличение объема потребляемой жидкости.
- Отказ от блюд, раздражающих слизистую пищевода (острых, соленых, пряных, слишком холодных или горячих), еды всухомятку, крепкого кофе и чая, шипучих напитков и алкоголя.
Может потребоваться проведение бужирования – многократного расширения просвета пищевода бужом, специальным расширителем. Вот в чем заключается лечение дисфагии.
Последствия и осложнения
- Стойкое нарушение дыхания иногда до полной его остановки, вызванное опухолью пищевода, сдавливающей трахею (орган, который проводит воздух в легкие).
- Воспаление пищевода (эзофагит).
- Злокачественные опухоли (быстро растущие и распространяющиеся по всему организму) пищевода или начального отдела желудка.
- Аспирационная пневмония, когда при нарушениях глотательной функции содержимое ротоглотки забрасывается через нос в легкие и трахею, а на выходе получается развитие пневмонии, воспаления легких.
- Абсцессы легких (окруженные защитной капсулой гнойники), которые возникают, когда содержимое желудка забрасывается в дыхательные пути и способствует развитию воспаления.
- Пневмосклероз, являющийся нарушением структуры легочной ткани ввиду ее повреждения содержимым желудка (оно является кислым), которое попало туда после заброса из-за нарушенного глотания.
- Снижение массы тела вследствие малого количества поступающих питательных веществ.
- Потеря организмом больного воды или обезвоживание.
Мы рассмотрели такое заболевание, как дисфагия. Диагностика, симптомы, лечение подробно описаны в данной статье.
Дисфагия относится к патологиям пищевода и гортани. При данном состоянии глотание жидкости и пищи затруднено или невозможно. Причинами могут выступать как нарушения в работе различных органов, так и заболевания невралгического характера. Для постановки диагноза необходимо тщательное обследование, а терапевтические мероприятия подбираются индивидуально для каждого пациента.
Без внимания патологию оставлять нельзя, так как без помощи врачей не обойтись. Врачи круглосуточной Юсуповской больницы специализируются на данной патологии, и успешно справляются с дисфагией любой степени тяжести.

Причины дисфагии
Болезнь может возникнуть как на фоне генетических, так и приобретённых патологий. Наиболее частая причина дисфагии — патологические процессы в пищеводе, ротоглоточной полости, сердце и головном мозге. К распространённым факторам, вызвавшим болезнь, специалисты относят:
Нередко дисфагию вызывает тяжёлое токсикоинфекционное заболевание (ботулизм), болезнь Паркинсона (дрожательный паралич), энцефалит и нервно-мышечные болезни (полимиозит, миастения и прочие). В детском возрасте дисфагия чаще всего возникает при ДЦП (детский церебральный паралич).
Патология различается в зависимости от локализации очагов поражения, вида и степени тяжести. В медицинской практике классификация дисфагии следующая:
- Ротоглоточная (орофарингеальная) — делится на оральную, глоточную и дисфагию перстнеглоточного отверстия. Очаги поражения локализуются в области ротоглотки. Пищевой комок с затруднением перемещается из глотки в пищевод. При попытке глотания пациент может подавиться, а содержимое при этом попадает в полость носа или трахею. Возникает орофарингеальная дисфагия из-за расстройства нервно-мышечной связи.
- Пищеводная — поражает дистальный (нижнюю) зону пищевода, а затруднённое глотание возникает в области шейного отдела. Симптомы похожи на ротоглоточную форму. Поэтому точный диагноз может определить только врач в ходе обследования пациента.
- Крикофарингеальная дискоординация — при этой болезни нарушается сокращение определённых волокон, что приводит к проблемам с расслаблением перстневидно-глоточной мышцы. Это часто вызывает выпячиванию стенок пищевода и развитию патологических процессов в лёгких.
- Функциональная — ещё её называют нервная дисфагия. Частые причины возникновения — расстройство пищевода, которое стало следствием тяжёлого нарушения нервной системы. При патологии пациенту трудно глотать пищу, нередко нарушается дыхание. В детском возрасте болезнь сопровождается потерей аппетита, нарушением сна и рвотой.
- Органическая — последствие различных заболеваний, которые способствуют поражения ротоглотки или пищевода.
Кроме этого, дисфагия подразделяется ещё от формы течения — прогрессирующая и хроническая. Во втором случае симптоматика время от времени ослабевает и возникает в период обострения патологического процесса. Диагностируется хроническая форма из-за осложнений прогрессирующей.
Степени
В зависимости от присутствующей симптоматики дисфагия делится на 4 степени тяжести:
- Первая — невозможность глотать некоторые виды твёрдой пищи.
- Вторая — пациент употребляет только мягкую пищу, глотание любой твёрдой невозможно.
- Третья — на этом этапе возможно глотание только жидкой пищи.
- Четвёртая — тяжёлая форма с невозможностью сглатывания любой пищи.
Любая степень дисфагии сопровождается характерной симптоматикой и болевыми ощущениями в глотке или грудной клетке. Последняя тяжёлая стадия свойственна, как правило, онкологическому заболеванию 4 степени риска.
Любой вид дисфагии опасен для жизни пациента, поэтому обращение к врачу должно осуществляться при возникновении первой симптоматики. Если самочувствие ухудшилось внезапно в ночное время суток, не стоит откладывать визит в больницу до утра. В этом случае можно обратиться в круглосуточную Юсуповскую больницу, где будет оказана необходимая медицинская помощь.
Симптомы дисфагии
Болезнь всегда сопровождается характерной симптоматикой, которую сложно не заметить. В зависимости от локализации патологического процесса, проявления болезни может различаться:
Данный вид характеризуется сильным кашлевым синдромом, повышенным слюноотделением и забросом пищи в полость носоглотки. При возникновении болезни пациент не может производить полноценное сглатывание. Чтобы пища проходила по пищеводу, нужно приложить усилия.
Процесс употребления пищи достаточно болезненный и вызывает болевой синдром в ротоглотке, а также в области грудной клетки. Из-за патологического процесса теряется аппетит, что нередко приводит к истощению. Многие пациенты жалуются на осиплость и охриплость голоса.
Симптоматика практически идентична крикофарингеальной дискоординации. Разница лишь в том, что вторая разновидность болезни более опасна из-за риска возникновения патологических процессов в лёгких.
В отличие от ротоглоточного типа симптомы пищевой дисфагии отличаются, так как процесс сглатывания пищи не нарушается. Особенность этой патологии заключается в том, что затруднено прохождение жидкой и твёрдой пищи по пищеводу. Из симптоматики у пациентов наблюдается сильная изжога, болевые ощущения за грудиной и в верхней части брюшной полости.
Также для пищеводного типа характерна частая отрыжка, после которой возникает неприятный кислый привкус в полости рта. При этом нередко происходит забрасывание содержимого желудка в полость рта и глотку. Усиление регургитации (движение желудочного содержимого) происходит во время наклона тела вперёд или во время сна. Особенно, если последний приём пищи был произведён меньше, чем за 1—2 часа до сна.
Болевые ощущения во время еды уменьшаются, если пациент запивает пищу водой. При этом процесс прохождения пищевого комка облегчается. Обе патологии имеют идентичные проявления — нарушение работы ЖКТ, потеря аппетита и веса, а также депрессивное состояние из-за невозможности полноценно питаться.
Диагностика дисфагии
Для постановки точного диагноза необходимо пройти ряд клинических обследований. Методом визуального осмотра и пальпации патологию выявить невозможно. Чтобы определить вид заболевания и степень тяжести, врач собирает полную информацию — когда возникла патология, какие присутствуют симптомы, есть ли какие-либо хронические болезни и прочее. После этого специалист тщательно осматривает пациента, а затем назначается:
- Общий и биохимический анализ крови на выявление воспалительных процессов. ФГДС (фиброгастродуоденоскопия) для детального изучения слизистые оболочки желудочно-кишечного тракта;
- Анализ кала (копрограмма), позволяющий выявить остатки непереваренных волокон пищи, и определить уровень работы желудочно-кишечного тракта;
- Ларингоскопия — инструментальный осмотр гортани и голосовых связок;
- Обследование проводится всем пациентам, имеющим жалобы на нарушения ЛОР-органов;
- УЗИ (ультразвуковое исследование) — исследование поджелудочной железы, желчевыводящих путей и других органов брюшной полости. Это необходимо для того, чтобы выявить или исключить структурные изменения, приводящие к образованию дисфагии;
- Ирригоскопия — рентгенологическое исследование пищевода с введением специальной контрастной жидкости. Метод диагностики помогает определить степень сужения пищевода;
- МРТ (магнитно-резонансная томография) — исследование головного мозга на наличие патологий, которые могут влиять на развитие дисфагии. Назначается в том случае, если при проведении предыдущих мероприятий не было выявлено механических препятствия прохождения пищи.
Диагностические мероприятия очень важны, так как от точности поставленного диагноза зависит корректность дальнейшего лечения и его эффективность. Чтобы исключить возможность неправильной постановки диагноза и неправильного назначения терапевтических мероприятий, можно обратиться к высококвалифицированным специалистам круглосуточной Юсуповской больницы. Многолетний опыт позволяет с точностью определить вид патологии и устранить её в кротчайшие сроки.
Лечение дисфагии
Терапия назначается после проведённых диагностических мероприятий. В зависимости от разновидности патологии лечение может быть медикаментозное или путём хирургических вмешательств.
Кроме этого, могут быть назначены противовоспалительные средства и лекарства, устраняющие присутствующую симптоматику — противорвотные, обезболивающие и прочие фармакологические группы.
Операционное вмешательство применяется в случае отсутствия терапевтического эффекта от медикаментозной терапии. Чаще всего манипуляции производятся при дисфагии, вызванной раковыми новообразованиями, химическим ожогом пищевода или тяжёлыми воспалительными поражениями. После операции пациенту требуется постельный режим в условиях стационара.
Немаловажна при дисфагии и диетотерапия. Она подразумевает употребление частое употребление пищи малыми порциями. В период реабилитации необходимо исключить:
Во время еды пищу необходимо тщательно пережёвывать, избегая глотания больших кусков.
Болезнь достаточно опасная и требует грамотного подхода дипломированного специалиста. В данном случае важно правильно выбрать врача, потому что от этого зависит окончательный результат и прогноз. При неправильных манипуляциях существует риск развития отягчающих последствий и перехода патологии в тяжёлую форму.
Обратившись в Юсуповскую больницу, пациент обеспечивает себе безопасное и результативное лечение без осложнений, что гарантированно приведёт к быстрому избавлению от тяжёлой патологии. Кроме того, в клинике можно пройти курс реабилитации под тщательным контролем врача и предупредить повторное возникновение дисфагии.
Приём медикаментов осуществляется только по согласованию с врачом. Самолечение во всех случаях усугубляет ситуацию и приводит к опасным осложнениям.
Лечение дисфагии в Москве
Лечение дисфагии в Москве найти несложно, но при выборе клиники важно учитывать опыт специалистов по данному направлению, так как от этого напрямую зависит прогноз. Юсуповская больница долгие годы специализируется на патологиях, связанных с пищеводом и затруднённым глотанием.
Клиника оснащена новейшим оборудованием, предлагает комфортные условия, а также максимально благоприятную для пациентов атмосферу. Стоимость лечения зависит от сложности заболевания и методов терапевтических мероприятий. Несмотря на высокий уровень профессионализма специалистов и дорогостоящее оборудование, Юсуповская больница предлагает своим пациентам самые конкурентоспособные цены в Москве.
Кроме лечения дисфагии любой степени, в клинике предлагаются следующие услуги:
- Лечение патологий невралгического характера — инсульт, деменция, эпилепсия, паркинсонизм, миастения и прочие сложные болезни.
- Помощь пациентам с онкологическими заболеваниями — химиотерапия, иммунотерапия, реабилитация, а также эффективные обезболивающие процедуры.
- Услуги узкопрофильных специалистов — кардиолог, пульмонолог, уролог, гастроэнтеролог, ревматолог и другие.
- Диагностическое обследование на новейших аппаратах ведущих мировых производителей.
Читайте также:


