Современные представления о патогенезе рассеянного склероза
Рассеянный склероз – неврологическая патология с прогредиентным течением, вызванная демиелинизацией проводящих путей с последующим формированием склеротических бляшек в очагах деструкции миелина. Среди симптомов рассеянного склероза преобладают двигательные нарушения, расстройства чувствительности, неврит зрительного нерва, нарушения функции тазовых органов, нейропсихические изменения. Диагноз подтверждается с помощью МРТ головного мозга, электрофизиологических исследований, неврологического и офтальмологического обследования. Медикаментозная патогенетическая терапия рассеянного склероза проводится глюкокортикоидами, иммуномодуляторами, иммунодепрессантами
МКБ-10


- Причины и патогенез
- Классификация
- Симптомы рассеянного склероза
- Диагностика
- Дифференциальный диагноз
- Лечение рассеянного склероза
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Дебют заболевания обычно приходится на молодой, активный возраст (20-45 лет); в большинстве случаев рассеянный склероз развивается у лиц, занятых в интеллектуальной сфере. Рассеянным склерозом чаще страдают жители стран с умеренным климатом, где показатель заболеваемости может достигать 50-100 случаев на 100 тыс. населения.

Причины и патогенез
Развитие рассеянного склероза, относящегося к мультифокальным заболеваниям, обусловлено взаимодействием факторов внешней среды (географических, экологических, вирусов и иных микроорганизмов) и наследственной предрасположенности, которая реализуется полигенной системой, определяющей особенности иммунного ответа и метаболизма. Ведущую роль в патогенезе рассеянного склероза играют иммунопатологические реакции.
Одно из первых событий в патогенезе этого заболевания — активация анергичных аутореактивных по отношению к антигенам миелина CD4+ Т-клеток на периферии (вне ЦНС). Во время этого процесса происходит взаимодействие рецептора Т-клетки и антигена, связанного с молекулами II класса главного комплекса гистосовестимости на антиген-презентующих клетках, в качестве которых выступают дендритные клетки. При этом антигеном может быть персистирующий инфекционный агент.
В результате Т-клетки пролиферируют и дифференцируются преимущественно в Т-хелперы типа 1, которые продуцируют провоспалительные цитокины, что способствует активации других иммунных клеток. На следующем этапе Т-хелперы мигрируют через гематоэнцефалитичекий барьер. В ЦНС происходит реактивация Т-клеток антиген-презентирующими клетками (микроглия, макрофаги).
Развивается воспалительная реакция, вызванная повышением уровня провоспалительных цитокинов. Проницаемость гематоэнцефалитического барьера усиливается. Нарушается В-клеточная толерантность с возрастанием титров антител к различным структурам олигодендроглии и миелина. Повышается уровень активных форм кислорода, активность системы комплемента. В результате этих событий развивается демиелинизация с повреждением нервного волокна уже на ранних стадиях патологического процесса, гибель олигодендроглиоцитов и формирование бляшки.
Классификация
В настоящее время рассеянный склероз классифицируют по типу течения заболевания. Выделяют основные и редкие варианты развития болезни. К первым относятся: ремитирующее течение, вторично-прогрессирующее (с обострениями или без таковых), первично-прогрессирующие.
- Ремитирующее течение рассеянного склероза наиболее типично (до 90% случаев). Выделяют период появления первых симптомов или существенного усиления существующих длительностью не менее суток (экзацербация) и период их регресса (ремиссия). Первая ремиссия чаще бывает более длительной относительно последующих, поэтому этот период обозначают как этап стабилизации.
- Вторично-прогрессирующее течение рассеянного склероза наступает после ремитирующего течения, длительность которого индивидуальна для каждого пациента. Наступает стадия хронического прогрессирования с периодами обострения и стабилизации. Нарастание неврологического дефицита обусловлено прогрессирующей дегенерацией аксонов и снижением компенсаторных возможностей мозга.
- При первично-прогрессирующем течении рассеянного склероза (12-15% случаев) отмечается неуклонное нарастание признаков поражения нервной системы без обострений и ремиссий на протяжении всей болезни. Такое течение заболевание обусловлено преимущественно нейродегенеративным характером развития патологического процесса. Спинальная форма рассеянного склероза встречается крайне редко, с возможным дебютом до 16 лет или после 50 лет.

Симптомы рассеянного склероза
Клиническая картина рассеянного склероза отличается чрезвычайным полиморфизмом, особенно в дебюте заболевания, которое может быть и поли-, и моносимптомным. Часто заболевание начинается со слабости в ногах, реже с чувствительных и зрительных нарушений. Расстройства чувствительности проявляются чувством онемения в различных частях тела, парестезиями, радикулярными болями, симптомом Лермитта, а зрительные — оптическим невритом с выраженным снижением зрения, которое позднее, как правило, восстанавливается.
В некоторых случаях рассеянный склероз дебютирует с шаткой походки, головокружения, рвоты, нистагма. Иногда в начале заболевания может быть нарушена функция тазовых органов в виде задержек или частых позывов на мочеиспускание. Для ранних этапов рассеянного склероза типична дробность появления отдельных симптомов.
С развитием рассеянного склероза в клинической картине чаще всего выявляют разной степени выраженности симптомы поражения пирамидных, мозжечковых и чувствительных путей, отдельных ЧН и нарушение функций тазовых органов. Выраженность отдельных симптомов может варьироваться не только в течение нескольких дней, но даже часов. Среди типичных клинических проявлений рассеянного склероза ведущее место занимают парезы. Особенно часто наблюдают нижний спастический парапарез, реже — тетрапарез. Выраженность спастичности зависит от позы пациента. Так, в положении лежа гипертонус мышц менее интенсивен, чем в вертикальной позе, что особенно заметно при ходьбе.
Признаки, обусловленные поражением мозжечка и его связей — динамическая и статическая атаксия, дисметрия, асинергия, интенционное дрожание, мегалография, скандированная речь. При поражении зубчато-красноядерных путей интенционный тремор принимает характер гиперкинеза, резко усиливающегося при перенаправлении движения, а в тяжелых случаях распространяется на голову и туловище. У большинства пациентов вызываются стопные патологические рефлексы сгибательного и разгибательного типов, в редких случаях кистевые патологические рефлексы, клонус стоп и надколенников. В 30% случаев выявляются рефлексы орального автоматизма. Нередко наблюдается патология ЧН в виде оптического неврита и межъядерной офтальмоплегии.
Диагностика
Существуют определенные критерии диагностирования рассеянного склероза:
- наличие признаков многоочагового поражения ЦНС (преимущественно белого вещества головного и спинного мозга)
- постепенное появление различных симптомов болезни
- нестойкость некоторых симптомов
- ремитирующее или прогрессирующее течение заболевания
- данные дополнительных исследований
При вовлечении в процесс на субклиническом уровне соответствующих афферентных систем проводят исследования ССВП, ЗВП и слуховых вызванных потенциалов. Для регистрации клинически выраженных нарушений статики, а также слуха и нистагма проводят соответственно стабилографию и аудиометрию. На ранних стадиях рассеянного склероза для идентификации нарушений, типичных для оптического неврита, обязательно проводят офтальмологическое исследование.

Дифференциальный диагноз
Рассеянный склероз необходимо дифференцировать прежде всего от заболеваний, сопровождающихся многоочаговым поражением ЦНС — коллагенозов и системных васкулитов (синдром Шегрена и болезнь Бехчета, системная красная волчанка (СКВ), узелковый периартериит, гранулематоз Вегенера) и инфекционных заболеваний с первичным мультисистемным поражением (ВИЧ-инфекция, бруцеллез, сифилис). Следует помнить, что для всех вышеуказанных заболеваний типично сочетание с патологией иных органов и систем. Кроме того, при рассеянном склерозе проводят дифференциальную диагностику с заболеваниями нервной системы — болезнь Вильсона, различные типы атаксий, семейный спастический паралич, которые отличаются от рассеянного склероза вялым прогрессированием или длительной стабилизацией патологического процесса.
Лечение рассеянного склероза
Пациентам с рассеянным склерозом следует постоянно находиться под постоянным наблюдением невролога. Цели лечение при рассеянном склерозе включают: купирование и профилактику обострений, замедление прогрессирования патологического процесса.
Для купирования обострений рассеянного склероза чаще всего используют пульс-терапию метилпреднизолоном в течение 4-7 дней. При малой эффективности данной пульс-терапии после ее завершения назначают метилпреднизолон перорально через день с постепенным снижением дозы в течение месяца. Перед началом лечения необходимо исключить противопоказания к использованию глюкокортикоидов, а в процессе лечения добавить и сопроводительную терапию (препараты калия, гастропротекторы). В случае обострения возможно проведение плазмофереза (от 3 до 5 сеансов) с последующим введением метилпреднизолона.
Препараты второй линии — иммуносупрессанты — блокируют многие иммунные реакции и препятствуют проникновению лимфоцитов через гематоэнцефалитический барьер. Клиническую эффективность иммуномодуляторов оценивают не реже одного раза в З месяца. Показано ежегодное проведение МРТ. При использовании интерферонов бета необходимо регулярное проведение анализов крови (тромбоциты, лейкоциты) и функциональных проб печени (АЛТ, АСТ, билирубин). Из группы иммунодепрессантов, помимо натализумаба и митоксантрона, в ряде случаев используют циклоспорин, азатиоприн.
Целью симптоматической терапии является купирование и ослабление основных проявлений рассеянного склероза. Для купирования хронической усталости применяют антидепрессанты (флуоксетин), амантадин и средства, стимулирующие ЦНС. При постуральном треморе применяют неселективные бета-адреноблокаторы (пропранолол) и барбитураты (фенобарбитал, примидон), при интенционном треморе — карбамазепин, клоназепам, при треморе покоя — препараты леводопы. Для купирования параксизмальных симптомов используют карбамазепин или иные антиконвульсанты и барбитураты.
Депрессия хорошо поддается лечению амитриптилином (трициклический антидепрессант). Однако следует помнить о способности амитриптилина к задержке мочеиспускания. Тазовые нарушения при рассеянном склерозе обусловлены изменение характера мочеиспускания. При недержании мочи используют антихолинергические препараты, антагонисты кальциевых каналов. В случае нарушения опорожнения мочевого пузыря применяют миорелаксанты, стимуляторы сократительной активности детрузора мочевого пузыря, холинергические средства и интермиттирующую катетеризацию.
Прогноз и профилактика
При рассеянном склерозе прогноз на дальнейшую жизнь в целом благоприятный. Возможность летального исхода можно свести к минимуму с помощью адекватного лечения основного заболевания и своевременных реанимационных мероприятий (в том числе ИВЛ). Естественное течение рассеянного склероза подразумевает инвалидизацию пациентов в течение первых 8-10 лет заболевания.
Методов первичной профилактики рассеянного склероза на сегодня не существует. Основной составляющей вторичной профилактики рассеянного склероза является продолжительная иммуномодулирующая терапия.

Рассеянный склероз
У широкой группы лиц в возрасте от 10 до 40 лет под воздействием разных факторов, часто на фоне нарушения нескольких генов, обнаруживаются признаки рассеянного склероза. Заболевание – хроническое, медленно прогрессирующее. Характеризуется возникновением участков демиелинизации. По статистике, болеют рассеянным склерозом около 2 миллионов жителей планеты.
Для рассеянного склероза характерно волнообразное течение – обострения сменяются ремиссиями, но в целом наблюдается постепенное развитие. Чтобы понять, есть ли обострение в данный период времени, состояние больного оценивают по шкале EDSS и сравнивают полученные результаты с прежними. Увеличение показателей даже на один балл говорит об обострении. В такие моменты показано проведение МРТ.
О развитии обострения принято говорить, если новые симптомы или усиление старых появляется не ранее чем через месяц от последнего эпизода. Длительность проявления новых признаков – не менее суток.
Принято говорить о четырех формах течения заболевания. Самой частой является ремиттирующая-рецидивирующая, для периодов ремиссии не свойственны обострения. При вторично-прогрессирующей склероз прогрессирует как с обострениями, так и без них. Первично-прогрессирующая форма характеризуется изменениями, возникающими в начале заболевания, иногда связана со снижением остроты симптомов. Самая редкая – прогрессирующая с обострениями. Симптоматика развивается, как только человек заболел, изменяется процесс медленно.
Нервные импульсы передаются от одного нейрона к другому через длинные отростки – аксоны. Многие из них покрыты белково-липидной миелиновой оболочкой. Именно она обеспечивает быструю передачу нервного импульса.
Считается, что возбудителем рассеянного склероза является НТУ-1 вирус или близкий к нему тип. Он приводит к развитию воспаления. Другой фактор – наследственная предрасположенность. Происходит активация T-лимфоцитов и иммуноглобулина, они проникают через гематоэнцефалический барьер, способствуют образованию антигенов, которые действуют против миелиновой оболочки, покрывающей аксоны нейронов спинного мозга и головного. В результате образуются единичные бляшки, которые по мере развития заболевания сливаются и образуют большие области поражения.

В процессе поражаются также олигодендроциты. Этот вид клеток ответственен за создание миелина.
В результате демиенилизации происходит нарушение передачи нервного импульса к другим нейронам и органам тела. Возникают расстройства движения, чувствительности, появляются хаотические непроизвольные действия.
На основании последних данных, большое значение имеет поражение аксонов. Происходит повреждение с начала развития болезни, но на первых этапах это не влияет на происходящее в организме за счет компенсаторного механизма ЦНС. Однако уже через несколько лет именно их повреждение приводит к необратимым неврологическим процессам, связанным с поражением белого вещества головного мозга.
Причины
Следующие причины вызывают рассеянный склероз:
- черепно-мозговые травмы;
- повреждения позвоночника;
- стресс;
- переутомление;
- курение;
- инфекционные заболевания;
- вакцина против гепатита B;
- интоксикации.
Исследователями отмечается негативное влияние нарушения обмена веществ вследствие неправильного питания и места проживания.
Симптомы
К основным признакам рассеянного склероза относят нарушение зрения, координации, чувствительности. Отмечается дисфункция чувствительных нервов, органов тазовой области. Обращает на себя внимание высокая утомляемость, расстройства внимания, памяти.
При этом на начальных стадиях развития в большей степени отмечают нарушения, связанные с движениями, чувствительностью, расхождением глаз. Тазовые органы затронуты в меньшей степени.
Проводится тест тяжести заболевания по десятибалльной шкале EDSS Дж. Куртцке. Показатель до 4,5 свидетельствует о том, что человек самостоятелен, выше 7 – о тяжелой инвалидности.

По мере развития заболевания человек поднимает конечности, вращает ими, однако при необходимости удержать их в определенном положении испытывает трудности, ощущение дополнительного препятствия. Снижается объем мышечной массы. В дальнейшем в мышцах рук и ног нарастает напряжение. Больной не может оторвать ногу от пола, руку от другой плоскости. Какие-либо активные движения в области суставов возможны только на плоскости.
При первичных признаках обнаруживается неустойчивость, невозможность стоять на одной ноге. Больной не может идти прямо с закрытыми глазами.
Постепенно развивается шатающаяся походка уже с открытыми глазами. Больной расставляет широко ноги, чтобы на них удержаться. На поздних стадиях не может передвигаться самостоятельно. Слабеют мышцы, отмечают дрожание головы, рук, невозможность выполнять интенционные движения. Наблюдаются изменения речи. Она теряет плавность.
Отмечаются непроизвольные движения глаз. Сначала только когда они отведены в стороны, в дальнейшем при прямом взгляде, на поздних этапах спазм проявляется при медленном движении глазами. Развивается косоглазие.
Наблюдается потемнение в глазах. Они быстро устают даже без особой нагрузки. Постепенно зрение снижается. Возможно развитие слепоты.
Нарушается контур сосудов глаз. Артерии сужаются, а вены, наоборот, расширяются. Со временем происходит гибель зрительного нерва.
Поражение миелиновой оболочки при рассеянном склерозе происходит на чувствительных нервах. На первых порах возникает ощущение онемения, жжения. В дальнейшем чувствительность либо увеличивается, либо уменьшается, доходит до полного ее отсутствия.
Симптомы нарушения работы органов таза появляются не сразу. Со временем больной отмечает, что он не может долго сдерживать мочу, в то же время испытывает трудности при мочеиспускании. Возникает ощущение неполного опорожнения. Со временем развивается недержание.
Возникают трудности с дефекацией. Больной начинает страдать от постоянных запоров.
У женщин и мужчин снижается половая активность. У мужчин развивается импотенция, у женщин расстраивается менструальный цикл.
Повреждение тройничного нерва ведет к полной потере чувствительности. Больной теряет способность нормально жевать.

При поражении лицевого нерва больной не может зажмуриваться, ярко выраженной становится асимметрия лица, на поздних этапах парализуются все мышцы, участвующие в мимике.
Если патология затрагивает бульбарные нервы, человек теряет способность глотать, пережевывать пищу. Нарушается речь, она становится смазанной, невнятной.
По мере развития рассеянного склероза отмечают постепенное снижение интеллекта до полного его распада. Теряется способность критически относиться к своему состоянию. Ухудшается память.
Отмечается лабильность настроения. Наблюдается эйфория, переходящая в депрессию. Повышается утомляемость, появляется апатия.
Диагностика
О признаках рассеянного склероза свидетельствуют различные лабораторные исследования. Симптомы и лечение подтверждаются врачом.
Важной частью обследования является исследование спинномозговой жидкости. Анализ ликвора показывает олигоклональные иммуноглобулины. Однако результаты этого исследования могут свидетельствовать также о других заболеваниях. Пункция при рассеянном склерозе может осуществляться несколько раз.
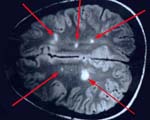
Для диагностики рассеянного склероза на ранней стадии анализируется информация из анамнеза, объективные и субъективные симптомы поражения нервной ткани Назначается магнитно-резонансная терапия. На сегодня этот метод диагностики считается самым информативным. МРТ позволяет обнаружить очаги поражения, проследить динамику их появления, распространение.
При введении контрастного вещества в новых очагах происходит его накопление. Если произошло увеличение старых, контраст копится по периметру.
Появление одного-двух типичных очагов в течение двух лет у людей от 10 до 40 лет считается достоверным признаком рассеянного склероза. Подтверждают наличие очагов скопления контраста.
В настоящее время рассматриваются альтернативные методы диагностики. Так, американские исследователи считают объективным способ определения рассеянного склероза, основываясь на реакции зрачка на свет.
Анализ крови на антитела к миелину связан с использованием особой молекулы РНК. Она способна вступать в реакцию с антителами и присоединять к ним обелин. При этом присоединенный белок начинает светиться.
Лечение
При рассеянном склерозе терапия включает средства, предупреждающие возникновение обострений, обеспечивающие длительный период ремиссии, уменьшающие темпы развития болезни. Проводится симптоматическое лечение.

Предупредить появление обострений и снизить остроту заболевания помогают препараты, изменяющие течение рассеянного склероза:
- Интерфероны. Лекарства этой группы уменьшают активность лимфоцитов, препятствуют их распространению в центральной нервной системе, снижаются клетки иммунной системы в области поражения. Группа включает Бетаферон, Гилениа, Экставиа, Авонекс.
- Глатирамера ацетат. При длительном приеме уменьшается количество осложнений и их частота, блокируются реакции, ведущие к разрушению миелина.
- Иммуносупрессоры. Лекарства группы направлены на подавление иммунного ответа. Это Преднизолон из глюкортикостероидного ряда, Циклоспорин, Сиролимус.
- Моноклональные антитела. Направлены на удаление антигенов, не свойственных человеку. Используется Тисабри.
При обострении используются глюкокортикостероидные препараты. Это Дексаметазон, Преднизолон. Может внутривенно вводиться метилпреднизолон.
Одновременно назначается аскорбиновая кислота – она участвует в синтезе глюкокортикостероидов. Этисизол ведет к активизации гипофиза и увеличению содержания гормона в крови.
В качестве альтернативы вводятся внутривенно иммуноглобулины, или проводится плазмаферез. Последний способ направлен на очистку крови от антител и токсинов.
Для уменьшения яркости симптоматики назначают антидепрессанты. К этой группе относят Амитриптилин, Флуоксетин. Их назначение – регулировка содержания и баланса нейромедиаторов, в частности, дофамина, серотонина и норадреналина.
Применяются противосудорожные лекарства. Они уменьшают судорожные явления и болевые ощущения. Некоторые из них одновременно оказывают седативное воздействие. Используется Фенобарбитал, Ацедипрол, Амизепин.
Миорелаксанты снижают напряжение мышечной ткани, устраняют спазмы. Используется Мидокалм, Баклофен.
Улучшению мыслительной деятельности, памяти, внимания способствуют ноотропные препараты. Одновременно они оказывают успокаивающее воздействие. Препараты: Ноотропил, Пантогам, Глицин.
Дополнительно назначаются лекарства для снятия головокружения, недержания, запоров.
В последнее время применяются альтернативные методы лечения. Они включают использование стволовых клеток, иммуносорбцию.
Профилактика обострений
При рассеянном склерозе патологические проявления нарастают обычно медленно. Для профилактики обострения рассеянного склероза рекомендуется:
- Принимать все назначенные лекарства. При наличии побочных эффектов показано проконсультироваться с врачом. Он подберет альтернативу.
- Избегать простудных и иных заболеваний. Любая инфекция может спровоцировать развитие приступа.
- Пить больше жидкости. Это поможет предотвратить развитие инфекций мочевого пузыря.
- Избегать стресса. Сильное психоэмоциональное напряжение провоцирует обострение. Для того чтобы научиться расслабляться, рекомендуется заниматься йогой, медитировать.
- Получать достаточный отдых. Постоянные мышечные боли, некоторые лекарства приводят к нарушениям сна. Чтобы избежать недостатка сна, нужно проконсультироваться с врачом относительно лекарств, снимающих нарушения.
Сколько живут с рассеянным склерозом
Прогноз неблагоприятный, если возникает вторично-прогрессирующая форма, причем первые признаки рассеянного склероза появляются в молодом возрасте у мужчин. Первичные симптомы при этом – психические или двигательные нарушения, срок ремиссии между обострениями менее года. Прогноз неблагоприятный. Смерть от рассеянного склероза, как правило, наступает из-за сопутствующих тяжелых заболеваний.
При первично-прогрессирующем течении примерно четверть больных спустя семь лет после появления первых признаков передвигаются с тростью. Через 25 лет многие оказываются прикованными к постели.
Жизнь с рассеянным склерозом зависит от остроты проявления симптомов. При слабой степени человек активен, занимается спортом. При тяжелой патологии больной страдает от паралича, болей, наблюдаются опасные последствия. Лечение направлено на уменьшение темпов развития болезни, снятие симптомов. Прогноз зависит от формы поражения и симптомов, которые появились в первую очередь.
Для подготовки статьи использовались следующие источники:
Шамова Т. М., Бойко Д. В., Гордеев Я. Я. Диагностические критерии рассеянного склероза // Журнал Гродненского государственного медицинского университета — 2007.
Гордеев Я. Я., Шамова Т. М., Семашко В. В. Шкала оценки неврологического статуса при рассеянном склерозе // Журнал Гродненского государственного медицинского университета — 2006.
Котов С. В., Якушина Т. И., Лиждвой В. Ю. Длительное сравнительное исследование эффективности препаратов, изменяющих течение рассеянного склероза // Альманах клинической медицины — 2011.
Завалишин И. А., Переседова А. В. Современные представления о патогенезе и лечении рассеянного склероза // Журнал Нервные болезни — 2005.

Рассеянный склероз - это заболевание центральной нервной системы, которое характеризуется множественными очагами поражения, аутоиммунное заболевание неясной этиологии, характеризующееся поражением белого вещества головного и спинного мозга (демиелинизацией) при непосредственном участии активированных Т-лимфоцитов и макрофагов. Генетическим факторам отводится важная роль в развитии рассеянного склероза. Это заболевание, характеризуется разрушением миелинового слоя, представляющего собой внешнее защитное покрытие нервов в пределах центральной нервной системы (нервов головного мозга, зрительных нервов и нервов спинного мозга). Миелиновый слой состоит главным образом из жиров; жиры являются изоляцией для нервов и сохраняют скорость проведения нервных импульсов. При рассеянном склерозе неоднородные области миелинового слоя разрушаются и заменяются рубцовой тканью. Этот процесс известен как склероз. Как лечить народными средствами этот недуг.
Разрушение происходит во многих местах центральной нервной системы, откуда и возникло название болезни - рассеянный (или множественный) склероз. Склероз мешает электропроводимости, таким образом сокращая или нарушая передачу нервных импульсов в пределах пораженных областей. Когда болезнь достигает сильной стадии развития, могут разрушиться осевые цилиндры нейронов (аксопы), что является необратимым. Симптомы усиливаются и ослабевают внезапно и сильно меняются у разных больных. Например, склероз зрительных нервов может вызвать нарушения зрения, а склероз нервов, которые управляют мышцами, может привести к мышечной спастичности, слабости, спазмам или параличу. Различные симптомы могут наблюдаться совместно и сильно меняться со временем.
Современные представления о патогенезе рассеянного склероза основаны на мультифакториальном наследовании заболевания, подразумевающем участие нескольких генетических локусов, обусловливающих предрасположенность к развитию заболевания, и внешних факторов. Сочетание таких воздействий формирует патологический процесс — хроническое воспаление, аутоиммунные реакции и демиелинизацию.
Рассеянный склероз ассоциирован с определёнными аллелями генов вариабельных цепей молекул HLA — DR и DQ, которые наследуются сцепленно. Этот гаплотип, обозначаемый по Международной номенклатуре как DRB1*1501, DQA1*0102-DQB1*0602, соответствует гаплотипу Dw2 при клеточном типировании. Данные гены расположены на хромосоме 6, у больных рассеянным склерозом их выявляют в 60%, по сравнению с 20% в общей популяции.
Также существуют сведения, что генетическая предрасположенность к развитию рассеянного склероза может быть связана с локусами генов Аг-распознающего Т-клеточного рецептора, фактора некроза опухолей, вариабельных участков тяжёлых цепей Ig, а также генов белков миелина (основного белка миелина и миелин-олигодендроцитарного гликопротеина) и др.
Причина возникновения болезни неизвестна; однако данные современных исследований показывают, что рассеянный склероз является аутоиммунным заболеванием, при котором иммунная система нападает на некоторые собственные клетки, принимая их как инородные тела. Рассеянный склероз редко встречается у детей и людей старше 60 лет; первый приступ болезни обычно происходит между 20 и 50 годами.
Рассеянный склероз имеет две главные формы. При рецидивирующей форме болезни, которой страдают приблизительно 70 процентов больных, ряд приступов разделяются периодами нормального или почти нормального состояния. Такие периоды хорошего самочувствия могут быть короткими или длиться в течение месяцев или лет. В некоторых случаях выздоровление наступает навсегда, но у многих пациентов постепенно прогрессируют неврологические расстройства.
Другой тип рассеянного склероза, хронический прогрессирующий, постепенно усиливается без периодов улучшения. Изредка развитие болезни бывает настолько быстрым и сильным, что больной может прожить всего несколько месяцев или лет. У женщин заболевание встречается чаще, чем у мужчин. Средняя продолжительность жизни после постановки диагноза составляет более 35 лет, но разрушение миелинового слоя может в конечном счете привести к одновременному повреждению нервов, мышц и иногда мозга. Однако у многих людей функции этих органов сохраняются в течение многих лет, и они способны вести нормальный образ жизни, используя поддерживающую терапию. Лечение нацелено на сокращение частоты и силы приступов, ослабление неврологических осложнений и обеспечение психологической поддержки.
Прогноз в отношении жизни чаше всего благоприятный.
Читайте также:


