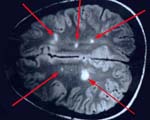
Спинальная форма рассеянного склероза диагностика
У 81-94% пациентов наблюдается рецидивирующе-ремиттирующая форма рассеянного склероза.
При рассеянном склерозе (РС) поражается исключительно центральная нервная система, а точнее, преимущественно белое вещество головного и спинного мозга. Белки миелиновой оболочки нервных волокон расцениваются иммунными клетками как чужеродные. Атакуя миелин, иммунная система принимает его за вредоносный вирус и направляет на борьбу с ложным врагом Т- лимфоциты (специальные иммунные клетки).
По локализации демиелинизирующего процесса выделяют следующие формы РС:
- Церебральная форма. Патологический процесс затрагивает только вещество головного мозга. Эта форма включает мозжечковую, глазную, стволовую, корковую разновидности и протекает с поражением белого вещества головного мозга.
- Спинальная форма. Характеризуется поражением только белого вещества спинного мозга. Процесс может локализоваться во всех отделах спинного мозга, но чаще других страдает грудной отдел.
- Цереброспинальная форма. Считается самой распространенной формой (частота встречаемости доходит до 85%). При этой форме появляются множественные очаги демиелинизации в белом веществе головного и спинного мозга, уже на самых ранних этапах заболевания.
На основании клинического течения выделяют четыре формы РС:
- рецидивирующе-ремиттирующая форма;
- первично-прогрессирующая форма;
- вторично-прогрессирующая форма;
- прогрессирующая форма с обострениями.

Рецидивирующе-ремиттирующая форма характеризуется волнообразным течением с четко-выделяющимися периодами обострений, после которых следует полное или частичное восстановление функций организма. Например, чувство онемения в конечности, полностью исчезающее в течение нескольких суток, или, резко выраженное нарастающее головокружение, проходящее бесследно в течение недели. Следующие эпизоды обострений проявляются абсолютно спонтанно, при отсутствии видимых недомоганий. Но при этом могут возникать совершенно новые симптомы. Ремиттирующее течение встречается в среднем у 75-80% пациентов.
Вторично-прогрессирующая форма, как правило, характеризуется нарастанием выраженности проявлений, с переходом от ремиттирующего течения к постепенному нарастанию неврологической симптоматики с редкими обострениями или без них и периодами стабилизации (каждый раз с отчетливой остаточной симптоматикой). Сроки этого периода могут быть различными, от нескольких лет до десятилетий, как и скорость прогрессирования симптоматики. Обострения могут оставаться незамеченными на фоне имеющихся постоянных симптомов. Такая форма течения РС отмечается у 30-40% пациентов.
Первично-прогрессирующая форма характеризуется неуклонным нарастанием от начала заболевания, с редкими эпизодами стабилизации состояния и незначительными периодами улучшений. Обострения, четко не выделяются. Такая форма встречается у 10-15% пациентов, чаще всего у мужчин при позднем дебюте заболевания. Например, однажды возникшее легкое онемение в конечности с течением времени становится все более выраженным, и в дальнейшем приводит к грубому нарушению чувствительности, с редкими и нечеткими периодами улучшения/ухудшения.
Прогрессирующее течение с обострениями проявляется резким развитием заболевания с самого его начала, на фоне которого возникают обострения. Прогрессирование заболевания происходит и между периодами обострений. Но после каждого следующего обострения ухудшения имеют еще более выраженную интенсивность. Такой тип течения встречается в 5-6% случаев.
- обострение – появление нового симптома или группы симптомов при отсутствии лихорадки или признаков инфекционного заболевания, которое должно длиться не менее 24 часов, или отчетливое ухудшение уже имевшихся симптомов после того, как неврологическое состояние больного было стабильным или улучшалось на протяжении не менее месяца;
- ремиссия – отчетливое улучшение состояния больного в виде уменьшения выраженности или исчезновения симптома и/или симптомов, которое должно длиться не менее 24 часов (при длительности ремиссии более 1 месяца она может определяться как стойкая);
- стабилизация – отсутствие обострений, ремиссий или хронического прогрессирования на протяжении по крайней мере 1 месяца.
Комментарий ведущего специалиста
В структуре течения заболевания также выделяют клинически-изолированный синдром (КИС).
КИС представляет собой единичное клиническое обострение, проявляющееся в дебюте заболевания и указывающее на наличие демиелинизирующих изменений. КИС не является, по сути, формой течения РС, но имеет важное прогностическое значение.
Вышеперечисленные формы характеризуют, как именно протекает болезнь у пациента: непрерывно прогрессируя или волнообразно, с какой частотой случаются обострения и т.д. На ранних стадиях может быть не просто диагностировать рассеянных склероз. Данные категории имеют важное значение, так как помогают предсказать, насколько серьезна болезнь и как эффективно будет лечение.
Рассеянный склероз – неврологическая патология с прогредиентным течением, вызванная демиелинизацией проводящих путей с последующим формированием склеротических бляшек в очагах деструкции миелина. Среди симптомов рассеянного склероза преобладают двигательные нарушения, расстройства чувствительности, неврит зрительного нерва, нарушения функции тазовых органов, нейропсихические изменения. Диагноз подтверждается с помощью МРТ головного мозга, электрофизиологических исследований, неврологического и офтальмологического обследования. Медикаментозная патогенетическая терапия рассеянного склероза проводится глюкокортикоидами, иммуномодуляторами, иммунодепрессантами
МКБ-10


- Причины и патогенез
- Классификация
- Симптомы рассеянного склероза
- Диагностика
- Дифференциальный диагноз
- Лечение рассеянного склероза
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Дебют заболевания обычно приходится на молодой, активный возраст (20-45 лет); в большинстве случаев рассеянный склероз развивается у лиц, занятых в интеллектуальной сфере. Рассеянным склерозом чаще страдают жители стран с умеренным климатом, где показатель заболеваемости может достигать 50-100 случаев на 100 тыс. населения.

Причины и патогенез
Развитие рассеянного склероза, относящегося к мультифокальным заболеваниям, обусловлено взаимодействием факторов внешней среды (географических, экологических, вирусов и иных микроорганизмов) и наследственной предрасположенности, которая реализуется полигенной системой, определяющей особенности иммунного ответа и метаболизма. Ведущую роль в патогенезе рассеянного склероза играют иммунопатологические реакции.
Одно из первых событий в патогенезе этого заболевания — активация анергичных аутореактивных по отношению к антигенам миелина CD4+ Т-клеток на периферии (вне ЦНС). Во время этого процесса происходит взаимодействие рецептора Т-клетки и антигена, связанного с молекулами II класса главного комплекса гистосовестимости на антиген-презентующих клетках, в качестве которых выступают дендритные клетки. При этом антигеном может быть персистирующий инфекционный агент.
В результате Т-клетки пролиферируют и дифференцируются преимущественно в Т-хелперы типа 1, которые продуцируют провоспалительные цитокины, что способствует активации других иммунных клеток. На следующем этапе Т-хелперы мигрируют через гематоэнцефалитичекий барьер. В ЦНС происходит реактивация Т-клеток антиген-презентирующими клетками (микроглия, макрофаги).
Развивается воспалительная реакция, вызванная повышением уровня провоспалительных цитокинов. Проницаемость гематоэнцефалитического барьера усиливается. Нарушается В-клеточная толерантность с возрастанием титров антител к различным структурам олигодендроглии и миелина. Повышается уровень активных форм кислорода, активность системы комплемента. В результате этих событий развивается демиелинизация с повреждением нервного волокна уже на ранних стадиях патологического процесса, гибель олигодендроглиоцитов и формирование бляшки.
Классификация
В настоящее время рассеянный склероз классифицируют по типу течения заболевания. Выделяют основные и редкие варианты развития болезни. К первым относятся: ремитирующее течение, вторично-прогрессирующее (с обострениями или без таковых), первично-прогрессирующие.
- Ремитирующее течение рассеянного склероза наиболее типично (до 90% случаев). Выделяют период появления первых симптомов или существенного усиления существующих длительностью не менее суток (экзацербация) и период их регресса (ремиссия). Первая ремиссия чаще бывает более длительной относительно последующих, поэтому этот период обозначают как этап стабилизации.
- Вторично-прогрессирующее течение рассеянного склероза наступает после ремитирующего течения, длительность которого индивидуальна для каждого пациента. Наступает стадия хронического прогрессирования с периодами обострения и стабилизации. Нарастание неврологического дефицита обусловлено прогрессирующей дегенерацией аксонов и снижением компенсаторных возможностей мозга.
- При первично-прогрессирующем течении рассеянного склероза (12-15% случаев) отмечается неуклонное нарастание признаков поражения нервной системы без обострений и ремиссий на протяжении всей болезни. Такое течение заболевание обусловлено преимущественно нейродегенеративным характером развития патологического процесса. Спинальная форма рассеянного склероза встречается крайне редко, с возможным дебютом до 16 лет или после 50 лет.

Симптомы рассеянного склероза
Клиническая картина рассеянного склероза отличается чрезвычайным полиморфизмом, особенно в дебюте заболевания, которое может быть и поли-, и моносимптомным. Часто заболевание начинается со слабости в ногах, реже с чувствительных и зрительных нарушений. Расстройства чувствительности проявляются чувством онемения в различных частях тела, парестезиями, радикулярными болями, симптомом Лермитта, а зрительные — оптическим невритом с выраженным снижением зрения, которое позднее, как правило, восстанавливается.
В некоторых случаях рассеянный склероз дебютирует с шаткой походки, головокружения, рвоты, нистагма. Иногда в начале заболевания может быть нарушена функция тазовых органов в виде задержек или частых позывов на мочеиспускание. Для ранних этапов рассеянного склероза типична дробность появления отдельных симптомов.
С развитием рассеянного склероза в клинической картине чаще всего выявляют разной степени выраженности симптомы поражения пирамидных, мозжечковых и чувствительных путей, отдельных ЧН и нарушение функций тазовых органов. Выраженность отдельных симптомов может варьироваться не только в течение нескольких дней, но даже часов. Среди типичных клинических проявлений рассеянного склероза ведущее место занимают парезы. Особенно часто наблюдают нижний спастический парапарез, реже — тетрапарез. Выраженность спастичности зависит от позы пациента. Так, в положении лежа гипертонус мышц менее интенсивен, чем в вертикальной позе, что особенно заметно при ходьбе.
Признаки, обусловленные поражением мозжечка и его связей — динамическая и статическая атаксия, дисметрия, асинергия, интенционное дрожание, мегалография, скандированная речь. При поражении зубчато-красноядерных путей интенционный тремор принимает характер гиперкинеза, резко усиливающегося при перенаправлении движения, а в тяжелых случаях распространяется на голову и туловище. У большинства пациентов вызываются стопные патологические рефлексы сгибательного и разгибательного типов, в редких случаях кистевые патологические рефлексы, клонус стоп и надколенников. В 30% случаев выявляются рефлексы орального автоматизма. Нередко наблюдается патология ЧН в виде оптического неврита и межъядерной офтальмоплегии.
Диагностика
Существуют определенные критерии диагностирования рассеянного склероза:
- наличие признаков многоочагового поражения ЦНС (преимущественно белого вещества головного и спинного мозга)
- постепенное появление различных симптомов болезни
- нестойкость некоторых симптомов
- ремитирующее или прогрессирующее течение заболевания
- данные дополнительных исследований
При вовлечении в процесс на субклиническом уровне соответствующих афферентных систем проводят исследования ССВП, ЗВП и слуховых вызванных потенциалов. Для регистрации клинически выраженных нарушений статики, а также слуха и нистагма проводят соответственно стабилографию и аудиометрию. На ранних стадиях рассеянного склероза для идентификации нарушений, типичных для оптического неврита, обязательно проводят офтальмологическое исследование.

Дифференциальный диагноз
Рассеянный склероз необходимо дифференцировать прежде всего от заболеваний, сопровождающихся многоочаговым поражением ЦНС — коллагенозов и системных васкулитов (синдром Шегрена и болезнь Бехчета, системная красная волчанка (СКВ), узелковый периартериит, гранулематоз Вегенера) и инфекционных заболеваний с первичным мультисистемным поражением (ВИЧ-инфекция, бруцеллез, сифилис). Следует помнить, что для всех вышеуказанных заболеваний типично сочетание с патологией иных органов и систем. Кроме того, при рассеянном склерозе проводят дифференциальную диагностику с заболеваниями нервной системы — болезнь Вильсона, различные типы атаксий, семейный спастический паралич, которые отличаются от рассеянного склероза вялым прогрессированием или длительной стабилизацией патологического процесса.
Лечение рассеянного склероза
Пациентам с рассеянным склерозом следует постоянно находиться под постоянным наблюдением невролога. Цели лечение при рассеянном склерозе включают: купирование и профилактику обострений, замедление прогрессирования патологического процесса.
Для купирования обострений рассеянного склероза чаще всего используют пульс-терапию метилпреднизолоном в течение 4-7 дней. При малой эффективности данной пульс-терапии после ее завершения назначают метилпреднизолон перорально через день с постепенным снижением дозы в течение месяца. Перед началом лечения необходимо исключить противопоказания к использованию глюкокортикоидов, а в процессе лечения добавить и сопроводительную терапию (препараты калия, гастропротекторы). В случае обострения возможно проведение плазмофереза (от 3 до 5 сеансов) с последующим введением метилпреднизолона.
Препараты второй линии — иммуносупрессанты — блокируют многие иммунные реакции и препятствуют проникновению лимфоцитов через гематоэнцефалитический барьер. Клиническую эффективность иммуномодуляторов оценивают не реже одного раза в З месяца. Показано ежегодное проведение МРТ. При использовании интерферонов бета необходимо регулярное проведение анализов крови (тромбоциты, лейкоциты) и функциональных проб печени (АЛТ, АСТ, билирубин). Из группы иммунодепрессантов, помимо натализумаба и митоксантрона, в ряде случаев используют циклоспорин, азатиоприн.
Целью симптоматической терапии является купирование и ослабление основных проявлений рассеянного склероза. Для купирования хронической усталости применяют антидепрессанты (флуоксетин), амантадин и средства, стимулирующие ЦНС. При постуральном треморе применяют неселективные бета-адреноблокаторы (пропранолол) и барбитураты (фенобарбитал, примидон), при интенционном треморе — карбамазепин, клоназепам, при треморе покоя — препараты леводопы. Для купирования параксизмальных симптомов используют карбамазепин или иные антиконвульсанты и барбитураты.
Депрессия хорошо поддается лечению амитриптилином (трициклический антидепрессант). Однако следует помнить о способности амитриптилина к задержке мочеиспускания. Тазовые нарушения при рассеянном склерозе обусловлены изменение характера мочеиспускания. При недержании мочи используют антихолинергические препараты, антагонисты кальциевых каналов. В случае нарушения опорожнения мочевого пузыря применяют миорелаксанты, стимуляторы сократительной активности детрузора мочевого пузыря, холинергические средства и интермиттирующую катетеризацию.
Прогноз и профилактика
При рассеянном склерозе прогноз на дальнейшую жизнь в целом благоприятный. Возможность летального исхода можно свести к минимуму с помощью адекватного лечения основного заболевания и своевременных реанимационных мероприятий (в том числе ИВЛ). Естественное течение рассеянного склероза подразумевает инвалидизацию пациентов в течение первых 8-10 лет заболевания.
Методов первичной профилактики рассеянного склероза на сегодня не существует. Основной составляющей вторичной профилактики рассеянного склероза является продолжительная иммуномодулирующая терапия.
Патологические изменения в миелиновой оболочке нервного волокна головного либо спинного мозга – это рассеянный склероз, диагностика которого затруднительна на ранних сроках болезни. Тогда как при своевременном обращении за медицинской помощью удается существенно замедлить прогрессирование заболевания и сохранить трудоспособность человека еще на долгое время. Огромную роль в дифференциальной диагностике играют современные методы исследования.
Как распознать болезнь
Поскольку поражение миелиновой оболочки волокна нерва носит хронический характер, для постановки своевременного диагноза рассеянного склероза человек должен обращать внимание на малейшие изменения в собственном самочувствии.

Единого критерия, который бы позволял врачу быстро ориентироваться в разнообразных неврологических симптомах, не разработано. Это затрудняет на ранних сроках рассеянного склероза его диагностику. Предварительное заключение врача подтверждают либо опровергают результаты проводимых исследований:
- лабораторные – анализы крови, а также спинномозговой жидкости, иммунограмма;
- инструментальные методы – компьютерная, магниторезонансная томография, а также анализ вызванных потенциалов мозга.
Во многом раннее распознавание рассеянного склероза зависит от квалификации врача. При внимательном осмотре больного уже на первом этапе течения болезни можно отметить снижение вибрационной чувствительности, сбои в цветовосприятии, изменения слуха, памяти.
Для рассеянного склероза у женщин начальная стадия в диагностике не составляет труда. В клинических проявлениях преобладают симптомы расстройств тазовых органов – учащенные позывы на мочеиспускание, иногда в комбинации с запорами. При этом страдает чувствительность кончиков пальцев, усиливается головокружение, могут быть резкие перепады настроения.
Лабораторная диагностика
Стандартными методами диагностики, которые назначают всем людям с подозрением на какое-либо заболевание, являются общий анализ крови, а также биохимическое исследование. Особых отклонений в них, безусловно, не будет. Однако, заподозрить рассеянный склероз можно по следующим изменениям:
- повышение концентрации лимфоцитов – до 40% и более;
- уменьшение количества лейкоцитов;
- увеличение СОЭ – присутствие воспалительного процесса в организме, в том числе и аутоиммунного характера.
Среди биохимических параметров следует обращать внимание:
- глюкоза – ее концентрация не изменяется;
- ревматоидные показатели остаются в норме, либо слегка повышаются, к примеру, фибриноген и С-реактивный белок.
Подтвердить аутоиммунный сбой в организме призвана люмбальная пункция с забором спинномозговой жидкости. Процедуру должен выполнять врач, в условиях строгой стерильности. В случае рассеянного склероза в ней будет высокий процент специфических клеток – иммуноглобулинов, особенно IgG. Изменяется также количество лимфоцитов, могут присутствовать олигоклональные антитела.
Оценить состояние иммунной системы позволяет иммунограмма. В венозной крови исследуют иммунные клетки – отдельная часть их повышается, что говорить об аутоиммунном процессе, тогда как другие параметры снижены, что свидетельствует о низких защитных барьерах организма.
Инструментальная диагностика
Современный метод выявления рассеянного склероза – электромагнитное суперпозиционное сканирование мозговых структур. С помощью СПЭМС врачам удается оптимизировать сведения о спектре химических соединений в мозге – суммарной, а также очаговой потери миелина. Это позволять ставить диагноз склероза на ранней стадии его возникновения.
Так как разрушение миелиновой оболочки приводит к сбоям в проведении нервных импульсов, то крайне важным представляется своевременно определить сбой в электрической активности мозга. Помощь оказывают следующие инструментальные методы:
- При рассеянном склерозе вызванные потенциалы головного мозга будут замедлены либо значительно нарушены в двигательных, соматосенсорных либо слуховых, а также зрительных путях. Суть метода сведена к нанесению внешних раздражителей и отслеживанию электрических сигналов нервной системы на них с помощью компьютера. Метод позволяет врачу подтвердить начало заболевания на этапе, когда еще отсутствуют характерные неврологические признаки.
- Электроэнцефалограмма при рассеянном склерозе результативна в 1/3 случаев. Однако, нервный импульс может носить неспецифические следы сбоя в проведении, без четкой взаимосвязи с основным заболеванием.
С целью повышения результативности диагностики врачи рекомендуют проведение более информативных нейровизулизационных методов исследования.
Магнитно-резонансная и компьютерная томография
Внедрение в неврологическую практику таких диагностических процедур, как компьютерная и магнитнорезонансная диагностика рассеянного склероза позволила специалистам с высокой достоверностью оценивать состояние структур центральной нервной системы.

Степень чувствительности МРТ при рассеянном склерозе составляет 90–95%. Основные критерии подтверждения патологии:
- для лиц до 45–50 лет – обнаружение четырех и более очагов поражения в нервных волокнах с диаметром 3–4 мм;
- у людей старше 50–55 лет – очаги в поперечной части не менее 3–3.5 мм, либо какой-то из них прилегает к боковым желудкам, или же расположен в черепной ямке сзади.
Помогает повысить результаты диагностики рассеянного склероза на МРТ головного мозга введение контрастного раствора. Это позволяет усилить интенсивность сигнала, а также контрастность получаемых изображений тканей. Так, накопление вводимого вещества в очагах поражения будет свидетельствовать об активном воспалительном процессе или обострении болезни.
Помимо обследования головного отдела нервной системы, врачи обязательно назначают томограммы спинного мозга – для уточнения тяжести патологии. Если в заключении МРТ при рассеянном склерозе указаны множественные поражения, прогноз неблагоприятен.
Основные диагностические признаки
Объективная симптоматика неврологического характера – поражение проводящих путей с выпадением части чувствительного либо двигательного восприятия импульсов при рассеянном склерозе будет выглядеть следующим образом:
- недержание мочи, запоры – нарушения функции тазовых органов;
- утомляемость – желание отдохнуть даже в утренние часы, после 8–10 часов сна;
- сбои в зрительном, слуховом восприятии;
- ощущения мурашек, онемения, покалывания в разных частях тела, чаще с одной стороны;
- резкие перепады настроения – чаще склонность к депрессивным расстройствам.
Все проявления симптомов в диагностике рассеянного склероза врач обязательно сопоставляет с информацией от диагностических процедур:
- отклонения в составе спинномозговой жидкости;
- сбои импульсов в электрических потенциалах мозга;
- множественные очаги рассеянного склероза на МРТ снимках.
Очаговая неврологическая симптоматика нарастает постепенно, иногда ступенчато – обострения заболевания происходят все чаще, клинические признаки становятся ярче. На снимках томографии появляются множественные безмиелиновые участки.

Если для диагностики рассеянного склероза на ранней стадии требуется не менее 5–6 критериев, чтобы распознать болезнь, то на позднем этапе течения патологии опытный специалист уже при первичном осмотре больного может поставить адекватный диагноз.
Дифференциальная диагностика
Из-за многообразия признаков неврологического расстройства, рассеянный склероз необходимо дифференцировать с большим количеством иных патологий нервной системы. Ведь каких-либо специфических, только ему присущих симптомов, не имеется.
По сути, это болезнь исключения. Усомниться в диагнозе врачу могут помочь следующие критерии:
- человек жалуется на повышенную утомляемость и ухудшение двигательной активности, тогда как неврологический осмотр не выявляет отклонений в рефлексах;
- на снимках МРТ виден единичный очаг – к примеру, только в задней ямке черепа;
- спинальные симптомы преобладают, но функции тазовых органов не страдают;
- состав спинномозговой жидкости соответствует возрастной норме;
- на первом месте находится болевой синдром, что нехарактерно для рассеянного склероза.
Иногда системная волчанка сопровождается поражением структур ЦНС, но при ней обязательно будут присутствовать специфические проявления и изменения в анализах крови. При внезапном появлении очаговой неврологической симптоматики врач будет рассматривать диагнозы инсульта либо тяжелой мигрени. При болезни Паркинсона, Бехчета, синдроме Шегрена также помимо поражений нервного волокна происходят изменения в крови и ликворе, которые требуют высокой квалификации врача для их соотнесения с определенным заболеванием.
Самодиагностика рассеянного склероза абсолютна недопустима. Только после всестороннего обследования врач выставит правильный диагноз и подберет соответствующее лечение.
Содержание:
Спинальная форма рассеянного склероза – заболевание, в основе которого лежит разрушение миелиновой оболочки нервных окончаний. На её месте со временем образуется грубая соединительная ткань, которая просто не может выполнять функцию миелина. При этом происходит нарушение проводимости нервных импульсов от спинного мозга к органам. А течение заболевания будет зависеть от того, где находится поражённый участок и присутствует ли в нём воспалительный процесс.
Течение болезни

Рассеянный склероз – патология, которая имеет немало проявлений. Связано это с тем, что склеротические бляшки, состоящие из соединительной ткани, могут появиться на любом участке спинного мозга. И стадии формирования также могут быть разными. При этом симптомы могут не только появляться, но временами и пропадать.
Болезнь протекает с чередующимися ремиссиями и обострениями. И периоды полного отсутствия симптомов могут длиться до 5 лет и более. Но со временем обострения случаются всё более часто и проходят тяжелее. Однако индивидуальное лечение помогает снизить их частоту и вероятность развития всевозможных осложнений.
Симптомы спинальной формы рассеянного склероза могут быть самыми различными, что значительно затрудняет диагностику. И порой на постановку правильного диагноза уходит немало времени. К тому же, ещё пару лет назад многие врачи считали, что рассеянный склероз – это одна из самых тяжёлых патологий, которая рано или поздно закончится инвалидностью. А те лёгкие формы, которые проходили со временем, и пациент чувствовал себя вполне здоровым, принимали совсем за другие болезни.
Однако примерно в 25% всех диагностированных случаев человек живёт с этим заболеванием несколько десятков лет и при этом остаётся трудоспособным.
О том, как будет протекать заболевание в дальнейшем, становится понятно уже после развития первого приступа. Причём у женщин всё это проходит гораздо легче и с меньшим числом осложнений, чем у мужчин.
Типы болезни
Бывают такие формы склероза:
- Доброкачественный. Начинается всё с многочисленных приступов за короткий период времени, но затем наступают длительные периоды ремиссии, во время которых миелиновое волокно может полностью восстановиться. Инвалидности в этом случае не бывает, а заболевание может быть практически полностью вылечено.
- Ремитирующий. Приступы чередуются с ремиссией. Миелин восстанавливается частично, человек в этот период чувствует себя практически здоровым. Обострение может длиться несколько дней или недель, а восстановление – месяцы. Такое течение характерно для большинства больных, особенно если патология выявлена в начальной стадии.
- Первичный прогрессирующий. Ухудшение здоровья происходит постепенно. Нет ярко выраженного обострения. Но есть вероятность того, что в результате болезни пациент останется инвалидом. Чаще всего наблюдается у людей, которым такой диагноз был поставлен после 40 лет.
- Вторичный прогрессирующий. Через 5 лет пациент оказывается глубоким инвалидом. Одна из самых тяжёлых форм, которая постоянно прогрессирует.
- Прогрессирующе-ремитирующий. Самая редкая форма. На фоне постоянного прогресса присутствуют приступы, когда состояние резко ухудшается. После этого самочувствие ненадолго улучшается.
Лечение
К сожалению, нет пока ни одного лекарства, которое могло бы вылечить и предупредить развитие этой патологии. Поэтому основное лечение – симптоматическое. То есть пациент принимает те препараты, которые помогают избавиться только от проявлений заболевания, но не от него самого.
Всю терапию можно разделить на две большие группы. В первую будут входить препараты, которые пациент принимает во время обострения и ухудшения состояния. Вторая группа препаратов принимается длительно в случае ремиссии.
В период обострения принимаются кортизон и другие адренокортикостероиды в виде таблеток или уколов. Они помогают снять воспалительный процесс и предотвращают различные нарушения в органах. Лечение лучше всего начать с первых дней. Это помогает быстро перейти в ремиссию. Если приступы обострения протекают часто, то можно применять циклофосфамид и кортизон.
Во время ремиссии в терапии применяются такие средства, как:
- Азатиоприн.
- Циклоспорин А.
- Митоксантрон.
- Метотрексат.
- Бета-интерферон.
- Иммуноглобулины.
Все препараты подбираются строго врачом и в зависимости от общего состояния пациента и имеющихся проявлений заболевания.
Читайте также:


