Эпилепсия и синкопальные состояния что это такое
Потеря сознания может быть кратковременной (обморок), т. е. в течение секунд и минут, или длительной (кома), т. е продолжаться часы и дни. Не во всех случаях между ними могут быть проведены четкие границы.
Сонливость, торпор и сопор означают состояния, при которых сознание ограничено, но не полностью отсутствует. Эти состояния лишь по степени тяжести отличаются от комы и в основном обусловлены теми же причинами.
О ступоре говорят, когда больной вследствие каких-либо причин не обнаруживает никаких волеизъявлений. Ступор может сопутствовать прекоматозным состояниям; он встречается также и при других соматических страданиях (микседема, опухоль мозга), но преимущественно наблюдается при психических заболеваниях и прежде всего при шизофрении. Иногда ступор дает повод для смешения с прекоматозным состоянием.
В основе кратковременной потери сознания могут быть церебральные расстройства или нарушения кровообращения.
Видео по тактике при потере сознания
Эпилепсия
Классический эпилептический припадок характеризуется наличием ауры и собственно судорожного приступа сдвигательными проявлениями (конвульсии), который всегда наступает внезапно и сопровождается последующей постпароксизмальной стадией (кома, спутанность, сильные головные боли и т. д.) Эпилептический припадок развивается вне всякой зависимости от положения тела (важно для отличия от некоторых форм сосудистого коллапса). Припадки повторяются через более или менее длительные промежутки времени.
Эпилептическая аура выражается в различных феноменах: сенсорных (парестезии, видение пламени, акустические явления), моторны х (подергивания), вазомоторны х (побледнение, покраснение, потоотделение), висцеральных (внезапное чувство голода) и психических (внезапная смена настроения). У отдельных больных эти проявления всегда протекают стереотипно.
Собственно судорожный припадок начинается внезапно с общих тонических мышечных сокращений, продолжающихся примерно полминуты и переходящих в клоническую фазу с резкими подергиваниями всего тела. Нередко припадок начинается вскрикиванием Большей частью изо рта выделяется кровянистая слюна.
Прикусы языка не обязательны, но часто сопутствуют эпилептическому припадку и поэтому имеют большое диагностическое значение. Прикусы языка могут наблюдаться также и при сердечно-сосудистых приступах, но почти никогда при истерии. Часто непроизвольное мочеиспускание. При генуинной эпилепсии односторонние судороги крайне редки При непосредственном наблюдении эпилептического припадка диагноз можно, как правило, поставить довольно надежно по клинической картине.
Эпилептическое головокружение и эпилептический обморок встречаются реже и особенно часто смешиваются с приступами, обусловленными сердечно-сосудистыми нарушениями. Их рецидивирующий характер без признаков нарушения кровообращения позволяет поставить правильный диагноз. Нарколептический приступ приходится дифференцировать от собственно нарколепсии.
Диагноз эпилепсии может быть подтвержден пробой скардиазоловым шоком, а в последнее время с помощью электроэнцефалограммы.
Эпилепсия — заболевание головного мозга, соответствующее любому из следующих состояний:
- Не менее двух неспровоцированных (или рефлекторных) эпилептических приступов с интервалом > 24 ч.
- Один неспровоцированный (или рефлекторный) эпилептический приступ и вероятность повторных приступов, соответствующая общему риску рецидива (³ 60 %) после двух неспровоцированных эпилептических приступов, в следующие 10 лет.
- Диагноз эпилептического синдрома.
Критерии разрешения эпилепсии включают достижение определенного возраста у пациентов с зависящим от возраста эпилептическим синдромом либо отсутствие эпилептических приступов в течение 10 лет у пациентов, не получавших противосудорожные препараты более 5 лет.
Классификация эпилепсии проводится после определения критериев диагностики эпилепсии (определение выше). Классификация проводится с использованием трехуровнего ранжирования — определение типа приступов, типа эпилепсии и синдрома эпилепсии. Нейроимиджинг, ЭЭГ и другие исследования, если они есть, помогают улучшить классификацию на всех трех уровнях. Где это возможно, следует установить диагноз на всех трех уровнях. Этиологию эпилепсии следует устанавливать с самого начала и на каждом этапе всего диагностического пути. Знание этиологии может способствовать оптимизации классификации и имеет важные лечебные последствия для пациента.
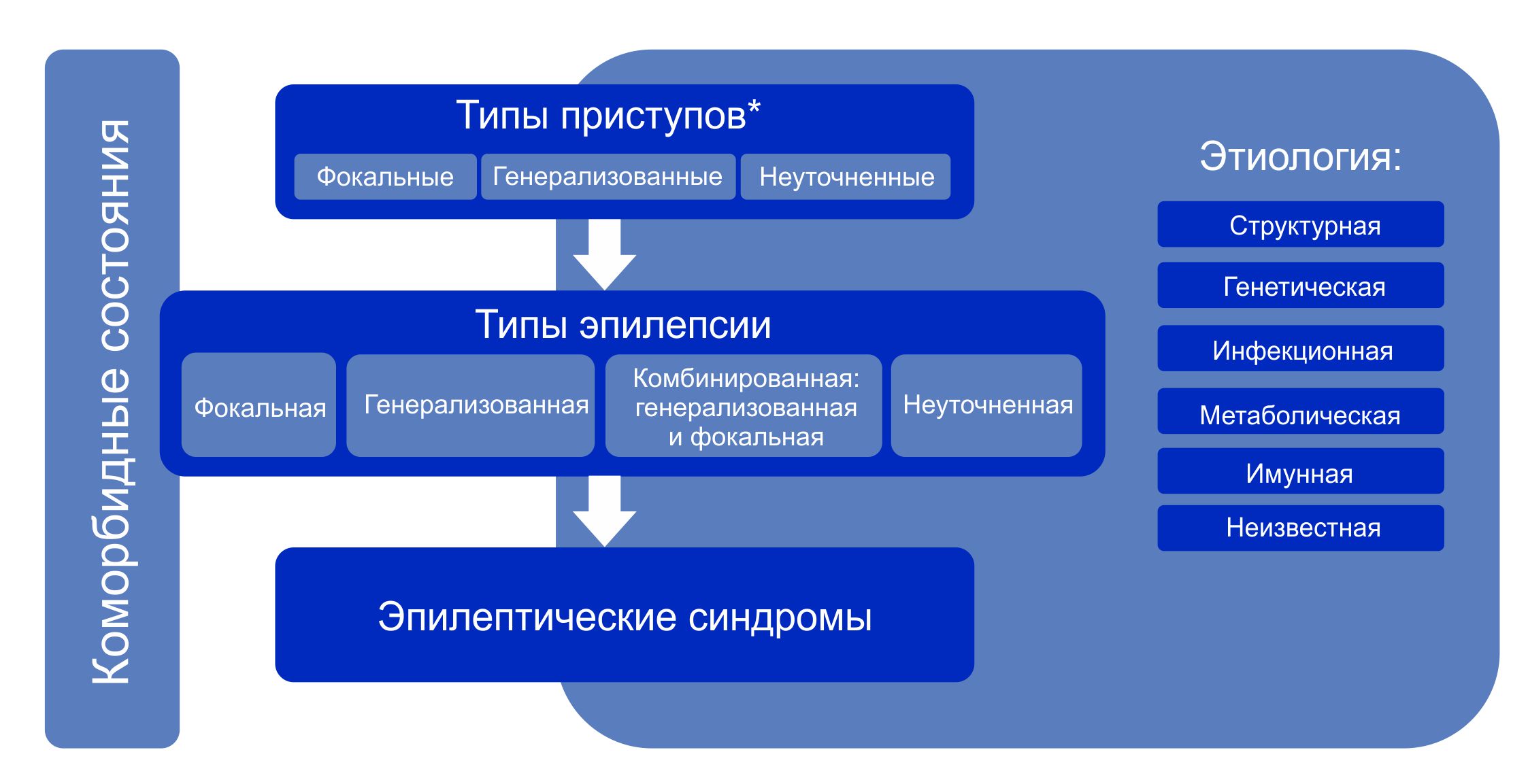
Примечание. * Оценивается по началу приступа.
Авакян Г. Н. Блинов Д. В. Лебедева А. В. Бурд С. Г. Авакян Г. Г. Классификация эпилепсии Международной Противоэпилептической Лиги: пересмотр и обновление 2017 года. Эпилепсия и пароксизмальные состояния. 2017; 9 (1): 6–25. DOI: 10.17749/2077–8333.2017.9. 1.006–025.
Алгоритм классификации эпилепсии:
- На первом этапе (уровне) определяют тип приступа: фокальный, генерализованный или с неизвестным началом.
- На втором этапе (уровне) устанавливают тип эпилепсии: фокальная, генерализованная или сочетанная фокальная и генерализованная, или неизвестная (unknown).
- На третьем этапе (уровне) определяют эпилептический синдром и коморбидность. Эпилептический синдром представляет собой совокупность характеристик, включая тип приступа, данные ЭЭГ и нейровизуализации, часто имеет возрастзависимый характер, провоцирующие факторы, хронозависимость и в ряде случаев определенный прогноз.
- На четвертом этапе (уровне) устанавливают этиологию эпилепсии: структурная, генетическая, инфекционная, метаболическая, иммунная или с неизвестной этиологией.
Пациенты с генерализованной эпилепсией имеют генерализованные типы приступов и могут иметь типичные интериктальные и / или иктальные ЭЭГ паттерны, которые сопровождают генерализованные типы приступов (например, генерализованный спайк-волна). Сопутствуют семейная история генерализованных типов приступов или генерализованная эпилепсия.
Пациенты с фокальной эпилепсией имеют фокальные типы приступов и могут иметь типичные интериктальные и / или иктальные ЭЭГ-паттерны, которые сопровождают фокальные типы приступов (такие как фокальные острые волны или фокальное интериктальное замедление). Нейроимиджинг демонстрирует фокальную структурную аномалию мозга и способствует установке диагноза, хотя пациенты с генетической этиологией и нормальной визуализацией могут также иметь фокальную эпилепсию. Фокальные эпилепсии могут быть унифокальными, мультифокальными или полушарными.
Пациенты могут иметь как генерализованные, так и фокальные типы приступов, с интериктальными и / или иктальными ЭЭГ-паттернами, которые сопровождают оба типа приступов. Пациенты с синдромом Драве и синдромом Леннокс-Гасто могут иметь генерализованную и фокальную эпилепсию.
В то время как концептуализация эпилепсий по их этиологии очень важна, эпилепсии также могут быть организованы (в соответствии с установленными достоверными общепринятыми клиническими и ЭЭГ — характеристиками) в эпилептические синдромы. Такие синдромы имеют типичный возраст начала приступа, специфические типы приступов и характеристики ЭЭГ и часто другие признаки, которые вместе взятые позволяют диагностировать конкретный эпилептический синдром. Идентификация синдрома эпилепсии полезна, так как она предоставляет информацию о том, какие основные этиологии следует учитывать и какие антиконвульсанты могут быть наиболее полезными. Некоторые эпилептические синдромы демонстрируют аггравацию приступов при определенных антиконвульсантах, чего можно избежать при ранней диагностике синдрома эпилепсии.
Неонатальный и младенческий период:
- самокупирующиеся неонатальные приступы и самокупирующаяся семейная неонатальная эпилепсия;
- самокупирующаяся семейная и несемейная младенческая эпилепсия;
- ранняя миоклоническая энцефалопатия;
- синдром Отахара;
- синдром Веста;
- синдром Драве;
- миоклоническая эпилепсия младенчества, младенческая эпилепсия с мигрирующими фокальными приступами;
- миоклоническая энцефалопатия при непрогрессирующих заболеваниях;
- фебрильные приступы, фебрильные приступы плюс, генетическая эпилепсия с фебрильными приступами плюс.
Детский возраст:
- эпилепсия с миоклонически-атоническими (ранее – астатическими) приступами;
- синдром Леннокса–Гасто;
- фебрильные приступы, фебрильные приступы плюс;
- абсансная эпилепсия;
- эпилепсия с миоклоническими абсансами;
- детская затылочная эпилепсия с ранним дебютом (синдром Панайотопулоса);
- детская затылочная эпилепсия с поздним дебютом (синдром Гасто);
- фотосенситивная затылочная эпилепсия;
- самокупирующаяся эпилепсия с центрально-темпоральными спайками;
- атипичная эпилепсия с центрально-темпоральными спайками;
- эпилептическая энцефалопатия с продолженной пик-волновой активностью во время сна;
- синдром Ландау–Клеффнера;
- аутосомно-доминантная ночная лобная эпилепсия.
Подростковый и взрослый возраст:
- юношеская абсансная эпилепсия;
- юношеская миоклоническая эпилепсия;
- эпилепсия с изолированными генерализованными тонико-клоническими приступами;
- аутосомно-доминантная эпилепсия со слуховыми проявлениями;
- другие семейные височные эпилепсии.
Любой возраст:
- семейная фокальная эпилепсия с вариабельным фокусом;
- рефлекторные эпилепсии;
- прогрессирующие миоклонические эпилепсии.
Наиболее важные генетические причины эпилепсии, которые могут быть идентифицированы при клиническом тестировании:
- хромосомные аномалии;
- аномалии гена.
Существует много способов, которыми генетические факторы могут способствовать развитию эпилепсии. Определенные генетические факторы, возможно, не были унаследованы и не могут быть переданы потомству. Вот некоторые важные генетические концепции, используемые на этом веб-сайте, и их определения:
- унаследованные аномалии генов, аутосомно-доминантное, аутосомно-рецессивное и менделевское наследование;
- приобретенные аномалии генов — de novo, спорадические, мозаицистические, зародышевые и соматические;
- полигенная / комплексная генетическая этиология.
Структурные эпилепсии определяются как имеющие выраженную структурную аномалию мозга, которая связана с существенно повышенным риском эпилепсии. Структурная аномалия мозга может быть приобретена (например, вследствие инсульта, травмы или инфекции) или может быть генетического происхождения; однако, как мы это понимаем в настоящее время, структурная аномалия мозга представляет собой отдельное нарушение, расположенное между приобретенным или генетическим дефектом и эпилепсией.
Магнитно-резонансная томография (МРТ) с использованием 1.5 Тесла аппарата является минимальным стандартным исследованием для исключения структурной аномалии. При этом исследовании важно выполнять протоколы, специфические для эпилепсии, которые позволяют тщательно изучать специфические приобретенные аномалии (например, склероз гиппокампа ) и тонкие пороки развития коры головного мозга, такие как фокальная дисплазия коры. Изображение с использованием 3 Тесла и использование передовых методов анализа программного обеспечения может помочь в выявлении структурных нарушений, не очевидных при обычной МРТ. Интериктальная и иктальная ЭЭГ вместе с дополнительными функциональными исследованиями нейровизуализации, такими как ПЭТ, ОФЭКТ и МЭГ, помогают внимательно изучить конкретную область мозга и идентифицировать тонкую аномалию. У детей младшего возраста в возрасте до 2 лет тонкие аномалии не могут быть выявлены из-за незаконченной миелинизации, и повторное исследование требуется в динамике.
Общие структурные аномалии мозга, связанные с эпилепсией:
- пороки развития коры головного мозга;
- сосудистые пороки развития;
- гиппокампальный склероз;
- гипоксически-ишемические структурные аномалии;
- травматическая повреждение мозга;
- опухоли;
- порэнцефалическая киста.
Метаболические эпилепсии определяются как имеющие определенное метаболическое нарушение, связанное с выраженным риском развития эпилепсии. Метаболические расстройства имеют генетическое происхождение; однако, как мы это понимаем в настоящее время, метаболические аномалии представляют собой отдельное нарушение, стоящее между генетическим дефектом и эпилепсией.
Важные метаболические эпилепсии:
- дефицит биотинидазы и голокарбоксилазы-синтазы;
- дефицит церебрального фолата;
- нарушения креатина;
- приступы при нарушении фолатного цикла;
- недостаточность транспортера глюкозы 1 (GLUT1);
- митохондриальные расстройства;
- пероксисомальные расстройства;
- пиридоксинзависимая эпилепсия.
Иммунные эпилепсии определены как имеющие выраженную иммунную опосредованную этиологию с подтверждением воспаления центральной нервной системы, что, как было показано, связано с существенно повышенным риском развития эпилепсии.
Важные иммуноопосредованные эпилепсии:
- Синдром Расмуссена;
- Антителоопосредованная эпилепсия.
Наиболее распространенная этиология эпилепсии во всем мире является инфекционной, особенно в развивающихся странах. Инфекции в центральной нервной системе могут вызывать как острые симптоматические припадки (которые тесно связаны со сроками первичной инфекции), так и эпилепсией. Инфекционная этиология включает туберкулез, ВИЧ, церебральную малярию, нейроцистицеркоз, подострый склерозирующий панэнцефалит, церебральный токсоплазмоз. Эти инфекции иногда имеют структурный коррелят, однако основная причина эпилепсии определяется как инфекционный процесс. Инфекционная этиология может иметь специфические последствия лечения. Существуют также последствия для общественного здравоохранения, поскольку профилактика таких инфекций может снизить нагрузку на эпилепсию, особенно в развивающихся странах. Наиболее распространенные из таких инфекций следующие:
- бактериальный менингит или менингоэнцефалит;
- церебральная малярия;
- церебральный токсоплазмоз;
- цитомегаловирусная инфекция;
- ВИЧ;
- нейроцистицеркоз;
- туберкулез;
- вирусный энцефалит;
- подострый склерозирующий панэнцефалит;
- прочие инфекции (токсокариоз, шистосомоз, болезнь Лайма (нейроборрелиоз).
Существует ряд состояний, связанных с рецидивирующими пароксизмальными событиями, которые могут имитировать симптомы, и ошибочно диагностироваться как эпилепсия. Важно, чтобы эти расстройства учитывались при оценке пароксизмальных событий, так как частота ошибочных диагнозов при эпилепсии высока во всем мире. История заболевания и видеозапись приступов помогают установить правильный диагноз. Существуют некоторые состояния, при которых могут сосуществовать эпилептические и неэпилептические события.
- вазовагальный обморок;
- рефлекторные аноксические приступы;
- аффективно-респираторные апноэ;
- гипервентиляционный обморок;
- самоиндуцированный обморок по методу Вальсальвы;
- неврологический обморок (мальформация Киари, гиперэксплексия, пароксизмальное болевое нарушение);
- насильственная верхняя непроходимость дыхательных путей;
- ортостатическая интолерантность;
- удлинение QT и сердечный обморок;
- одышечно-цианотические обмороки (при тетраде Фалло).
- мечтательность / невнимательность;
- самоудовлетворение;
- эйдетические образы;
- вспышки и реакции ярости;
- ощущения вне тела;
- панические атаки;
- диссоциативные состояния;
- неэпилептические приступы;
- галлюцинации при психических расстройствах;
- выдуманная/поддельная болезнь.
- связанные со сном ритмические двигательные нарушения;
- гипнотические вздрагивания;
- парасомнии;
- нарушения сна в фазу REM-сна;
- доброкачественный неонатальныймиоклонус сна;
- периодические движения ног;
- нарколепсия-катаплексия.
- тики;
- стереотипии;
- пароксизмальная кинезиогенная дискинезия;
- пароксизмальная некинезиогенная дискинезия;
- пароксизмальная дискинезия, вызванная нагрузкой;
- окулогирный криз;
- эпизодические атаксии;
- альтернирующая гемиплегия;
- гиперэксплексия;
- синдром опсоклонус-миоклонуса.
- мигрень со зрительной аурой;
- семейная гемиплегическая мигрень;
- доброкачественный пароксизмальный тортиколлис;
- доброкачественное пароксизмальное головокружение;
- циклическая рвота.
- доброкачественный миоклонус младенчества и дрожательные атаки;
- синдром Сандифера;
- неэпилептические падения головы;
- spasmus nutans;
- gовышенное внутричерепное давление;
- cемейный синдром ректальной боли;
- cпинальный миоклонус.
С современных позиций определяется 5 этапов:
- описание пароксизмального события, возможно по данным анамнеза;
- классификация приступа (анамнез, клиника, ЭЭГ, видео-ЭЭГ мониторинг);
- диагностика формы эпилепсии (анамнез, клиника, ЭЭГ, видео-ЭЭГ мониторинг, нейровизуализация);
- установление этиологии эпилепсии (МРТ, кариотипирование, биохимические исследования, биопсия мышц и прочее);
- диагностика сопутствующих заболеваний и установление инвалидности.
Эпилепсия — это хроническое заболевания головного мозга, характеризующееся
пароксизмальными нарушениями сознания, в основе которых лежит изменение
электрогенеза нейронов.
Суть электропатогенеза
1.деполяризация
2.синхронизация
3.гиперинтенсивный разряд
припадок
— — — — — — — —
клинический субклинический
— судорожный — ЭЭГ
— несудорожный
условия возникновения припадка
1.эпиготовность(врожденная особенность электрогенеза)
2.эпифактор
3.эпифокус
СТАДИИ ПРИПАДКА
1.стадия предвестников/аура, симптом-сигнал/, указывающая на локализацию
первичного эпилептогенного очага
2.собственно припадок/внезапность, кратковременность, падучесть/
— судорожный (тонико-клонические конвульсии.фазотон)
белое серое
белые и красные мышечные волокна
— несудорожный (в 5 раз чаще,чем судорожные)
ВНЕПРИПАДОЧНАЯ ФАЗА РАЗВИТИЯ ЭПИЛЕПСИИ
эпилептизация мозга: психоорганический синдром
— изменение характера и личности
/вспыльчивость, импульсивность, агрессивность, педантизм/
— деменция
Генерализованная и фокальная эпилепсия
90% 10%
полиморфность чувствительный
пароксизмов двигательный
Джексон
РЕАКЦИЯ СИНДРОМ БОЛЕЗНЬ
эпилепсия sui generis нарушение электрогенеза у молодых
преобладание ВАК над ТАК
эпилепсия tarda сосудистая ишемия у пожилых до 60-ти
эпилепсия senilis метаболические девиации у стариков
Формы несудорожных эпилепстических пароксизмов
1. дисмнестический идеаторный
2. атонический
3. акинетический
4. автоматический /простой и сложный абсанс/
5. гипертонический
6. илюзорно-галлюцинаторный
ЛЕЧЕНИЕ ЭПИЛЕПСИИ
фенобарбитал — постсинаптическая ГАМК большие судорожные припадки
+ — — — — — — — — — — — — — —
дефинин — пресинаптическая ГАМК — ГАМК-эргический механизм кортексина
Ламиктал = ингибирует глутамат,возбуждающий медиатор
Милосемид= освобождает глицин,тормозный медиатор
триметин малые несудорожные припадки
— — — — — — — — — — — — — —
ЭЭГ медленные волны
седуксен
+ психомоторное возбуждение
пирроксан и вегетативный компонент
эпилептического припадка
НЕОТЛОЖНАЯ ПОМОЩЬ ПРИ СЕРИИ ПРИПАДКОВ ИЛИ СТАТУСЕ
седуксен в/в сибазон МАДАМ
ЭКСПЕРТИЗА
редкие/до 2-х — 3-х в год/ и частые/ > 3-х в год/
с изменениями личности — психиатр
без изменений личности — невропатолог
АКТ о припадке. Свидетельство очевидцев. Стационарное обследование
НЕ ГОДНЫ К ВОЕННОЙ СЛУЖБЕ
НЕЭПИЛЕПТИЧЕСКИЕ ПАРОКСИЗМЫ
недостаточность недостаточность
вегетативного коркового
обеспечения обеспечения
1. в экстремальных состояниях у здоровых людей
(13 обмороков у американских космонавтов во время полета Союз-Апполон)
2. соматогенные обмороки/кардиогенные и пр./
3. неврогенные — рефлекторные
— дезадаптационные/ортостатические и др./
недостаточность эрготропной функции ВНС
При обмороках надо организовать фронт сопротивления для обеспечения
необходимой дозы мозгового кровообращения.
Дифференциальный диагноз
перед припадком припадок после припадка
ЭПИЛЕПСИЯ нейроны нет сек есть
мужчины сознание утрачено / сон /
ИСТЕРИЯ I > II есть часы нет
женщины психогения сознание сохранено
СИНКОП сосуды есть мин есть
юноши ишемия сознание уменьшено /вялость/
и девушки
Армейский распорядок дня — лучшая профилактика вегетативных обмороков
и истероидных реакций
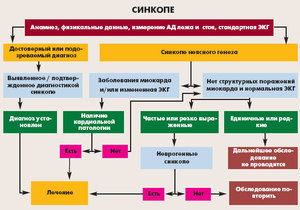
- Что же представляет собой синкопальное состояние?
- Главные причины возникновения синкопального состояния
- Классификация сикопальных состояний
- Ортостатический колапс
- Нейромедиаторный (рефлекторный) обморок
- Кардиогенные синкопе
- Цереброваскулярное синкопальное состояние
- Диагностика синкопального состояния
- Первая помощь при обмороке
- Лечение и профилактика синкопе
У больных при синкопе наблюдают побледнение кожных покровов, слабость, тошнота. Человек быстро приходит в себя после синкопального состояния. В среднем продолжительность состояния – 20–30 секунд. У людей в возрасте синкопе сопровождается ретроградной амнезией, они могут не помнить события, которые предшествовали обмороку.
Что же представляет собой синкопальное состояние?
Во время обморока человек не реагирует на внешние раздражители, у него замедляется пульс и дыхание. Редко бывает непроизвольное мочеиспускание, в мышцах отсутствует напряжение. После синкопе бывает головная боль, слабость, сонливость.
Чаще всего обмороки случаются у женщин и детей.
Головной мозг нуждается в интенсивном кровообращении. Для полноценного функционирования мозгу необходимы 13% от всего объема крови. Часто на фоне голодания, переутомления, заболеваний или стресса нормальная работа систем организма нарушается.
![]()
ишемические заболевания сердца (ишемические атаки);- сердечно-сосудистые заболевания;
- низкий уровень глюкозы в крови (например, при сахарном диабете, беременности или голодании);
- отравление или обезвоживание организма;
- аритмия или разовое нарушение ритма;
- невралгия языкоглоточного нерва;
- ВСД (вегето-сосудистая дистония);
- психические заболевания (в том числе истории, неврозы, депрессии);
- вирусные заболевания;
- высокая температура тела;
- травмы и опухоли головы;
- эпилепсия, нарушенная работа перикарда;
- гипервентиляция легких.
Классификация сикопальных состояний
Синкопальные состояния разделены на несколько видов. Они классифицируются согласно патофизиологичному механизму.

Обморок возникает, если человек долго находится под воздействием жары или мороза, в момент сильной физической нагрузки. В этот момент случается аномальная реакция на изменение позы. Например, если резко встать или прыгнуть. К обмороку этого типа проводят патологии в работе сердца, мультисистемная атрофия, побочное действие лекарств, болезни Паркинсона.
Синкопе также спровоцированы недостаточностью автономной регуляции организма. Еще встречаются при сахарном диабете, амилоидной нейропатии, как реакция на алкоголь или лекарства.
Синкопе этого типа вызывают брадикардия, расширение сосудов как следствие гипотензии или гипертензии. Провоцирует ситуационный обморок боль, неприятные резкие звуки, кашель, эмоции, тугой воротник или резкий поворот головы.
В 20% случаев обморок этого типа спровоцирован патологией в работе сердечной мышцы. Чаще это нарушение проводимости, ритма, морфологичные и структурные изменения сердца. Легочная гипертензия, миксомы сердца, стеноз аорты. Вероятность обморока повышается, когда потребность организма в крови намного больше, чем выбрасывает кровоток.
Диагностика синкопального состояния
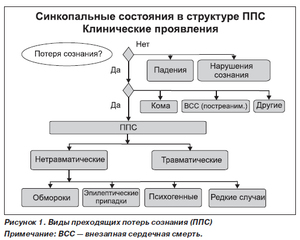
Синкопальное состояние в анамнезе больного характеризуется частым аритмичным дыханием, слабым пульсом, расширенными зрачками, низким артериальным давлением. Дифференцированная диагностика проводится одновременно неврологами и кардиологами.
Лечащие врачи много внимания уделяют клиническим симптомам. При разовом обмороке диагноз поставить сложно. Порой обморок вызван стрессом или травмой человека и он очевиден, не нуждается в дополнительной диагностике.
Если человек начинает часто терять сознание, при этом соблюдается периодичность обмороков – врач обращает на это внимание. Учитываются также симптомы, которые сопровождают синкопе. Важно обратить внимание на самочувствие человека вовремя синкопе и после него.
Рекомендуют указывать, какие заболевания перенес пациент ранее. Принимал ли человек лекарства, дополнительно анализируется работа органов дыхания, врачи проверяют сердце, работу сознания. Часто направляют пациента на общие исследования и анализы: ЭКГ, рентген сердца и легких, анализ крови и мочи. Дополнительно назначают диагностику:
- рентген черепа;
- мониторное ЭГЭ;
- 10-секундный массаж каротидного синуса;
- энцефалография;
- КТ.
Первая помощь при обмороке
К сожалению, не все умеют оказывать первую помощь при синкопальном состоянии. Поэтому важно знать предшественники обморока и обезопасить себя. И научится помогать другим людям при необходимости.
Если человек чувствует что-то из этих симптомов либо наблюдает их у другого индивида, рекомендовано:
- лечь на ровную поверхность и поднять ноги под углом – 40–50 градусов;
- снять тесную одежду и дать доступ воздуха;
- вдохнуть нашатырный спирт;
- помассировать область висков или ямочки над верхней губой.
Чтобы дыхательные и кровеносные системы снова заработали нормально, необходимо воздействовать на рецепторы кожи. Можно потереть раковины ушей, обрызгать лицо холодной водой, растереть ладони или ступни, похлопать по щекам.
Лечение и профилактика синкопе

Лечение синкопальных состояний проходит медикаментозно. Каждый конкретный препарат врач назначает после диагностики и сбора анализов, когда определяет причину потери сознания. Например, при гипотонии (пониженном артериальном давлении) синкопе лечат внутримышечными уколами кордиамина 2 мл или метазона 1%. Порой терапия включает введение кофеина 10% под кожу.
Если обмороки возникают у людей с психическими нарушениями, то в первую очередь назначают психотропные лекарства. Курс лечения проходит минимум два месяца. Затем лечащий врач принимает решения, лечить синкопальное состояние изолировано или в этом нет необходимости.
Если обмороки вызваны вегетососудистой дистонией, назначают прием витаминов группы В, неотропы и вазоактивные вещества.
Профилактика синкопе, вызванных алкоголем, беременностью, истощением организма или стрессом включает в себя:
- продуманный режим дня, где есть место отдыху и расслаблению;
- работа с психологом и прохождение терапии;
- режим питания и диета;
- витаминотерапия;
- прогулки на свежем воздухе, физическая активность – йога, пилатес, бег.
При обмороках возможна госпитализация. Больные, которые имеют частые повторяющие приступы, имеют нарушение работы сердечно-сосудистой системы проходят терапию в стационаре. Показателями к особому лечению являются:
- ишемическая болезнь сердца;
- негативный семейный анализ;
- обморок, вызванный аритмией;
- травма после обморока (во время падения).
С.Г. БУРД, доцент кафедры неврологии и нейрохирургии Л/Ф ГОУ ВПО РГМУ им. Н.И. Пирогова, доктор медицинских наук
Эпилепсия — это хроническое заболевание, клиническим проявлением которого являются приступы, проявляющиеся внезапным, непроизвольным, кратковременным изменением поведения, нарушениями моторной активности, вегетативных функций, сознания или чувствительности, сопровождающиеся ненормальной электрической активностью мозга.

Эпилепсия и приступы занимают в структуре неврологической патологии 3-е место. Распространенность эпилепсии различна в зависимости от страны и в среднем колеблется от 5 до 10 человек на 1000. 1—2% населения земного шара страдает эпилепсией. Заболевание длится в среднем 10 лет от момента постановки диагноза до полного отказа от принимаемого препарата, хотя у части больных период активных приступов бывает и короче. В 1/3 случаев причина смерти подобных больных связана с приступом. И также примерно у трети пациентов заболевание становится пожизненным.
Ведущим звеном эпилептогенеза является дисбаланс в функционировании тормозных и возбуждающих медиаторов мозга с преобладанием активности глутаматергической нейромедиации. Это приводит к изменению соотношения процессов возбуждения и ингибирования в коре больших полушарий.
Причинами активации глутаматергической нейромедиации являются: избыточный синтез или высвобождение глутамата, уменьшение синтеза и высвобождения гамма-аминомасляной кислоты (ГАМК) в синаптическую щель, повреждение глутаматных и ГАМК-рецепторов, образование аутоантител к NMDA-глутаматным рецепторам. Подобные процессы в свою очередь приводят к тому, что в мембране нейронов открывается избыточное количество хемозависимых ионных каналов Na+ и Ca+, уменьшается число открытых каналов К+ и Cl+. Это вызывает деполяризацию трансмембранного потенциала. А сами нейроны становятся склонными к спонтанному пароксизмальному деполяризационному сдвигу, и у них развивается гиперчувствительность к разрядам других нервных клеток. Именно эти процессы являются мишенями для противоэпилептических препаратов (ПЭП).
В детском возрасте наиболее частыми причинами эпилепсии становятся генетические синдромы и родовая травма. Цереброваскулярные расстройства характерны для эпилепсии старческого возраста.
Эпилепсия очень различается по степени тяжести и течению. Так, некоторые пациенты имеют эпилепсию легкого течения с приступами, которые полностью контролируются медикаментозно. Другие больные страдают резистентной эпилепсией с множественными приступами, несмотря на адекватное лечение.
Вдобавок ко всему эпилепсия является эпизодическим пароксизмальным состоянием, развитие которого зачастую невозможно предугадать. Многие пациенты с эпилепсией практически здоровы в межприступном периоде, но не могут спрогнозировать эпизоды потери сознания и двигательные нарушения.
Большинство приступов у таких больных могут не являться эпилептическими в полном смысле этого слова. Иначе говоря, они могут быть реакцией на некоторые экзогенные факторы, вызвавшие расстройство ЦНС, такие как гипоксия, действие некоторых токсинов или лихорадка. Существует большое количество пароксизмальных состояний, имеющих сходные черты с эпилепсией, но являющихся неэпилептическими. К таковым можно отнести: синкопальные состояния (ваговазальные, кардиальные синкопы), психогенные нарушения, нарушения, связанные со сном (ночные кошмары, ночные страхи, сомнамбулизм, сноговорение), миоклонии.
Любая болезнь, поражающая ЦНС, может привести к возникновению этого расстройства. Поэтому эпилепсия является полиэтиологическим заболеванием.
Главные особенности эпилептических приступов, которые отличают их от других проявлений патологической активности ЦНС, заключаются в их стереотипности и рецидивировании. Одной из важнейших разработок в эпилептологии является принятие международной классификации приступов (ICES). Сутью данной классификации является распознавание двух их основных видов.
Первые начинаются локально в отдельном участке мозга и затем могут распространяться на весь головной мозг (применяются термины парциальные, фокальные приступы). Вторые изначально инициируются из обоих полушарий и получили название генерализованных.
Основой данной классификации является признание высокоспециализированной нейронной организации мозга с функциями, локализованными в строго определенных анатомических областях. Поэтому эпилептические приступы, генез которых происходит в определенных зонах головного мозга (фокусах), классифицируются как парциальные. Наоборот, те приступы, для которых не найден локальный источник, называются генерализованными. Это разделение по физиологическим критериям показало себя полезным в понимании эпилепсии и определении терапевтических стратегий.
Пациент со сложными парциальными приступами может проявлять активность, которая поверхностно появляется и в норме, но это делается без кажущегося понимания окружающей действительности. Сложные парциальные приступы могут длиться пару секунд. Эти короткие эпизоды могут быть спутаны с абсансами. Однако дифференциальная диагностика между этими типами приступов обязательно должна быть проведена, потому что препараты, используемые для лечения абсансов, неэффективны при сложных парциальных приступах. Большинство сложных парциальных приступов длятся от 1 до 3 минут, иногда дольше. У пациентов часто бывает постприпадочное состояние, длящееся несколько минут. Больные не могут вспомнить события, происходящие с ними во время приступа.
Обратимся теперь к генерализованным приступам. Они могут быть судорожными (тоническими, клоническими, смешанными — вместе grand mal) и бессудорожными (petit mal).
Бессудорожные приступы наиболее характерны для детского возраста. Они проявляются нарушением сознания, закрыванием глаз, пристальным взглядом и малыми движениями мимической мускулатуры. Они длятся от нескольких секунд до минуты. Однако могут повторяться до сотни раз за день и иметь очень короткий межприступный интервал.
Когда пациент правильно исполняет указания врача и у него нет приступов, необходимо проверить концентрацию препарата в крови. Если у больного случился приступ от прекращения приема ПЭП и обнаружен низкий уровень препарата в крови, то можно думать об инкомплаентности. В данном случае надо объяснить больному необходимость четкого соблюдения рекомендаций.
Тонические приступы представляют собой тонический спазм мышц лица и туловища, сопряженный со сгибанием верхних конечностей и разгибанием нижних. Чаще всего также встречаются в детстве и могут вести к падениям.
Клонические приступы могут иметь сходство с миоклоническими, за исключением того, что при клонических судорогах имеется потеря сознания и частота их меньше, нежели чем миоклонических.
Приступ обычно сопровождается тахикардией и повышением артериального давления, он длится несколько минут, но может идти один за другим без существенных интервалов. Это состояния называется эпилептическим статусом. Больной способен вернуться в сознание через 10—15 минут, однако спутанное состояние сознания и тошнота может сопровождать его в течение целого дня.
Для атонических приступов характерно то, что у больного как бы отказывают ноги и он внезапно падает на пол. Наиболее часто данные приступы наблюдаются у детей с синдромом Леннокса—Гасто. Такие обострения, как правило, длятся несколько секунд и не сопровождаются потерей сознания. Однако риск получения травмы при падении очень велик.
Эпилептические приступы часто являются неспецифическим симптомом какого-либо заболевания, природу которого трудно установить, по аналогии с тем, что лихорадка является симптомом множества заболеваний. Вот почему сложнейшей задачей в предварительной оценке приступа является определение его природы: эпилептической либо неэпилептической. Не менее трудный шаг — оценка вероятности того, насколько произошедший приступ является предвестником или дебютом эпилепсии.
Назначая противоэпилептическую терапию (ПЭТ), врач должен не только стараться медикаментозно предотвратить возникновение эпилептических приступов, но и вернуть подобных больных к полноценной, продуктивной жизни с отсутствием побочных эффектов от лекарств.
Сложное решение, которое приходится принимать врачу при возникшем у пациента эпилептическом приступе, связано с тем, когда же начать ПЭТ. Первым шагом здесь является оценка риска возникновения повторных приступов. А если приступы неэпилептические, лечение должно быть направлено на истинную причину, например, при алкогольных приступах нужна корректировка поведения, при психогенных — консультация у психиатра.
Основной целью ПЭТ является предотвращение повторных приступов. Но только правильная идентификация эпилептического синдрома позволяет спрогнозировать риски дальнейшего возникновения приступов на фоне проводимого лечения.
Лечение должно быть начато одним препаратом, т.е. сохраняется приверженность монотерапии на старте лечения. Существующие данные демонстрируют, что 60% пациентов с дебютом эпилепсии могут успешно контролироваться при такой тактике. Если первичная монотерапия неэффективна, то используется альтернативная монотерапия препаратом, который тропен к той же категории приступов. Однако пациентам с резистентной эпилепсией обязательно требуется политерапия.
Лечение начинают с небольшой дозы, постепенно увеличивая до прекращения приступов или появления признаков передозировки. При недостаточном эффекте уточняется диагноз, а также достигнута ли максимально переносимая доза. В последнем случае, и к тому же, если диагноз эпилепсии подтвержден, больной может быть переведен на политерапию.
После того, как терапия ПЭП начата, надо обязательно оценить эффективность препарата и его безопасность. Оценка эффективности наиболее информативна при точном фиксировании каждого приступа пациента. Важная рекомендация пациентам: вести дневник приступов в виде календаря, чтобы точная оценка эффективности могла быть сделана по этому дневнику.
Не каждый приступ приводит к эпилепсии. На протяжении жизни 11% людей переживали хотя бы один приступ, а эпилепсию-болезнь имеют всего 2—3% населения. Следовательно, только одна треть пациентов, перенесших приступ, заболевает эпилепсией.
Несмотря на современные достижения в эпилептологии, у 30% пациентов будут сохраняться эпилептические приступы, и такие пациенты могут быть отнесены к группе фармакорезистентных, что многих из них делает кандидатами для нейрохирургического лечения. Продолжающиеся эпилептические приступы оказывают влияние на здоровье физическое и психосоциальное, а также на познавательные функции, что приводит к инвалидизации больных. В большинстве случаев фармакорезистентные формы заболевания у взрослых пациентов относятся к фокальным эпилепсиям, связанным с поражением височной или лобной долей.
Крайне важным является решение о прекращении лечения ПЭП. Оно должно приниматься только со ссылкой на возможность возникновения повторных приступов. Ранее считалось, что лечение может быть остановлено после того, как у пациента в течение 2-х лет не происходят приступы, т.е. достигнута медикаментозная ремиссия. В настоящее время данная рекомендация пересмотрена в контексте нового знания эпилептических синдромов. Некоторые из них являются зависимыми от возраста. И многие пациенты после полового созревания имеют низкий риск возобновления приступов. Но для других синдромов тенденция к рецидивам сохраняется на протяжении всей жизни и то, что заболевание находится в ремиссии, не означает, что необходимо отменять лечение. Например, пациент с артериовенозной мальформацией должен иметь полный контроль над приступами в течение многих лет, но при прекращении лечения риск их возобновления возрастает многократно.
Читайте также: