Болит нерв на руке после операции
Защемление лучевого нерва или компрессионно-ишемическая невропатия – одно из наиболее частых заболеваний периферической нервной системы. Это явление имеет ряд характерных симптомов и причин возникновения. В более легких случаях, при своевременном обращении за врачебной помощью, заболевание хорошо поддается консервативному лечению, тогда как для лечения тяжелых форм болезни часто требуется оперативное вмешательство.
Травма – как основная причина компрессий
У некоторых пациентов подобного рода невропатии случаются вследствие неправильного использования средств опоры. Как бы парадоксально это не прозвучало, но защемлению лучевого нерва в руке часто подвержены люди с переломами нижних конечностей, когда травмированный неправильно пользуется костылями. Вследствие неправильной позы и использовании неподходящей опоры, происходит сдавливание лучевого нерва.
Помимо этого, банальный ушиб от падения или неосторожного движения может привести к травмированию нерва.

Иные распространенные причины компрессии
Как правило, они также связаны с механическим повреждением. Среди причин защемления лучевого нерва в руке выделяют следующие:
- образование рубцов между мышцами в непосредственной близости от лучевого нерва после удара;
- перелом плечевой кости;
- продолжительное сдавливание верхних конечностей жгутом;
- последствия инъекций, сделанных в наружную часть плеча, когда нерв пациента расположен в отличном от общепринятого месте (аномальное расположение).
Интоксикации
Следующая причина патологии – токсическое воздействие на лучевой нерв инфекций и алкоголя. Например, интоксикация организма, как осложнение после перенесенного гриппа или другого инфекционного заболевания (пневмонии или сыпного тифа). И если осложнения после гриппа - явление редкое, то отравление организма вследствие чрезмерного употребления алкоголя наблюдается намного чаще. Обычно пациентов, увлекающихся спиртным, мало заботит тот факт, что утром после пробуждения организм работает неправильно. В такие моменты их больше заботит другое, а в состоянии опьянения человек чувствует себя лучше. Именно поэтому обращение ко врачу откладывается на потом, что только усугубляет положение дел больного.
В исключительных случаях причиной поражения нерва становятся тяжелые отравления свинцом.
Редкие причины
Травмы и отравления считаются наиболее распространенными причинами защемления лучевого нерва, однако, в медицинской практике встречаются и такие, как сахарный диабет, дисбаланс гормонов в женском организме, состояние беременности.
Характерные симптомы защемления лучевого нерва
Основные признаки этого заболевания в зависимости от степени его поражения сводятся к болевому синдрому и ограничению подвижности, сопровождающейся нарушением чувствительности отдельных частей верхних конечностей. Подобным патологиям часто сопутствуют нарушения разгибательных движений кистей рук.
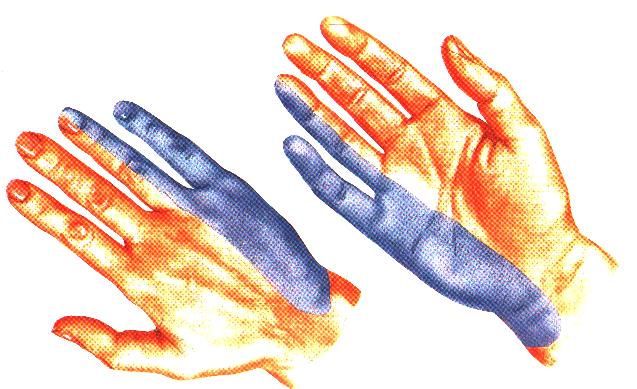
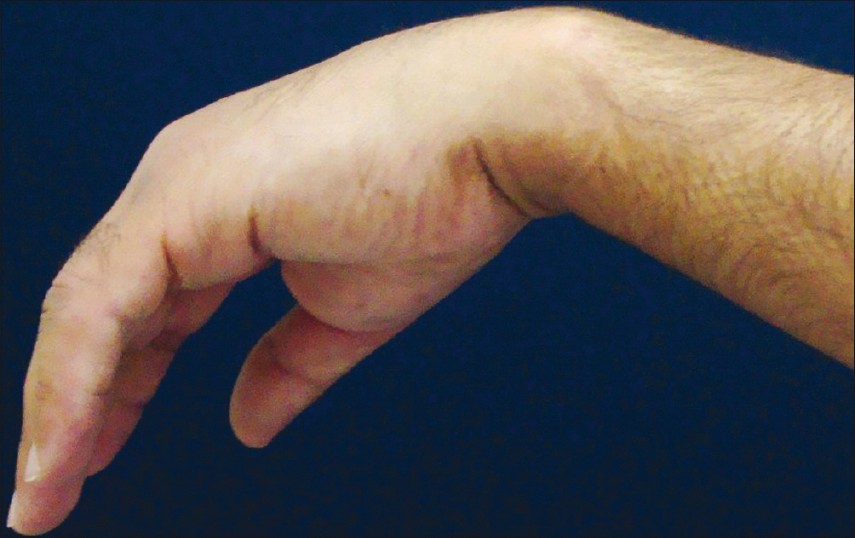
Если защемление лоцируется в области подмышечной впадины, нарушение разгибательной функции руки наблюдается в предплечье. При этом невозможно удержать кисть в горизонтальном положении, когда вы удерживаете руки перед собой. При таких патологиях кисть свисает.
Так как лучевой нерв отвечает за совершения движений лучезапястным и локтевом суставами, первым, третьим и большим пальцами, онемение и болевые ощущения часто наблюдаются именно в этих частях руки. Иногда пациенты жалуются на сильную жгучую боль в большом пальце, отдающую в верхние отделы конечности, например, в плечо.
Типы компрессионного поражения нерва
В зависимости от места поражения (сдавления) нерва, симптоматика патологии различается. Для каждого типа повреждения нерва характерны свои отличительные признаки. Приведем наиболее распространенные симптомы болезни для каждого случая.
Компрессии первого типа
Компрессии первого типа обладают следующими отличительными признаками:
- в распрямленном состоянии верхних конечностей наблюдается затруднение разгибательных движений кисти, а также устойчивое прилегание первого и второго пальцев руки;
- слабость кисти при попытке поднятия руки (пациент не может привести кисть в горизонтальное положение);
- нарушение разгибательных рефлексов в области локтевого сустава;
- снижение чувствительности в пальцах;
- чувство онемения и покалывания в кисти.
Второй тип компрессии
Возникает при сдавлении нерва в средней трети плеча во время сна, либо в результате длительной фиксации руки, повреждения конечности жгутом или продолжительного нахождения человека в неудобной позе.
Помимо этого, второй тип компрессионной невропатии встречается у пациентов с осложнениями после перенесенных инфекционных заболеваний, а также с отравлением свинцом.
Этот тип считается более распространенным и характеризуется такими признаками:
- при полном сохранении разгибательных рефлексов предплечья и хорошей чувствительности плеча отмечаются нарушения в движении пальцев;
- утрата чувствительности на внутренней поверхности кисти.

Третий тип компрессии
Для этого типа компрессии характерны следующие симптомы:
- сильные болевые ощущения в области предплечья, при разгибании пальцев и совершении вращательных движений кистью;
- ярко выраженная боль в плече и локте;
- слабость и гипотрофия (одна из форм дистрофии, сопровождающейся снижением мышечной массы) мышц предплечья.
Диагностика патологии
Уточнение диагноза защемления лучевого нерва осуществляется посредством нескольких последовательных медицинских мероприятий, включающих в себя:
- предварительный осмотр терапевта с последующим направлением к специалисту - невропатологу;
- проведение неврологом диагностических тестов на предмет нарушений в работе периферических нервов;
- комплексное исследование общего состояния нервной проводимости и функционального состояния мышц верхних конечностей (проведение электронейромиографии);
- исследование крови и мочи пациента (общие анализы, анализ на уровень сахара в крови, исследование биохимического состава крови).
Лечение невропатии
Методы лечения невропатии подбираются индивидуально для каждого пациента в зависимости от степени компрессии, локализации патологического процесса и причин его возникновения. Например, лечение защемления лучевого нерва, вызванного интоксикацией организма, осуществляется посредством медикаментозного воздействия. Заболевание сопряженное с переломами костей рук – путем обездвиживания конечности на время срастания перелома с последующими реабилитационными мероприятиями. Для устранения компрессий, вызванных разрывом лучевого нерва, требуется оперативное вмешательство.
Лечение защемления лучевого нерва в кисти, спровоцированное механическим воздействием (неудобной позой во время сна, неправильным использованием костылей), осуществляется традиционными методами с обязательным устранением причин компрессии.
Подавляющее число больных проходят амбулаторное лечение, и только при наличии тяжелых патологий пациент госпитализируется в стационар (например, когда требуется введение сильнодействующих препаратов).
Консервативные методы лечения компрессионных невропатий заключаются в назначении медикаментозных препаратов таких, как:
- лекарственные средства для устранения болевых ощущений и снятия воспаления (нестероидные противовоспалительные препараты);
- средства для снятия отечности в больной конечности;
- медикаменты для улучшения кровоснабжения пораженных участков (сосудорасширяющие препараты);
- препараты для усиления нервной проводимости в верхних конечностях;
- витаминные добавки группы В и стимуляторы для ускорения регенерации нервных волокон.
Для достижения желаемого эффекта, а также ускорения восстановительных процессов рекомендуется медикаментозное лечение комбинировать с физиопроцедурами, назначаемым врачом-физиотерапевтом. К дополнительным физиотерапевтическим методам лечения защемления лучевого нерва относятся следующие:
- комплекс специальных упражнений (лечебная физкультура, в том числе гимнастика в водной среде);
- массаж при защемление лучевого нерва;
- иглоукалывание (иглорефлексотерапия);
- лекарственный электрофорез;
- магнитотерапия и электромиостимулиция;
- озокерит (восковое прогревание конечностей);
- местное наложение лечебных грязей (грязевые аппликации).
Наилучшим восстановительным эффектом обладают процедуры массажа и лечебной физкультуры. Комплекс упражнений назначаются индивидуально для каждого пациента с учетом тяжести его состояния.

В исключительных случаях, когда консервативные методы лечения защемления лучевого нерва в руке не способствуют устранению компрессии, применяется хирургическое вмешательство.
Общий восстановительный период варьируется в пределах двухмесячного срока, однако, может меняться в зависимости от тяжести патологии и увеличиваться в случаях, когда лечение проводится путем оперативного вмешательства. В послеоперационный период, пациенту с защемлением лучевого нерва в кисти, требуются специальные реабилитационные мероприятия для полного восстановления.
- Раздел:Термины на Р
- | E-mail |
- | Печать
Реабилитация больных с повреждением нерва включает предоперационную подготовку, операцию (нейрография, аутопластика, невролиз) и послеоперационное восстановительное лечение, а также консервативное лечение при неполном нарушении проводимости. До операции на нервах при наличии деформирующих рубцов кожи и мягких тканей проводят кожную пластику для получения адекватных пассивных движений в соответствующих суставах в более полном объеме.
Иногда больные с повреждением нервов поступают с различной степенью суставной контрактуры из-за предшествующего длительного бездействия в результате иммобилизации конечности, болевого синдрома. Таким больным до операции производят разработку пассивных движений в суставах для преодоления туго подвижности.
Для ускорения процессов регенерации послеоперационное лечение при дистальных уровнях повреждения проводят не менее года, а при повреждении нижнего первичного ствола плечевого сплетения, седалищного нерва — свыше 3 лет.
Воздействие низкоэнергетическим лазером на нерв с неполным нарушением проводимости во время операции после невролиза и в ближайший послеоперационный период ускоряет восстановление проводимости. Вдоль нерва и параллельно ему помещают тонкостенную прозрачную трубку, свободный конец которой выводят из раны. Через этот конец вводят гибкий проводник для воздействия лазером и проводят ежедневные 10-15 мин облучения нерва до снятия швов, когда одновременно удаляют за свободный конец всю трубку.
Показанием для прямой электростимуляции нерва является сохранение сниженной проводимости через внутриствольную неврому. После невролиза выше и ниже ее на нерв помещают металлические электроды, например из нихрома, соединенные через выведенные из послеоперационной раны изолированные проводники с электростимулятором. Применяют 1-5-секундные посылки прямоугольных импульсов длительностью каждого 0,1-1мс, частотой 10-77 Гц. Используют постоянно субпороговую силу тока или ежедневно пороговую силу 10-15 мин до 3 раз в сутки.
После невролиза через 3 нед. после шва нерва, заживления раны и удаления иммобилизирующей лонгеты больному рекомендуют ванны с температурой 35-45°С по 30-40 мин в течение 2-3 нед. В теплой воде после невролиза проводят активную и пассивную лечебную гимнастику в соответствующих суставах. После шва нерва в течение 1-2 мес. движения, чаще пассивные, направлены на сближение сшитых концов нерва, но не на их растяжение. Через 2 мес. объем движения может быть полным в любом направлении. Послеоперационный рубец между процедурами смазывают вазелином для отторжения корочек и размягчения рубцов в течение 3-7 суток.
Для ускорения регенерации нерва на область шва нерва и дистально по его проекции накладывают парафиновые или озокеритовые аппликации в течение 45 мин — 10-15 сеансов.
Необходимо избегать наложения аппликаций в зоне анестезии во избежание ожогов. Курсы тепловых аппликаций постоянно повторяют с перерывами 15-20 сут. до восстановления полного объема движений и чувствительности. Обычно при дистальных повреждениях нерва — это 1-1,5 года, при проксимальных — до 2-3 лет.
После операции при появлении первых признаков регенерации (болезненности мышц при их пальпации и/или едва заметных их болевых сокращениях, проявлении грубой болевой чувствительности в зоне анестезии) начинают стимулировать невромышечную передачу назначением антихолинэстеразных препаратов (прозерин, галантамин, оксазил в обычных дозировках ежесут. последовательно до 10 инъекций каждого препарата).
После операции до появления активных движений проводят пассивную гимнастику не только в суставах с той или иной степенью тугоподвижности, но и без явлений контрактуры для предупреждения ее в последующем.
Для предупреждения порочного положения конечности с суставной контрактурой длительное время периодически накладывают иммобилизируюшие лонгеты (гипсовые, пластмассовые).
Для улучшения состояния мышц проводят поверхностный и глубокий разминающий массаж курсами по 15 сеансов с перерывом 1 мес. в течение 1-3 лет. Болезненность мышц не является противопоказанием к массажу, так как она является одним из признаков реиннервации мышц.
У больных с полной реакцией дегенерации мышц после шва нерва электростимуляция не показана, т. к. она не приводит к убыстрению регенерации.
Через 2-3 нед. можно рекомендовать грязелечение в условиях бальнеологического санатория (Старая Русса, Кемери, Евпатория, Пятигорск).
Болезни нервной системы
Общее описание
Поражение (невропатия) лучевого нерва (G56.3) — это патологическое состояние, при котором поражается лучевой нерв. Проявляется затруднением разгибания мышц предплечья, запястья, пальцев рук, затруднением отведения большого пальца, нарушением чувствительности в области иннервации этого нерва.
Этиология невропатии лучевого нерва: сдавление лучевого нерва во сне (глубокий сон, сильная усталость, алкогольное опьянение); перелом плечевой кости; длительное передвижение с помощью костылей; перенесенные инфекции; интоксикации.
Клиническая картина
Пациентов беспокоят боли и ощущение покалывания, жжения в пальцах кисти и задней поверхности предплечья, слабость в мышцах кисти. Постепенно появляется онемение тыла кисти, нарушается приведение-отведение большого пальца, затрудняется разгибание кисти и предплечья.
При объективном осмотре пациента выявляют:
- парестезии и гипестезию в области тыла I, II, III пальцев, задней поверхности предплечья (70%);
- слабость в мышцах-разгибателях кисти и пальцев, слабость супинатора, плечелучевой мышцы (60%);
- невозможность отведения и приведения большого пальца (70%);
- снижение карпорадиального рефлекса (50%);
- мышечные атрофии (40%);
- появление боли во время супинации предплечья с преодолением сопротивления и в пробе с разгибанием среднего пальца (50%);
- болезненность при пальпации по ходу лучевого нерва (60%).
Диагностика поражения лучевого нерва
- Электронейромиография.
- Рентгенография или компьютерная томография локтевого и/или лучезапястного сустава.
- Латеральный эпикондилит.
- Сдавление заднего межкостного нерва.
- Поражение плечевого сплетения.
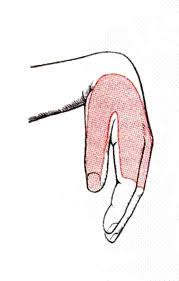 | 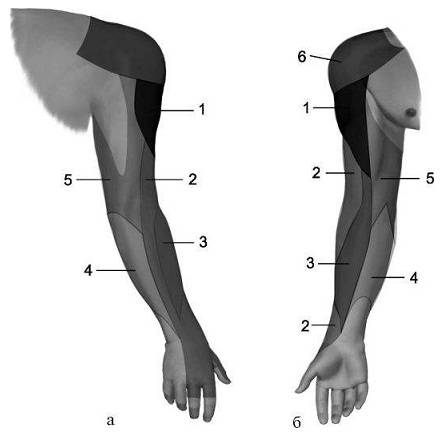 |
| Зона кожной иннервации лучевого нерва (2) | |
Лечение поражения лучевого нерва
- Нестероидные противовоспалительные препараты, витамины.
- Физиолечение, массаж.
- Временное ограничение физической нагрузки на руку.
- Новокаиновые и гидрокортизоновые блокады.
- Хирургическое лечение (применяется при компрессии лучевого нерва).
Лечение назначается только после подтверждения диагноза врачом-специалистом.
Имеются противопоказания. Необходима консультация специалиста.





- Ксефокам (нестероидное противовоспалительное средство). Режим дозирования: для купирования острого болевого синдрома рекомендуемая доза внутрь составляет 8-16 мг/сут. за 2-3 приема. Максимальная суточная доза — 16 мг. Таблетки принимают перед едой, запивая стаканом воды.
- Трамадол (анальгезирующее средство). Режим дозирования: в/в, в/м, п/к в разовой дозе 50-100 мг, возможно повторное введение препарата через 4-6 ч. Максимальная суточная доза — 400 мг.
- Кетопрофен (нестероидное противовоспалительное средство). Режим дозирования: в/м — 100 мг 1-2 раза в сутки; после купирования болевого синдрома назначают внутрь в суточной дозе 300 мг в 2-3 приема, поддерживающая доза 150-200 мг/сут.
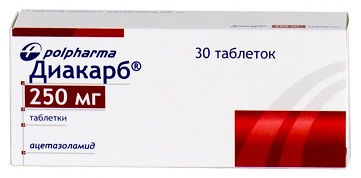
- Диакарб (диуретик из группы ингибиторов карбоангидразы). Режим дозирования: взрослым назначают по 250-500 мг однократно утром в течение 3 дней, на 4-й день — перерыв.
- Мильгамма (комплекс витаминов группы В). Режим дозирования: терапию начинают с 2 мл внутримышечно 1 р/д на протяжении 5-10 дней. Поддерживающая терапия — 2 мл в/м два или три раза в неделю.
- Прозерин (ингибитор ацетилхолинэстеразы и псевдохолинэстеразы). Режим дозирования: внутрь взрослым по 10-15 мг 2-3 раза в сутки; подкожно — 1-2 мг 1-2 раза в сутки.
Рекомендации
Рекомендуется консультация невролога, электронейромиография.

Боль в области шва и другие виды боли
Почему не проходит боль после операции? Как снять боль после операции? Каковы причины боли после операции? – в данной статье мы поможем найти ответы на эти и подобные вопросы, а именно – расскажем об эффективном и безопасном методе лечения боли после операции, о причинах и симптомах этого заболевания, а также о наиболее популярных мифах, связанных с ним.
что такое боль после операции
Боль после операции – это мучительные или неприятные ощущения у пациента, перенёсшего операцию. Боли ощущаются не только в области шва или смежных с ней, но и в отдаленных областях.
Характер болей зависит от того, по поводу какого заболевания была проведена операция. Чаще всего такие боли развиваются после операций по удалению грыжи межпозвонкового диска, паховой грыжи, желчного пузыря, протезирования суставов, гинекологических операций, а также после кесарева сечения, травм и ожогов.
причины боли после операции
Боли после других видов операций схожи в своих проявлениях: боль и скованность при движении, мышечные спазмы, ноющая боль в области шва.
Причинами развития боли после операции по удалению грыжи межпозвонкового диска как в ближайшем, так и в отдаленных послеоперационных периодах, являются:
- глубинные и поверхностные послеоперационные рубцы, которые сдавливают болевые нервные окончания, сосуды и нервные стволы;
- сужение позвоночного канала от рубцов и застоя венозной крови, сдавление спинного мозга и нервов;
- прогрессирование остеохондроза, появление новых грыж в соседних межпозвонковых дисках;
- воспаление в спинно-мозговом канале позвоночника;
- воспаление межпозвонковых суставов (артроз);
- спазм мышц поясницы и таза в области операционного шва;
- неполное удаление грыжи, которая продолжает давить на нервный корешок;
- повреждение нервных стволов, приводящее к онемению и нарушению функций конечности.
После других операции боли возникают по следующим причинам:
- глубинные и поверхностные послеоперационные рубцы, которые сдавливают болевые нервные окончания, сосуды и нервные стволы;
- спазм мышц в области операционного шва;
- воспалительный процесс в мягких тканях вокруг операционного шва;
- нарушение обменных процессов в мягких тканях вокруг операционного шва;
- образование спаек между швом и оболочками внутренних органов;
- венозный и лимфатический отёк в конечностях.
развенчиваем мифы о боли после операции
На сегодняшний день существует ряд заблуждений о лечении боли после операции, порождаемых в основном отсутствием у человека, столкнувшегося с данной проблемой, объективной информации по поводу предлагаемой терапии. Постараемся внести ясность в этом вопросе и развенчать наиболее популярные мифы.
Защемление нерва в руке — патологическое состояние, при котором нервное волокно начинает плохо передавать импульсы к тканям руки. У больного после повреждения нервных окончаний немеет конечность ниже места поражения, возникает боль, снижается чувствительность. В тяжелых случаях двигательная функция становится невозможной. Лечение патологии включает обезболивающие, применяются витаминные и другие средства для восстановления целостности нерва. Допускаются и методики народной медицины.
Причины ущемления нервных волокон
Повреждаться может плечевой, лучевой или локтевой нерв. Локализация поражения зависит от причин:

Перед тем как начинать лечение, врач должен найти точную причину сдавления нерва. В диагностике поможет анализ симптоматики, а также анамнестические данные, нужны и дополнительные методы обследования.
Симптоматика
Клиника сдавления нерва кисти зависит от локализации поражения. Повреждение нервного волокна руки возникает на уровне плечевого сустава, плеча, локтя или в области запястья.
Защемление локтевого нерва проявляется онемением, покалыванием, нарушением чувствительности. Неприятные ощущения могут быть в руке на уровне предплечья и пальце. Онемение обнаруживается в мизинце, а также в нижней половине безымянного пальца. Возможен паралич приводящего аппарата и мышц, сгибающих большой палец.
При полном поражении локтевого нервного волокна у пациента теряется чувствительность в безымянном пальце и мизинце.
Защемление лучевого нерва в руке сопровождается онемением, нарушением чувствительности, покалываниями, болевым синдромом.

Лучевой и локтевой нервы часто повреждаются в локтевом суставе. Если лучевой нерв поражен в области локтевого сочленения, то рука болит на протяжении всего предплечья и кисти. Возможна атрофия мышц, иннервируемых локтевым нервом. У пациентов нарушается чувствительность указательного, среднего и половины безымянного, а также большого пальцев (с ладонной стороны). Чувствительность нарушается во внутренней части ладони. С тыльной стороны кисти поражены дистальные (в области ногтевых пластин) фаланги мизинца, указательного, среднего, половины безымянного, большого пальцев. Пациенты при повреждении нерва не могут захватывать предметы. У больных отмечают характерный симптом висящей конечности. Нарушается отведение большого пальца, разворачивание кисти ладонью вверх.
Ущемление плечевого нерва имеет такие симптомы: нарушение чувствительности, скованность движений, полное или частичное онемение пальцев кисти. После сна пациент часто не может двигать рукой. Нарушается движение руки в суставных сочленениях. Сложенные друг к другу ладони больного не прилегают плотно.
Пациенты с повреждением плечевого нерва ощущают постоянную боль в мышцах, усиливающуюся после сна. Возможно побледнение кожи на руке, непроизвольные сокращения мышечного аппарата.
Защемление нерва кисти руки часто возникает, когда поражается нервное волокно на уровне запястного сустава. Эта патология встречается очень редко.
У пациентов отмечают такие симптомы:
- немеет кисть;
- болит рука.
Кисть у больного может висеть параллельно телу. Невозможно захватить предметы, отвести большой палец, снижается сила мышц в руке. На поверхности видна атрофия (уменьшение размеров мышц) руки.

Поражение нерва на уровне лучезапястного сустава может возникать при:
- длительном давлении на нервное волокно;
- ушибах, вывихах лучезапястного сустава;
- поражениях суставного аппарата (деформации);
- постоянной работе на компьютере, когда кисть лежит на краю стола.
Диагностика при сдавлении плечевого нерва
Диагностические мероприятия включают физикальный осмотр и дополнительные методики обследования. Во время приема врач собирает полный анамнез: давность появления симптомов, причины болезни, наличие хронических патологий, вид деятельности пациента, спрашивает, где болит.
При физикальном осмотре специалист проводит несколько диагностических проб. Он сравнивает силу мышц у пораженной и здоровой руки, проверяет:
- пронацию (вращение кисти внутрь), супинацию (вращение кисти в наружную сторону);
- смыкание ладоней вместе;
- фиксацию рук в вытянутом положении,
- симметричность работы мышц,
- удерживание стакана.
Доктор проводит пробы на определение чувствительности во всех пальцах, предплечья и плеча. Чувствительность проверяют касанием кожи пациента или с помощью иглы.
В ходе обследования врач назначает общий и биохимический анализы крови, мочи.
Поставить диагноз при ущемлении нерва позволяет электромиография. Методика позволяет увидеть электрическую активность мышечного аппарата в руке. Электромиограф помогает обнаружить участки плохой иннервации мышц. Для полного обследования пациента направляют на осмотр к эндокринологу, ортопеду, хирургу. Также необходима рентгенография плечевого сустава, плеча, предплечья, кисти.

Лечебные мероприятия при сдавлении нерва в руке
Лечение ущемления нерва включают лекарственную терапию, физиотерапевтические методики, лечебную физкультуру, массаж, применение средств народной медицины. Лечение проводится практически одинаково независимо от локализации поражения.
Лекарственная терапия включает анальгетические и противовоспалительные препараты, витаминные комплексы, а также лекарства, усиливающие проведение импульсов. Для снижения интенсивности болевых ощущений применяют нестероидные лекарственные средства:
- Диклофенак;
- Нимесулид;
- Ибупрофен.
Эти лекарства не только уменьшают болевой синдром, но и снимают воспалительную реакцию. Спазмолитики (Но-шпа, Папаверин) купируют спазм мускулатуры. Миорелаксанты (Мидокалм) расслабляют мышечную ткань. Диуретические препараты (Фуросемид, Лазикс) позволяют при отечности тканей.
Восстанавливают проводимость нервного волокна инъекциями витаминов группы В. Лечение проводится 10 суток. Наиболее часто используют витамин В12. После купирования острых симптомов назначают Цианокобаламин, Тиамин в виде таблеток или витаминные комплексы. Можно применять препарат Мильгамма. Его назначают в таблетках либо уколами.
Снять симптоматику ущемления можно при помощи физиотерапевтических процедур. Лечение назначают после купирования острых проявлений и окончания курса лекарственной терапии.
Основные методики лечения:
- магнитотерапия;
- лазеротерапия;
- электрофорез с лекарственными препаратами;
- парафинотерапия, озокеритотерапия;
- массаж;
- мануальная терапия;
- лечебная физкультура.

На фоне терапии улучшается нервная проводимость, повышается чувствительность. А также физиотерапия помогает устранить боли, спазм мускулатуры, увеличить подвижность руки и кровоток в мышцах.
Лечебная физкультура помогает разработать застоявшиеся мышцы, увеличить кровообращение в конечности. Гимнастику назначают после основного лечения. Больным предлагают специальные несложные комплексы упражнений. Пациенты должны заниматься по 10-20 минут ежедневно.
Гимнастику должен назначать лечащий врач или специалист лечебной физкультуры. Курсовая терапия продолжается, пока полностью не исчезнут симптомы заболевания.
Массаж
Массажные процедуры можно осуществлять самостоятельно или ходить к массажисту. Один сеанс должен длиться 10-20 минут. Курсовое лечение включает 10-15 сеансов.
Массажные манипуляции помогают улучшить кровоток в тканях. А активизация кровообращения стимулирует питание поврежденного нервного волокна, пораженных мышц и ускоряет реабилитацию.

Народная медицина не является основным методом терапии при защемлении нерва в руке. Лечение травами лучше совмещать с лекарственными препаратами и физиотерапией. Перед использованием трав следует обратиться к доктору.
Элеутерококк стимулирует метаболические процессы в тканях. Чаще готовят отвар из растения. Для приготовления лечебного средства берут столовую ложку измельченного корня, заливают его 500 мл воды, кипятят на протяжении 30 минут, пропускают через марлю. Часть жидкости выпарится, поэтому воды необходимо долить до изначального объема раствора. В готовый отвар допускается добавить 2 чайные ложки лимонного сока или меда.
Голубая глина ускоряет восстановление нервной ткани, уменьшает отек и воспаление. Глину нужно измельчить, подсушить. После этого ее разводят водой, помешивают до однородной густой массы. После приготовления глиняную кашицу наносят на марлевый лоскут, сложенный в несколько раз. Марлевую повязку накладывают на область поражения, держат до полного высыхания. Для каждой манипуляции глину берут свежую.
Лимонную корку следует очистить от мякоти, приложить перед сном к коже в месте повреждения нерва. Корки нужно хорошо зафиксировать бинтом (простым или эластичным) и оставить повязку до утра. Допускается нанести на кожу еще и оливковое масло.
- 150 г нашатырного спирта;
- 50 г камфары;
- 250 г спирта;
- 250 г морской соли.

В 3-литровую банку добавляют все составляющие, а затем заливают 1 л воды. Раствор нужно настоять сутки. После отстаивания следует промочить раствором марлю и приложить к пораженному месту. Процедуру осуществляют 3 раза за день. Перед применением раствор нужно взболтать.
Финики очищают от косточек, измельчают блендером. Приготовленную массу нужно есть по 3 чайной ложки 3 раза за сутки. Принимают финиковую кашицу после еды. Если необходимо, в кашицу можно налить молока. Курсовая терапия занимает 30 суток.
Корень лопуха следует мелко нарезать. Для приготовления лечебного раствора понадобится 1 столовая ложка корня и 200 мл красного вина. Корень заливают вином, настаивают 2 часа в холодильнике. Принимать следует по 60-70 мл 2 раза за сутки.
В термос насыпают 15 г высушенной гвоздики, наливают 500 мл кипятка. Раствор необходимо настоять на протяжении 2 часов. Пить лекарство следует по 200 мл 3 раза за сутки. Терапия длится 15 дней. Через 10 суток необходимо сделать перерыв, после чего снова продолжить лечение. Терапия гвоздикой продолжается 6 месяцев.
Из девясила делают отвар. Для этого необходимо взять 15 г сухого растения, залить его 200 мл кипятка. Раствор настоять, пропустить через несколько слоев марли. Принимать лечебное средство следует по 100 мл дважды за сутки. Пьют раствор после еды. Курсовая терапия продолжается 30 суток.
Листья розмарина заливают водкой, настаивают 3 недели в холодильнике. Лекарственный раствор нужно периодически взбалтывать. После выстаивания лекарство пропускают через несколько слоев марли. Раствором растирают место поражения перед сном.

Скипидар смешивают с теплой водой (соотношение 2:3). Раствор наливают на ломоть ржаного хлеба (толщина 2 см). Вымоченный хлеб накладывают на поврежденную область руки на 7-8 минут. После процедуры нужно лечь, накрыться одеялом. Лечение повторяют 2-3 суток.
Марлевый лоскут смачивают козьим молоком, накладывают на место повреждения нервного волокна. Примочку оставляют на 2 минуты. Манипуляцию повторяют до 5 раз за сутки. Терапию продолжают, пока симптоматика болезни не угаснет.
Прополис (50 г) заливают спиртом (100 мл). Раствор следует выстоять на протяжении 1 недели. Жидкость необходимо ежедневно взбалтывать. Лекарство после выстаивания пропускают через марлевый фильтр, перемешивают с маслом кукурузы (1 часть раствора:5 частей масла). Приготовленным лекарством смачивают марлю, накладывают ее на поврежденный участок. Лечение занимает 10 суток. Если рука все равно болит, можно повторить курс.
Профилактика
Профилактика защемления нерва в руке — это своевременное лечение травм, переломов, вывихов. Если возникло инфекционное заболевание, к терапии нужно отнестись с особой серьезностью. Герпетическую инфекцию не нужно лечить самостоятельно, так как вирус способен сильно повреждать нервные окончания.
Если работа человека связана с нагрузкой на руки, нужно постоянно делать физические упражнения для укрепления связок и мышечного аппарата.
Пациентам с ожирением следует постараться снизить вес. Это уменьшит вероятность повреждения суставов.
Важно не переохлаждаться, избегать травм. Правильный подход к питанию, здоровый образ жизни, витаминотерапия стимулируют укрепление костей, суставов, хрящей, улучшают состояние нервов.
Читайте также:


