Экскавация зрительного нерва у ребенка
Согласно результатам статистических исследований, в процессе планового офтальмологического осмотра только у четверти пациентов не обнаруживается физиологическая экскавация зрительного нерва. У всех остальных она присутствует в той или иной мере. Такая офтальмологическая патология характеризуется формированием в центральной части диска зрительного нерва (ДЗН) небольшого углубления. Такое образование приводит к нарушению функционирования зрительных органов. Поэтому важно своевременно обнаруживать и вылечить проблему.
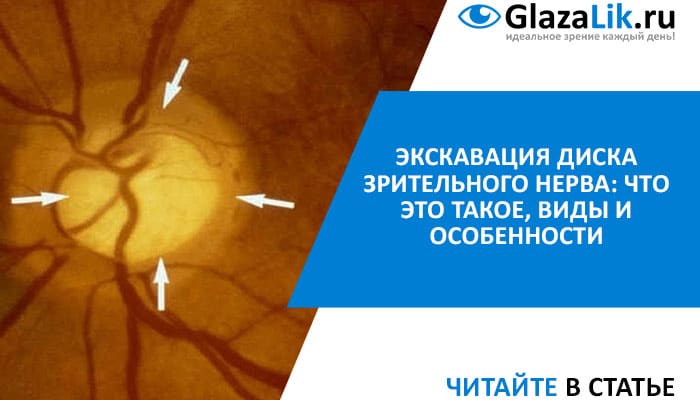
Что это такое?
Зрительный нерв – это важная часть зрительного аппарата. Именно он доставляет первичные импульсы к отсекам головного мозга, где формируется готовое изображение. Одним из главных элементов зрительного нерва является его диск – пучок нервных волокон, которые идут от сетчатки глаза. Он имеет овальную форму, которая клинически видна при офтальмологическом осмотре. В норме диаметр ДЗН составляет 1,88 мм по вертикали и 1,77 мм по горизонтали.
У 3 из 4 пациентов во время офтальмоскопии в центре диска зрительного нерва обнаруживается небольшое углубление, которое носит название экскавации. Размеры и форма экскавации могут отличаться, так же, как и характер ее развития.

Виды экскавации
В зависимости от характера происхождения экскавация диска зрительного нерва (ЭДЗН) бывает двух видов:
- Физиологическая. Считается совершенно нормальным проявлением, которое имеет форму чаши и выполняет роль стенок для формирования глазной сетчатки. Почти всегда экскавация данного типа имеет круглую или овальную форму. И лишь в 1% случаев диагностируется косой диск с резко заостренными краями (является следствием резкой скошенности склерального канала). Височный край физиологической ЭДЗН плоский, а носовой – пологий. Образование имеет небольшие размеры и не затрагивает края диска. Углубление может быть расширенным или с темпоральным западением.
- Патологическая. Возникает на фоне патологических процессов. Чаще всего развивается в результате повышенного внутриглазного давления, поэтому носит название глаукоматозной экскавации. В данном случае ДЗН отличается повышенной бледностью. Образование вначале локализуется в височной и центральной части, а затем поражает весь диск, вплоть до его краев.
Выделяют следующие виды глаукоматозной ЭДЗН:
- Темпоральная. Нормальное углубление увеличивается во всех направлениях, в особенности темпоральном. Образование имеет правильную, округлую форму, вследствие чего нередко принимается за физиологическую экскавацию.
- Колбовидная. Формируется при глаукоме запущенной формы, охватывает почти всю поверхность диска и имеет пологие или крутые края выемки.
- Углубление с перекрытием. Возникает в результате глубоких изменений в ДЗН. Атрофия затрагивает глубинные слои диска, целостность внутренней пограничной мембраны сохраняется.
- Экскавация с ямкой верхушки. Углубление распространяется к верхней или нижней части выемки, а иногда и к обеимм сразу.

Причины возникновения
Физиологическая экскавация зрительного нерва диагностируется у 75% пациентов и не считается патологией. Точная этиология данного явления неизвестна, хотя некоторые специалисты уверены, что такое углубление в диске ЗН носит наследственный характер. Патологическая ЭДЗН чаще всего возникает в результате глаукомы. Хотя иногда причины ее развития могут быть следующими:
- отечность зрительного нерва;
- тромбоз центральной вены сетчатки;
- колобома ДЗН;
- оптическая нейропатия;
- друзы оптического диска.
В редких случаях углубление образуется по таким причинам:
- черепно-мозговая травма;
- неврологические отклонения;
- нейрооптикопатия;
- тромбоз, эмболия центральной вены сетчатки.

Симптомы

Довольно часто экскавация ДЗН протекает бессимптомно и обнаруживается случайно. В особенности какие-либо жалобы отсутствуют, если патология находится на начальной стадии развития. По мере увеличения углубления диска пациент начинает жаловаться на сужение полей зрения. Обычно это происходит при повышенном внутриглазном давлении. Также на поздних стадиях экскавации могут наблюдаться следующие симптомы:
- быстрая зрительная утомляемость;
- дискомфорт, ощущение тяжести в глазах;
- незначительная болезненность;
- диплопия (раздвоение изображений);
- ухудшение видимости при плохом освещении;
- повышенная слезоточивость.
Иногда в момент контакта глаза со светом наблюдается визуализация радужного круга. Постепенно, при отсутствии терапии, симптоматика усиливается, зрительные поля сужаются настолько, что человек перестает нормально ориентироваться в пространстве и почти ничего не видит в темноте. В самых тяжелых случаях больной видит окружающий мир как сквозь трубу.
При остром течении болезни может возникать болевой синдром в области глаз, способный ирраидировать в область головы. Одновременно с этим проявляются такие неспецифические признаки, как тошнота и рвота, гипертермия, лихорадка. В процессе пальпации орган зрения кажется очень твердым.
Чем опасно заболевание?
Физиологическая экскавация не представляет никакой угрозы для здоровья и жизни пациента. Углубление в ДЗН патологического характера в случае отсутствия лечения продолжает прогрессировать, распространяясь по всему диску. Это приводит к тому, что зрительные поля сужаются, и человек лишается периферического зрения. Поскольку чаще всего экскавация развивается на фоне глаукомы, нередко пациенты с таким диагнозом в итоге частично или полностью слепнут. Объясняется это тем, что данная патология сопровождается необратимой атрофией зрительного нерва.
Также ЭДЗН может привести к развитию следующих осложнений:
- кератит;
- близорукость;
- косоглазие;
- катаракта;
- внутриглазные кровоизлияния.

Особенности развития патологии у детей
В детском возрасте экскавация диагностируется крайне редко. Если углубление носит физиологический характер, то никаких симптомов не наблюдается, опасность для здоровья отсутствует и поэтому лечение не требуется. Достаточно лишь иногда проходить профилактический осмотр у офтальмолога с целью предупреждения перехода ЭДЗН в патологическую форму.
Патологическая экскавация у детей может возникнуть в результате травмы глазного яблока или врожденной глаукомы. В первом случае необходимо проведение операции, а во втором – комплексный подход. Хотя даже при комплексном подходе повышенное внутриглазное давление нельзя устранить, так же как и предотвратить его развитие.

Методы диагностики

Определить состояние диска зрительного нерва и диагностировать экскавацию можно только путем проведения офтальмологического осмотра. Офтальмоскопия может осуществляться несколькими способами:
- Прямым методом. Используется традиционный офтальмоскоп, обследование проводится в затемненном помещении.
- Непрямым методом. Используется специальный аппарат, объектив которого размещается вблизи глазной роговицы. Во время обследования пациент лежит или сидит. По итогу врач получает перевернутое увеличенное изображение глазного дна.
- С помощью офтальмоскопа-фонарика. Зрачок освещается лучом света, с помощью линз получается увеличенное изображение зрительного нерва.
- С помощью щелевой лампы. Применяется специальная щелевая лампа, по итогу получается перевернутое изображение, увеличенное в несколько раз.
Для получения более детальной картины врач также может назначить проведение следующих диагностических мероприятий:
- периметрия;
- когерентная томография;
- ретинальная томография.
При необходимости могут назначаться другие методы диагностики.
Первая помощь
При остром приступе глаукомы, способном привести к сильному расширению углубления ДЗН, необходимо как можно быстрее оказать первую помощь пострадавшему. Для этого нужно произвести следующие действия:
- Каждые 10-15 минут в течение первого часа закапывается 1% раствор пилокарпина или тимолола.
- Делается подкожная инъекция промедола.
- Осуществляется оральный прием 40-60 г фуросемида.
Если лечение не помогает, то готовится смесь, состоящая из 1 мл 2,5% раствора аминазина, 1 мл 2% раствора промедола и 1 мл 2,5% пипольфена. При необходимости пациент госпитализируется.
Медикаментозное лечение

Экскавация диска зрительного нерва является не самостоятельной патологией, а симптомом. Поэтому лечение должно быть направлено на устранение основной проблемы. Физиологическая ЭДЗН не нуждается в терапии. При глаукоматозном образовании могут назначаться следующие препараты:
- Глаупрост;
- Ксалатамакс;
- Траватан;
- Тимолол;
- Пилокарпин;
- Проксодолол.

Лечение народными средствами
Вылечить глаукоматозную экскавацию ДЗН народными средствами невозможно. Однако в сочетании с медикаментозными препаратами или хирургической терапией нетрадиционное лечение может помочь сохранить здоровье глаз и предотвратить возникновение осложнений. Наибольшей популярностью пользуются такие рецепты:
- В равных соотношениях смешайте сок свежего укропа с медом, дайте настояться 24 часа. Закапывайте по 2 капли 1 раз в день в каждый глаз.
- Разведите мумие в стакане воды и принимайте полученное средство утром и вечером в течение 20 дней.
- Мелко нарезанную ряску (10 г) залейте 250 мл водки. Дайте настояться 4 дня, после чего принимать внутрь из расчета 20 капель на 3 столовые ложки воды 3 раза в день.

Физиотерапия
Помимо медикаментозных средств для местного лечения глаукомы для улучшения кровообращения и нормализации работы всего организма назначается курс физиотерапии. В особенности рекомендуется прохождение электрофореза. Данная процедура позволяет достичь таких результатов:
- улучшение питания тканей;
- нормализация нервной проводимости;
- улучшение работы нейронов;
- улучшение оттока водянистой влаги.
Еще может рекомендоваться проведение УВЧ, УФ-облучения, магнитотерапии, электростимуляции зрительного нерва.
Гомеопатия
В дополнение к основной терапии экскавации зрительного нерва врачи могут назначать гомеопатию. Такая разновидность лечения помогает справиться со многими офтальмологическими проблемами, приостанавливает процесс потери зрения и способствует улучшению общего состояния больного. В особенности гомеопатические препараты рекомендуются во время беременности и в детском возрасте.
Что нельзя делать?
При глаукоматозной экскавации ДЗН нельзя:
- понимать вес более 3 кг на одну руку;
- допускать чрезмерных физических нагрузок;
- перенапрягать глаза;
- читать или работать при плохом освещении;
- подвергать глаза яркому свету;
- переохлаждаться;
- низко наклонять голову;
- задерживать надолго дыхание;
- употреблять много жидкости.

Дают ли больничный?
Физиологическая экскавация является нормальным явлением и больничный при данном состоянии не дается. При углублении в ДЗН, возникшем на фоне повышенного внутриглазного давления, больничный также не предоставляется. Единственный случай, когда можно открыть больничный лист, – это реабилитационный период после операции на глазах при закрытоугольной глаукоме.
Можно ли носить линзы?

Поражение зрительного нерва на фоне глаукомы обычно сопровождается ухудшением зрения, для коррекции которого могут назначаться очки или линзы. Контактные линзы при экскавации ДЗН не запрещается носить, но важно подобрать правильную контактную оптику. Если для терапии патологии назначаются офтальмологические капли, лучше заменить линзы очками, так как лечебные вещества могут повредить оптические изделия, спровоцировав развитие серьезных проблем.
Профилактика
Специфической профилактики экскавации диска зрительного нерва нет. Предотвратить возникновение проблемы можно, если заниматься профилактикой глаукомы, избегать травм глаз и головы, а также проходить регулярный профилактический осмотр у офтальмолога.
Автор статьи: Кваша Анастасия Павловна, специалист для сайта glazalik.ru
Делитесь Вашим опытом и мнением в комментариях.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Патогенез. У 48 % младенцев с пренатальными поражениями ЦНС, развившимися с 4-й по 33-ю неделю гестации на фоне гипокеически-ишемических, токсических или инфекционных осложнений беременности и вовлекающими постгеникулярные зрительные пути, наблюдается значительное углубление и увеличение диаметра экскавации диска зрительного нерва. Необходимо отметить, что у 7 % детей с пренатальными поражениями по- стгеникулярных зрительных путей выявляется гипоплазия зрительного нерва [Мосин И.М. идр., 2002].

ниями, у 13 % — мальформации головного мозга (арахноидальные кисты, шизэнцефалия, голопрозэнцефал ия, гидранэнцефалия) [Мосин И.М. идр.,
Всі'Нім г і о. расширение экскавации диска зрительного нерва, как и его гипоплазия, являются результатом ретроградной транссинаптической нейрональной дегенерации, обусловленной поражениями задних зрительных путей, развившимися на фоне цр&НЯ-
тальных . іл про
При постнатальных пораженнях по- стгеникулярных зрительных путей изменений на глазном дне, как правило, не бывает, так как ретроградная транс- синаптическая дегенерация ретиноге- никулярных аксонов в постнатальном периоде не встречается.
Клинические проявления. Аномалия чаще двусторонняя. Односторонние изменения иногда встречаются у пациентов с монолатеральными поражениями головного мозга в проекции задних зрительных путей. Отношение горизонтального диаметра экскавации к диаметру диска зрительного нерва варьирует от 0,64 до 0,89 (в среднем 0,77 ± 0,13). У здоровых детей в раннем возрасте это соотношение составляет в среднем 0,38 ± 0,12. Значительное углубление и увеличение диаметра экскавации лиска зрительного нерва выявляются уже при рождении ребенка. Расширение и углубление экскавации диска часто сочетаются с его деформацией, гетеротопией сосудистого пучка, штопорообразной извитостью артерий и вен, отсутствием дифференциации макулярного и фовеолярного рефлексов (см. рис. 13.44), что напо-

Рис. 13.44. Дисплазия диска зрительного нерва (синдром расширенной экскавации) у больного с ;• : і;1'-;1 в возрасте і' ' •
а — офтальмоскопическая картина: значительное расширение н углубление здеки нации диска зрительного нерва правого и левого глаза, штопорообразная изяитості. сосулрп с очитки праного глаза; б — КТ (аксиальныйсрез): значительное расширение в1 •’?* ипіелов желудочковой системы с истончением плаща мозга

Рис. 13.45. диска зрительного нерва (синдром расширенной экскавации) у
недоношенного ребенка с интравентрикулярными кровоизлияниями в возрасте 10 дней.
а — офтальмоскопическая картина расширение экскавации лиска зрительного нерва до 0,64 РД, штопорообразная извитость сосудов сетчатки, б — НСГ (коронарный срез на уровне отверстий Монро) гиперэхогенные включения (тромбы) в просвете расширенных передних рогов боковых желудочков, внутрижелудочковые кровоизлияния ІИ степени (наблюдение О Ю Васильевой)
ЛИЛУ''; ІПМУЛгі. ;:. выявляемые у Л', тей с гипоплазией зрительного нерва. При большом диаметре экскавации диск зрительного нерва выглядит диффузно бледным. При офтальмоскопии в бескрасном свете и оптической когерентной томографии могут определяться дефекты слоя нервных волокон сетчатки.
У большинства детей раннего возраста с синдромом расширенной экскавации выявляют косоглазие (приблизительно у 67 %), нистагм (у 22 %) и нарушения рефракции (у 47 %). Врожденные изменения переднего отрезка глаза, стекловидного тела или сетчатки встречаются у 10—12 % детей с синдромом расширенной экскавации [Мосин И.М. и др., 2001; 2002; Brodsky М.С., 2001; Jacobson L. et al., 2000].
У 80—85 % детей с синдромом расширенной экскавации отмечают неврологическую симптоматику.
Зрительные функции. Острота зрения у пациентов с синдромом расширенной экскавации варьирует от правильной светопроекции до 1,0.
При периметрии выявляются разнообразные изменения периферических границ поля зрения, тип которых определяется локализацией поражения по отношению к постгеникулярным зрительным путям (наружные коленчатые тела, зрительная лучистость, первичная зрительная кора): концентрическое сужение поля зрения с преимущественной депрессией нижнего полуполя, гомонимные гемианоптиче- ские и квадрант о птиче с кие дефекты, двусторонние гемианопсии с сохранением макулы ит.д.
Изменения пространственной контрастной чувствительности варьируют от незначительного снижения в области высоких пространственных частот до тотальной редукции во всем частотном диапазоне.
Электрофизиологические исследования. ЭРГ у детей с синдромом расширенной экскавации обычно нормальная. У пациентов с нистагмом или сочетанными изменениями лиска зрительного нерва и сетчатки может реги-

Рис. 13.46. МРГ недоношенного ребенка с синдромом расширенной экскавации, гидроцефалией и порэнцефалией (исход перивентрикулярного кровоизлияния) а — МРт (режим Т2, аксиальный срез) расширение боковых желудочков на уровне іел и затылочных рогов (заместительная гидроцефалия), порэнцефалическая киста правой затылочной доли, б— МРГ (режим Ті, сагиттальным срез) расширеніе всех сиделов правого бокового желудочка, порэнцефалическая киста правой затылочной доли
стрироваться субнормальная ЭРГ [Мосин ИМ и др , 2001] При регистрации ЗВП от затылочного электрода, расположенного в точке шюп, в ответ на ас пышку амплитуда и/или латентность Р100 изменены у 65 % детей с синдромом расширенной экскавации и поражениями постгеникулярных зрительных путей, при регистрации паттерн-реверсивных ЗВП — у 94 % У детей с высокой остротой зрения и гсмивноптмчсскими дефектами в паче зрения амплитуд но-временные параметры ЗВП, регистрируемых от затылочного электрода, как правило, не изменены Для диагностики функциональных нарушений у этих пациентов используют метод регистрации ЗВП от двух латерально расположенных активных электродов или топографическое картирование ЗВП [Кривошеев А А , 2001, Мосин И М , 2002, Lambert SR et al , 1990, Kriss A , Russell- Eggitt J , 19921
1 кчі|>(ф;і нт іііііічсѵКііс исследования и НСГ. У детей с синдромом расширенной экскавации и поражениями ЦНС гипоксически-ишемической этиологии, родившихся до 34-й недели гестации, преобладают изменения, вовлекающие зрительную лучистость, — дилатация тел, нижних и/или затылочных рогов боковых желудочков, сочетающаяся в ряде случаев с порэнцефалическими кистами Эти изменения выявляют обычно у недоношенных детей Преимущественное поражение перивентрикулярных структур у недоразвитием пртейтщулдей аслей
комаляции (рис 13 43, б), а также суб- іі-і-ма іыя.лііі и перивентрикулярными кровоизлияниями, источником которых является герминтативный матрикс (рис 13 45) Локализация изменений в области затылочных рогов боковых желудочков объясняется неравномерной регрессией герминатип- ного матрикса, инволюция которого происходит вначале в области IV и Ш желудочков, а затем в области затылочных рогов боковых желудочков. Позднее у этих младенцев нередко развивается гидроцефалия (рис 13 46), при которой происходит поражение зрительных путей вследствие компрес -

Рис. 13.47. MPT больного с арахноидальной кистой в возрасте 3 лет.
Аксиальный (а), сагиттальный (о) и фронтальный (в) срезы (режим ТІ) гигантским дальняя кила левого полушария, вызывающая смешение срединных струиур гйдоиют мозги н включающая зрительную лучилосіь Медиальные отделы левой загадочной дат Гн проекции стриарной коры) сохранены
сии расширяющейся желудочковой системой, ишемических нарушений, а также деструктивных и атрофических процессов (например, у пациентов с так называемой гидроцефалией ex vacuo, при которой не происходит повышения внутричерепного давления).
Кроме того, у детей с синдромом расширенной экскавации и поражениями ЦНС гипоксически-ишемиче- ской, инфекционной, токсической, травматической или генетической этиологии нередко выявляются пороки развития головного мозга, вовлекающие наружные коленчатые тела, зрительную лучистость и/или корковые центры: арахноидальные кисты (рис. 13.47), агенезия мозолистого тела, ссггтоопти'кхкая дисплазия, синдром Девди — Уокера, синдром Арнольда — Киари II типа, голопрозэн- цефалия (см. рис. 13.8), первичная по- рэнцефалия или шизэнцефалия (см. рис. 13.9), гидранэнцефалия (см. рис. 13.44, б) и др. Локализация и степень тяжести этих изменений зависит от гестационного возраста плода в момент поражения.
Синдром расширенной экскавации необходимо дифференцировать от врожденной атрофии зрительного нерва, врожденной глаукомы, колобомы диска зрительного нерва. Кроме того, важно дифференцировать синдром расширенной экскавации у детей с внутриутробными поражениями ЦНС гипоксически-ишемической, токсической или инфекционной ЭТИОЛОГИИ ОТ похожих изменений диска зрительного нерва при наследственных мультисистемных заболеваниях (синдром Рубинштейна — Тейби, синдром Эикар- ди, папиллоренальный синдром [Мосин И.М. и др., 2004; van Gende- ren М.М. ct al., 2000; Paisa C.F. et al., 2001]).
Лечение. Синдром расширенной экскавации является в большинстве
случаев признаком внутриутробного поражения постгеникулярных зрительных путей, поэтому при реабилитации детей с этой аномалией используют те же методы, что и при лечении детей с врожденными поражениями задних зрительных путей (см. соответствующую главу данной монографии). У 87 % детей раннего возраста с пренатальными поражениями постгеникулярных зрительных путей выявляют ассоциированную офтальмологическую патологию — косоглазие, нарушения рефракции (преимущественно миопический или гиперметропический астигматизм), нистагм и тд., что усложняет диагностику основного заболевания и отягощает его течение [Мосин И.М. и др., 2002]. В связи с высокой частотой рефракционных и глазодвигательных нарушений у детей с синдромом расширенной экскавации необходимо, наряду с медикаментозным и хирургическим лечением, с первых месяцев жизни назначать очковую коррекцию, дозированную окклюзию и плеоптику.
Наибольший интерес большинства исследователей традиционно связан с механизмами развития вторичной глаукомы при терминальных стадиях ретинопатии недоношенных (РН), возникающей в результате массивного рубцевания в ретрохрусталиковом пространстве. Механизмы же повышения внутриглазного давления у детей с различными стадиями РН, которым в активный период заболевания проводились различные лечебные мероприятия (гормональная терапия, лазер- и криокоагуляция сетчатки, витреоретинальные вмешательства), остаются малоизученными.
- Начальная стадия: сагиттальный размер глаза и горизонта льный диаметр роговицы увеличены не более чем на 2 мм. Острота зрения и зрительный нерв не изменены;
- Развитаястадия: сагиттальный размер глаза и горизонта льный диаметр роговицы увеличены не более чем на 3 мм. Зрение снижено на 50%. Отмечается патологическая экскавация диска зрительного нерва.
- Далеко зашедшая стадия: сагиттальный размер глаза и горизонтальный диаметр роговицы увеличены не более чем на 4 мм. Зрение снижено до светоощущения. Выраженная глаукоматозная экскавация зрительного нерва.
- Терминальная стадия: резкое увеличение глаза буфтальм. Полная слепота. Патологическая глаукоматозная экскавация зрительного нерва.
Первичная врожденная глаукома у недоношенных детей имеет специфику, заключающуюся в поздней манифестации заболевания (5-8 мес. жизни), относительно благоприятном течении (в пределах II стадии), преобладании у детей с малым сроком гестации (24–29 нед.) различных вариантов гониодисгенеза угла передней камеры (преимущественно II степени), а у детей со сроком гестации 30–33 нед. – гониодисгенеза II степени и мезодермальной ткани в углу передней камеры.
Сопутствующая патология глаза
Форму глаукомы целесообразно рассмотреть в свете гониоскопических данных, включающих четыре разновидности изменений (блоков) угла передней камеры: претрабекулярная, трабекулярная, мышечная (связанная с недоразвитием склеральной шпоры или аномальным прикреплением меридиональной мышцы) и недоразвитием шлеммова канала.
Претрабекулярный блок включает недорасщепление угла передней камеры с вариантами гониодисгенеза, предложенными Сидоровым Э.Г. и Мирзаянц М.Г. (1988), а также включения различного происхождения: ангиоматоз, нейрофиброматоз и наличие нерассосавшейся мезодермальной ткани. Диагностика этой формы не сложна. Некоторую трудность представляет дифференциальная диагностика трабекулярной и мышечной форм глаукомы.
Недоразвитие трабекул чаще выглядит в виде плотной, со сглаженным рисунком пластины вместо нежной, четко очерченной ткани. При мышечной аномалии мы не находим яркой белой блестящей полоски (склеральной шпоры), разделяющей цилиарное тело и корнеосклеральную трабекулу. Полоска цилиарного тела как бы непосредственно вплетается в трабекулярный переплет. Наличие пигментного эпителия на стенках шлеммова канала позволяет нам довольно точно определить его проекцию; отсутствие четкой линии синуса или его прерывистый ход говорят о полной или частичной его облитерации.
В связи с ранним возрастом больных с врожденной глаукомой стадию глаукомы целесообразно определять по двум критериям: сагиттальному размеру глаза и соотношению физиологической экскавации к диску зрительного нерва. Имеется прямая зависимость размеров роговицы, глубины передней камеры и сагиттальной оси глаза, в связи с чем можно ограничиться измерением ПЗО глаза как более удобным и точным методом.
Имеющееся в некоторых классификациях глаукомы деление на инфантильную и ювенильную считается необязательным, поскольку в обоих случаях речь идет о врожденной глаукоме с доброкачественным, затяжным течением заболевания. К примеру, синдром Франк-Каменецкого относят к ювенильным формам врожденной глаукомы, но нами сразу же после рождения ребенка наблюдался данный синдром с активным клиническим проявлением глаукомы и высоким уровнем ВГД. Динамика глаукомы также должна быть сопоставлена с изменением физиологической экскавации. И если при глаукоме взрослых речь идет о стабилизации глаукоматозного процесса либо его прогрессировании, то у детей при длительно нормализованном ВГД наблюдается и регресс глаукоматозной экскавации с улучшением зрительных функций.
Таким образом, данная классификация врожденной глаукомы, на наш взгляд, динамична, охватывает почти все стороны развития и течения глаукомы, позволяет определить локализацию в затруднении оттока внутриглазной жидкости и патогенетически подойти к хирургическому лечению этого тяжелого заболевания.
Как известно, основными причинами развития врожденной глаукомы у детей являются различные варианты гониодисгенеза и/или наличие мезодермальной ткани в углу передней камеры, поэтому необходимо подробно исследовать угол передней камеры.
Диагноз врожденной глаукомы можно заподозрить при наличии у детей специфических признаков и симптомов. Прежде всего, это увеличенные в размерах глаза. Нередко отмечаются интенсивное слезотечение, светобоязнь, частое моргание, гиперемия склеры.
Методы обследования больных включают подробный сбор анамнеза заболевания и жизни недоношенного ребенка, а также рутинные методики обследования:
-
Визометрию - у детей с врожденной глаукомой чаще выявляется миопия средней и высокой степени.
Биомикроскопию - отёк роговицы, разрывы десцеметовой оболочки, помутнение роговицы, углубление передней камеры, атрофия стромы радужки с обнажением её радиальных сосудов.Нарушение прозрачности роговицы может быть обусловлено её отёком вследствие повышения ВГД, в таком случае прозрачность роговицы восстанавливается после нормализации ВГД. При далекозашедшей врождённой глаукоме выраженное помутнение стромы роговицы может быть вторичным по отношению к отёку роговицы и может оставаться после снижения ВГД.
Офтальмоскопию - В норме у новорождённого глазное дно бледное, ДЗН более бледный, чем у взрослого; физиологическая экскавация отсутствует или слабо выражена. При первичной врождённой глаукоме экскавация быстро увеличивается, но на ранних этапах при снижении ВГД экскавация нормализуется. Ориентировочно оценить экскавацию можно, условно приняв, что увеличение диаметра роговицы на 0,5 мм соответствует приросту экскавации на 0,2. Розовая окраска нейроглиального пояска сохраняется в начальной и развитой стадиях заболевания. В далекозашедшей стадии глаукомы она бледнеет.
Тонометрию- у детей до 3 лет в норме Р0 = 14–15 мм рт.ст. При первичной врождённой глаукоме наблюдается повышение Р0>20 мм рт.ст. или разница ВГД между левым и правым глазами более 5 мм рт.ст.
Измерение диаметра роговицы- в норме у новорождённого диаметр роговицы равен 10 мм, к году жизни диаметр увеличивается до 11,5 мм, а к 2 годам – до 12 мм. При первичной врождённой глаукоме наблюдают увеличение диаметра роговицы до 12 мм и более уже на первом году жизни ребёнка. Это особенно значимо при асимметрии диаметров роговиц.
Непрямую гониоскопию в условиях медикаментозного сна - наблюдают переднее прикрепление корня радужки, чрезмерное развитие гребенчатой связки, частичное сохранение мезодермальной ткани в бухте угла и эндотелиальной мембраны на внутренней поверхности трабекулы.
Исследование ДЗН при ОКТ
Анализ толщины слоя нервных волокон может дать результаты:
- начальная глаукома / вероятностный вариант нормы - паттерн толщины перипапиллярного слоя нервных волокон симметричен во всех секторах
- глаукома II-III ст. - выраженное уменьшение толщины слоя нервных волокон в 1-2-х квадрантах
- глаукома III-IV ст. - значительное снижение перипапиллярного слоя нервных волокон более чем в 3-х квадрантах
Варианты строения ДЗН при морфометрическом анализе:
- вариант нормы (объем нейроретинального пояска – не менее 0,35 мм3 ±0,15; Э/Д = 0,2–0,3)
- умеренные морфометрические проявления глаукомной нейрооптикопатии (объем нейроретинального пояска – 0,35–0,20 мм3; Э/Д = 0,5–0,6)
- терминальная стадия глаукомы (объем нейроретинального пояска значительно меньше нормы – 0,15 мм3 и менее; Э/Д = 0,9–1,0)
Манифестация глаукомы у недоношенных детей в большинстве случаев происходит в период с 5 до 8 мес. жизни ребенка от их фактического рождения.
Вместе с тем клиническая картина врожденной глаукомы у большинства детей, рожденных своевременно, обычно проявляется уже на первом месяце жизни ребенка. Это обстоятельство необходимо учитывать при диспансерном наблюдении недоношенных детей в указанное время после рождения.
Точная диагностика выраженности глаукомы у детей с ретинопатией недоношенных представляет определенные трудности в связи с характерной для РН деформацией ДЗН, затрудняющей оценку его экскавации.
Начало болезни проявляется светобоязнью, слезотечением, тусклостью роговицы; длина сагиттальной оси глаза и диаметр роговицы нормальные или слегка увеличены. Увеличение длины сагиттальной оси глаза, диаметра роговицы и нарастание отека роговицы происходят в развитой стадии вследствие дальнейшего растяжения оболочек глазного яблока. Возникают разрывы десцеметовой оболочки и помутнения роговицы.
Передняя камера становится глубже. Наступают изменения в радужке в виде атрофии и гипоплазии стромы, депигментации. Зрачок расширен. Наблюдаются экскавация диска зрительного нерва, снижение остроты зрения, сужение поля зрения с носовой стороны до 45–35° (если возраст ребенка позволяет их исследовать).
Прогрессирующая стадия болезни определяется резким увеличением длины сагиттальной оси глаза и диаметра роговицы. Лимб растянут. Склера истончается, через нее просвечивает синевато-голубоватым цветом сосудистая оболочка. Передняя камера глубокая. Имеют место дегенеративные изменения роговицы. Зрачок является широким. Диск зрительного нерва сероватого цвета, экскавация его увеличивается. Происходят резкое снижение остроты зрения, концентрическое суживание поля зрения, преимущественно с носовой стороны (до 15°).
В стадии почти абсолютной и абсолютной глаукомы все эти явления нарастают, нередко развиваются осложнения (подвывих и вывих хрусталика, внутриглазные кровоизлияния, осложненная катаракта, отслойка сетчатки и др.), зрение снижено до светоощущения с неправильной проекцией, в абсолютной стадии наблюдается полная слепота.
Дифференциальный диагноз следует проводить со следующими заболеваниями:
- мегалокорнеа,
- травматические поражения роговицы,
- врождённый дакриоцистит,
- различные виды сочетанной врождённой глаукомы (синдром Питерса, синдром Марфана, склерокорнеа и т.д.).
- Следует также отличать глаукому от внутриглазной гипертензии (характеризуется умеренным повышением ВГД, удовлетворительным состоянием оттока внутриглазной жидкости из глаза, отсутствием изменений в поле зрения и ДЗН, стабильным течением).
Для того чтобы устранить эмбриональную ткань и улучшить отток внутриглазной жидкости в шлеммов канал в большинстве случаев проводят операции в области угла передней камеры, так как они являются наиболее эффективными. Несмотря на возраст ребенка, операцию нужно проводить в срочном порядке.
Основные методики оперативного лечения:
- трабекулотомия,
- трабекулэктомия,
- комбинированная методика (трабекулотомия + трабекулэктомия),
- гониотомия, в отдаленные сроки после гониотомии, по показаниям, применяется дополнительно гониопунктура.
Медикаментозная терапия играет важную роль в комплексном лечении заболевания и включает:Из медикаментозных средств местно назначают
- 1–2 %-ный раствор пилокарпина гидрохлорида,
- 0,055 %-ный раствор армина,
- 0,013 %-ный раствор фосфакола
- 2–3 %-ный ацеклидина,
- 0,25 %-ный раствор оптимола.
- Внутрь принимают диакарб или глицерол (в дозах, соответствующих массе тела и возрасту ребенка).
- десенсебилизирующую и общеукрепляющую терапию.
- коррекция аметропии,
- плеоптическое лечение (у детей с врожденной глаукомой чаще выявляется миопия средней и высокой степени).
Детей с подозрением на врожденную глаукому или с установленным диагнозом ставят на диспансерный учет с обязательным обследованием 1 раз в месяц: измерение ВГД, диаметр роговицы, ширины лимба, определение зрительных функций (по возможности).
Читайте также:


