Селективная нейроэктомия вестибулярного нерва
Описано несколько доступов к вестибулярному нерву. Самым ранним доступом был ретросигмоидный, первая серия работ была опубликована Walter Dandy в 1930-х. Субокципитальный доступ, по существу, является идентичным, но исторически он связан с плохими результатами в первые годы хирургии вестибулярной шванномы. Термины ретросигмоидный и субокципитальный в настоящее время используются в одном значении.
Доступ через среднюю черепную ямку к внутреннему слуховому проходу и верхнему вестибулярному нерву был разработан William House в начале 1960-х, а позднее модифицирован для доступа при пересечении нижнего вестибулярного нерва. Ретролабиринтный доступ для пересечения вестибулярного нерва был предложен в 1980 году, но его применение сомнительно из-за худшего обзора. Также описывалась трансмеатальная кохлеовестибулярная нейрэктомия, но она была по большей части забыта из-за лучшего обзора и лучших результатов при других доступах. Общеупотребительными остаются ретросигмоидный доступ и доступ через среднюю черепную ямку.
Пересечение вестибулярного нерва позволяет устранить головокружения в 85-95% случаев, при сохранении дооперационного уровня слуха сразу после операции у 80-90% пациентов. Это вмешательство обеспечивает гораздо лучший эффект в отношении головокружения, чем эндолимфатическое шунтирование, но является более инвазивным и технически более сложным. Считалось, что перерезка вестибулярного нерва сопровождается меньшим риском снижения слуха по сравнению с инъекциями гентамицина.
Но риск снижения слуха представляется большим при протоколе введения гентамицина в высоких дозах. Инъекции гентамицина в низких дозах представляют риск снижения слуха в отдаленном периоде аналогичный снижению слуха при естественном течении болезни Меньера.
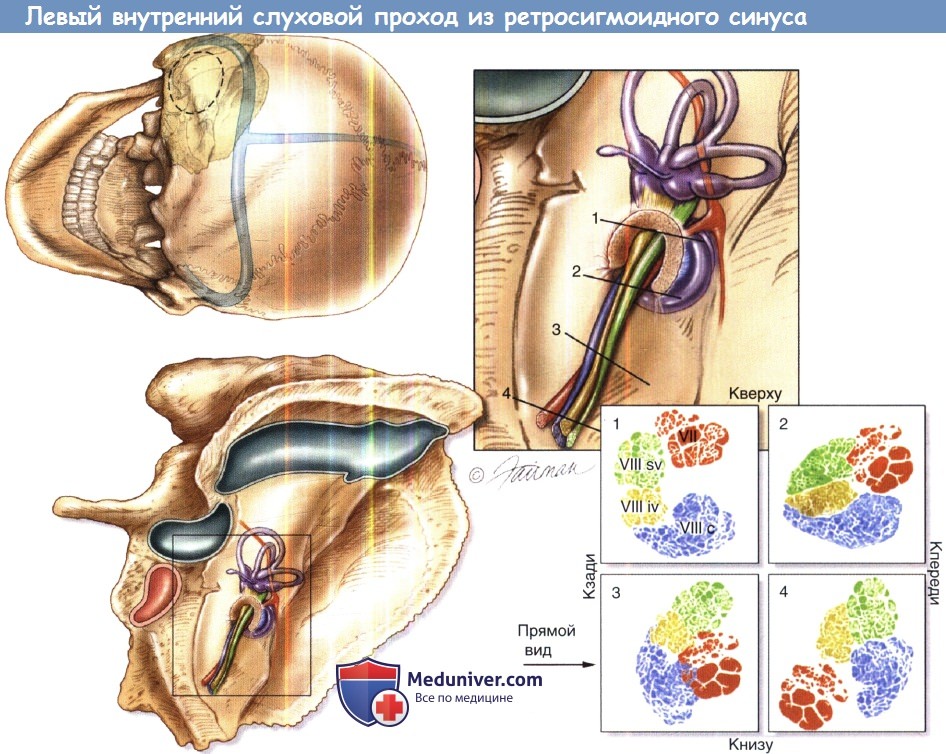
Содержимое левого внутреннего слухового прохода при обзоре из ретросигмоидного доступа.
Верхний левый рисунок помогает ориентировке. Правая височная кость показана в том же положении внизу слева.
Рисунок справа сверху показывает путь седьмой и восьмой пары черепно-мозговых нервов из ствола мозга во внутреннем слуховом проходе.
Сечения через черепно-мозговые нервы показаны внизу справа.
Лицевой нерв (VII) показан красным, улитковый нерв (VIIIc) показан синим,
верхний вестибулярный нерв (VIIIsv) показан зеленым, нижний вестибулярный нерв (VIIIIV) показан желтым цветом.
Ретросигмоидный доступ для перерезки вестибулярного нерва имеет преимущество великолепного обзора при прямой визуализации седьмой и восьмой пар черепно-мозговых нервов. Операция начинается с обычной субокципитальной краниотомии, при которой сигмовидный синус является передней границей обзора. Обнажается твердая мозговая оболочка задней черепной ямки, мозжечок отводится для доступа к мосто-мозжечковому углу и ребру пирамиды височной кости. Выполняется декомпрессия цистерны путем разреза, что позволяет отодвинуть мозжечок без использования ретрактора.
Идентифицируются вестибулярный, улитковый и лицевой нервы, после чего могут быть пересечены верхний и нижний вестибулярные нервы. После этого края твердой мозговой оболочки сближают. Костный лоскут укладывают на место, рану ушивают.
Доступ для пересечения вестибулярного нерва через среднюю черепную ямку аналогичен доступу для резекции вестибулярной шванномы и имеет преимущество в меньшем травмировании твердой мозговой оболочки. Выполняется вертикальный разрез над ушной раковиной и височная мышца отделяется от чешуйчатой части височной кости. Проводится небольшая краниотомия в чешуйчатой части височной кости. Поднимается твердая мозговая оболочка средней черепной ямки, и устанавливается ретрактор Fisch или House-Urban для поднятия височной доли мозга. На дне средней черепной ямки идентифицируются верхний полукружный канал и коленчатый узел, которые указывают на положение внутреннего слухового прохода.
При помощи алмазного бора удаляется крыша внутреннего слухового прохода, и выполняется диссекция в латеральном направлении до появления гребня, разделяющего лицевой нерв (кпереди) и верхний вестибулярный нерв (кзади). Твердая мозговая оболочка с задней части внутреннего слухового прохода рассекается и идентифицируется верхний вестибулярный нерв. После отведения верхнего вестибулярного нерва, выделяется нижний вестибулярный нерв, при этом стараются не повредить внутреннюю слуховую артерию и улитковый нерв. Часто бывает сложно четко отделить нижний вестибулярный нерв от улиткового, что приводит к сохранению симптомов головокружения, либо к снижению слуха после операции. После перерезки внутренний слуховой проход закрывают фасцией, костный лоскут укладывается на место и разрез ушивается.
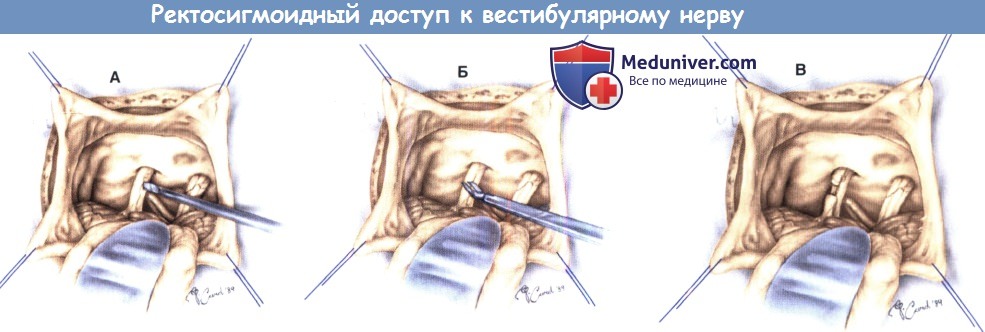
Ретросигмоидный доступ для пересечения вестибулярного нерва.
Мозжечок отведен медиально, что обеспечивает обзор верхнего и нижнего вестибулярного нерва.
(А) Обозрима задняя черепная ямка, нервы идентифицированы.
(Б) Верхний вестибулярный нерв отделен от расположенного кпереди лицевого нерва.
(В) Верхний вестибулярный нерв пересечен.
Риск пареза лицевого нерва при доступе через среднюю черепную ямку выше чем при субокципитальном доступе, что заставило многих отказаться от этой техники.
Лабиринтэктомия является наиболее разрушающей операцией для лечения болезни Меньера, поскольку при ней нарушается и слуховая и вестибулярная функция. Идеальными кандидатами на лабиринтэктомию являются пациенты, у которых отсутствует слух и которым не помогли более консервативные методы лечения, такие как инъекции гентамицина. Несмотря на частоту осложнений, эта операция чаще приводит к исчезновению головокружения, чем вестибулярная нейрэктомия, и как сообщалось, позволяет улучшить качество жизни у 98% пациентов. Существует два доступа: трансканальный и трансмастоидальный, причем трансмастоидальный доступ обеспечивает намного лучший обзор и является более популярным.
Трансканальный доступ предполагает обзор среднего уха путем откидывания тимпаномеатального лоскута. Наковальня и стремечко удаляются для доступа к овальному окну. Затем крючок вводится в преддверие для удаления нейроэпителия. Другой вариант этой базовой техники подразумевает сверление промонтория для объединения круглого и овального окна. Ограничением трансканального подхода является плохой доступ к заднему полукружному каналу, который залегает медиальнее лицевого нерва, из-за чего может не быть достигнуто полное разрушение лабиринта. Ограниченный обзор также делает эту операцию технически более сложной, чем при трансмастоидальном доступе.
Трансмастоидальный доступ для лабиринтэктомии выполняется чаще и имеет преимущество в прямой визуализации структур преддверия во время их удаления. Операция начинается обычной мастоидэктомией при которой находят горизонтальный полукруглый канал и выступ лицевого нерва. Сверление выше горизонтального полукружного канала между лабиринтом и крышей позволяет идентифицировать верхний полукружный канал. Задний полукружный канал определяется кзади от горизонтального. После этого полукружные каналы могут быть вскрыты, и нейроэпителий удаляется в медиальном направлении до преддверия под прямым контролем зрения.
Полная потеря слуха является ожидаемым последствием лабиринтэктомии. Однако можно попытаться сохранить слух путем тампонирования полукружных каналов костным воском, используя алмазный бор для удаления каналов с сохранением преддверия. Несмотря на то, что этот доступ имеет высокую частоту сохранения слуха в случаях удаления опухолей, пациентам с головокружением и приемлемым слухом показаны менее деструктивные операции.
Дата публикации: 30 сентября 2019 .
И, так: что же такое головокружение?
Головокружение — ощущение неуверенности в определении своего положения в пространстве, кажущееся вращение окружающих предметов или собственного тела, ощущение неустойчивости, потеря равновесия, уход почвы из-под ног.
Это одна из наиболее частых причин обращения к врачам разных специальностей. Так, при опросе более 20 тыс. человек в возрасте от 18 до 64 лет выяснилось, что за месяц более 20% испытали головокружение, из них свыше 30% страдали головокружением на протяжении более 5 лет. В среднем около четверти населения Земли страдают головокружением.
Причины этих ощущений различны. При этом схема дифференциально-диагностических мероприятий должна охватывать широкий круг состояний, иногда требуя разграничения таких угрожающих жизни состояний, как острое нарушение мозгового кровообращения, сердечная аритмия и более распространенных заболеваний внутреннего уха, а также головокружения нелокализованного происхождения.
К разнообразным этиологическим факторам относятся:
- заболевания среднего и внутреннего уха воспалительного и невоспалительного характера;
- заболевания центральной нервной системы;
- поражения органов шеи, в том числе дегенеративно-дистрофические изменения шейного отдела позвоночника;
- метаболические и гематологические причины;
- нарушения, вызванные лекарственными веществами;
- инфекционные поражения;
- кардиогенные расстройства;
- психогенные нарушения
- прочие причины.
Классификация головокружений по этиологии и клиническим проявлениям:
1.Вестибулярное или системное:
- Со слуховыми нарушениями;
- Без слуховых нарушений.
- Невестибулярное или несистемное;
Чаще всего вестибулярное( системное )кружение в голове возникает на фоне патологий вестибулярного, зрительного аппарата или костно-мышечной системы.
Периферическое вестибулярное головокружение
возникает при поражении сенсорных элементов ампулярного аппарата и преддверия, вестибулярного ганглия и нервных проводников ствола мозга и характеризуется приступообразным течением, вариабельной интенсивностью, сопровождается атаксией и вегетативными проявлениями. При остром начале пациенты ощущают движение предметов в сторону более активно работающего лабиринта, в эту же сторону направлен и нистагм — спонтанный нистагм регулярный, клонический, горизонтальный или горизонтально-ротаторный, разной интенсивности и степени, ассоциированный с гармоничным отклонением туловища и рук в сторону медленного компонента. Отмечается положительное влияние изменения положения головы (в сторону медленного компонента нистагма). Как правило, периферическое вестибулярное головокружение — процесс односторонний и сопровождается нарушением слуховой функции на стороне поражения, однако при ряде заболеваний, наиболее ярко отражающих истинную клиническую картину периферического вестибулярного синдрома (доброкачественное пароксизмальное позиционное головокружение, вестибулярный нейронит и в первое время при вестибулярной форме болезни Меньера), слух остается интактным.
- Доброкачественное пароксизмальное позиционное головокружение (ДППГ) — наиболее частая разновидность отогенного головокружения, наблюдающаяся приблизительно в 20 % всех случаев головокружения и в 50 % случаев отогенного головокружения. Для клинической картины ДППГ характерны непродолжительные эпизоды головокружения, провоцируемые изменениями положения головы. ДППГ вызывают отолитовые осколки в заднем канале внутреннего уха. головокружение у больного
- Вестибулярный неврит проявляется головокружением, тошнотой, атаксией и нистагмом. Клиническая картина лабиринтита представлена тем же симптомокомплексом в сочетании с шумом в ушах и/или потерей слуха. Вестибулярный неврит и лабиринтит являются причинами головокружения отогенного происхождения в 15 % случаев.
- Клиническая картина болезни Меньера характеризуется периодическим головокружением, сопровождающимся нарушением слуха. При болезни Меньера наблюдается расширение и периодический разрыв эндолимфатического вместилища внутреннего уха. Болезнью Меньера страдают примерно 15 % пациентов с отогенным головокружением.
- Двусторонний вестибулярный парез проявляется осциллопсией и атаксией. Причиной его обычно является уменьшение количества вестибулярных волосковых клеток. Типично предшествующее применение в течение нескольких недель ототоксических антибиотиков (внутривенно или интраперитонеально), чаще всего — гентамицина. Двустороннее выпадение вестибулярной функции наблюдается нечасто.
- Перилимфатический свищ (ПС) проявляется чувствительностью к перемене давления или гидропс-симптомокомплексом, или атаксией, вызываемой физической активностью. При ПС возникает сообщение между заполненным жидкостью внутренним ухом и заполненным воздухом средним ухом. Баротравма, такая как при нырянии с аквалангом, является наиболее распространенным механизмом возникновения ПС. Еще одной распространенной причиной возникновения ПС является хирургическое вмешательство с целью лечения отосклероза или холестеатомы. ПС встречается крайне редко.
- Для клинической картины опухолей, сдавливающих восьмой черепной нерв, характерно асимметричное нарушение слуха, сопровождающееся умеренно выраженной атаксией. Среди пациентов, страдающих головокружением, опухоли восьмого черепного нерва встречаются редко, чаще они наблюдаются при одностороннем снижении слуха.
Центральное вестибулярное головокружение
Его причиной является дисфункция центральных структур, обеспечивающих проведение чувствительных импульсов из внутреннего уха, их связь с вестибулярными ядрами в стволе мозга, с мозжечком, с глазодвигательными ядрами, а также связь с корой головного мозга. Для данного типа поражения характерны ощущение толчка вперед, назад, в стороны, наличие других признаков поражения ЦНС : диплопия, дизартрия, потеря чувствительности, парезы.
Наиболее частые признаки центрального поражения вестибулярной системы это
- вертикальный нистагм;
- нистагм, меняющий направление;
- атипичный нистагм (особенно направленный вниз) в тесте встряхивания головы;
- асимметричная глазодвигательная дисфункция;
- выраженная постуральная неустойчивость с падениями.
В большинстве случаев центральное головокружение вызвано сосудистыми нарушениями (инсульт, транзиторная ишемическая атака, вертебробазилярная мигрень), что составляет 60% обращений.
- Инсульт и транзиторная ишемическая атака (ТИА), при которых патологические изменения возникают в стволе мозга или в мозжечке, вызывают центральное головокружение приблизительно в 1/3 случаев. Изолированное головокружение иногда может быть единственным симптомом, предшествующим инсульту с локализацией в структурах задней черепной ямки. Почти всегда симптомы головокружения сопровождаются другими очаговыми знаками поражения ЦНС.
- Вертебро-базилярная мигрень чаще всего проявляется головокружением и головной болью, но может быть представлена только головокружением. Мигрень вызывает около 15 % всех случаев центрального головокружения. Мигрень особенно часто наблюдается у женщин в возрасте от 30 до 40 лет. Приступы носят стереотипный характер , часто сопровождаются светобоязнью, звукобоязнью, зрительной или другой аурой.
- Эпилептические припадки характеризуются головокружением в сочетании со спутанностью сознания, двигательными симптомами или, более часто, с ощущением быстрого вращения. Около 5 % случаев центрального головокружения связано с эпилептическими припадками.
- При рассеянном склерозе (PC) головокружение сочетается с другими признаками поражения ЦНС, например, дисфункцией мозжечка. PC не относится к частым причинам головокружения, хотя многие пациенты и считают это заболевание причиной таких симптомов. Доля PC в структуре всех случаев центрального головокружения составляет 2 %.
- Мальформация Арнольда-Киари — аномалия развития, при которой наблюдается грыжевое выпячивание миндалин мозжечка на 5 мм и более ниже уровня большого затылочного отверстия. Пациенты предъявляют жалобы на головокружение, атаксию и головные боли в затылочной области, часто у них наблюдается вертикальный нистагм. Симптомы провоцируются натуживанием и кашлем. Встречаемость: в 1 % всех случаев центрального головокружения.
Среди причин смешанного и несистемного головокружения нецеребрального происхождения можно выделить колебания артериального давления, снижение уровня сахара в крови и/или метаболические нарушения, связанные с приемом лекарственных препаратов или системной инфекцией. В большинстве случаев эти состояния требуют экстренной помощи и наблюдаются у 33 % пациентов с приступами головокружения. Такие состояния на приеме у узких специалистов встречается редко (2—5 %). В основном это состояния, с которыми врач может столкнуться при оказании неотложной помощи.
- При постуральной гипотензии возможно возникновение дурноты, слабости, потемнения в глазах или обморока. Такое состояние наблюдается лишь когда пациент находится в вертикальном положении.
- Для клинической картины сердечной аритмии характерно возникновение обморока или внезапного падения. Как и при постуральной гипотензии, клиническая симптоматика развивается только при нахождении пациента в вертикальном положении.
- Гипогликемия и метаболические нарушения проявляются слабостью, дурнотой, головокружением, потемнением в глазах. Вместе взятые они составляют около 5 % случаев среди пациентов с несистемным головокружением нецеребрального происхождения.
- При воздействии лекарственных препаратов или других веществ обычно возникают слабость, дурнота, потемнение в глазах, но также может развиваться и истинное головокружение. Это состояние диагностируется у 16 % пациентов со всеми вариантами головокружения при оказании им экстренной помощи, но вне отделения неотложной терапии встречается редко. Чаще всего такие нарушения вызывают антигипертензивные средства, особенно блокаторы al-адренергических рецепторов, например, теразозин, блокаторы кальциевых каналов с выраженным вазодилатирующим эффектом, например, нифедипин, и седативные препараты. Некоторые часто назначаемые бензодиазепины, такие как ксанакс, вызывают головокружение, которое является составной частью синдрома отмены этого препарата. Лекарственные средства, подавляющие вестибулярную дисфункции, например, меклизин и скополамин, могут являться причиной подобных ощущений, воздействуя непосредственно на центральные вестибулярные пути.
- Вирусные инфекции, не сопровождающиеся поражением уха, по данным литературы, могут вызывать симптомокомплекс головокружения у 4—40 % пациентов, обратившихся по этому поводу за экстренной помощью. Клинические проявления вирусных инфекций при этом могут включать, например, гастроэнтерит и гриппоподобные симптомы.
- Психогенное головокружение облигатно сопровождается выраженными страхом и тревогой, а также вегетативными нарушениями - сердечно-сосудистыми и дыхательными. Наиболее часто головокружение отмечается на фоне гипервентиляционного синдрома, учащенное и поверхностное дыхание приводит к метаболическим расстройствам, повышению нервно-мышечной возбудимости и др. При этом пациенты определяют свои ощущения как дурноту, легкость в голове, нередко симптомы головокружения сочетаются с шумом и звоном в ушах, повышенной чувствительностью к звуковым стимулам, неустойчивостью при ходьбе. Нередко психогенное головокружение возникает во время панической атаки. Ее симптомы в виде страха, одышки, сердцебиения, тошноты могут возникать одновременно с симптомами дурноты, "предобморочного состояния", страха падения и нарушения равновесия.
Существует более 80 болезней, одним из симптомов которых является головокружение. Чтобы понять, какая из них стала причиной системного головокружения, следует обратиться за консультацией к терапевту. После тщательного осмотра, опроса и сбора анамнеза он может поставить диагноз. Если не удается выявить причину, назначают дополнительные методы диагностики: ОАК, БАК, КТ/ МРТ головного мозга, шейного отдела позвоночника, ЭЭГ, ЛП, УЗИ БЦС, ЭКГ/ холтер- ЭКГ, осмотров различных специалистов: ЛОР-врач, невролог, кардиолог и др. по необходимости.
Врач специалист проводит простые диагностические приемы, не требующие специального оборудования позволяющие провести дифференциальную диагностику головокружения: проба де Клейна, проба Дикса-Холпайка, проба Хальмаге (тест поворота головы) и тест встряхивания головы другие приемы.
Лечение: основные группы препаратов базовой терапии, используемые при лечении головокружения:
- Антигистаминные средства (Клемастин, меклозин (25-100 мг/сут в виде таблеток для разжевывания). улучшают общее состояние пациента в первые 2-3 сут заболевания.
- Ангиопротектор-вертиголитик бетагистин по 24 мг 2 раза в день (48 мг в сут) помогает вернуть равновесие в течение 2-3 месяцев и более
- Препараты сосудорегулирующего действия ( Винпоцетин, Ницерголин).
- Ноотропы (Пирацетам, Ноотропил, фенибут, холина альфосцерат и др).
- Транквилизаторы (диазепам 10 мг (2,0) в/м. и другие). Они способны устранять тревожность и панические атаки. Использование средств, обладающих седативным эффектом, возможно в первые 2-3 суток острого головокружения
- При тошноте и рвоте помогут Эуфиллин, Метоклопрамид. Рекомендуется также использование дименгидринат (50-100 мг 2-3 раза в сутки), дифенгидрамин (25-50 мг внутрь 3-4 раза в сутки или 10-50 мг внуримышечно).
- Вестибулярная гимнастика.
В зависимости от непосредственной причины заболевания используются дополнительные этиотропные, патогенетические, метаболические и профилактические препараты.
Купирование острого вестибулярного синдрома предполагает применение антиэметиков (противорвотных средств) и вестибулярных супрессантов. Длительность использования вестибулярных супрессантов и противорвотных средств ограничивается их способностью замедлять вестибулярную компенсацию и не должна превышать 2–3-х дней .
При вестибулярном нейроните и лабиринтите в первые 2–3 сут для купирования проявлений острого вестибулярного криза показано внутримышечное введение вестибулярных супрессантов и противорвотных средств. После прекращения тошноты на 1–3 месяца назначается бетагистин внутрь в суточной дозе 48 мг. В этот же период следует начинать курс вестибулярной реабилитации (гимнастики) по индивидуальной программе. В зависимости от особенностей патогенеза вестибулярного нейронита и лабиринтита назначают соответствующее медикаментозное лечение. Так, при вестибулярном нейроните применяют относительно высокие дозы глюкокортикостероидов, например метилпреднизолон в начальной дозе 100 мг с последующим снижением дозы на 20 мг каждые 3 сут. Лечение лабиринтита может потребовать антибактериальных или противовирусных препаратов, в зависимости от возбудителя. Кроме того, при лабиринтите в некоторых случаях прибегают к хирургическому лечению. При лабиринтите, в отличие от вестибулярного нейронита, пациенты зачастую нуждаются в последующей слуховой реабилитации.
Не рекомендуется использование медикаментозного лечения при ДППГ. Предпочтительными и наиболее востребованными для лечения ДППГ при поражении заднего канала считаются маневры (методы) Семонта и Эпле, упражнения Брандта — Дароффа.
При остро возникшей фистуле достаточно эффективно консервативное лечение с обязательным соблюдением постельного режима в течение недели (голова должна быть приподнята) и исключением физических нагрузок еще в течение 1,5–2-х месяцев.
При болезни Меньера в межприступном периоде показано комплексное лечение (поддерживающая терапия), предотвращающая развитие или уменьшающая эндолимфатический гидропс: диуретики, вазодилататоры (аналог гистамина-бетагистин в суточной дозе 48 мг в течение 2–3-х месяцев и более), кортикостероиды.
Плановое (профилактическое) лечение вестибулярной мигрени проводится в соответствии с классическими принципами лечения мигрени с использованием бета-блокаторов, антиконвульсантов, трициклических антидепрессантов и селективных ингибиторов захвата серотонина и норадреналина.
Лечение центрального головокружения связанного с инсультом в ВББ проводится согласно принципам терапии ОНМК в условиях неврологического стационара для инсультных больных.
Хирургическое лечение головокружения применимо к объемным образованиям и аномалиям.
В некоторых особенно тяжелых случаях возможно хирургическое лечениеи при периферическом головокружении. При ДППГ ломбировка пораженного полукружного канала костной стружкой показано в случае неэффективности лечебных маневров (0,5-2% случаев ДППГ).
При неэффективности консервативного лечения при иных причинах периферического вестибулярного головокружения возможно выполнение:
- Селективной нейроэктомии вестибулярных нервов;
- Лабиринтэктомии;
- Лазеродеструкции лабиринта.
Рекомендовано проводить вестибулярную реабилитацию. Обязательна коррекция тревожного состояния больного, чувства неуверенности и страха. Предпочтение следует отдавать вестибулярной реабилитации на специальных установках – постулографических и стабилографических комплексах, позволяющих одновременно оценивать эффективность лечения. Необходима активная реабилитационная стратегия с ранней активацией больного.
Специфической профилактики периферического головокружения не существует.
Невротомией называется процедура хирургического пересечения нерва, использующаяся для устранения неврологической симптоматики. Иногда такую операцию проводят просто для купирования симптомов, а иногда она устраняет и само заболевание.
Технически проводить невротомию сложно, особенно если нужно пересекать малые нервы. Поэтому операцию проводят только опытные хирурги в условиях специализированных стационаров.
1 Что такое невротомия?
Хирургическая невротомия – технически сложная операция на нервах, при которой производят пресечение отдельных нервных пучков для предотвращения прохождения импульса по ним. Процедура в неврологии и нейрохирургии используется очень часто.
Отметим, что хирургическая невротомия является радикальным способом лечения и для ее проведения нужны весомые показания. Эта процедура назначается в тех случаях, когда консервативная терапия и другие, менее радикальные хирургические процедуры становятся неэффективны.

Локализация инъекций при проведении лечебной невротомии поясницы
Эффектами невротомии являются:
- купирование даже очень сильного болевого синдрома (в отдельных случаях могут оставаться фантомные боли);
- ликвидация спастических параличей практически в любом участке тела;
- ликвидация гиперкинезии.
Примерно в 70-80% случаев операция назначается для ликвидации болевого синдрома. В большинстве случаев купируются боли в нижних конечностях или позвоночнике (именно в этих частях тела чаще всего наблюдаются неврологические заболевания с выраженной болью).
Существует 3 основных показания к проведению хирургической невротомии. Так или иначе все они связаны с болевым синдромом, который является либо первичной проблемой (воспаление нерва), либо вторичной (как при повышенном мышечном тонусе).
Показания к проведению:
- Спастические параличи с повышением мышечного тонуса, возникшие после геморрагических или ишемических инсультов, черепно-мозговых травм или нейроонкологических патологий.
- Детский церебральный паралич, протекающий с повышенным мышечным тонусом и гиперкинезией, которые приводят к скованности в движениях.
- Тяжело протекающие истинные формы остеохондроза (не путать с термином, используемым в странах СНГ) и спондилоартроз.
Также процедура может использоваться при неврологических патологиях, протекающих с нарушением двигательных, секреторных или чувствительных функций. Чаще всего при лечении таких состояний оперируют только те нервы, что не сказываются на жизнедеятельности пациента (к таким нервам относятся межреберные, нервы нижнего сегмента голени).
к меню ↑
к меню ↑
Учитывая сложность процедуры и возможные последствия для пациента, не стоит удивляться наличию противопоказаний к ней.
- тяжелое состояние больного, истощение;
- лихорадка;
- инфекционные заболевания, включая сезонные (грипп, ОРВИ);
- высокая вероятность повреждения крупных сосудов при попытках оперировать нерв;
- период беременности на любом триместре (относительное противопоказание);
- терминальные стадии любых онкологических заболеваний;
- наличие у пациента нейроинфекции, токсического поражения нервной системы.
Иногда отдельные противопоказания игнорируются.
к меню ↑
Когда оперируются нервные узлы можно ожидать самых разных последствий, чаще всего связанных с неврологическими расстройствами. Однако возможны и другие осложнения, включая кровотечение или инфекцию.
- Нарушения двигательной или сенсорной функции, в редких случаях наблюдается нарушение секторных функций.
- Развитие кровотечения, включая массивное, при случайном повреждении сосуда, близко находящегося с оперируемым узлом.
- Занесение во время операции инфекционных патогенов в рану, из-за чего возможна инфекция мягких тканей или даже нервной системы.
- Повреждение прилегающих к оперируемому нерву других нервов, возможны даже ошибки со стороны врача, связанные с оперированием не того узла, который нужно (но это бывает крайне редко).
- Развитие устойчивого воспаления.
- Отсутствие лечебного эффекта, что обычно бывает с болью (источник боли ликвидируется, но возможны фантомные явления).
Вероятность развития последствий после невротомии увеличивается с возрастом пациента и зависит от локализации нервов, которые нужно пресечь. Больше всего проблем возникает с нервами вокруг позвоночного столба и с нервами мелкого калибра.
к меню ↑
2 К каким нервам чаще всего применяется?
Теоретически операцию можно применять к любым нервам, но некоторые узлы оперируются чаще всего. Связано это с тем, что некоторые виды нервных узлов чаще всего являются причиной неврологических расстройств.

Результаты лечения спастического синдрома с помощью невротомии
Чаще всего оперируются:
- чаще всего операцию проводят при невралгии тройничного нерва;
- нередко процедура проводится при поражении узлов (выходящих на лицевую область) в периферических отделах головы, а вот внутричерепной доступ используется редко, так как операция это технически сложная, и грозит осложнениями;
- рассечение узлов на шее и языкоглоточном нерве при болях на фоне неоперабельного рака языка или при незаживающих язвах на языке (в случае с язвами невротомия может привести к их рубцеванию);
- перерезание верхнего гортанного узла при гортанных спазмах;
- узел между большеберцовой мышцей и разгибателем большого пальца ноги при незаживающих язвах нижних конечностях на фоне варикозного расширения вен, тромбоангиита, тромбофлебитов или тромбозов;
- грудные узлы и нервы верхних конечностях при болевом синдроме (включая туннельный синдром).
Иногда процедуру проводят при писчем спазме (профессиональная болезнь писателей, бухгалтеров), но не всегда она дает должный эффект. В лечении писчего спазма многим больным может помочь банальная психотерапия.
к меню ↑
3 Хирургическое пересечение нерва: проведение операции
Процедура начинается с местного обезболивания, для чего могут использоваться любые соответствующие препараты. Очень часто процедуру проводят под обезболиванием по А. В. Вишневскому (классический способ при таких операциях).
Перед выделением нерва в него вводят Новокаин. После его выделения нерв подтягивают к выходному отверстию раны и единичным движением скальпеля перерезают. Пересечение в один прием считается наиболее выгодным, потому что только таким способом можно оставить наиболее гладкую поверхность поперечника узла. После пересечения узла производят послойное зашивание раневого кармана. Это классический способ невротомии.
Существует и более новый, сопряженный с меньшими рисками осложнений. Речь идет о радиочастотном методе.
к меню ↑
Проводится с помощью ультразвука. Выполняется введение электродов к поврежденному нерву. Преимуществом радиочастотного метода, помимо меньшего количества осложнений, является возможность пациента уже на 2-3 сутки после операции вернутся к привычному образу жизни.
Технически радиочастотная методика напоминает классическую невротомию. Деструкция нерва производится путем направленного воздействия ультразвуковыми волнами. Единственным серьезным минусом радиочастотного способа является его сравнительно высокая стоимость.
к меню ↑
4 Где делается и сколько стоит невротомия?
Процедура проводится в условиях профильных государственных стационаров или в частных клиниках.
Стоимость операции в среднем составляет 50 000 рублей (на конец 2018 года). В эту стоимость входит предварительная и послеоперационная консультация врача, наблюдение, сама процедура, оплата палаты и операционных расходников.
к меню ↑
5 Реабилитация после хирургического пересечения нерва
После окончания процедуры и сшивания краев раны пациенту накладывается медицинская шина. Микрохирургическая невротомия (она же селективная) делается амбулаторно, однако очень часто пациентов оставляют в больнице на 1-2 дня.
Для ускорения заживления назначается физиотерапия. На первое время могут быть назначены болеутоляющие средства (обычно в виде нестероидных противовоспалительных средств).
Если оперировались узлы конечностей, может быть назначена лечебная физкультура, разминка конечностей. В остальном особой реабилитации не требуется, кроме случаев пересечения важных и крупных нервных узлов (тогда реабилитацией должен заниматься врач-реабилитолог).
Читайте также:


