Тесты на повреждение нервов
Электронейромиография (ЭНМГ) – инновационный метод исследования функции нервной и мышечной системы, который врачи Юсуповской больницы широко используют в диагностике различных заболеваний. Нейрофизиологи Юсуповской больницы применяют все известные сегодня методы электронейрографии.
Врачи Юсуповской больницы с помощью ЭНМГ выявляют заболевания нервов и мышц на ранних стадиях, когда при клиническом осмотре отклонений ещё не наблюдается, устанавливают уровень поражения нерва. Индивидуальный подход к выбору метода электронейромиографии позволяет провести дифференциальную диагностику между периферическим поражением нерва, нервного корешка и сплетения, оценить тяжесть поражения мышц и периферической нервной системы и мышц, оценить результаты лечения и степень восстановления, характер течения заболевания. С помощью ЭНМГ неврологи определяют причину нарушения мочеиспускания и эректильной дисфункции.
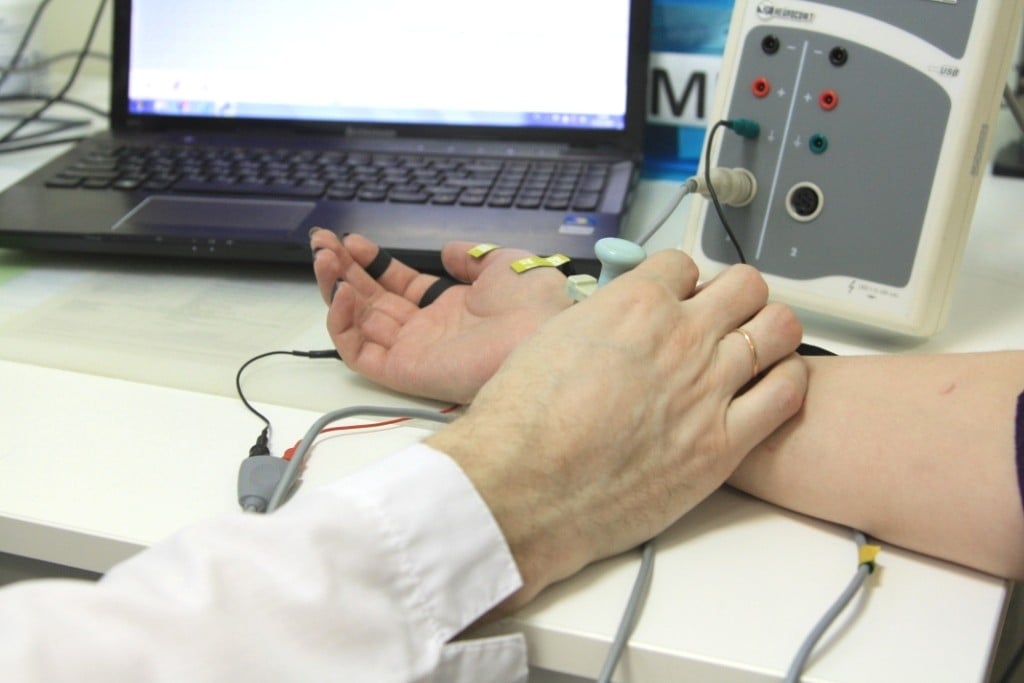
Методики
- компактный;
- молниеносно регистрирует ЭНМГ;
- вызванные потенциалы всех модальностей находятся в базовом комплекте;
- регистрирует электронейромиограмму по мировым стандартам.
Мышечные волокна сокращаются за счёт происходящих в нём электрохимических реакций, в результате чего возникает очень слабый электрический потенциал. Электромиограф усиливает его и выводит в виде кривой на мониторе компьютера. Расшифровав полученный результат, нейрофизиологи определяют, какие патологические изменения имеются в нервах и мышцах.
- моторные – отвечают за работу мышц;
- сенсорные – обеспечивают чувствительность;
- вегетативные – в компетенции которых находится работа внутренних органов.
Нервные корешки выходят из спинного мозга и образуют парные сплетения (шейные, плечевые, поясничные и крестцовые. Они распадаются на периферические нервы. Сенсорные нервы получают информацию от болевых, температурных, тактильных и рецепторов, фиксирующих давление. Моторные нейроны связаны с мышечными волокнами посредством нервно-мышечных синапсов. С помощью синапсов контактируют с внутренними органами и вегетативные нервы.
Патологический процесс может локализоваться на любом уровне – от клетки спинного мозга до нервно-мышечного синапса. Иногда проводимость нервного импульса блокируется за счёт повреждения нерва или его оболочки. Анализ ЭНМГ позволяет найти место повреждения и определить его характер.
Стандартная методика исследования моторных и сенсорных волокон периферических нервов врач проводит согласно алгоритму:
- на кожу над поверхностью мышцы, иннервируемой изучаемым нервом, накладывает электроды;
- подключает их к электронейромиографу;
- фиксирует электрические потенциалы;
- убирает электроды и протирает кожу спиртовым раствором антисептика.
Исследование и анализ состояния большинства крупных нервов не вызывает сложностей. Сплетения образуются из множества периферических нервов. Часто возникает необходимость исследовать каждый из них. ЭНМГ периферических нервов выполняют в Юсуповской больнице.
Игольчатая ЭНМГ применяется для исследования мышц. Процедуру проводят при наличии следующих показаний:
- подозрение на патологию двигательного нейрона спинного мозга;
- заболевания мышц;
- необходимость в определении степени поражения мышцы при неврологической патологии.
Врач вводит тонкую иглу-электрод в исследуемую мышцу, регистрирует электрическую активность мышцы в покое и при умеренном напряжении. Игольчатая ЭНМГ представляет собой более сложный с точки зрения интерпретации метод. Исследование часто занимает больше времени, чем поверхностная электронейромиография.
Показания для исследования функции мышц и нервов
ЭНМГ неврологи назначают при наличии следующих симптомов и синдромов:
Врачи клиники неврологии применяют ЭНМГ для диагностики и мониторинга результативности проводимой терапии пациентам, страдающим боковым амиотрофическим склерозом, диабетической полинейропатией, миастеническим синдромом Ламберта-Итона. Исследование показано больным миастенией, миелодисплазией спинного мозга, миозитом и полимиозитом. Электронейромиография проводится в случае миопатии, неврита тройничного нерва, невропатии лицевого нерва (паралича Белла).
Показанием к ЭНМГ периферических нервов являются следующие заболевания:
- мононевропатия;
- плексопатия, плексит;
- невропатия седалищного нерва;
- полимиалгия, полиневрит;
- радикулопатия при грыже межпозвонкового диска.
Подготовка к процедуре
Электронейромиография не требует особых приготовлений. Невролог предупреждает пациента, что за сутки до исследования необходимо прекратить принимать лекарственных препаратов, которые снижают тонус скелетных мускулов (миорелаксантов), блокируют ацетохинолин (антихолинергиков), влияют на процессы передачи нервных импульсов. В течение 3 дней, предшествующих процедуре, следует исключить приём алкоголя, а в день исследования не курить.
Для того чтобы предотвратить кровоподтёки в местах введения игольчатых электродов, врачи Юсуповской больницы назначают пациентам анализ свёртываемости крови. Если показатели не соответствуют норме, проводят корригирующую терапию. При наличии воспаления или гнойничков кожи в месте введения электродов назначают лечение основного заболевания, а затем делают ЭНМГ. Процедуру не выполняют беременным и кормящим грудью женщинам. Больным эпилепсией и пациентам, страдающим расстройствами психического здоровья, процедуру выполняют после стабилизации их состояния на фоне поддерживающей терапии. Не проводят ЭНМГ пациентам, у которых в организме присутствуют эндопротезы, металлические пластины, стимуляторы сердечной деятельности.
Этапы процедуры и анализ результатов
Перед началом исследования пациента информируют обо всех последующих манипуляциях и о том, что он может чувствовать во время процедуры. Получить точные результаты ЭНМГ врачам Юсуповской больницы позволяет точное соблюдение этапов исследования:
- пациент принимает комфортное положение – сидя или лёжа;
- врач накладывает накожные электроды на определённые точки;
- при проведении игольчатой электронейромиографии вводит в мышцу стерильную разовую иглу-электрод;
- нейрофизиолог направляет к электроду сигнал, который определяет скорость проведения импульса по нервным волокнам и результаты реакции мышц.
Во время обследования пациент может ощущать лёгкое покалывание в местах присоединения электродов. Процедура длится от 30 минут до 1 часа, в зависимости от объёма исследования. ЭНМГ позволяет оценить общее состояние функции периферических нервных волокон, выявить патологические участки нервной и мышечной систем, определить выраженность выявленных нарушений.
В Юсуповской больнице расшифровку результатов ЭНМГ проводят неврологи-нейрофизиологи, кандидаты медицинских наук. Они сверяют полученные показания с нормой, определяют степень отклонения и на основании этих данных ставят диагноз. При поражении периферического нерва скорость проведения импульсов значительно снижена как по чувствительному, так и по двигательному нерву. Амплитуда потенциала действия нерва и ответа иннервируемых мышц в этом случае уменьшена, растянута и имеет изменённую форму.
При наличии диффузного аксонального повреждения изменения скорости незначительны, но хорошо прослеживается снижение амплитуды М-ответа мышцы и потенциала действия нерва. У пациентов с туннельным синдромом и демиелинизирующими заболеваниями нервной системы изменяется скорость проведения возбуждения по нервам. Сегментарные поражения спинного мозга или его передних рогов диагностируют по снижению амплитуды М-ответа, вплоть до полного его исчезновения.
Для того чтобы сделать электронейромиографию периферических нервов, запишитесь на приём к неврологу-нейрофизиологу Юсуповской больницы по телефону. Врач не только проведёт обследование перед процедурой и при отсутствии противопоказаний выполнит исследование, но и проведёт анализ ЭНМГ, установит диагноз и назначит лечение.
- Раздел:Термины на К
- | E-mail |
- | Печать
Клиника повреждения нервов. Повреждения нервов проявляются клинически в форме полного или частичного нарушения их проводимости, по симптомам выпадения движений, чувствительности и вегетативных функций в зоне иннервации ниже уровня поражения. Кроме симптомов выпадения могут отмечаться и даже преобладать симптомы раздражения в чувствительной и вегетативной сфере. Нарушение проводимости нервного ствола наступает в момент повреждения нерва.
Повреждение плечевого сплетения нервов.
Плечевое сплетение образовано 5 спинальными нервами; соединяясь, они образуют 3 первичных ствола плечевого сплетения (верхний, средний и нижний стволы). Первичные стволы, соединяясь, образуют вторичные стволы: латеральный, медиальный и задний.
По локализации различают две основные формы повреждения: верхний паралич при повреждениях в надключичной области верхнего первичного ствола или составляющих его С5 и С6 корешков и нижний паралич (типа Клюмпке-Дежерина) — при повреждениях вторичных стволов в. подключичной области или нижнего ствола, составленного из пучков С8-Th1, корешков.
При травмах верхнего ствола сплетения могут наблюдаться как симптомы корешкового поражения в виде выпадения функции мышц плечевого пояса, так и клиника сегментарного поражения. В последнем отсутствуют абдукция и латеральная ротация руки, а также сгибание локтя и супинация.
При поражении среднего ствола наблюдается выпадение функции разгибателей: локтевых, запястья и пальцев рук. Чувствительность нарушена на дорзальной поверхности руки, кисти, указательного и среднего пальцев.
Поражение нижнего ствола ведет к комбинированному медианному и ульнарному параличу. Потеря чувствительности наблюдается по медиальной поверхности кисти, предплечья и плеча.
Для повреждений вторичных стволов более характерна клиника поражения периферических нервов, нежели сегментарные выпадения. При повреждении латерального ствола нарушаются сгибание предплечья, пронация и абдукция руки. Чувствительность нарушена в зоне распределения мышечно-кожного нерва. Повреждения медиального вторичного ствола сходны с клиникой поражения первичного нижнего ствола. При повреждении заднего вторичного ствола нарушается функция подмышечного и лучевого нервов. Чувствительные расстройства наблюдаются вдоль дорзальной стороны всех отделов руки.
Наиболее характерными признаками отрыва корешков плечевого сплетения являются изложенные выше корешковые расстройства, наличие синдрома Горнера, положительный аксон-рефлекс (гистаминовая проба) и травматическое менингоцеле (по данным нисходящей миелографии).
Повреждение подкрыльцового нерва.
Подкрыльцовый нерв начинается от вторичного заднего ствола на разных уровнях. Чаще всего он образуется за счет пучков задней ветви верхнего первичного ствола (из С5, С6 или С4-С6 корешков). При изолированном ранении заднего пучка плечевого сплетения наблюдается комбинированное поражение лучевого и подкрыльцового нервов. Для этого вида травмы характерна картина отвисания плеча. В области хирургической шейки плеча подкрыльцовый нерв довольно плотно фиксирован своими ветвями. Трудносмещаемость нерва играет известную роль в изолированных его повреждениях при передних и нижних вывихах, переломах головки и шейки плечевой кости. Нарушения проводимости подкрыльцового нерва проявляются параличом дельтовидной и малой круглой мышц. Поднимание и отведение плеча до горизонтального уровня становится невозможным. Чувствительность нарушается в изменчивых пределах по наружно-задней поверхности плеча. При длительном существовании травматического паралича подкрыльцового нерва образуется стойкая атрофия дельтовидной мышцы, которая может приводить к подвывихам и вывихам плеча.
Повреждение мышечно-кожного нерва.
Мышечно-кожный нерв — самый изменчивый среди других длинных ветвей плечевого сплетения, В большинстве случаев он отходит от вторичного латерального ствола, но может являться и производным только передней ветви верхнего первичного ствола. Редко наблюдается изолированное его поражение. Обычно имеют место комбинированные поражения нерва и верхней части плечевого сплетения. Клиническая картина характеризуется выпадением иннервации клювовидно-плечевой, двуглавой и плечевой мышц. Это приводит к нарушениям сгибания предплечья и анестезии в виде узкой полосы в области наружной поверхности предплечья до лучезапястного сустава. Частичное сгибание может быть сохранено как за счет богатых связей со срединным нервом, так и за счет плече-лучевой мышцы, получающей иннервацию от лучевого нерва.
Повреждение срединного нерва.
Срединный нерв начинается двумя ножками от вторичного латерального и вторичного медиального стволов сплетения. При повреждении его на уровне плеча, вследствие паралича лучевого сгибателя кисти и длинной мышцы, нарушается сгибание кисти и она отклоняется в локтевую сторону. Нарушается пронация. Вследствие паралича поверхностного сгибателя пальцев нарушается сгибание средних фаланг всех пальцев, а вследствие паралича лучевой половины глубокого сгибателя к указательному и среднему пальцам нарушается сгибание и концевых фаланг этих пальцев. Выключение червеобразных мышц ведет к утрате сгибания основных фаланг соответствующих пальцев при одновременном разгибании средних и концевых фаланг. Нарушается противопоставление I и V пальцев.
Повреждение локтевого нерва.
Одновременные повреждения срединного и локтевого нервов.
Повреждение указанных нервов на плече приводит к очень тяжелым нарушениям функции конечностей. Полностью утрачивается способность производить сгибательные движения кистью и пальцами. Постепенно вследствие атрофии соответствующей мускулатуры передняя поверхность предплечья становится совершенно плоской. Ладонная поверхность кисти уплощается. Межкостные промежутки западают.
Повреждение лучевого нерва.
Лучевой нерв. Даже при повреждении лучевого нерва в подкрыльцовой области разгибание в локтевом суставе не страдает, поскольку отдельные ветви к головкам трехглавой мышцы отходят от ствола еще выше. При наиболее частых повреждениях на уровне средней трети плеча выпадает функция мышц преимущественно на тыльной поверхности предплечья. В таких случаях активные разгибательные движения в кисти невозможны, она свисает. Пальцы в основных фалангах полусогнуты и свисают ступенеобразно. Отведение I пальца невозможно. Супинация нарушена. Вследствие длительного свисания кисти и пальцев невозможно сморщивание связочно-суставного аппарата, при этом развивается стойкая контрактура кисти в положении сгибания. При облокачивании на стол, при вертикальном положении предплечья кисть и пальцы свисают. Если придать кисти и пальцам больного вертикальное положение, а затем сразу же отнять руку, то кисть больного падает мгновенно. Если больной в состоянии задержать падение кисти, то это является признаком неполного нарушения проводимости лучевого нерва. Больной кладет руку плашмя на стол и пытается, не отрывая кисти, поднять выпрямленный указательный палец и положить его на средний и обратно. При параличе общего разгибателя, не отрывая кисти от стола, это сделать невозможно; не удается отвести и большой палец вследствие паралича его длинной отводящей мышцы и длинного разгибателя. Из этого положения из-за паралича супинатора больной не может повернуть руку ладонью вверх. Вегетативные нарушения проявляются в виде цианоза, отека и припухлости на тыле кисти. Отмечен гипертрихоз тыльной поверхности предплечья и кисти, особенно при неполных перерывах с явлениями раздражения. Частичные повреждения редки. Полные разрывы наступают при непосредственном ранении лучевого нерва и при повреждении его отломками плечевой кости при ее переломах. Частым уровнем повреждения является плечо, затем локтевой сустав.
Повреждение бедренного нерва.
Бедренный нерв является самой крупной ветвью поясничного сплетения. Он распадается на свои конечные ветви на уровне паховой связки или на 1-2 см ниже. Мышечные ветви снабжают портняжную, четырехглавую мышцу бедра. Территория распространения кожных ветвей нерва непостоянна, размеры ее тесно связаны с особенностями строения соседних нервов. Ранения и повреждения бедренного нерва наблюдаются относительно редко, еще реже встречаются полные перерывы его основного ствола. Нарушение разгибания в коленном суставе наблюдается только при ранении нерва или выше пупартовой связки, или непосредственно под ней. При более высоких перерывах в тазу составляющих его корешков I-IV поясничных нервов может нарушиться и сгибание в тазобедренном суставе. Ходьба и стояние в результате паралича передней группы мышц бедра резко нарушены. Чувствительность нарушается на передней и отчасти медиальной поверхности голени и по внутреннему краю стопы (внутренний кожный нерв нижней конечности). Исследование повреждения бедренного нерва включает осмотр, пальпацию и проверку силы мышц передней поверхности бедра и пояснично-подвздошной области, исследование коленного рефлекса, который при повреждении нерва вызвать не удается, а также чувствительности по передней поверхности бедра, медиальной поверхности голени и медиальному краю стопы.
Повреждение седалищного нерва.
Седалищный нерв является самой крупной длинной ветвью крестцового сплетения. Он выходит из полости таза в ягодичную область через нижний отдел большого седалищного отверстия и проецируется здесь на середине расстояния между седалищным бугром и большим вертелом бедра.
Клиническая картина повреждений седалищного нерва складывается из симптомов поражения большеберцового и малоберцового нервов.
Повреждение большеберцового нерва.
Большеберцовый нерв в пределах подколенной ямки отдает медиальный кожный нерв икры, ветви к коленному суставу и ветви к головкам икроножной мышцы. Несколько ниже отходит нерв к подколенной мышце и затем ветви к камбаловидной мышце. Еще ниже отделяются ветви к трем глубоким сгибателям: к задней большеберцовой мышце, к длинному сгибателю пальцев, к длинному сгибателю большого пальца. Чаще всего ранения большеберцового нерва встречаются в области подколенной ямки и в области канала внутренней лодыжки. При изолированном ранении большеберцового нерва в пределах бедра увеличивается сгибание стопы и пальцев, которые вследствие паралича межкостных мышц занимают так называемое когтевидное положение, т. е. разогнуты в плюснефаланговых суставах и согнуты в межфаланговых. При сохранении малоберцового нерва стопа разогнута, контуры сухожилий разгибателей на тыле стопы резко выделяются. Чувствительность расстроена на задней и задне-наружной поверхности голени, но может быть также расстроена на подошве, по наружному краю стопы и подошвенной поверхности пальцев. Рефлекс с ахиллова сухожилия утрачен. При ранениях на уровне средней трети голени и ниже страдают лишь мелкие мышцы подошвенной поверхности стопы. Это приводит к изменению свода стопы. Чувствительность нарушена только на стопе. Очень часто наблюдаются явления раздражения в виде болей. Сосудодвигательные и трофические расстройства часто резко выражены. На местах с нарушенной чувствительностью нередко развиваются язвы, В положении лежа на спине больной не может согнуть стопу и привести ее.
Повреждение малоберцового нерва.
Малоберцовый нерв. Общий малоберцовый нерв отдает в пределах подколенной области только латеральный кожный нерв икры и суставную ветвь, а делится на свою поверхностную и глубокую ветви ниже, в области головки малоберцовой кости. Поверхностный малоберцовый нерв снабжает своими ветвями длинную и короткую малоберцовые мышцы, а затем распространяется в коже тыла стопы. Глубокий малоберцовый нерв иннервирует переднюю большеберцовую мышцу, длинный разгибатель пальцев и длинный разгибатель большого пальца. При ранениях общего малоберцового нерва стопа резко отвисает, наружный ее край опущен. Контуры сухожилий разгибателей на тыле стопы, которые в нормальных условиях хорошо заметны под кожей, увидеть не удается; пальцы согнуты. Характерным признаком является отсутствие разгибания стопы, пальцев и нарушение отведения стопы. Резко выраженное отвисание стопы и приведение объясняются тягой антагонистов и задней большеберцовой мышцы. Походка больного нарушена: вначале он касается пола наружным краем стопы, затем наступает на пол всей ее поверхностью одновременно. Явления раздражения бывают резко выраженными. Вегетативные расстройства проявляются главным образом припухлостью, иногда изменением цвета кожи на тыле стопы и пальцах, а также нарушением потоотделения.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Код по МКБ-10
- S44. Травма нервов на уровне плечевого пояса и плеча.
- S54. Травма нервов на уровне предплечья.
- S64. Травма нервов на уровне запястья и кисти.
- S74. Травма нервов на уровне тазобедренного сустава и бедра.
- S84. Травма нервов на уровне голени.
- S94. Травма нервов на уровне голеностопного сустава и стопы.
Что вызывает повреждение нервов конечностей?
Повреждения периферических нервов конечностей встречаются у 20-30% пострадавших в автодорожных происшествиях, при производственных травмах и во время занятий спортом. Большинство авторов сходятся во мнении, что наиболее и предплечья, парезом волокон срединного нерва, идущих к сгибателям пальцев. Парализуются все мелкие мышцы кисти, возможно, и длинные сгибатели пальцев кисти. Кожная чувствительность нарушается по локтевой стороне плеча, предплечья и кисти (в зонах локтевого и срединного нервов). При выпадении функций шейного симпатического нерва выявляют синдром Хорнера (птоз, миоз и энофтальм).
Повреждения отдельных стволов плечевого сплетения, как и тотальное его повреждение, могут быть и при закрытых травмах.
В случаях полного пареза плечевого сплетения верхняя конечность свисает вдоль туловища, умеренно отёчна, синюшна, без признаков функционирования мышц. Чувствительность отсутствует до уровня плечевого сустава.
Повреждения длинного грудного нерва (С5-С7)
Возникает при подтягивании на руках, в результате давления тяжёлого рюкзака у альпинистов и т.д. Следствием бывает парез передней зубчатой мышцы. При попытке поднять руки вперёд у больного отходит медиальный край лопатки (крыловидная лопатка). Нарушений чувствительности нет.

[1], [2], [3], [4], [5], [6]
Повреждения подкрыльцового нерва ( С5-С6)
Причина травмы - вывихи плеча, реже переломы хирургической шейки плеча. Характеризуется парезом дельтовидной и малой круглой мышц, в результате чего нарушаются отведение и наружная ротация плеча. Чувствительность выпадает по наружной поверхности проксимального отдела плеча (шириной в ладонь).

[7], [8], [9]
Повреждения подлопаточного нерва (С4-С6)
Причины возникновения и нарушения функций те же, что и при повреждении подкрыльцового нерва. Возникают в результате пареза надостной и подостной мышц. Чувствительность не страдает.

[10], [11], [12], [13]
Повреждения кожно-мышечного нерва ( С5-С7)
Изолированные повреждения встречаются редко, чаще кожно-мышечный нерв травмируется с другими нервами сплетения. Вызывают паралич двуглавой мышцы плеча, а при более высоких поражениях - клювоплечевой и плечевой мышц, из-за чего возникают слабость при сгибании и супинации предплечья и незначительное снижение чувствительности по лучевой стороне предплечья.

[14], [15], [16]
Повреждения лучевого нерва (С5-С8)
Повреждения лучевого нерва - самая частая разновидность повреждений нервов верхней конечности, возникающая вследствие огнестрельных ранений и закрытых переломов плеча. Клиническая картина зависит от уровня травмы.

[17], [18]
Повреждения срединного нерва
Причиной становятся огнестрельные ранения плеча, резаные раны дистального отдела ладонной поверхности предплечья и лучезапястной складки.
При повреждении нерва ниже ветвей, отходящих к пронаторам, клиническая картина изменяется. Она проявляется только нарушением противопоставления I пальца, но чувствительные расстройства бывают такими же, как и при повреждении на уровне плеча.

[19], [20], [21], [22], [23], [24], [25], [26], [27], [28], [29], [30], [31], [32]
Повреждения локтевого нерва
Повреждения бедренного нерва
Повреждения бедренного нерва возникают при переломах таза и бедра. Повреждение бедренного нерва вызывает паралич четырёхглавой и портняжной мышц; разгибание голени становится невозможным. Исчезает коленный рефлекс. Чувствительность нарушается по передней поверхности бедра (передний кожный бедренный нерв) и передневнутренней поверхности голени (подкожный нерв).

[33], [34]
Повреждения седалищного нерва (L4-S3)
Повреждение этого самого крупного нервного ствола возможно при разнообразных травмах на уровне таза и бедра. Это огнестрельные ранения, колотые раны, переломы, вывихи, растяжения и сдавления. Клиническая картина повреждения складывается из симптомов поражения большеберцового и малоберцового нервов, причём поражение последнего имеет более яркие проявления и всегда выступает на первый план. Выявление одновременно признаков нарушения функций боль-шеберцового нерва указывает на травму седалищного нерва.
Повреждения малоберцового нерва (L4-S2)

[35], [36], [37], [38], [39]
Повреждения большеберцового нерва
Встречают при переломах большеберцовой кости и других механических травмах в зоне прохождения нерва. Выключение иннервации приводит к выпадению функции сгибания стопы и пальцев, её супинации. Ходьба на носках становится невозможной. Исчезает ахиллов рефлекс. Чувствительность нарушается на задне-наружной поверхности голени, наружном крае и всей подошвенной поверхности стопы и пальцев.

[40], [41], [42], [43], [44], [45]
Общие принципы лечения повреждений нервов конечностей
Лечение повреждений нервов конечностей должно быть комплексным, его следует начинать с момента установки диагноза. Различают консервативное и оперативное лечение. Это деление условно, так как после оперативного вмешательства используют весь арсенал консервативных средств, способствующих восстановлению иннервации.
Консервативное лечение повреждения нервов конечностей
Начинают с иммобилизации конечности в функционально выгодном положении с максимально возможным исключением воздействия силы тяжести на повреждённую, если повреждение нервного ствола расположено в проксимальном отделе конечности (надплечье, плечо, бедро). Иммобилизация служит средством профилактики контрактур в порочном положении. Применение её обязательно, поскольку при закрытых травмах прогноз и сроки лечения предсказать чрезвычайно трудно. Иммобилизация же в виде гипсовых и мягкотканных (повязка-змейка или косыночная) повязок предупреждает и отвисание конечности. Оставленная без фиксации верхняя конечность в результате действия силы тяжести отвисает книзу, перерастягивает парализованные мышцы, сосуды и нервы, вызывая в них вторичные изменения. От избыточной тракции могут возникать невриты ранее не повреждённых нервов.
Назначают медикаментозную стимуляцию нервно-мышечного аппарата по следующей схеме:
- инъекции монофостиамина по 1 мл подкожно и бендазол по 0,008 внутрь 2 раза в сутки в течение 10 дней;
- затем в течение 10 дней больной получает инъекции 0,06% раствора неостиг-мина метилсульфата по 1 мл внутримышечно;
- потом вновь повторяют 10-дневный курс монофостиамина и микродоз бенда-зола.
Известно, что регенерация нерва и его рост не превышает 1 мм в сутки, поэтому процесс лечения растягивается на месяцы и требует настойчивости и терпения как больного, так и врача. Если в течение 4-6 мес лечения нет клинических и электрофизиологических признаков улучшения, следует перейти к оперативному лечению. Если же консервативное лечение не даёт результата в течение 12-18, максимум 24 мес, надежды на восстановление функций повреждённого нерва нет. Необходимо переходить на ортопедические способы лечения: пересадку мышц, артродезы в функционально выгодном положении, артроризы и т.д.
Оперативное лечение повреждения нервов конечностей
Оперативное лечение повреждения нервов конечностей показано в следующих случаях.
- При открытых повреждениях, позволяющих выполнить первичный шов нерва.
- При отсутствии эффекта от консервативного лечения, проводимого в течение 4-6 мес.
- При развитии паралича через 3-4 нед после перелома.
При открытых повреждениях конечностей первичный шов нерва можно выполнить в тех случаях, когда после первичной хирургической обработки предполагают ушивание раны наглухо. В противном случае оперативное лечение должно быть отсрочено до 3 нед или до 3 мес и более. В первом случае речь идёт о раннем отсроченном вмешательстве, во втором - о позднем. Если выявлено повреждение костей, сосудов, то сначала необходимо выполнить остеосинтез, затем сшивание сосудов, а потом нейрорафию.
Читайте также:


