Т клеточная вакцинация при рассеянном склерозе отзывы
T-лимфоциты являются дирижерами адаптивных иммунных реакций. Функциональная активность патогенных Т-лимфоцитов лежит в основе иммунологических расстройств. Аутореактивные Т-лимфоциты, атакующие ткани организма, индуцируют аутоиммунное воспаление. Высокая активность аллерген-реактивных Т-лимфоцитов приводит к развитию аллергических заболеваний. Развитию иммунологических расстройств способствуют сбои в иммунорегуляции, осуществляемой регуляторными Т-лимфоцитами.
Вариабельные части Т-клеточных рецепторов (ТКР) формируются в постнатальный период. Это означает, что по отношению к ТКР не формируется врожденной иммунологической толерантности. Иммуногенная вариабельная часть антиген-реактивного ТКР называется идиотипом (рисунок 1). Вариабельная часть другого ТКР, способного распознать идиотипический пептид ТКР в комплексе с молекулой главного комплекса гистосовместимости (МНС), называется антиидиотипом.
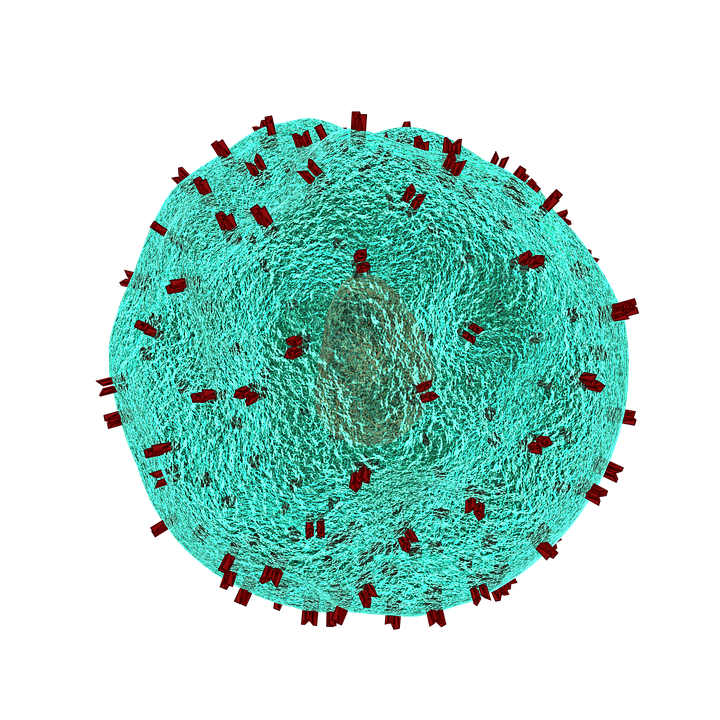
Назначение антиидиотипических Т-клеток — регуляция функциональной активности идиотипических Т-клеток . Метод поликлональной Т-клеточной вакцинации нацелен на стимуляцию антиидиотипических и антиэрготипических иммунных реакций, избирательно направленных на инактивацию патогенных Т-лимфоцитов .

Рисунок 1. Схематичное изображение Т-клеточного рецептора.
- стимуляцию активности антиэрготипических и регуляторных CD4+T-лимфоцитов;
- генерацию антиидиотипических CD8+ Т-клеток, способных разрушать патогенные Т-лимфоциты;
- генерацию антиидиотипических CD4+Т-лимфоцитов с противовоспалительными свойствами;
- продукцию антител, экранирующих вариабельные участки ТКР патогенных T- клеток.
Как работает аутоиммунная Т-клеточная терапия
Мы берём у вас кровь и выделяем из неё Т-клетки, которые активируем и размножаем в лаборатории. На их основе изготавливается вакцина, которая инъектируется обратно в организм. Активированные Т-лимфоциты подавляют патогенные клетки, постепенно уменьшая симптомы и приводя к ремиссии.
Забор крови
у пациента

Выделение
МНК из крови

Активация
аутореактивных Т-клеток


Размножение аутореактивных Т-клеток


Подкожные инъекции пациенту

Получение индивидуальной поликлональной Т-клеточной вакцины
1 этап — выделение патогенных Т-лимфоцитов из крови.
2 этап — активация выделенных клеток с целью усиления их иммуногенных свойств.
Оба этапа выполняются вне организма. Индуцирующий курс иммунотерапии состоит из 10 подкожных иммунизаций и обычно занимает 2 месяцев. Схема последующего лечения персонализируется в зависимости от течения заболевания. Лечение проводиться в амбулаторных условиях.
Разработанная технология позволяет сохранить исходные пропорции патогенных Т-клеток. Это означает, что клетки, играющие наибольшую роль в развитии заболевания, будут вносит наиболее значимый вклад в индукции антиидиотипических иммунных реакций.
Эффективность Т-клеточной аутоиммунотерапии
Разработана технологии получения Т-клеточных вакцин, предназначенных для лечения болезни Бехтерева (анкилозирующий спондилоартрит), псориаза и аутоиммунных васкулитов. Ремиссия развивается в течение первых месяцев после начала лечения.
Т-клеточная аутоиммунотерапия также эффективна в лечении полиантигенных аллергий, когда стандартная антиген-специфическая иммунотерапия (СИТ) не показана.
Получены очень обнадеживающие данные при лечении аллергического ринита, аллергического конъюктивита, крапивницы, атопического дерматита. Рассматривается возможность использования метода в лечении бронхиальной астмы. Симптомы ослабляются у большинства пациентов в течение первых недель после начала лечения.
Показана высокая клиническая эффективность Т-клеточной аутоиммунотерапии в лечении рассеянного склероза и ревматоидного артрита.
Иммунные механизмы действия Т-клеточной иммунизации достаточно хорошо изучены
(обзоры Селедцов и соавт., 2010; Huang et al.,2014).
Преимущества Т-клеточной аутоиммунотерапии
перед другими методами лечения иммунологических расстройств
- избирательность инактивирующего действия на патогенные лимфоциты и отсутствие значимых побочных эффектов;
- длительность клинических эффектов, обусловленная генерацией антиидиотипической иммунной памяти;
- возможность и целесообразность проведения повторного лечения при появлении новых патогенных Т-клеток, приводящих к обострению заболевания;
- широкие возможности комбинирования с другими методами лечения, в том числе с физиотерапевтическими.
Продолжительность курса — 2 месяца
в зависимости от индивидуального ответа организма на иммунотерапию

Изготовление
индивидуального препарата
7-10 подкожных
инъекций

Разработка схемы
последующего лечения
T-лимфоциты являются дирижерами адаптивных иммунных реакций. Функциональная активность патогенных Т-лимфоцитов лежит в основе иммунологических расстройств. Аутореактивные Т-лимфоциты, атакующие ткани организма, индуцируют аутоиммунное воспаление. Высокая активность аллерген-реактивных Т-лимфоцитов приводит к развитию аллергических заболеваний. Развитию иммунологических расстройств способствуют сбои в иммунорегуляции, осуществляемой регуляторными Т-лимфоцитами.
Вариабельные части Т-клеточных рецепторов (ТКР) формируются в постнатальный период. Это означает, что по отношению к ТКР не формируется врожденной иммунологической толерантности. Иммуногенная вариабельная часть антиген-реактивного ТКР называется идиотипом (рисунок 1). Вариабельная часть другого ТКР, способного распознать идиотипический пептид ТКР в комплексе с молекулой главного комплекса гистосовместимости (МНС), называется антиидиотипом.

Назначение антиидиотипических Т-клеток — регуляция функциональной активности идиотипических Т-клеток . Метод поликлональной Т-клеточной вакцинации нацелен на стимуляцию антиидиотипических и антиэрготипических иммунных реакций, избирательно направленных на инактивацию патогенных Т-лимфоцитов .

Рисунок 1. Схематичное изображение Т-клеточного рецептора.
- стимуляцию активности антиэрготипических и регуляторных CD4+T-лимфоцитов;
- генерацию антиидиотипических CD8+ Т-клеток, способных разрушать патогенные Т-лимфоциты;
- генерацию антиидиотипических CD4+Т-лимфоцитов с противовоспалительными свойствами;
- продукцию антител, экранирующих вариабельные участки ТКР патогенных T- клеток.
Как работает аутоиммунная Т-клеточная терапия
Мы берём у вас кровь и выделяем из неё Т-клетки, которые активируем и размножаем в лаборатории. На их основе изготавливается вакцина, которая инъектируется обратно в организм. Активированные Т-лимфоциты подавляют патогенные клетки, постепенно уменьшая симптомы и приводя к ремиссии.

Забор крови
у пациента


Выделение
МНК из крови


Активация
аутореактивных Т-клеток


Размножение аутореактивных Т-клеток


Подкожные инъекции пациенту

Получение индивидуальной поликлональной Т-клеточной вакцины
1 этап — выделение патогенных Т-лимфоцитов из крови.
2 этап — активация выделенных клеток с целью усиления их иммуногенных свойств.
Оба этапа выполняются вне организма. Индуцирующий курс иммунотерапии состоит из 10 подкожных иммунизаций и обычно занимает 2 месяцев. Схема последующего лечения персонализируется в зависимости от течения заболевания. Лечение проводиться в амбулаторных условиях.
Разработанная технология позволяет сохранить исходные пропорции патогенных Т-клеток. Это означает, что клетки, играющие наибольшую роль в развитии заболевания, будут вносит наиболее значимый вклад в индукции антиидиотипических иммунных реакций.
Эффективность Т-клеточной аутоиммунотерапии
Разработана технологии получения Т-клеточных вакцин, предназначенных для лечения болезни Бехтерева (анкилозирующий спондилоартрит), псориаза и аутоиммунных васкулитов. Ремиссия развивается в течение первых месяцев после начала лечения.
Т-клеточная аутоиммунотерапия также эффективна в лечении полиантигенных аллергий, когда стандартная антиген-специфическая иммунотерапия (СИТ) не показана.
Получены очень обнадеживающие данные при лечении аллергического ринита, аллергического конъюктивита, крапивницы, атопического дерматита. Рассматривается возможность использования метода в лечении бронхиальной астмы. Симптомы ослабляются у большинства пациентов в течение первых недель после начала лечения.
Показана высокая клиническая эффективность Т-клеточной аутоиммунотерапии в лечении рассеянного склероза и ревматоидного артрита.
Иммунные механизмы действия Т-клеточной иммунизации достаточно хорошо изучены
(обзоры Селедцов и соавт., 2010; Huang et al.,2014).
Преимущества Т-клеточной аутоиммунотерапии
перед другими методами лечения иммунологических расстройств
- избирательность инактивирующего действия на патогенные лимфоциты и отсутствие значимых побочных эффектов;
- длительность клинических эффектов, обусловленная генерацией антиидиотипической иммунной памяти;
- возможность и целесообразность проведения повторного лечения при появлении новых патогенных Т-клеток, приводящих к обострению заболевания;
- широкие возможности комбинирования с другими методами лечения, в том числе с физиотерапевтическими.
Продолжительность курса — 2 месяца
в зависимости от индивидуального ответа организма на иммунотерапию

Изготовление
индивидуального препарата

7-10 подкожных
инъекций

Разработка схемы
последующего лечения
За те 150 лет, что медицине известно это заболевание, и сама болезнь успела измениться, и ее лечение стало совсем другим. Сегодня врачи советуют пациентам воспринимать этот диагноз не как смертельный приговор с небольшой отсрочкой, а как вызов. Потому что при рассеянном склерозе можно жить полной жизнью. Надо только набраться сил и терпения.
Наши эксперты:
Президент Общероссийской общественной организации инвалидов-больных рассеянным склерозом, председатель Совета общественных организаций по защите прав пациентов при Росздравнадзоре Ян Власов.
Профессор кафедры неврологии Первого Санкт-Петербургского государственного медицинского университета им. акад. И. П. Павлова Наталья Тотолян.
Миф № 1. Рассеянным склерозом болеют лишь старики. Это состояние, связанное с потерей памяти
На самом деле. С атеросклерозом эта болезнь не связана, (а серьезные нарушения памяти — очень редкий симптом). Рассеянный склероз — это прогрессирующая патология центральной нервной системы. Развивается в результате аутоиммунного воспаления с поражением миелиновых оболочек нервных волокон, что постепенно приводит к гибели нервных клеток. При обострениях в головном и спинном мозге формируются множественные рассеянные очаги воспаления и склероза (рубцевания), что проявляется новыми симптомами или усилением старых.
Чаще всего рассеянный склероз начинается в молодом возрасте (25-40 лет), до 10% — у детей. В мире этой болезнью страдают 2,5 млн человек. В России, по официальным данным, — 90 тысяч (по неофициальным — 150 тысяч). В среднем ежегодный прирост больных составляет 7%.
Миф № 2. Главный симптом рассеянного склероза — проблемы при ходьбе
На самом деле. Рассеянный склероз называют болезнью с тысячью лицами. Часто первым признаком может быть ухудшение зрения на один глаз, онемение в руке или ноге, головные боли и головокружения, проблемы с координацией. Иногда это просто повышенная утомляемость или проблемы с удержанием мочи. Поэтому зачастую первыми с заболеванием встречаются терапевты, офтальмологи и урологи. Рано распознать болезнь иногда сложно, поэтому регулярно проводятся специальные школы неврологов, на которых врачей учат настороженности к самым разным симптомам, которыми может сигналить это заболевание.
Еще недавно постановка диагноза затягивалась на 5-8 лет. Сегодня в России ситуация кардинально улучшилась благодаря тому, что сообщество неврологов и общественные организации, изучающие рассеянный склероз, ведут образовательную деятельность по этой проблеме. Тем не менее болезнь несколько лет может протекать вовсе бессимптомно. В этом случае ее можно выявить только при магнитно-резонансной томографии (МРТ), показывающей измененные участки на томограммах головного или спинного мозга. Сообщество неврологов даже предлагало Минздраву ввести скрининг на рассеянный склероз с детского возраста. Но МРТ — дорогой метод, поэтому такого скрининга пока нет.
Миф № 3. Только МРТ головы позволяет убедиться в диагнозе
На самом деле. Основные методы диагностики рассеянного склероза — клинические проявления в совокупности с данными МРТ и анализом цереброспинальной жидкости (ЦСЖ). Для анализа ЦСЖ делают поясничный прокол, получают 1-2 мл жидкости и тестируют на олигоклональные иммуноглобулины — их наличие подтверждает воспалительный процесс. Эти исследования безопасны и рекомендуются в большинстве случаев для ранней диагностики. Есть и дополнительные инструментальные исследования: методики вызванных потенциалов, когерентной оптической томографии и другие.
Миф № 4. Причина заболевания — вирусы
На самом деле. Рассеянный склероз, как и большинство хронических заболеваний, относится к мультифакториальным патологиям. На ряд факторов, провоцирующих болезнь, повлиять нельзя, но некоторые (так называемые модифицируемые факторы) мы можем устранить, тем самым снизив риск РС и его более тяжелого течения.
Науке известны многочисленные наследственные факторы предрасположенности к РС (впрочем, есть и гены защиты от болезни). Также риск повышают неблагоприятная экология, курение, избыток соли в диете, дефицит солнечных лучей и витамина D. Многочисленные исследования последних лет указывают также на роль изменения состава микрофлоры кишечника в развитии аутоиммунного воспаления и даже повреждения нервных клеток при РС.
Миф № 5. Люди с рассеянным склерозом долго не живут. Через несколько лет они перестают ходить, а через 10-15 лет — погибают
На самом деле. Раньше во многих случаях так и было. Но сегодня благодаря инновационному лечению наступление инвалидности отодвинуто на много лет. В Европе, например, удалось добиться почти обычной средней продолжительности жизни при рассеянном склерозе (80 лет). При этом крайне важно то, как быстро поставлен диагноз и назначено лечение.
Многое зависит и от формы заболевания. В 85% случаев рассеянный склероз протекает в более благоприятной ремиттирующей форме. Она чаще начинается в более молодом возрасте и характеризуется периодами обострений и длительных улучшений (ремиссий). Но в 15% случаев развивается более тяжелая форма болезни: первично-прогрессирующая. Она чаще стартует после 40 лет и быстро может привести к инвалидности. Очень важно правильно определить форму болезни, так как лекарства, эффективные при одной из них, бесполезны при другой.
Миф № 6. Рассеянный склероз неизлечим. Остается только смириться с этим
На самом деле. На данный момент вылечить это заболевание нельзя, но контролировать чаще всего удается. За последнее десятилетие жизнь пациентов с рассеянным склерозом изменилась кардинальным образом. С появлением нескольких поколений препаратов, так называемых ПИТРС (препаратов, изменяющих течение рассеянного склероза), врачи получили возможность не просто облегчать симптомы, а предотвращать обострения и последующую инвалидность. Количество таких препаратов растет с каждым годом.
Миф № 7. Лекарства от рассеянного склероза подавляют иммунитет. Поэтому они очень вредны и опасны
На самом деле. Все ПИТРС подавляют не иммунитет, а иммунное воспаление. Выделяют препараты 1-й линии, куда входят более мягкие средства (иммуномодуляторы), а также препараты 2-й линии — селективные иммуносупрессоры, которые избирательно воздействуют на иммунную систему, снижая ее аутоагрессию. Далеко не все ПИТРС необходимо принимать постоянно. Есть препараты, курс лечения которыми составляет всего несколько дней в году, а эффект может продолжаться очень долго, если лечение было своевременным.
Миф № 8. Инновационные лекарства недоступны для российских пациентов
На самом деле. Все инновационные лекарства от рассеянного склероза, зарегистрированные в мире, доступны и российским пациентам. Большинство ПИТРС пациенты могут получать бесплатно: рассеянный склероз включен в перечень нозологий, при которых осуществляется централизованное льготное обеспечение лекарствами. Новейшие препараты становятся доступными в России с опозданием в 2-3 года, но врачи в этом факте даже находят преимущества. Эта отсрочка позволяет разработать меры по профилактике возможных осложнений терапии, которые выявляются именно в первые годы широкого применения нового препарата.

Миф № 9. Жизнь людей с рассеянным склерозом полна боли, страданий и ограничений. Нельзя строить карьеру, работать, путешествовать, заниматься спортом, создавать семью и планировать потомство
На самом деле. Болезнь, конечно, накладывает определенные ограничения, например, врачам нередко приходится обсуждать с пациентами выбор профессии без экстремальных условий работы, разумный подход к планированию беременности и другие вопросы. Но зачастую люди с рассеянным склерозом добиваются в жизни большего, чем их здоровые сверстники.
Важно только вовремя обратиться к специалистам и вместе с ними держать руку на пульсе, контролируя эффективность и безопасность терапии. Современное инновационное лечение позволяет пациентам с РС вести привычный образ жизни с минимальным количеством визитов в медучреждение. В ближайшее время на рынок выйдет новый препарат, который позволит пациентам принимать таблетки только несколько дней в году.
Большинство запретов существует только в головах людей. Например, дозированные физические нагрузки при этом заболевании не только не запрещены, но и просто необходимы! Лечебная физкультура, скандинавская ходьба, плавание и верховая езда доказали свою пользу.
С таким диагнозом можно жить, заниматься спортом, путешествовать, работать, создавать семью. Детям по наследству эта болезнь не передается. А беременность даже сопровождается снижением риска обострений, поэтому прекращение лечения на этот период является правилом, а не исключением. Правда, после родов в связи с увеличением риска активности РС рекомендуется сразу же продолжить прерванную терапию.
Atara Biotherapeutics: T-клеточная терапия против вируса Эпштейна — Барр.
Человеческий разум относится к новой идее так же,
как тело относится к странному белку: он отвергает ее.
Питер Медавар, биолог, нобелевский лауреат
Новая научная истина торжествует не потому,
что ее противники признают свою неправоту,
просто ее оппоненты со временем вымирают,
а подрастающее поколение знакомо с нею с самого начала.
Макс Планк, физик, нобелевский лауреат
Суть проблемы
Прогрессирующий рассеянный склероз (PMS), как тяжелая форма этого демиелинизирующего заболевания, классифицируется на первично-прогрессирующий рассеянный склероз (PPMS) и вторично-прогрессирующий рассеянный склероз (SPMS). Первый справедлив при непрестанном ухудшении течения заболевания к моменту постановки его диагноза (15% случаев). Второй начинается как рецидивирующе-ремиттирующий рассеянный склероз (RRMS), который в конечном итоге превращается в SPMS у 80% пациентов.
Согласно глобальной статистике, мировая популяция пациентов с рассеянным склерозом разбивается следующим образом : на долю RRMS приходится 57% больных, тогда как PMS охватывает 43%, включая 15% пациентов с PPMS и 28% с SPMS.
Медицинская потребность в новых прорывных и, главное, высокоэффективных лекарственных препаратах для терапии прогрессирующего рассеянного склероза по-прежнему остается незакрытой. Сообщество врачей и пациентов мечтает либо об обращении инвалидизации вспять с последующим устойчивым поддержанием достигнутых успехов, либо о хотя бы стабильной остановке прогрессирования рассеянного склероза.
Гипотеза, нашедшая ответ
- У EBV-положительных иммунологически разнообразных и со здоровой иммунной системой доноров (не больных рассеянным склерозом) лейкоферезом собирают мононуклеарные клетки периферической крови (PBMC). Из них выделяют T-клетки и B-клетки, которые затем культивируют и размножают.
- B-клетки трансформируют в антигенпрезентирующие клетки (APC) путем их трансфектирования рекомбинантным аденовирусным вектором AdE1-LMPpoly, который кодирует CD8 + T-клеточные эпитопы, имеющие отношение к антигенам вируса Эпштейна — Барр — ядерному EBV-антигену 1 (EBNA1), латентному мембранному белку 1 (LMP1), латентному мембранному белку 2A (LMP2A).
- T-клетки подвергаются воздействию APC, которые экспрессируют указанные EBV-антигены. Итогом становится стимуляция и размножение EBV-специфических CD8 + T-клеток — таргетированных цитотоксических T-лимфоцитов (CTL).
- При внутривенном введении CTL пациентам с рассеянным склерозом они уничтожают персистирующие в центральной нервной системе EBV-инфицированные B-клетки, которые несут искомые EBV-антигены.
Поскольку ATA188 является HLA-совместимым только частично, создается обширная библиотека криоконсервированных ATA188-препаратов: нужный отбирается для каждого пациента сообразно соответствию хотя бы по двум HLA-аллелям, общим для ATA188 и конкретного больного.
Возможная победа над прогрессирующим рассеянным склерозом
Клинические исследования NCT03283826 фазы I проверяют безопасность и эффективность ATA188, назначаемого монотерапевтически один раз в год (несколькими циклами) на протяжении пяти лет взрослым EBV-положительным пациентам (n=97) с прогрессирующими формами рассеянного склероза — первично-прогрессирующим или вторично-прогрессирующим. Испытания состоят из двух частей. Среди критериев включения: возраст 18–66 и 18–56 лет, балл по расширенной шкале степени инвалидизации (EDSS) 3,0–7,0 и 3,0–6,5 — соответственно для первой и второй частей.
В еще не начатой второй части исследований (рандомизированных, двойных слепых, плацебо-контролируемых) будут определены изменения конечных точек: EDSS, тест на время прохождения 25 футов (T25-FW), тест с девятью отверстиями и стержнями (9-HPT), МРТ-объемы шейного отдела спинного мозга и всего головного мозга, число очагов поражения головного мозга на T1-взвешенных МРТ-изображениях с контрастированием гадолинием и число новых или увеличивающихся очагов на T2-взвешенных МРТ-изображениях.
Заявлено, что с увеличением дозы ATA188 ответ на лечение углублялся. Так, по одному пациенту в когортах 1 и 2 и два пациента в когорте 3 показали SDI за период 6 месяцев, который сохранялся и по истечении 12 месяцев. Два участника в когорте 4 максимальной дозы также продемонстрировали SDI за 6 месяцев, но их 12-месячные данные еще не собраны. Основной вклад в достижение SDI поступил со стороны улучшения балла EDSS.
- шкала тяжести усталости (FSS): минимальное клиническое улучшение составляло −0,7 балла;
- шкала влияния рассеянного склероза (MSIS-29) [домен физических возможностей]: −8 баллов;
- T25-FW: −20%;
- 9-HPT: −20%;
- субъективный опросник способности передвигаться (MSWS-12): −8 баллов;
- EDSS: −1 балл (при исходном EDSS 3–5 баллов) и −0,5 балла (EDSS 5,5–7,0);
- острота зрения (VA) [по шкале LogMAR]: изменение минимум на −0,1 в каждом глазу.
Подтверждено, что длительно сохраняющаяся заявленная терапевтическая эффективность ATA188 напрямую коррелирует с увеличением дозы препарата.
Профиль безопасности ATA188 характеризуется отсутствием дозолимитирующей токсичности и фатальных побочных реакций. Все отрицательные явления, связанные с терапией, носили легко-умеренную степень выраженности. И хотя один пациент столкнулся с тяжелой побочной реакцией, приведшей к выходу из клинических исследований, она проявилась на фоне продолжающихся симптомов инфекции верхних дыхательных путей и возможной стоматологической инфекции. Насморк — единственная побочная реакция, зафиксированная у более чем одного испытуемого.
ATA188 не оказал клинически значимого эффекта на выработку цитокинов, в том числе не привел к синдрому выброса цитокинов.
Более чем надежда
И хотя развитие рассеянного склероза, вероятно, подталкивается не одним причинным фактором, вирус Эпштейна — Барр является единственным известным на сегодняшний день фактором риска, в обязательном порядке необходимым для манифестации заболевания. Доказано, что 100% пациентов с рассеянным склерозом подверглись воздействию EBV. При этом EBV-инфицированные клетки, особенно B-клетки памяти, ставшие ввиду вирусного заражения бессмертными, играют, есть мнение, важнейшую роль в иммунном каскаде, ответственном за рецидивирующие и прогрессирующие формы рассеянного склероза. Успехи существующей фармакотерапии, которая истощает пул всех периферических B-клеток, лишний раз свидетельствует о ключевой позиции этих клеток в патофизиологии рассеянного склероза. Показана оправданность продолжения экспериментов с терапией рассеянного склероза при помощи ATA188 — цитотоксическими T-клетками, селективно таргетированными против EBV-инфицированных B-клеток и плазматических клеток, как циркулирующих в организме, так и персистирующих в центральной нервной системе.
Некоторые наблюдения таковы, что эффективность ATA188 в отношении улучшения статуса инвалидизации зависит, кажется, от исходного балла по шкале EDSS: чем запущеннее заболевание, тем меньше (или медленнее) проявляется целебная сила лечения. И всё же улучшение показателя EDSS даже на один балл — уже примечательно. Ведь если пациент, к примеру, изначально передвигался с тростью, то после терапии ATA188 он обрел способность самостоятельной ходьбы.
Имеющиеся лекарственные препараты способны лишь слегка придержать ухудшение прогрессирующего рассеянного склероза — им не по силам остановить или обратить заболевание вспять. Если ATA188 добьется этого в ходе строго контролируемой части 2 клинических испытаний, нас ждет эволюция в парадигме лечения прогрессирующей и других форм рассеянного склероза.
Рассеянный склероз и вирус Эпштейна — Барр
Считается, что генетические и внешние факторы вносят определенный вклад в риск развития рассеянного склероза — хронического воспалительного демиелинизирующего заболевания центральной нервной системы, вызывающего прогрессирующую инвалидизацию. За последние четыре десятка лет появилось всё больше доказательств , что вирус Эпштейна — Барр (EBV) играет существенную роль в развитии рассеянного склероза. Предположение подкреплено рядом независимых исследований, указывающих на поголовное присутствие инфекции у пациентов и наличие высоких титров сывороточных антител против EBV как в ходе клинического течения рассеянного склероза, так и до его манифестации .
Вирус Эпштейна — Барр, или вирус герпеса человека 4 типа (HHV-4), во многих отношениях является уникальным. Так, в целях колонизации организма он заражает B-лимфоциты, активирует и способствует их клональному размножению, а затем на протяжении всей жизни человека персистирует латентной инфекцией в B-клетках памяти, несущих фенотип покоящихся клеток. Вирус, переключаясь с латентной (спящей) на литическую (репликационную) форму посредством модуляции своих ядерных генов, латентных мембранных белков (LMP) 1, 2A и 2B и вирусного предраннего белка BZLF1 (ZEBRA), реактивируется в плазматических клетках и эпителиальных клетках миндалин, организуя собственную передачу другим организмам через слюну и генитальные выделения. Несмотря на то что этим ДНК-двухцепочечным гамма-герпесвирусом заражено приблизительно 95% взрослого населения планеты, число EBV-инфицированных клеток в организме удерживается под строгим иммунным контролем, в том числе EBV-специфическими цитотоксическими T-лимфоцитами CD8 + , которые уничтожают пролиферирующие и литически инфицированные клетки.
В ряде случаев иммунологический надзор над EBV ослабевает, что отражается развитием различных болезней. Известно, что вирус Эпштейна — Барр является причиной инфекционного мононуклеоза. Он ассоциирован с определенными онкологическими заболеваниями, включая лимфому Ходжкина, лимфому Беркитта, рак желудка, карциному носоглотки. Вирус Эпштейна — Барр связан с детскими расстройствами вроде синдрома Алисы в стране чудес и острой мозжечковой атаксии. Есть мнение, что он усиливает риски развития аутоиммунных патологий, в том числе дерматомиозита, системной красной волчанки, ревматоидного артрита, синдрома Шегрена.
Касательно рассеянного склероза, считается , что у восприимчивых хозяев EBV-инфекция наделяет зараженные аутореактивные B-клетки аномальной способностью к выживаемости и пролиферации. Такие латентно инфицированные клетки аккумулируются в лимфоидных структурах и органах-мишенях, затрагиваемых при этом заболевании. Если речь идет о головном мозге, это приводит к постоянному синтезу аутоантител, которые атакуют и повреждают олигодендроциты, миелин и нейроны.
Что примечательно, 78% хронических областей мозгового поражения при рассеянном склерозе и только 33,3% образцов здорового мозга содержали плазматические клетки CD138 + в паренхиме, где быть их не должно. Не исключено, EBV-инфекция ответственна за экстравазацию последних из сосудистой сети головного мозга, наделяя воспалительный процесс постоянством.
В 46% и 44% тканях соответственно был найден белок BZLF1, притом что в случае биоптатов с рассеянным склерозом он находился преимущественно в связке с областями хронического поражения головного мозга. Считается, что BZLF1 способен подавлять выработку интерлейкина 2 (IL-2) и интерлейкина 6 (IL-6). Помимо участия в B-клеточном созревании IL-6 важен для нейро- и генеза олигодендроглии в нормальных условиях и после повреждения.
Кроме того, в 85% образцах головного мозга пациентов с рассеянным склерозом отмечалось куда более выраженное присутствие иммунных клеток с EBV-кодируемыми малыми РНК-1 (EBER1), нежели в биоптатах здоровых лиц.
Дополнительные свидетельства
Так, ассоциированный с рассеянным склерозом ретровирус (MSRV), относящийся к патогенному W-семейству эндогенных вирусов человека (pHERV-W), может трансактивироваться внешними факторами, например вирусом герпеса человека 6-го типа (HHV-6) или вирусом Эпштейна — Барр. Итогом становится генерация патогенного оболочечного белка MSRV-Env, который, сверхактивируя эндогенный толл-подобный рецептор 4 (TLR4), запускает провоспалительный каскад и подавление ремиелинизации.
Темелимаб (GNbAC1) — рекомбинантное гуманизированное моноклональное антитело, избирательно таргетированное на внеклеточный домен MSRV-Env в целях его нейтрализации.
Читайте также:


