Очаговые поражения мозга при эпилепсии
Эпилепсия лобной доли (лобная эпилепсия) – это разновидность эпилепсии, причиной которой является эпилептогенный очаг в лобной доле головного мозга. Симптомы эпилепсии могут быть различными в зависимости от того, какая доля головного мозга поражена. Лобная эпилепсия может проявляться необычными симптомами, которые напоминают проявления психических заболеваний или расстройств сна.
Во многих случаях исследование электрической активности головного мозга (ЭЭГ) может не выявить патологических изменений. Обычно медикаментозное лечение позволяет контролировать течение заболевания. Если противосудорожная терапия неэффективна, прибегают к хирургическому лечению.
Судороги при лобной эпилепсии обычно длятся менее 30 секунд и часто возникают во сне. Симптомы лобной эпилепсии включают:
Если у вас есть симптомы или признаки судорожных припадков, обратитесь к врачу. Позвоните 911 или в местную службу спасения, если вы видите, что у человека судорожный припадок длительностью более 5 минут.
Причиной лобной эпилепсии могут быть поражения лобной доли головного мозга, например, опухоли, инсульт, инфекции или травмы. Генная мутация является причиной редкого наследственного заболевания – аутосомно-доминантной ночной лобной эпилепсии. Если этим заболеванием страдает один из ваших родителей, вероятность того что вы унаследуете этот ген и у вас разовьется заболевание, составляет 50%.
В большинстве случаев причины лобной эпилепсии остаются неизвестными.
- Эпилептический статус. При эпилепсии лобной доли часто возникают серии приступов, которые могут переходить в опасное состояние – эпилептический статус. В таком случае судороги длятся гораздо дольше обычного. Судороги длительностью более 5 минут должны рассматриваться как неотложное состояние.
- Травмы. Движения во время судорожного приступа могут быть причиной травмы.
- Нарушения функций головного мозга. В зависимости от частоты и длительности приступов, могут поражаться память, моторные навыки и другие функции высшей нервной деятельности.
- Синдром внезапной неожиданной смерти при эпилепсии (Suddenunexplaineddeathinepilepsy,SUDEP). По неясным до конца причинам люди, страдающие судорожными приступами, имеют повышенный риск внезапной смерти. Возможные причины включают проблемы с сердцем или дыханием, вероятно, связанные с генетическими мутациями. Достижение контроля за приступами с помощью медикаментозной терапии является лучшим способом профилактики этого синдрома.
Вам следует вначале обратиться к семейному врачу, который может направить вас к неврологу.
Что вы можете сделать
Чтобы подготовиться к посещению врача:
- Запишите, какие симптомы вы испытываете. Укажите и те симптомы, которые могут казаться вам несвязанными с причиной обращения к врачу. Если судорожные приступы у вас протекают по-разному, опишите их. Поражают ли они различные стороны тела? Нарушается ли речь после некоторых приступов?
- Составьте список всех лекарственных препаратов, витаминов и биодобавок, которые вы принимаете, с указанием дозировок. Запишите причины, по которым вы прекратили прием каких-либо препаратов, например, появление побочных эффектов или низкую эффективность.
- Попросите кого-либо из родственников отправиться к врачу с вами. Иногда бывает трудно запомнить всю информацию, которую вы услышите от врача на приеме. Сопровождающий вас может запомнить то, что забыли или пропустили вы. Поскольку приступы эпилепсии сопровождаются потерей памяти, их лучше сможет описать тот, кто видит их со стороны, нежели тот, кто переносит.
- Запишите вопросы. Подготовив список вопросов врачу заранее, вы сможете использовать время приема более эффективно.
Список основных вопросов:
- Что является наиболее вероятной причиной судорожных приступов?
- Могут ли еще возникнуть у меня судорожные приступы? Будут ли у меня другие типы судорожных приступов?
- Какие обследования я должен пройти? Требуется ли специальная подготовка?
- Какие методы лечения существуют, и что вы порекомендуете мне?
- Какие препараты вы мне назначите? Есть ли более дешевые препараты-дженерики в качестве альтернативы?
- У меня есть сопутствующие заболевания. Как сочетать их лечение с лечением эпилепсии?
- Какими побочными эффектами обладают препараты, которые вы мне назначили?
- Возможно ли хирургическое лечение?
- Требуются ли мне какие-либо ограничения в образе жизни? Могу ли я водить машину?
- Могу ли я взять с собой какие-либо брошюры или печатные материалы? Какие веб-сайты вы можете мне рекомендовать?
- Чего ожидать от врача
- Врач задаст вам ряд вопросов, например:
- Когда у вас появились симптомы?
- Замечали ли вы какие-либо необычные ощущения, возникающие перед началом приступа?
- Как часто возникают приступы?
- Можете ли вы описать типичный приступ?
- Как долго длится приступ?
- Возникают ли серии приступов?
- Можете ли вы или тот, видел ваши приступы со стороны, описать, всегда ли одинаково протекают приступы или они различаются?
- Какие препараты вы принимали и в каких дозировках?
- Пробовали ли вы комбинации препаратов?
- Замечали ли вы, что именно провоцирует возникновение приступа, например, плохое самочувствие или недостаток сна?
- Были ли судорожные приступы у кого-либо из ваших ближайших родственников?
Помимо общего осмотра врач проведет неврологическое исследование, во время которого оценит:
- Мышечную силу
- Чувствительность
- Слух и речь
- Зрение
- Координацию движений и равновесие
Диагностировать эпилепсию лобной доли трудно, поскольку ее симптомы могут быть приняты за психическое заболевание и расстройство сна, например, ночные кошмары. Эпилепсия лобной доли не настолько хорошо изучена, как другие виды эпилепсии. Возможно, что приступы при эпилепсии лобной доли являются следствием возбуждения эпилептогенных очагов в других областях мозга.
Врач может назначить ряд исследований, например:
- Сканирование головного мозга. Лобная эпилепсия может быть вызвана наличием опухоли, травмой или патологией сосудов лобной доли головного мозга. Визуализация головного мозга, чаще всего с помощью МРТ, может выявить причину.
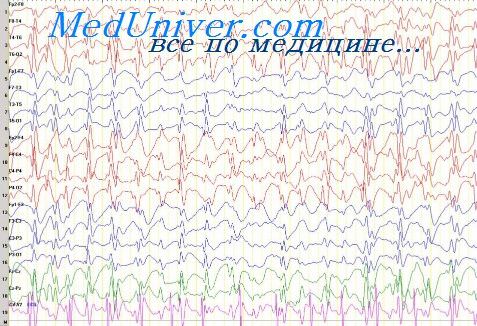
- Электроэнцефалография (ЭЭГ). При ЭЭГ с помощью электродов, размещенных на волосистой части головы, регистрируется электрическая активность головного мозга. ЭЭГ позволяет диагностировать некоторые виды эпилепсии, но именно при лобной эпилепсии результаты исследования могут быть нормальными.
- Видеомониторинг. Для проведения видеомониторинга пациент остается на ночь и спит в клинике. Во время ночного сна проводятся одновременно видеосъемка пациента и регистрация ЭЭГ. Затем врач сравнивает, что происходило на видеозаписи с пациентом в тот момент, когда на ЭЭГ регистрировалась судорожная активность.
За последнее десятилетие возможности лечения эпилепсии лобной доли существенно возросли. Появились несколько новых противосудорожных препаратов. Также существуют различные виды хирургических вмешательств, к которым прибегают, если медикаментозное лечение не дает эффекта.
Лекарственные препараты
Для контроля за приступами одинаково эффективны все противосудорожные препараты, но во всех случаях возможно добиться устранения приступов только с помощью медикаментозной терапии. Если лечение не приносит эффекта, врач может назначить вам другой препарат или подобрать комбинацию препаратов. Разрабатываются новые и более эффективные противосудорожные препараты.
Хирургическое лечение
Если не удается достичь адекватного контроля за приступами с помощью медикаментозной терапии, врач может рекомендовать хирургическое лечение. Для этого необходимо точно установить, где именно в головном мозге расположен эпилептогенный очаг. Два новых метода нейровизуализации – однофотонная эмиссионная компьютерная томография (SPECT) и корегистрация иктальной SPECT и МРТ – позволяют с высокой точностью установить очаг, но, к сожалению, пока малодоступны.
Обычно используется другой метод нейровизуализации – картирование головного мозга, при котором электроды размещаются в веществе головного мозга и используются для записи и стимуляции, что позволяет оценить соотношение эпилептогенных зон и функционально значимых зон коры головного мозга.
Вообще хирургическое лечение эпилепсии, которая плохо поддается медикаментозной терапии, чаще всего бывает успешным. Хирургическое лечение эпилепсии лобной зоны менее успешно, чем при других видах эпилепсии, но также может быть эффективным.
Хирургическое лечение эпилепсии:
- Удаление эпилептогенной коры под нейрофизилогическим контролем. Если причиной всех судорожных приступов является один эпилептогенный очаг, удаление небольшого количества ткани коры головного мозга может устранить или уменьшить частоту приступов.
- Изоляция эпилептогенного очага. Если удаление ткани коры головного мозга невозможно, хирург выполняет несколько разрезов, чтобы изолировать эпилептогенный очаг, что предотвращает распространение судорожной активности.
- Стимуляция блуждающего нерва. Другим хирургическим методом лечения является имплантация устройства, напоминающего кардиостимулятор, с помощью которого проводится стимуляция блуждающего нерва, что позволяет уменьшить количество судорожных приступов.
- ИмплантациянейростимулятораRNSsystem (responsive neurostimulator). Нейростимулятор RNS system является новым типом имплантируемых устройств. Он имплантируется в головной мозг и активируется, когда возникает судорожная активность, и подавляет ее.
В ряде случаев возникновение судорог провоцирует прием алкоголя, курение и особенно недостаток сна. Доказано, что тяжелый стресс может вызывать приступы судорог, и сами по себе судорожные приступы могут быть причиной стресса. По возможности, избегайте перечисленных выше факторов.
Альтернативная медицина
Люди, которые страдают неврологическими заболеваниями, сопровождающимися судорожными приступами, в том числе и эпилепсией, прибегают к альтернативной и нетрадиционной медицине. Они используют:
- Фитотерапию
- Акупунктуру
- Психотерапию
- Телесно-ориентированную психотерапию
- Гомеопатию
Ученые исследуют эти методы лечения, пытаясь установить их безопасность и эффективность, но надежных результатов еще получено мало. Есть данные о том, что низкоуглеводная (кетогенная) диета с высоким содержанием жиров может быть эффективна, особенно у детей.
Многие люди, страдающие эпилепсией, используют растительные препараты. Однако, доказательств их эффективности мало, а некоторые могут увеличивать риск развития судорожных приступов. Применяются следующие препараты:
- Марихуана (каннабис). В настоящее время нет доказательств, что использование марихуаны полезно для больных эпилепсией. Однако, данных пока еще мало и исследования продолжаются. Если вы употребляете марихуану, обязательно сообщите об этом лечащему врачу.
- Гуперзин А. Исследования показывают, что перспективным может быть использование растительного препарата Гуперин А, однако, требуются дальнейшие исследования.
Управление по санитарному надзору за качеством пищевых продуктов и медикаментов не регулирует рынок растительных препаратов. Они могут неблагоприятным образом взаимодействовать с противосудорожными препаратами, которые вы принимаете. Обязательно поставьте в известность врача, если планируете начать прием каких-либо растительных препаратов и биодобавок.
Преодоление и поддержка
Люди, страдающие эпилепсией, могут тяжело переживать свое состояние. Поскольку эпилепсия лобной доли может проявляться громкими криками или движениями, напоминающими коитус, это состояние может быть особенно мучительным.
Поддержка семьи в этом случае исключительно важна. Информационную и эмоциональную поддержку поддержки родители и дети могут получить в специальных группах. Полезной может быть помощь психолога. Взрослые люди, страдающие эпилепсией, также могут найти помощь в группах поддержки, в том числе и онлайн.
Рассказывает специалист ЦМРТ
Кабизулов Владислав Сергеевич
Невролог • Мануальный терапевт
Дата публикации: 17.02.2018
Дата проверки статьи: 02.12.2019

Эпилепсия — заболевание нервной системы, отличается повторяющимися приступами с различной симптоматикой. Единично случившийся припадок не расценивается, как полноценное заболевание. Эпилепсия характеризуется постепенным увеличением частоты приступов. Требуется консультации невролога.
- Разновидности
- Причины
- Симптомы эпилепсии
- Первая помощь при эпилепсии
- Стадии развития эпилепсии
- Осложнения
- Диагностика
- Лечение эпилепсии
- ЛФК при эпилепсии
- Диетическое питание
- Профилактика эпилепсии
- Часто задаваемые вопросы
- Источники
Разновидности
Признаки заболевания зависят от разновидности припадка. Кроме классического выделяют следующие виды болезни:
Каталептическая. Основная причина возникновения — эмоциональное перенапряжение. Приступ эпилепсии развивается при сильных эмоциях. Характеризуется сохранением сознания. Больной во время приступа постепенно садится на пол.
Нарколептическая. Характеризуется возникновением резкого желания лечь спать. Больной может погрузиться в сон в любом положении тела. Разбудить человека сразу не удастся. После припадка больной пребывает в хорошем самочувствии.
Истерическая. Причина возникновения — психическая травма ранее. Приступ развивается в присутствии людей. Больной постепенно садится на пол, пребывая в это время в сознании. Длится на протяжении 30 минут. Пациент стучит верхними и нижними конечностями, катается по земле.
Врождённая или идиопатическая. Развивается по причинам, которые невозможно точно установить. Предположительно, врождённая эпилепсия обусловлена генетической предрасположенностью. Может протекать в любой форме — лобной, височной или затылочной, с судорожными приступами или без них.
Приобретённая. Развивается после перенесенных черепно-мозговых травм, инфекционных заболеваний головного мозга, например, энцефалита или менингита. Проблему также провоцируют опухоли мозга, инсульты, рассеянный склероз, сильные интоксикации. Симптоматика также зависит от формы — лобной, височной, теменной, судорожной или бессудорожной.
Симптоматическая. Заболевание связано с черепно-мозговыми травмами, опухолями головы и шеи, инфекционными заболеваниями, тяжёлыми интоксикациями. Проявляется симптоматическая эпилепсия многократными приступами с судорогами и потерей сознания.
Джексоновская. Развивается при образовании в головном мозге органической патологии — абсцесса, аневризмы, опухоли, то есть свидетельствует об органическом поражении головного мозга. Провоцирует преимущественно локальные судороги в одной части тела, которые по мере прогрессирования болезни становятся генерализованными.
Лобная. Проявления приступов зависят от того, какая часть лобной доли вовлечена. Эпилептическая активность может провоцировать неконтролируемые действия, наплыв многочисленных мыслей и их резкую остановку, неожиданные эмоции.
Затылочная. Эта форма заболевания распространена меньше остальных. Провоцирует у пациентов нарушения со стороны зрения, например, мигающие образы перед глазами, потерю части зрения, бесконтрольные движения глаз, дрожание век.
Височная. Самый распространенный вид эпилепсии. Больному испытывает дежавю, ему кажется, что он переживал некоторые ощущения, события, чувствовал запахи и звуки. У него повторяются эмоции и чувства, например, гнев или восхищение.
Алкогольная. Развивается у людей с хроническим алкоголизмом и тех, кто никогда не пил, после разового злоупотребления. Провоцирует бесконтрольные движения, например, когда пациент начинает раздеваться или кружиться на месте. В тяжёлых случаях приводит к психозам.
Бессудорожная. Специфическая разновидность эпилепсии, при которой у пациента не происходят судороги, но случаются приступы кратковременного отключения сознания. Пациент внезапно перестает двигаться, его взгляд фиксируется в одной точке, речь обрывается. Через несколько секунд сознание возвращается, воспоминания о приступе отсутствуют.
Причины
Точную причину возникновения эпилепсии установить не удается. Однако выделяют ряд факторов, увеличивающих вероятность развития болезни:
- инсульт;
- новообразования злокачественного характера в области головного мозга;
- нехватка кислорода после рождения;
- изменения в структуре мозга;
- черепно-мозговая травма;
- заболевания вирусного характера;
- наследственный фактор;
- абсцесс головного мозга;
- эмболия;
- менингит;
- токсикоз матери во время беременности провоцирует прогрессирование эпилепсии у детей;
- внутренние кровоизлияния в области головного мозга;
- тяжёлое течение гипоксии;
- распространение инфекционного заболевания на головной мозг;
- органические болезни, например, киста;
- длительный приём антибактериальных лекарств;
- склероз рассеянного характера;
- атеросклеротическое поражение сосудов;
- интоксикация свинцом;
- резкий отказ от приёма снотворных медикаментозных средств;
- резкий отказ от употребления спиртных напитков;
- курение, приём наркотических препаратов.
Симптомы эпилепсии
Перед припадком отмечают следующую симптоматику:
- постоянная усталость;
- нарушения режима сна;
- отсутствие аппетита;
- частые головные боли;
- раздражительность больного.
Приступ характеризуется следующими признаками:
- тонические судороги, голова больного запрокидывается;
- венозные каналы в области шеи набухают;
- кожные покровы лица бледнеют;
- челюсти сжимаются;
- дыхание сопровождается хрипами и шумом, объясняется скоплением секреции слюнных желез;
- выделение пены изо рта, возможны примеси кровеносных телец;
- зрачки расширены, отсутствует реакция на изменение света;
- непроизвольное мочеиспускание.
В зависимости от разновидности эпилептического синдрома возможные следующие симптомы:
- болезненные ощущения в области сердца;
- усиленная работа потовых желез;
- дезориентация;
- постоянное чувство тревожности;
- потеря сознания;
- сильное напряжение мышечных тканей;
- пристальный взгляд на одном объекте;
- беспричинное замирание;
- нарушения работы речевого аппарата;
- сильные болезненные ощущения;
- чувство стягивания кожных покровов.
Первая помощь при эпилепсии
Если больной почувствовал приступ ауры, окружающим нужно вызвать неотложную помощь и до ее приезда сделать следующее:
- помочь ему лечь дальше от травмирующих предметов;
- расстегнуть одежду, особенно тесный воротник;
- подложить под голову что-то мягкое.
Первая помощь при приступе эпилепсии, который начался внезапно, заключается в следующем:
- пациента нельзя переносить, кроме тех случаев, когда он упал в опасном месте, например, на лестнице или дороге;
- нужно помочь ему занять удобное положение, при обильном выделении слюны и рвоте положить на бок, чтобы он не захлебнулся;
- следить, чтобы пациент не запрокинул голову, иначе может запасть язык.
Все действия нужно выполнять осторожно, без применения грубой силы. Разжимать рот больному не нужно, даже если он прикусил язык — так можно повредить зубы и ротовую полость.
Одно из важнейших правил: не надо пытаться разжать человеку зубы руками или какими-то твердыми предметами. В приступе пациенты сжимают челюсти с огромной силой. Они могут сжать их так, что отломится зуб, который может попасть в дыхательные пути. А это может привести к летальному исходу.
В остальном важно уберечь человека от травм. У меня был пациент, у которого впервые в жизни развился судорожный припадок, когда он стоял в очереди. Он упал и сломал себе челюсть. Если бы его кто-то поймал, этого бы не произошло.
Стадии развития эпилепсии
Судорожный припадок подразумевает несколько стадий:
- предвестники припадка, за 3 — 7 дней до приступа развиваются мигрени, портится настроение. Больной становится раздражительным;
- аура, данная стадия подразумевает начало эпилептического приступа, больной находится в сознании и все запоминает. Симптомы зависят от индивидуальных особенностей организма. Часто пациенты жалуются на пугающие галлюцинации, неприятные запахи;
- тоническая стадия, характеризуется потерей сознания. Больной падает, бледнеют кожные покровы, мышечные ткани расслабляются, признаки жизни отсутствуют. Длительность тонической стадии составляет не более 60 секунд;
- клоническая стадия, больной начинает дышать после тонической фазы, развиваются судороги. Из ротовой полости выделяется пена. Длительность — не более 3 минут. После клонической стадии развивается кома и глубокий сон. Больной не помнит происходящего ранее.
Осложнения
Эпилепсия во всех случаях сопровождается осложнениями. Даже единичный припадок травмирует нервные окончания, провоцирует отёчность. Во время приступа имеется вероятность летального исхода. При отсутствии лечения нарушается работа мозга, врачи отмечают отмирание нейронных клеток. Больной страдает от расстройств психоэмоционального характера. Нарушается физическое развитие, ухудшается память, концентрация внимания, умственная активность. Прогрессирует эпилептический статус, характеризуется чередованием приступов, больной не приходит в сознание, развивается отёк мозга.
Диагностика
Дифференциальная диагностика эпилепсии проводится, чтобы исключить другие заболевания со схожими симптомами, например, истерию. Врач просит больного или его близких рассказать о характере приступа — как он начался и сколько длился, как человек упал. Например, при эпилепсии больной падает резко, а при истерии — медленно оседает на пол.
ЭЭГ при эпилепсии — основной метод обследования, который позволяет оценить состояние головного мозга. В ходе диагностики врач определяет, формируется ли в коре головного мозг патологический разряд.
Другие методы диагностики, например, КТ и МРТ головного мозга, назначают при формах заболевания, связанных со структурными изменениями головного мозга. Эти методы позволяют визуализировать патологии в сером веществе. Анализ крови нужен при подозрении на алкогольную эпилепсию.
Исследователи генетики эпилепсии приводят различные данные о типе наследования при разных формах заболевания. Тем ие менее они признают, что при большинстве форм эпилепсии речь идет о полигенной наследственности, причем окончательный результат может быть связан с действием многих аддитивно или иигибнрующе действующих моментов. Для иллюстрации проводим родословную обследованной нами семьи, в которой дед пробанда и его брат были близнецами, оба страдали малой эпилепсией.
Была ли эта эпилепсия абсансной или височной, установить ие удалось, так как оба больных умерли в молодом возрасте. По сведениям, сообщенным семьей, у них отмечались замирания, во время которых иногда имели место простые автоматизмы — перебирание руками, чмоканье, облизывание. Близнец А1 был женат на здоровой женщине, а близнец А2— на женщине, в возрасте до 8 лет страдавшей фебрильиыми припадками.
От обоих браков было по трое детей, причем субъекты Б3, Б4 и Б5 были здоровы, Б6 страдала генерализованными судорожными припадками, Б8—мноклоническими абсансами (оба клинически обследованы). Б9 вышла замуж за человека, страдавшего эпилептоидной психопатией, а Б8 женился на женщине, у которой в анамнезе отмечены младенческие судороги. В результате в третьем поколения, произошедшем от А1, все четверо (В9, В10, В11, В12) здоровы, а в поколении, произошедшем от А2, из 3 человек 2 больны эпилепсией: у субъекта В13 наблюдаются генерализованные, а у B15—парциальные эпилептические припадки.
Этот пример убедительно демонстрирует аддитивную неблагоприятную роль таких наследственных факторов, как эпилептоидная психопатия, фебрильные припадки и младенческие судороги. Следовательно, полигеииость влияния очевидна. В целом же в наших наблюдениях с различной частотой встречались проявления в детстве таких пароксизмальиых состояний, как фебрильные и афебрильиые припадки, в происхождении которых также определенная роль отводится наследственному фактору.
Хотя мы не располагаем достаточными сведениями о распространенности этих пароксизмов в популяции, уже то, что при разных формах эпилепсии она оказалась различной (от 0 до 9,6%), может свидетельствовать об определенной роли наследственной отягощенности по детским фебрильным и афебрильным приступам в происхождении некоторых форм эпилепсии, т. е. о полигенной наследственности при них.
Как значение наследственного фактора неоднозначно для каждого возраста проявления эпилепсии, так и роль и характер органических поражений мозга не одинаковы для различных возрастно-зависимых форм эпилепсии. Так, при судорогах новорожденных—это одни факторы, при синдроме Уэста —другие, при эпилепсии пубертатного периода—третьи и т. д. Более подробные данные приведены нами в соответствующих разделах. Ниже указываются основные причины поражения мозга.
Пренатальные повреждения: 1) инфекции, главным образом вирусные (цитомегаловирус, краснуха); 2) паразитарные заболевания (токсоллазмоз); 3) токсемия н другие формы анормально протекающей беременности; 4) неизвестные факторы, вызывающие мозговые мальформация илн деструкции мозга; 5) нарушения питания.
Перинатальные мозговые повреждения: 1) физическая травма; 2) интрародовая аноксия; 3) постнатальная аноксия; 4) неонатальные метаболические нарушения (гипогликемия и др.); 5) неоиатальные инфекции.
Постнатальные мозговые повреждения: 1) инфекции; 2) травма; 3) метаболические расстройства (дегидратация и др.); 4) токсические факторы; 5) тяжелые н пролонгированные судороги различного происхождения; 6) неизвестные причины.
В наших исследованиях, проведенных на больных с начальными формами эпилепсии с целью исключения повреждающего влияния припадков на мозг, органическая неврологическая симптоматика выявлена по клиническим данным в 69% случаев, по эхоэнцефалографическим — в 75% и пневмоэнцефалографическим — в 77% случаев. Таким образом, можно говорить о том, что у большинства больных эпилепсией имеется органическая основа заболевания. Вместе с тем у 1/3 больных конкретные факторы повреждения мозга не установлены.
Это говорит о том, что отсутствие таких факторов в анамнезе еще не свидетельствует об исключении роли органического повреждения мозга как потенциального этиологического фактора развития эпилепсии. По-видимому, воздействие перинатальных и постнатальиых факторов часто не регистрируется. Кроме того, некоторые церебральные осложнения при общих инфекциях и других заболеваниях могут протекать без четкой клинической картины поражения мозга. В то же время проведенное нами проспективное наблюдение за 82 больными, перенесшими закрытую черепно-мозговую травму, показало, что эпилепсия развилась только у 6%.
Этот процент, казалось бы, невысок, но он в 6—10 раз выше, чем в популяции, что подтверждает причинную роль черепно-мозговой травмы у данных больных. Таким образом, органическое поражение мозга (в данном случае черепно-мозговая травма) может рассматриваться как фактор риска заболевания эпилепсией.
Условия реализации экзогенных факторов поражения мозга— факторов риска заболевания—точно неизвестны. По-видимому, основное значение имеет наследственная предрасположенность, хотя, согласно данным многих авторов, предрасположенность может быть не только наследственной, но и приобретенной. В этих случаях основную роль играют органические поражения головного мозга.

Эпилептиформные припадки или эпилепсия – хроническая болезнь, которая вызвана сбоем в работе мозговых клеток. В здоровом состоянии нейроны, то есть клетки головного мозга, участвуют в передаче сигналов с помощью электрических импульсов. Если же развивается эпилепсия, нарушается процесс регуляции подобных импульсов и передача их между мозговыми клетками. Как следствие – возникновение сильного электрического разряда в коре, вызывающего судорожный приступ.
Разновидность патологии – парциальная или фокальная эпилепсия у детей и взрослых, при которой повышенная активность головного мозга локализуется в четко ограниченной зоне органа. В большинстве случаев фокальный приступ имеет вторичную этиологию, поэтому лечение в первую очередь заключается в устранении причинного фактора.
Международной классификацией болезней 10 пересмотра (МКБ 10) болезни присвоен код G40.2.
Особенности развития и причины возникновения
Фокальная эпилепсия объединяет все формы эпилептического пароксизма, который возникает на фоне усиления эпи-активности в ограниченных структурах головного мозга. Развитие идиопатической фокальной эпилепсии может происходить с вовлечением в патологический процесс окружающих мозговых тканей, что обуславливает появление вторичной генерализации приступа. Часто эпилепсия сопутствует детскому церебральному параличу (ДЦП).
Подобный пароксизм фокальной эпилепсии отличают от эпилепсии генерализированного типа, имеющей первичный диффузный характер. Различают и эпилепсию мультифокального типа, которая характеризуется появлением нескольких локальных зон в отдельных участках головного мозга.

Рассматривая статистику, можно сделать вывод, что подобное нарушение работы клеток головного мозга, то есть эпилепсию фокального типа, диагностируют в 80% случаев среди всех форм заболевания. Большая часть приходится на детский возраст. Что касается возможности поступления в армию с таким диагнозом, юношей отстраняют от службы, исключая из военнообязанных и, выдавая военный билет.
Основные причины структурных изменений – травмирование органа, инфекционное или ишемическое поражение мозга. Среди этиологических факторов:
- врожденный порок развития головного мозга, который локализуется в четко ограниченном участке и протекает по типу фокальной корковой дисплазии у новорожденного, врожденной церебральной кисты у младенца, артериовенозной мальформации органа, проявляющейся у ребенка в младенческом возрасте;
- черепно-мозговая травма в анамнезе (в детстве или на протяжении жизни у взрослого человека);
- инфекционное поражение головного мозга с формированием абсцесса, развитием энцефалита, цистицеркоза, нейросифилиса;
- нарушение работы сосудов в органе, например, после перенесенного геморрагического инсульта, при метаболической энцефалопатии, опухолевидном новообразовании.
Симптоматическая эпилепсия у детей и взрослых развивается на фоне приобретенных или врожденных нарушений метаболизма нейронов в определенном участке мозговой коры, которые не влекут за собой морфологические изменения. В детском возрасте патология развивается вследствие перинатального поражения центральной нервной системы: при гипоксии плода, внутричерепной родовой травме, асфиксии младенца, перенесенной внутриутробной инфекции. Часто у детей эпилепсия обусловлена нарушением созревания коры, что носит временный характер.
Различают симптоматическую фокальную эпилепсию, идиопатическую и криптогенную. При симптоматическом типе во всех случаях можно определить причину и особенности морфологических изменений. Последние легко рассмотреть при томографическом исследовании органа. Криптогенная эпилепсия имеет вторичную этиологию, выявить морфологические изменения в таком случае нейровизуализацией невозможно.
Развитие идиопатической фокальной эпилепсии происходит при отсутствии каких-либо изменений в центральной нервной системе, способствующих развитию патологии. Этиология болезни связана с генетической канало- и мембранопатией, расстройством созревания коры мозга. Во всех случаях идиопатическая патология имеет доброкачественную природу.
После гибели нейронов в головном мозге развивается глиоз – процесс, обусловленный замещением погибших нейронов другими клетками с образованием своеобразного рубца, в основе которого – глиальные элементы. Последние защищают ткани, которые остались здоровыми.
Клинические проявления
Фокальный приступ эпилепсии может протекать с различными симптомами, что зависит от того, в какой области головного мозга произошли патологические изменения. Это могут быть лобная, височная, затылочная, теменная доли.

К примеру, если в поражение вовлеклась лобная область, нарушается речь, координация эмоционального, когнитивного, волевого процесса. Кроме того, нарушается психологическая индивидуальность человека. При поражении височной доли изменяется речь, нарушается слуховое восприятие, память, эмоциональная сбалансированность.
Теменной отдел в ответе за координацию движений. По этой причине судорожные припадки и парез обусловлены поражением именно этой доли головного мозга. Если в патологический процесс вовлеклась затылочная область, нарушается зрительное восприятие и координация движений.
Несмотря на то, что каждая доля органа в ответе за определенные функции, нельзя сказать, что они будут соответствовать какому-либо виду эпилепсии. Патологические импульсы могут распространяться за пределы зоны поражения и дополняться иными клиническими проявлениями.
В большинстве случаев фокальные судороги вызваны именно поражением лобной доли. В таком случае имеет место Джексоновская эпилепсия. Судорожное подергивание начинается в локальной области ладони или половины лица, после распространяясь на всю конечность с пораженной стороны.
Возможна иная картина: подергивание начинается в одном уголке рта, переходя на кисти верхней конечности с той же стороны. В некоторых случаях симптоматические проявления в первую очередь возникают в мышцах брюшного отдела, плеча, бедра. Реже приступ генерализируется, возникает на фоне потери сознания.
Прекращение судорожного синдрома происходит внезапно. В некоторых случаях его удается самостоятельно купировать, зажав пораженную конечность здоровой. Если присутствует опухолевидное новообразование в лобном отделе, наблюдается быстрая прогрессия патологии и стремительное нарастание интенсивности характерных симптомов.
Если в поражение вовлеклась лобная доля головного мозга, часто возникает приступ во время сна. Это можно объяснить повышением очаговой активности преимущественно в ночное время суток и отсутствием перехода на близлежащие участки коры органа. Симптомы выражаются в лунатизме, парасомниях (непроизвольном подергивании, сокращении мышц), энурезе (недержании мочи). Прогноз в таком случае благоприятный, но только при своевременном начале терапии.
В четверти случаев диагностируют фокальную эпилепсию, вызванную поражением височной доли. Многие врачи сходятся во мнении, что такого типа болезнь обусловлена травмированием головного мозга во время прохождения по родовым путям, однако подтверждения данной теории еще не найдены.
Клиническая картина фокальной эпилепсии характеризуется появлением болевого синдрома в эпигастральном отделе, нарушением зрительной функции, обоняния, искажением восприятия окружающих вещей. При нахождении изменений в медиальном отделе наблюдается появление сложного приступа с частичным отключением сознания: замиранием, резкой остановкой двигательной активности. Нарушается психическое состояние.
Изменения в латеральном отделе височной доли протекают со слуховыми и зрительными галлюцинациями, приступами головокружения, падением без судорожного припадка, медленным выключением сознания. Прогрессия патологии характеризуется вторично-генерализированными приступами.
По мере развития болезни происходит нарушение структуры личности, снижение когнитивных функций (памяти, мышления и т.д.). Наблюдается моральная неустойчивость, человек подвержен конфликтам с окружающими людьми.

Изменения в теменном отделе происходят достаточно редко. Для такого типа патологии характерно появление нарушений со стороны чувствительности. Больной страдает от жжения, болевого синдрома, покалываний, которые возникают в зоне кистей, лица. Если поражена парацентральная теменная извилина, подобные клинические проявления наблюдаются в паховом, бедренном, ягодичном отделах.
Если очаг локализуется в заднем отделе теменной доли, появляются зрительные галлюцинации, иллюзии. Поражение коры теменной области доминантного полушария характеризуется нарушением речевой функции. Если же поражено недоминантное полушарие, затрудняется ориентация в пространстве, возникает сенсорное расстройство. Продолжительность припадка – не более 2 минут, однако таковые возникают часто и в большинстве случаев – в дневное время суток.
Дебют клинической картины может произойти в любом возрасте. Если поражен затылочный отдел головного мозга, нарушается зрительная функция. Наблюдается возникновение простых и сложных зрительных галлюцинаций и иллюзий, преходящей слепоты, сужения полей зрения.
К иным симптомам фокальной эпилепсии относят: резкое побледнение кожи лица, тошноту и рвоту, болевой синдром в эпигастральном отделе. Возникает резкая головная боль, напоминающая мигрень. Если возбуждение распространилось спереди, присоединяются симптомы, характерные для лобной эпилепсии, а это значительно затрудняет постановку диагноза и определение типа патологии.
Как правило, мультирегиональная эпилепсия диагностируется у младенцев. Виной тому – генетические обменные нарушения, которые приводят к нарушению психомоторного развития, функционирования и структуры внутренних органов. Патология характеризуется неблагоприятным течением, значительной задержкой в развитии, резистентностью к лекарственным препаратам.
Диагностика патологии
Чтобы подтвердить диагноз, назначают специальные диагностические мероприятия, к которым относят исследование крови, электроэнцефалографию. Кроме того, назначается компьютерная и магнитно-резонансная томография. По результатам диагностики можно определить источник патологических изменений, тип приступа.

В первую очередь проводится осмотр пациента, сбор сведений о беспокоящих симптомах, давности их возникновения, возможных провоцирующих факторах. Рассматривают генетический фактор, как прямую причину возникновения эпилепсии фокального типа. Важно провести дифференциальный анализ с некоторыми иными патологиями, которые протекают со схожими симптомами.
Спазмы в голове, боль, искажение восприятия (вспышки света), расстройство моторной функции – характерные признаки не только эпилепсии, но и мигрени. Эпилепсия схожа с обычным обмороком за счет потери сознания, вызванного резким падением артериального давления. Учеными США было доказано, что в 10-30% случаев устойчивости организма к противоэпилептическим препаратам имеет место не эпилепсия, а психическое расстройство.
Исследование крови помогает выявить в организме изменения, отклонения от нормы показателей, характерных для того или иного патологического состояния. При подозрении на развитие фокальной эпилепсии исследуют уровень содержания в крови электролитов.
Основным диагностическим мероприятием выступает электроэнцефалография. Исследование – абсолютно безвредное и не требует специальной подготовки. Методика позволяет оценить электрическую активность головного мозга, изучить спайк-волны. Перед обследованием на кожный покров головы накладывают специальные электроды. Продолжительность диагностики – 1-1,5 часа.
Лечение
Если развивается фокальная эпилепсия у детей, прогноз во многом зависит от своевременности начала соответствующего лечения. Это касается и случаев заболевания у взрослых. В первую очередь проводятся неотложные мероприятия, позволяющие купировать приступ. Далее требуется медикаментозное лечение, направленное на уменьшение частоты приступов.
Лицам, находящимся рядом с человеком, у которого случился эпилептический припадок, необходимо обеспечить безопасность пострадавшему. Потеряв сознание во время приступа, он может упасть, получив травму, например, ударившись о рядом стоящий стол или дерево, если случай произошел на улице. По этой причине кому-то нужно постоянно находиться рядом, посадить человека или уложить на ровную поверхность.
Чтобы избежать прикусывания языка, между челюстями вставляют какой-либо предмет. При сжатых челюстях никаких мер предпринимать не нужно. После того как приступ окончился, как правило, возникает недомогание и спутанность сознания. В этот период человека нужно контролировать и успокаивать.

Лекарственные препараты, необходимые для уменьшения частоты рецидивов, подбираются врачом с учетом формы патологии. В большинстве случаев назначают средства с противосудорожным действием (Карбамазепин, Этосуксимид или др.). На начальном этапе терапии проводят однокомпонентное лечение, впоследствии переходя на комплексное с подбором средств из нескольких групп. Продолжительность медикаментозного лечения – 1-2 года, после чего дозировку постепенно снижают. В это время проводят контроль с помощью ЭЭГ.
Если лекарственные препараты не помогают уменьшить частоту рецидивов, назначается хирургическое вмешательство. Операция предполагает резекцию участка головного мозга с усиленной возбудимостью (если наблюдаются его четкие границы) или вживление специального стимулятора блуждающего нерва.
В домашних условиях в комплексном лечении используют народные средства. К примеру, эффективны травы с противосудорожным эффектом: эфедра двухколосковая, полынь, лекарственная буквица. Можно использовать сборы: корень валерианы, календула, ромашка, шиповник или др.
Негативные последствия
Если начать своевременно лечение фокальной эпилепсии, можно надеяться на благоприятный прогноз. Негативные последствия часто возникают при тяжелых генерализированных припадках. Летальный исход возможен при травмировании во время падения, вследствие остановки дыхания (при спастических изменениях дыхательной мускулатуры), вдыхания крови или слюны изо рта. Продолжительный приступ вызывает увеличение нагрузки на сердечно-сосудистый аппарат, развитие гипоксии мозга, повышая риск наступления комы или смерти.
Не стоит пренебрегать походом к врачу и его назначениями, если женщине с хронической эпилепсией удалось забеременеть. В целом патология не оказывает негативное влияние на вынашивание плода, однако приступ может вызвать преждевременное прерывание беременности. Существуют случаи, когда беременность становится пусковым причинным фактором к развитию эпилепсии.
Планируя беременность, многие женщины задаются вопросом: не передастся ли болезнь детям, то есть, имеет ли место наследственная предрасположенность? Конечно, наследственный фактор играет роль в развитии фокальной эпилепсии, но дать 100%-ю гарантию того, что у потомства возникнет болезнь, невозможно.

Терапия патологии в период вынашивания плода назначается в индивидуальном порядке, учитывая особенности развития. Конечно, при беременности многие противосудорожные средства запрещены к использованию, так как они оказывают тератогенное действие. Однако при тяжелой эпилепсии и наличии риска развития генерализированных припадков таковые все же назначают, но в меньшей дозировке, чем для остальных больных.
Во время приема противосудорожных средств грудное вскармливание не оканчивают, так как контакт ребенка с лекарствами произошел еще во внутриутробный период. Если возникает заторможенность, хроническая интоксикация, малыша можно перевести на искусственное вскармливание.
Профилактические рекомендации
Предотвратить первичную фокальную эпилепсию, например, которая возникает при врожденных аномалиях, невозможно. Можно лишь предпринять меры по снижению риска развития вторичной патологии, то есть приобретенной, а это:
Фокальная эпилепсия – опасная патология, которая требует своевременного и грамотного лечения. Проводить терапию в домашних условиях не рекомендуется. В противном случае можно не только замедлить срок выздоровления, но и нанести дополнительный вред здоровью.
Читайте также:


