Приступы эпилепсия с нехваткой воздуха
- Культура
- История
- Религия
- Спорт
- Россия глазами иностранцев
- Фото
- Инфографика
- ИноВидео
- ИноАудио
Американские нейрохирурги не были к такому готовы. В 2015 году они сделали поразительное открытие у страдавшего от рефрактерной эпилепсии пациента. Ему должны были хирургическим путем удалить очаг, который был причиной повторяющихся приступов. Для того чтобы точно очертить подлежащую удалению зону, врачи начали стимулировать мозг больного для дооперационного анализа.
Стоит отметить, что пациент активно шел на сотрудничество. Он согласился надеть на голову сеть электродов, которые охватывали ответственные за дыхание участки мозга. Кроме того, он был согласен носить оборудование, которое вело беспрерывную запись его мозговой и дыхательной деятельности. Это позволило определить очаг эпилепсии с помощью электрического стимулирования. Наконец, этот по-настоящему героический больной согласился на несколько сеансов нейровизуализации.
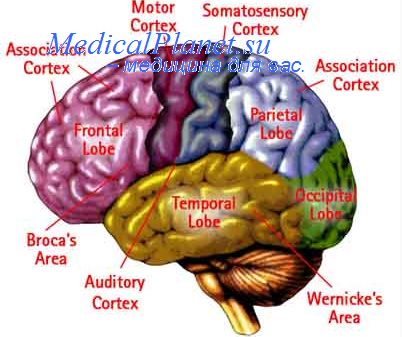
В ходе продлившегося десять дней пристального наблюдения пациент пережил девять частичных приступов. Четыре из них привели к частичному сокращению респираторной деятельности. Два кризиса начались на уровне правой передней доли и двинулись по направлению к миндалевидному телу, а затем охватили и другие участки мозга. Миндалевидное тело носит такое название из-за своей формы и играет важнейшую роль в восприятии эмоций.
Остановка дыхания наблюдалась сразу же после того, как эпилепсия достигла уровня миндалевидного тела. Эта резкая остановка всей дыхательной деятельности продлилась 48 секунд и привела к сокращению уровня кислорода в артериальной крови. В ходе этих четырех эпилептических припадков остановка дыхания наблюдалась лишь тогда, когда аномальная электрическая активность достигала миндалевидного тела.
Миндалевидное тело
В стремлении понять роль миндалевидного тела в резкой остановке дыхательной деятельности во время эпилептических припадков нейрохирурги приступили к стимулированию этого участка с помощью электродов, которые были вживлены в левое полушарие этого на редкость покладистого пациента. Так им удалось установить, что остановка дыхания наступает сразу же после прихода импульса в левое миндалевидное тело. Во время стимуляции респираторная пауза составляла каждый раз от 20 до 30 секунд, что неизменно приводило к падению кислорода в крови. Частота дыхания сокращалась с 17 вдохов-выдохов в минуту до всего одного! Дыхание произвольно восстанавливалось в течение 2-5 секунд после прекращения подачи электрического импульса.
Теперь самое невероятное. Пациент (обозначен под инициалами Дж. К.) совершенно не ощущал остановки дыхания, хотя находился в состоянии бодрствования. Даже в том случае, когда длительность стимуляции превышала 48 секунд и вызывала существенное снижение уровня кислорода в крови, Дж. К. не осознавал, что перестал дышать.
Таким образом, стимулирование левого миндалевидного тела у Дж. К. вызывает остановку дыхания без каких-либо сопровождающих ее неприятных ощущений. Что удивительно, во время приступа он был в состоянии сделать вдох, если у него возникало желание что-то сказать.
Остановка дыхания
Нейрохирурги намеревались провести исследование с тремя пациентами. Им нужно было понять, наблюдается ли тот же самый эффект, что у Дж. К., у остальных. Как и Дж. К., К. Д. страдал от рефрактерной эпилепсии, то есть эпилепсии, которая устойчива к медикаментозному лечению. В его случае стимулирование миндалевидного тела (на этот раз правого) сразу же влекло за собой остановку дыхания на протяжение 20-30 секунд стимуляции. Как и Дж. К., он был расслаблен, смотрел вокруг себя и в окно, словно ничего не бывало. Респираторная пауза никак не отражалась на его лице. Признаков отдышки тоже не наблюдалось.
Что касается третьего пациента, нейрохирурги стимулировали левую височную долю, чтобы определить важнейшие языковые центры, которые не должны пострадать в ходе операции по удалению опухоли. В его случае двустороннее стимулирование миндалевидных тел вызывало соответствующую по времени остановку дыхания.
В целом, исследование говорит о том, что электрическое стимулирование миндалевидного тела вызывает остановку дыхания вне зависимости от того, эпилептик пациент или нет, и что затрагивающий данную область эпилептический припадок может привести к точно таким же последствиям. Тот факт, что остановка дыхания не вызывает никаких неприятных ощущений, указывает, что стимулирование миндалевидного тела подавляет участки мозга, которые отвечают за восприятие дыхания и трудностей с ним.
В практическом плане это означает, что дыхание может остановиться при достижении эпилептическим припадком миндалевидного тела, причем без осознания этого факта самим человеком.
Синдрома внезапной смерти при эпилепсии
Кроме того, эти наблюдения могут оказаться чрезвычайно полезными для понимания так называемого Синдрома внезапной смерти при эпилепсии (СВСЭП). Он является одной из главных причин смертности при эпилептическом припадке. Касается он главным образом молодых людей, у которых имеется неконтролируемая медицинским путем эпилепсия. СВСЭП — главный фактор смертности среди людей с рефрактерной эпилепсией: от 10% до 50% всех случаев.
Нам неизвестны механизмы СВСЭП, однако они, судя по всему, связаны с наступающей во время или после приступа остановкой дыхания. Риск СВСЭП возрастает при ночных припадках, а также при наличии тонико-клонических приступов (человек теряет сознание и падает, затем его мышцы начинают сводить сильнейшие судороги). Хотя СВСЭП охватывает лишь меньшинство страдающих от эпилепсии, его частотность составляет 1 к 1000, то есть 500 случаев в год во Франции среди полумиллиона больных.
Особенность СВСЭП заключается в том, что он касается пациентов в возрасте от 20 до 40 лет и наступает неожиданно, как для больного, так и для его близких, которые за годы привыкли к частым приступам и не были проинформированы врачами об риске СВСЭП.
Эти наблюдения, которыми поделились американские нейрохирурги и неврологи в июле 2015 года в The Journal of Neuroscience, судя по всему, указывают на то, что приближающийся к миндалевидному телу эпилептический припадок может привести к внезапной смерти, особенно если пациент находится без сознания на кровати и уткнулся лицом в матрац.
Встает вопрос: полученные в исследовании результаты применимы к большому числу больных эпилепсией? Хотя СВСЭП может стать результатом разных процессов, наблюдения очевидцев и видеозаписи в больницах все указывают на нарушения дыхания в роковой момент. Как отмечают Джордж Ричерсон (George Richerson), Брайан Длаухи (Brian Dlouhy) и их коллеги из Университета Айовы, выявление участков мозга, которые могут привести к остановке дыхания, позволят найти пациентов с риском СВСЭП и принять превентивные меры.
Это удивительное наблюдение предстало в особом свете после публикации то же самой группой специалистов описания трагического случая в февральском номере Frontiers of Neurology.
Фебрильные судороги
Речь идет о гибели девочки в возрасте 2 года и 9 месяцев, которая страдала от фебрильных конвульсий (эта частая патология обычно считается неопасной). Эпилепсии у ребенка не было.
Фебрильные конвульсии наблюдаются чаще всего у детей в возрасте от 6 месяцев до 6 лет. В частности речь идет о 2-5% детей младше 5 лет. В таких условиях врачу необходимо отличить фебрильные конвульсии от судорог, которые говорят об инфекции центральной нервной системы или являются результатом жара у страдающего от эпилепсии ребенка.
Примерно в четверти случаев в семье есть история фебрильных судорог. Так, у матери ребенка были в детстве приступы, которые приводили к требовавшей реанимации и долгой госпитализации остановке дыхания.
У девочки уже наблюдались фебрильные судороги с остановкой дыхания и цианозом (посинение кожи) за год до того. В день смерти у нее вновь начались конвульсии, и ее отправили в отделение неотложной помощи. Неврологический анализ не выявил никаких аномалий. Температура тела составляла 38,2 °C. По возвращении домой родители положили ее в постель между матерью и сестрой. Некоторые время спустя отец обнаружил ее без сознания. У нее не было пульса, и она не дышала.
Девочка лежала вниз лицом, между плечом сестры и подушкой. Такая позиция может привести к затруднению дыхания и наблюдается в некоторых смертельных случаях при эпилепсии. Мать девочки, медсестра-анестезиолог, пыталась реанимировать ее. При осмотре через полчаса у нее было выявлено восстановление кровообращения, однако было уже слишком поздно. Снимок мозга показал сильнейший двусторонний отек в связи с длительным отсутствием кровоснабжения. Два дня спустя врачи констатировали смерть мозга. Родители дали согласие на изъятие органов и вскрытие.
До того момента не было зарегистрировано ни одного смертельного случая в связи с фебрильными конвульсиями у детей, хотя специалисты и сталкивались с необъяснимой гибелью детей в семьях с историей таких судорог. Данный педиатрический случай демонстрирует, что фебрильные конвульсии могут в исключительной ситуации привести к смерти по сходной с СВСЭП схеме. В рассматриваемом случае у ребенка уже возникала остановка дыхания при фебрильных судорогах с падением содержания кислорода в крови (признаком того был цианоз). Все это подтверждает гипотезу о том, что фебрильные судороги могут вызвать у детей схожие с СВСЭП последствия.
Материалы ИноСМИ содержат оценки исключительно зарубежных СМИ и не отражают позицию редакции ИноСМИ.

Затрудненное дыхание и нехватка воздуха — симптомы серьезных нарушений и повод как можно скорее обратиться к врачу-терапевту.
Из-за чего бывает чувство нехватки воздуха
Говоря о причинах, из-за которых появляется чувство нехватки воздуха, мы не будем рассматривать духоту в помещении и психосоматические расстройства, вызванные стрессом. В отличие от физиологических причин они они легко устраняются выходом на свежий воздух, отдыхом и сменой обстановки на более комфортную с психологической точки зрения. Более серьезный повод для беспокойства — заболевания бронхолегочной и сердечно-сосудистой системы, травмы грудной клетки и анемия. Нарушения в работе бронхолегочной системы приводят к тому, что легкие не могут снабжать организм достаточным количеством кислорода. Причиной этого бывают такие патологии и состояния:
- пневмоторакс — скопление воздуха в плевральной полости и спадение легкого;
- бронхиальная астма — дыхательные пути сужаются и организм испытывает острую нехватку кислорода;
- нарушение целостности легкого в результате травмы.
Другой распространенный фактор — болезни сердечно-сосудистой системы:
- сердечная недостаточность — может вызвать отек легкого и чувство удушья;
- резкое повышение артериального давления — на сердце идет перегрузка, и появляется ощущение нехватки воздуха.
При пневмотораксе, отеке или травме легкого необходимы скорая помощь врача, хирургическое лечение нехватки воздуха и немедленное устранение причины. Затрудненное дыхание и нехватка воздуха возникают также при железодефицитной анемии (малокровии). Снабжение тканей кислородом обеспечивают гемоглобин и эритроциты. При анемии их количество в крови снижено и организм не получает необходимого количества кислорода.
Нехватка воздуха при ВСД
Одно из частых проявлений ВСД — чувство нехватки воздуха или гипервентиляция легких. При этом вы можете чувствовать “ком в горле”, учащение дыхания, вы испытываете ощущение нехватки кислорода. На самом деле это состояние, при котором в крови недостаточно углекислого газа. Организм начинает подавать команду замедления дыхания, и, если вы склонны к тревожности, то инстинктивно начинаете дышать чаще.
Одновременно с нехваткой воздуха могут проявляться сопутствующие симптомы — учащенное сердцебиение, звон в ушах, покалывание в конечностях.
Приступы особенно активно проявляются при стрессовых состояниях.
Как проводят диагностику и лечение нехватки воздуха?
Для диагностики применяют УЗИ, МРТ, рентген, лабораторные исследования крови. Лечение в большинстве случаев комплексное, направлено на устранение причины и симптомов, снятие спазма, отека, если он есть.
Что делать при нехватке воздуха из-за ВСД?
Важно знать, что вегето-сосудистая дистония — это не самостоятельная болезнь, а комплекс симптомов, которые могут быть следствием других нарушений. Прежде всего необходима консультация терапевта. Он проведет обследование. При необходимости — направит к профильным специалистам. Выпишет лекарства, которые помогут скорректировать состояние, уменьшить напряжение и улучшить самочувствие. Даст рекомендации по образу жизни, режиму питания и сна.
Что делать при удушье у ребенка?
Незамедлительно вызвать скорую помощь или врача на дом. Удушье может быть спровоцировано аллергией, травмой и другими причинами, которые требуют неотложной медицинской помощи. В ряде случаев требуется госпитализация.
Стоимость лечения нехватки воздуха
| Артикул | Название | Цена |
|---|---|---|
| B01.047.001 | Прием (осмотр, консультация) врача-терапевта первичный | 1500 |
| B01.047.002 | Прием (осмотр, консультация) врача-терапевта повторный | 1000 |
Эпилепсия и сон
Приступами эпилепсии в ночное время суток страдают люди в 30% случаев. Но иногда риск припадков увеличивается после бессонницы и нехватки сна. Именно поэтому больным, страдающим эпилепсией, нужно соблюдать режим дня и следить за своим состоянием поздним вечером.
Внимание! Приступы могут происходить намного чаще и быть острее из-за депривации сна. К ней относятся поздние засыпания, частые пробуждения ночью, необычно ранние пробуждения. Патологическая активность мозга также наступает в результате переедания, приема успокаивающих препаратов. Появление эпилептических приступов может напрямую быть связано с резким пробуждением (к примеру, по сигналу будильника ранним утром).
Как взаимосвязаны эпилепсия и сон?
Как взаимосвязаны эпилепсия и сон?
Как взаимосвязаны эпилепсия и сон? Почему увеличивается вероятность появления судорог в ночное время суток? Дело в том, что во сне головной мозг прекращает свою полноценную работу, но при этом разные биохимические процессы продолжают происходить. В это время возбудимость и алгоритм работы нервных клеток изменяются. Такие процессы оказывают прямое воздействие на состояние головного мозга, в том числе на его судорожную активность.
- Медленную. На электроэнцефалограмме наблюдается возрастание индекса эпилептических приступов, повышается возбудимость нервных клеток.
- Быструю. В этот период происходит нарушение синхронности биоэлектрической активности. Электрические разряды перестают распространяться на соседние отделы мозга, в результате чего уменьшается вероятность эпилептического приступа.
При укорачивании быстрой фазы сна препятствий для распространения электрических импульсов становится меньше. Соответственно, порог судорожной активности снижается. Нехватка сна опасна для эпилептиков тем, что у них наступает сонливость, сходная с медленной фазой сна.
Эпилепсия и сонливость взаимосвязаны тем, что в период засыпания происходит увеличение патологической электрической активности мозга.
Как предотвратить приступы эпилепсии ночью?
Чтобы предотвратить эпилептические приступы в ночное время суток, людям рекомендуется соблюдать следующие правила:
- Помещение, где человек планирует провести ночь, должно быть хорошо проветренным. Никаких посторонних шумов, света быть не должно.
- Эпилептику требуется засыпать и просыпаться в одно и то же время. Если настроить себя на такую волну не удается, тогда стоит заняться медитацией или специальными упражнениями.
- Поздним вечером не рекомендуется употреблять пищу. Если человек чувствует себя голодным, то он может выпить перед сном стакан молока с медом.
- За несколько часов до сна запрещается заниматься активными видами спорта.
- От просмотра телевизора и чтения книг накануне сна следует отказаться.
Внимание! Для эпилептиков опасна смена часовых поясов! Этот фактор необходимо учитывать в том случае, если человек планирует путешествовать. Не рекомендуется допускать переезда более чем на два часовых пояса единовременно. Кроме того, больным нельзя работать по сменам. Посменный график работы увеличивает вероятность эпилептических приступов.
. Понравилась статья, поддержите ее лайком . (ПАЛЕЦ ВВЕРХ). Это поможет другим людям узнать о ней
⚡ Будем признательны, если вы поделитесь статьей в соцсетях со своими друзьями!
✅ Подпишитесь на нас, чтобы получать новые статьи наших авторов первыми!
Полная статья тут: Магия Сна
Читайте также:
Почему в старости спят раздельно? Причины и преимущества
Бессонница при рассеянном склерозе, советы при нарушениях сна
Как сон влияет на риск развития рака?
Продукты которые можно съесть перед сном, и которые не рекомендуется
Продукты, которые содержат мелатонин (гормон сна)
Этот вариант немедикаментозного лечения основан на методике поддержания самоконтроля.
Медицинский персонал во время повторных консультаций решает несколько задач:
- определяет наличие предвестников приступов и/или аур;
- выявляет эмоциональные, поведенческие и физиологические механизмы, которые могут провоцировать развитие приступа;
- обучает пациента использованию диафрагмального дыхания при возникновении провоцирующих факторов, предвестников приступов и/или ауры.
Симптомы, указывающие на возможность скорого развития ауры или более развёрнутого приступа (так называемые предвестники приступа) различны у разных пациентов. Они могут проявляться изменениями настроения, чувством изолированности от окружающих, потери контроля, или беспокойства (включая ажитацию или замыкание в себе), неопределёнными изменениями ощущений.
Предвестники приступа, как правило, ассоциированы с задержкой дыхания, при которой возникает кислородная недостаточность головного мозга, приводящая к дезориентации и быстро развивающемуся за этим приступу. Пациента можно обучить более внимательно относиться к предвестникам приступа и ауре, и в этой ситуации прибегать к глубокому диафрагмальному дыханию.
Методика тренировки глубокого диафрагмального дыхания.
- Лечь на пол, закрыть глаза и сконцентрироваться на своём дыхании. Если Вы чувствуете, что приступ приближается, не следует закрывать глаза.
- Ваши руки должны свободно лежать вдоль тела, не прикасаясь к нему. Шея и верхняя часть спины должны быть расслаблены. Не нужно двигать руками или ногами во время упражнения. Вдохните, первоначально заполняя воздухом Ваш желудок, а затем заполните им лёгкие. Когда Вам кажется, что Вы уже не можете вдохнуть больший объем воздуха, задержите дыхания и сосчитайте до трёх. Затем медленно выдыхайте, стараясь, чтобы продолжительность выдоха была равна продолжительности вдоха.
- Повторите процедуру три раза, между эпизодами глубокого диафрагмального дыхания дышите обычным способом. Если у Вас развивается ощущение головокружения, тоже вернитесь к обычному дыханию.
- Дышите выше описанным способом в положении стоя в любое время, когда Вы чувствуете, что приступ приближается. Дыхание – первая линия обороны против судорог.
- Попытайтесь использовать диафрагмальное дыхание во всех ситуациях, когда Вам кажется, что Ваше самочувствие отличается от нормального.
Комментарий редакторов (Devinsky Orrin et al.).
Давно обращено внимание на то, что многие внешние факторы способствуют появлению приступов. Благоприятными условиями наступления припадков являлось большое скопление людей; в этих случаях длительное эмоциональное напряжение, сочетаясь с переутомлением, способствовало индуцированию приступов. Под влиянием провоцирующих факторов, особенно массивных, эпилепсия может дебютировать серийными пароксизмами и даже эпилептическим статусом.
Роль добавочных редностей наиболее демонстративно проявляется в возникновении первых тонико-клонических припадков. Среди провоцирующих агентов на передний план выступают алкоголь и сочетание вредностей. Алкоголь способствует появлению припадков не только у больных, которые сравнительно часто употребляют спиртные напитки, но и у лиц, изредка пьющих в небольших дозах. Припадки наступают обычно не в состоянии опьянения, а ночью на следующие сутки или через несколько дней после употребления спиртного.
Сочетание вредностей представляет собой одновременное воздействие ряда факторов, например переутомление, неприятные переживания, употребление алкоголя, умственное и эмоциональное напряжение, бессонница, тоисикоинфекция и .волнение, гриппозное состояние и употребление алкоголя. У 3 больных приступы возникли после просмотра телевизионных передач. Из инфекций первое место занимает грипп, особенно тяжело протекающий. К другим факторам относятся такие, которые наблюдались в небольшом числе или единичных случаях. У одного больного припадок возник во время прыжка с парашютом.
Возникновению припадков довольно часто содействуют острые, внезапные психические травмы: потеря близкого человека или имущества, грубое нарушение человеческого достоинства, тяжелая обида, испуг. Имеют значенние также слабой интенсивности, но хронически действующие психогенные моменты. Например, постоянные конфликты в семье, с соседями, на работе. Больные эпилепсией очень реагируют на несправедливость, мелкие, но постепенно наслаивающиеся друг на друга упреки, грубое обращение, проявление хамства, бюрократизма, неуважительного отношения. Для страдающих эпилепсией небезразлично неправильное решение производственных вопросов, даже имеющих к ним косвенное отношение. Психогенными факторами могут оказаться все те, которые не свойственны установившимся жизненным принципам, противоречат морали, нормам и правилам общежития и взаимоотношениям больного с окружающими его людьми.

Принято считать, что возникновение эпилептического припадка в отличие от истерического не связано с эмоциональными влияниями. Это не совсем правильно. Раньше авторы уделяли большое внимание психическому фактору в происхождении эпилепсии. У большинства наших больных первые генерализованные судорожные шрипадки возникали в связи с шоковыми психогенными влияниями: потеря близкого человека, испуг и т. д. Иногда они развивались на фоне хронической психогенной ситуации после очередного конфликта.
Эпилептические припадки в отличие от истерических появлялись не на высоте аффекта, а спустя несколько часов или суток после него. Например, припадки наступали не в момент, когда больные узнавали о смерти родителей, а во время похорон или через несколько дней. W. R. Gowers (1892) писал, что как истерические, так и эпилептические припадки часто возникают в связи с испугом, но, согласно его наблюдениям, чем больше проходит времени после испуга, тем явственнее выступает эпилептический характер припадка.
Аналогичные явления наблюдаются при действии других экзогенных вредностей, например интоксикации и инфекции, правда «пароксизмы иногда развиваются на высоте инфекционного заболевания. Однако во многих случаях они проявляются после того, как инфекция уже отступила, спустя несколько дней или недель, в частности на астеническом фоне после гриппа. Появлению приступов способствуют аденоиды носовой полости, глистная инвазия, множественный кариес зубов, воспалительные поражения внутренних органов и другие заболевания. Поэтому очень важно выявление и устранение сопутствующих заболеваний, изменяющих реактивность организма и препятствующих лечебному процессу.
В. А. Кюнцель и А. А. Кюнцель (1936) констатируют наибольшее число припадков при высокой температуре, повышенном солнечном сиянии и большой абсолютной влажности. За б мес (с марта по август) авторы отмечают 67,3% припадков от общего числа их за год. Наоборот, число припадков в осенние и зимние месяцы (с сентября по февраль) заметно уменьшается и составляет 32,7%. И. А. Арипов (1938) приходит к заключению, что на частоту припадков влияет не столько температурный фактор, сколько «…резкость колебаний метеофакторов в их сочетании и расхождении. По его материалам, на первом месте по частоте припадков стоит осень, на втором — весна.
Таким образом, литературные данные по вопросу о том, какое время года способствует наступлению припадков, неоднородные. Анализируются частота припадков в основном при большой давности заболевания. Возникновение первых припадков в зависимости от времени года в литературе не отражено.
Среди наших больных (120 человек) — жителей главным образом средней полосы европейской части СССР, в первый квартал года тонико-клонические припадки возникали у 48. Больше всего приступов было в марте (22 человека). В каждый из остальных кварталов приступы распределялись примерно одинаково (23—25 больных). Преобладание припадков в марте — переходном периоде от зимы к весне, вероятно, объясняется метеорологическими колебаниями. Очевидно, имеет значение также обеднение организма витаминами.
1. Эпилептические припадки. Механизмы начала и прекращения припадков
2. Вредные факторы приводящие к эпилепсии. Недостаток витаминов и эпилепсия
3. Зависимость припадков от времени суток. Внешние факторы эпилепсии
4. Классификация эпилепсии. Критерии эпилептических припадков
5. Виды эпилептических судорог. Состояние сознания в классификации эпилепсии
6. Терминология эпилептологии. Современные определения эпилепсии
7. Отечественная классификация эпилепсии. Принципы дифференциации форм эпилепсии
8. Диагноз эпилепсии. Принципы формулировки диагноза при эпилепсии
9. Предпосылки развития эпилепсии. Эпилептоидная конституация человека
10. Психическое лицо эпилепсии. Тип психики у предрасположенных к эпилепсии лиц
Факторов, которые провоцируют приступы эпилепсии, существует много, и у каждого они свои. Для кого-то это громкий звук, яркий свет или стрессовая ситуация, а кому-то нельзя не высыпаться. Однако в клинической практике выделяются самые распространённые триггеры приступов.
Эпилепсия – сложное неврологическое заболевание. Припадки провоцируются патологической активностью нейронов в отдельных очагах или по всей коре головного мозга. Сказать точно, что чаще всего служит провокатором приступов эпилепсии у взрослых и детей, невозможно без исследований конкретного больного. Кому-то она передается по наследству, кто-то зарабатывает ее в качестве последствия травмы головы или алкоголизма.
Наследственная предрасположенность
Чтобы понять, чем может быть вызвана эпилепсия, в первую очередь надо поговорить с родственниками. Потому что болезнь нередко передается по наследству.
Передача напрямую от родителей возможна в малом проценте случаев. Если болеет только мать или отец, то шанс заболеть у ребенка – 4%, а если оба родителя, то 10%.
От родственников старшего поколения, вероятность получить заболевание выше. Типично, когда предрасположенность к эпилептическим припадкам передается через поколение, сцепленно с полом. То есть от бабушки к внучке, от дедушки к внуку.
Важно осознавать, что наследуются не припадки, а склонность к их появлению, то есть готовность некоторых нейронов находиться в патологически возбужденном состоянии.
В таком случае болезнь проявляет себя далеко не всегда. Происходит так, что 2-3 поколения семьи – бессимптомные носители гена, ни разу в жизни не страдавшими от приступов.
А спустя 3-5 поколений, у малыша развивается активная судорожная патология.
Как правило, при передаче эпилепсии по наследству, заболевание проявляет себя раньше, чем у предыдущего носителя. Иногда уже с первых месяцев жизни у малыша случаются судороги.
Генетическая аномалия – не приговор. Как правило, уже к периоду полового созревания, на фоне правильного лечения, приступы исчезают навсегда.
Почему болеют дети?
Дети – самые частые пациенты с эпилептическим диагнозом. Симптомы могут проявиться сразу после рождения, в младшем школьном или подростковом возрасте.
Причем внезапное возникновение болезни у малыша при абсолютно здоровых родителях, вызывает у последних недоумение: что же может спровоцировать приступ эпилепсии у ребенка?
Неврологи считают, что в ранних приступах, кроме наследственности, виноваты:
- патологии развития мозга;
- травмы раннего детства;
- осложнения во время родов;
- инфекционные заболевания, затронувшие мозг;
- сосудистые заболевания, приводящие к изменениям в кровообращении мозга.
Тяжело отражается кислородное голодание мозга из-за пережатия сосудов пуповины и последствия прохождения головки через слишком узкий таз роженицы.
Эти же причины нередко провоцируют приступы эпилепсии и у взрослых людей, однако это не значит, что опасаться надо только этого.
Период сна – еще фактор, что вызывает эпилепсию у человека. У не малого числа людей, как правило, в детстве, наблюдаются ночные или сонные приступы эпилепсии. А в состоянии бодрствования они не происходят. Возникают в фазе быстрого сна и выражаются в судорогах, подергиваниях, закатывании глаз, непроизвольном мочеиспускании.
У не малого числа людей, нередко в детстве, наблюдаются ночные или сонные приступы эпилепсии. А в состоянии бодрствования они никогда не происходят. Возникают в фазе быстрого сна и выражаются в судорогах, подергиваниях, закатывании глаз, непроизвольном мочеиспускании.
Что провоцирует ночную версию заболевания, ученые стараются выяснить до сих пор. Установить зависимость регресса или прогрессирования синдрома от внешних факторов, так же не удалось.
Даже при наличии лечения у кого-то симптомы проходят в определённом возрасте безвозвратно, а у 1/3 пациентов через некоторое время начинаются и дневные приступы.
Регулярный недосып так же пагубно сказывается на работе мозга. Это то, что может вызвать приступ эпилепсии у студентов и молодых людей, предпочитающих ночной образ жизни.
Через некоторое время на фоне нарушенного режима сна, организм, и в первую очередь мозг, выматываются настолько, что спавшая до этого времени предрасположенность просыпается.
Как правило, при такой причине возникновения заболевания, симптомы уходят вскоре после нормализации режима сна.
Алкоголь
Алкоголь – это то, что по статистике чаще всего вызывает приобретенную эпилепсию у человека.
Если у человека хотя бы раз в жизни был эпилептический припадок или установлена генетическая предрасположенность к нему, то врачи советуют исключить любые спиртосодержащие напитки на всю жизнь, так как даже бокалом красного вина при неудачном стечении обстоятельств можно спровоцировать начало приступа эпилепсии.
Злоупотребление алкоголем также становится главной причиной приобретенной эпилепсии.
Сначала пагубное пристрастие начинает негативно влиять на клетки мозга, разрушая их. А уже позже они перерождаются, начинают патологически реагировать на возбуждение.
Такой вариант более опасен, потому что алкоголики отказываются признавать свою зависимость, а значит и лечиться от нее. А без полного отказа от спирта, выздоровление наступить не может.
Более того, со временем припадки будут учащаться и усиливаться.
По статистике, алкогольная эпилепсия дает весомый процент смертности во время приступа.
При алкогольной эпилепсии приступы происходят не только в момент потребления спиртных напитков, но и в период похмелья, когда организм переживает стресс от интоксикации.
Менструация
В период полового созревания, при появлении месячных, у некоторых девушек, имеющих генетическую предрасположенность, возникают фокальные или генерализованные эпилептические приступы.
Как правило, они преследуют женщин с ранней юности до достижения половой зрелости. То есть, пока их менструальный цикл еще не устоявшийся и часто сбивающийся по разным причинам.
Как только гормональный фон выравнивается, болезнь уходит.
Характерно, что приступы начинаются за 2 дня до начала менструации и продолжаются в течение 4 дней, после чего бесследно проходят на месяц.
Это объясняется колебаниями гормонального фона в этот период.
Стресс и психосоматика
Не только физические причины могут спровоцировать приступ эпилепсии, но и психологические. Перевозбужденность или чрезмерная усталость нервной системы, так же отрицательно влияют на здоровье, как и физическое переутомление.
При внезапном попадании в стрессовую ситуацию может включиться скрытая предрасположенность, которая никак не проявляла себя до этого времени, и случится припадок. Однако, чаще приступы происходят, когда человек нервничает продолжительное время.
Психологические проблемы, заложенные в детстве или приобретенные в течение жизни, также отрицательно сказываются на физическом здоровье.
Психосоматические причины возникновения эпилептических припадков различны.
Например – подавление собственной личности в угоду окружающим, отторжение мира, потерянность. Если человек чувствует себя несчастным в жизни, подавляет свои желания, постоянно пребывает под внешним давлением, то при наличии в мозгу очага с судорожной готовностью, у него разовьются регулярные эпиприступы.
Список использованной литературы
- Common Mechanisms Underlying Epileptogenesis and the Comorbidities of Epilepsy Andrey Mazarati, Raman Sankar Cold Spring Harb Perspect Med. 2016 Jul; 6(7): a022798. doi: 10.1101/cshperspect.a 022798
- Migraine and epilepsy: review of the literature. Nye BL, Thadani VM.Headache. 2015 Mar;55(3):359-80. doi: 10.1111/head.12536.
- Functionality of Triggersfor Epilepsy Patients Assessed by Text and Data Mining of Medical and Nursing Records. Kivekäs E, Kinnunen UM, Paananen P, Kälviäinen R, Haatainen K, Saranto K. Stud Health Technol Inform. 2016;225:128-32.
- Stress and epilepsy: fact or fiction, and what can we do about it? Galtrey CM, Mula M, Cock HR. Pract Neurol. 2016 Aug;16(4):270-8. doi: 10.1136/practneurol-2015-001337
- Stress, seizures, and epilepsy: Patient narratives. Lang JD, Taylor DC, Kasper BS. EpilepsyBehav. 2018 Mar;80:163-172. doi: 10.1016/j.yebeh.2018.01.005.
- Reflex epileptic mechanisms in humans: Lessons about natural ictogenesis. Wolf P. EpilepsyBehav. 2017 Jun;71(Pt B):118-123. doi: 10.1016/j.yebeh.2015.01.009.
Была ли эта статья полезна?
- Да
- Нет
Вы можете подписаться на нашу рассылку и узнать много интересного о лечение заболевания, научных достижений и инновационных решений:
Как можно улучшить эту статью?
- Видеоклипы
- Головная боль
- головокружение
- дети
- Методы терапии
- Мигрень
- Мозг
- нарушение памяти
- Неврит
- Невролог
- Аутизм
- Болезнь Альцгеймера
- Болезнь Паркинсона
- Депрессия
- Нарушения Сна
- Синдром хронической усталости
- Стресс
- Тиннитус
- Цены и акции
- Форум
- Подробнее
- Вакансии
- Отзывы
- Карта сайта
Читайте также:


